: La crisis hiperglucémica es una complicación aguda no infrecuente de la diabetes mellitus, presentándose principalmente con inestabilidad del medio interno. El hemicorea-hemibalismo asociado a crisis hiperglucémica ha sido referido como una estriatopatía diabética.
Objetivopresentar un caso de hemibalismo hemicoreico secundario a crisis hiperglucémica en un paciente con antecedente de diabetes mellitus.
Caso clínicopaciente varón de 74 años de edad, hipertenso y diabético ingresa a emergencia con crisis hiperglucémica, la que es corregida. Posterior a ello, en su hospitalización presenta hemicorea-hemibalismo con imagen hiperintensa en ganglio basal derecho visualizado a través de resonancia magnética. Es manejado con risperidona con evolución favorable y posterior a la estabilización de la glucosa los movimientos desaparecen al igual que la lesión imagenológica.
Conclusiónla crisis hiperglucémica puede desencadenar hemibalismo hemicoreico como manifestación neurológica secundaria.
Hyperglycemic crises are a not uncommon acute complication of diabetes mellitus, presenting mainly with instability of the internal milieu. Hemichorea hemiballism associated with hyperglycemic crisis has been referred to as diabetic striatopathy.
Objectiveto present a case of hemichorea-hemiballismus secondary to hyperglycemic crises in a patient with a history of diabetes mellitus.
Clinical case74-year-old male patient, hypertensive and diabetic, that was admitted to the emergency room with a hyperglycemic crisis. After his glycemia was corrected, he was hospitalized with hemichoreic hemiballism with a hyperintense image in the basal ganglion seen by magnetic resonance imaging. He was managed with favorably with risperidone and after stabilization of his glycemia, the movements disappeared as well as the lesion seen in the brain resonance imaging.
Conclusionhyperglycemic crises can trigger hemichorea-hemiballismus as a secondary neurological manifestation.
La diabetes mellitus tipo 2 es una enfermedad crónica caracterizada por la alteración del metabolismo de la glucosa, ésta sin embargo, puede estar acompañada también de alteración del metabolismo de los lípidos1. Su incidencia y prevalencia han aumentado a nivel local y mundial y debido a ello, es catalogada como prioridad nacional en Perú en el ámbito de tratamiento, control e investigación.
Las descompensaciones como las crisis hiperglucémicas, ya sean en su presentación como cetoacidosis diabética, estado hiperosmolar no cetósico o trastorno mixto1, pertenecen a las denominadas complicaciones agudas.
El síndrome hemicorea-hemibalismo implica movimientos involuntarios aleatorios distales, y es más frecuente que aparezca posterior a infartos, traumatismos craneoencefálicos, neoplasias y por efectos de medicamentos2. Adicionalmente, también se ha descrito en asociación con crisis hiperglucémicas, denominándose estriatopatía diabética. Si bien esta alteración no es muy frecuente, siempre se debe tener en cuenta como diagnóstico diferencial3–10.
2Caso clínicoPaciente varón de 74 años de edad con antecedentes de hipertensión arterial y diabetes mellitus tipo 2, en tratamiento irregular con losartan 50mg dos veces al día y metformina 850mg una vez al día.
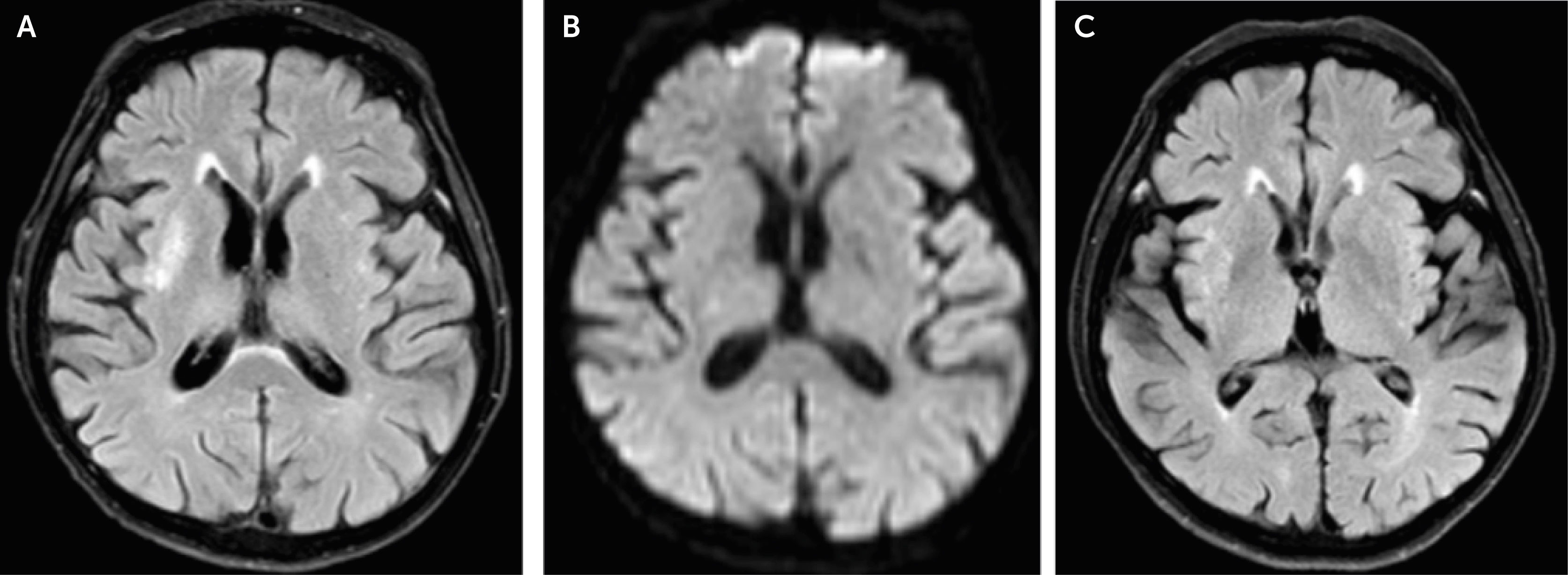
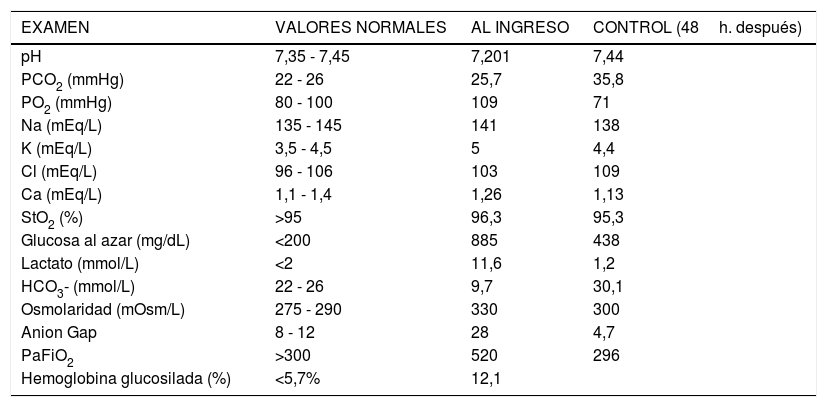
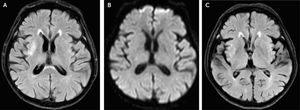
Ingresa al servicio de emergencia por un cuadro de crisis hiperglucémica que según sus exámenes de ingreso (Tabla 1), fue compatible con trastorno mixto. Recibió tratamiento según el protocolo estándar (hidratación e insulinoterapia) y 48 horas después ya presentaba criterios de remisión (Tabla 1), por lo que fue hospitalizado en el servicio de medicina interna. Setenta y dos horas después de su ingreso a emergencia, presenta movimientos compatibles con hemicorea-hemibalismo en su hemicuerpo izquierdo, por lo que se le indica una resonancia magnética cerebral (RM). En secuencia de recuperación de inversión atenuada de fluido (FLAIR) se evidencia una lesión hiperintensa interpretada como isquémica, pero sin representación en las secuencias de difusión ni en el mapa de coeficiente de difusión aparente (ADC), llevando a que la lesión fuese reinterpretada como un edema focalizado y no a una isquemia. En apoyo de esto, la lesión no aparece evidente en el control realizado dos meses después. (Fig. 1).
Exámenes de laboratorio de ingreso y post manejo del cuadro agudo
| EXAMEN | VALORES NORMALES | AL INGRESO | CONTROL (48h. después) |
|---|---|---|---|
| pH | 7,35 - 7,45 | 7,201 | 7,44 |
| PCO2 (mmHg) | 22 - 26 | 25,7 | 35,8 |
| PO2 (mmHg) | 80 - 100 | 109 | 71 |
| Na (mEq/L) | 135 - 145 | 141 | 138 |
| K (mEq/L) | 3,5 - 4,5 | 5 | 4,4 |
| Cl (mEq/L) | 96 - 106 | 103 | 109 |
| Ca (mEq/L) | 1,1 - 1,4 | 1,26 | 1,13 |
| StO2 (%) | >95 | 96,3 | 95,3 |
| Glucosa al azar (mg/dL) | <200 | 885 | 438 |
| Lactato (mmol/L) | <2 | 11,6 | 1,2 |
| HCO3- (mmol/L) | 22 - 26 | 9,7 | 30,1 |
| Osmolaridad (mOsm/L) | 275 - 290 | 330 | 300 |
| Anion Gap | 8 - 12 | 28 | 4,7 |
| PaFiO2 | >300 | 520 | 296 |
| Hemoglobina glucosilada (%) | <5,7% | 12,1 |
Imagen de resonancia magnética. A: Secuencia FLAIR en fase aguda mostrando hiperintensidad en ganglio basal derecho. B: Secuencia DWI (difusión) en fase aguda mostrando isointensidad en ganglio basal derecho descartando la presencia de infarto. C: Secuencia FLAIR, dos meses después se observa disminución de la hiperintensidad en el ganglio basal derecho.
Se le instaura tratamiento con risperidona 0,5mg cada 12 horas y se evalúa en el tiempo; a los 45 días de presentado el evento agudo el paciente ya no presentaba los movimientos involuntarios antes descritos, por lo que se le suspende el tratamiento y en una nueva RM cerebral (60 días post-evento) ya no se encuentra la lesión evidenciada en la primera imagen (Fig. 1).
El paciente fue dado de alta del servicio de neurología concluyendo que el cuadro de hemicorea-hemibalismo fue secundario a la crisis hiperglucémica, y se indica mejorar el control glicémico para evitar posibles recurrencias.
3Discusión y conclusiónLa hemicorea como manifestación de crisis hiperglucémica fue presentada por primera vez en 1901, también conocida como síndrome de corea/hiperglucemia, se describe como característica la presencia de una triada que está conformada por movimientos involuntarios unilaterales o bilaterales tipo corea/hemibalismo, hallazgos en neuroimagen en ganglios basales tipo isquémico e hiperglucemia1,3,4. En el caso de nuestro paciente podemos notar que presentó las tres características de este síndrome, además de un cuarto criterio que es la mejoría de los síntomas extrapiramidales y la normalización de señales hiperintensa en RM cuando se corrige la crisis hiperglucémica5.
Sobre la frecuencia de esta complicación no se tiene mucho conocimiento. Se estima que se presenta en menos de 1 caso por 100.000 habitantes y tiende a ser más frecuentes en mujeres y asociado principalmente a diabetes con mal control glicémico con hemoglobina glucosilada muy elevada (promedio 14%), glucosa sanguínea mayor a 300 y presencia de estado hiperosmolar no cetósico o cetoacidosis1.
El putamen al parecer juega un rol muy importante en el desarrollo de este síndrome6, y dentro de los mecanismos fisiopatológicos se mencionan la hemorragia, la isquemia y la hiperviscosidad con edema vasogénico como factores desencadenantes6.
La fisiopatología del corea hiperosmolar no cetósico es aún desconocida en toda su magnitud. La teoría más aceptada postula que el estado de anoxia generado por la hiperglucemia activa otras vías para obtener energía, generando una depleción de GABA y de acetilcolina. No obstante, esta teoría no explica todos los casos pues la corea ha sido observado en estado cetósico e inclusive en hipoglucemias. Otras teorías que intentan explicar el fenómeno son la hipersensibilidad a dopamina (lo cual podría explicar su mayor predominancia en mujeres) o la insuficiencia vascular por hiperglucemia1,9,10.
El pronóstico de este síndrome es bueno, pues en la mayoría de los pacientes los síntomas desaparecen con la corrección de la glucosa; aunque hasta en un 20% de pacientes la sintomatología puede llegar a persistir hasta por 5 años posterior al evento, e incluso puede haber recurrencia del síndrome cuando haya nuevamente una hiperglucemia.
En cuanto a la desaparición de la alteración en la RM se menciona que sucede entre 2 a 11 meses posteriores al cuadro agudo1,7,8; para el caso de nuestro paciente la resolución de la imagen se dió a los 2 meses.
En conclusión, el estado de hiperglucemia asociado a crisis hiperglucémica ocasiona trastornos del metabolismo energético en el sistema nervioso central por lo que, aunque infrecuentemente, se deben tener en cuenta para el diagnóstico diferencial manifestaciones clínicas que presenten como trastornos del movimiento ya sean estos, corea, hemibalismo o convulsiones.
Declaración de conflicto de interésLos autores declaran no tener conflicto de intereses.