INTRODUCCION
El síndrome de baboon fue descrito por primera vez por Andersen1 en el año 1984 y lo definió como la presentación clínica de una dermatitis de contacto sistémica que se caracterizaba por una erupción pruriginosa, maculopapular, confluente en el área de los glúteos y de las flexuras mayores y que ocurría varias horas después e incluso hasta cinco días tras la administración oral, inhalada, parenteral o por contacto con un fármaco u otro agente.
Andersen1 describió este cuadro en 3 pacientes que presentaron esa erupción después de administrar ampicilina, en el primero de ellos, y tras el contacto con níquel y mercurio en el segundo y tercero de los pacientes, respectivamente.
Recibió el nombre de "síndrome de baboon" por la similitud que encontró el autor entre el eritema en la zona glútea que presentaban sus tres pacientes con el eritema en las nalgas de los monos babuinos.
Un año antes, Nakayama2 había descrito un cuadro clínico similar en 13 pacientes tras contacto con mercurio orgánico, dándole el nombre de "exantema mercurial", aunque fue Andersen quien posteriormente le denominó "síndrome de baboon", como se conoce actualmente.
EPIDEMIOLOGIA
La incidencia y la prevalencia no están bien establecidas ya que se trata de una enfermedad poco frecuente. En los casos descritos hasta el momento no hay diferencia con respecto a sexos ni predominio sobre edades concretas ya que hay descritos pacientes tanto hombres como mujeres con edades comprendidas entre los 18 meses3 y los 72 años4.
FISIOPATOLOGIA Y ANATOMIA PATOLOGICA
La distribución clínica de las lesiones es patognomónica, aunque se desconoce la patogénesis y el por qué de dicha localización. Hay diferentes hipótesis sobre el papel que puede jugar la oclusión constante a la que se ve sometido el área afectada, e incluso se ha especulado sobre el papel que juega el sudor, aunque no hay nada claro con respecto a este tema1,4.
La anatomía patológica no es patognomónica, aunque en la mayoría de los casos descritos, la biopsia tanto de las lesiones como de las pruebas epicutáneas, indican cambios inespecíficos de dermatitis5,6. No obstante, en el paciente de Andersen1, un varón de 63 años que presentó este cuadro tras la toma de ampicilina, la biopsia de una de las lesiones era compatible con vasculitis leucocitoclástica.
ETIOPATOGENIA
Se han descrito numerosos fármacos como desencadenantes de este tipo de reacciones. El agente más frecuente es el mercurio, habiendo numerosas publicaciones al respecto2,6-9. Nakayama y cols.2 describieron por primera vez este cuadro en una serie de 13 pacientes que presentaban síntomas tras contacto con mercurio orgánico.
Fernández y cols.7 describieron una erupción maculopapular en área anogenital, flexuras, cara y tronco en una niña de 3 años, que había tenido contacto con mercurio el día anterior al rompersele un termómetro en sus manos. En ella las pruebas epicutáneas con mercurio y otros mercuriales fueron positivas.
El níquel se ha descrito también como agente causal del síndrome de baboon como recoge el citado trabajo de Andersen en una paciente que presentaba erupciones de repetición con estas características, en la que se objetivó una sensibilización a niquel, realizándose posteriormente una provocación oral con una cápsula que contenía dicho metal, reproduciéndose el cuadro.
Diferentes antibióticos han sido también descritos como causantes del síndrome de baboon como son la ampicilina1, amoxicilina4,10, penicilina11 y eritromicina3. Goosens y cols.3 publicaron el caso de síndrome de baboon en un paciente de 18 meses que presentó una erupción de este tipo tras la administración de eritromicina obteniéndose una prueba cutánea por intradermorreacción con eritromicina al 1/10.000 positiva.
Otros fármacos implicados en reacciones de este tipo son: heparina9, aminofilina12, inmunoglobulinas13, terbutalina14 y pseudoefedrina5,15.
CLINICA
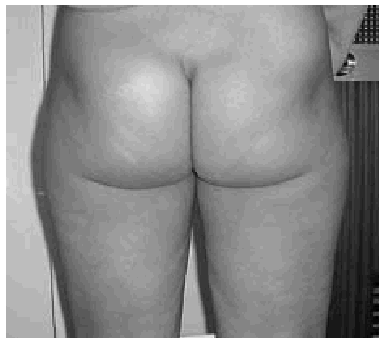
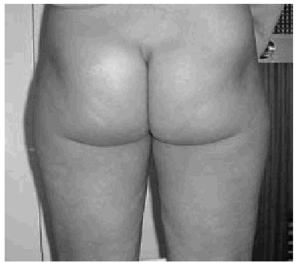
Según la descripción de Andersen1 citada, el proceso se caracteriza por la aparición de una erupción maculopapular confluente que con frecuencia se acompaña de prurito y que característicamente se localiza en área de glúteos y flexuras mayores, varias horas después de la exposición al alergeno (fig. 1).
Figura 1.--Mujer de 20 años con un cuadro compatible con síndrome de baboon tras la administración de pseudoefedrina.
Aunque no es lo más característico, algunos autores han descrito las lesiones como ampollosas10 e incluso como pústulas2.
Las lesiones habitualmente desaparecen en varios días sin tratamiento pudiéndose acortar a horas si se administran fármacos, no dejando en ninguno de los casos lesiones residuales.
DIAGNOSTICO
Las pruebas epicutáneas (patch-test) con lectura a las 48 y 96 horas son más fiables para la identificación del alergeno4. No obstante, hay casos publicados en los que las pruebas cutáneas (prick-test e intradermorreacción) con lectura tardía son diagnósticas. Así Kick y cols.4 describen una paciente con una reacción tardía tras la administración de amoxicilina, en la que la prueba cutánea (prick-test) con amoxicilina fue negativa a la lectura inmediata, pero fue positiva 48 horas después, al aparecer una infiltración eritematosa. Ya antes, Andersen y cols.1 en su paciente con síndrome de baboon secundario a la administración de ampicilina, la prueba cutánea por intradermorreacción con penicilina al 1/100.000 fue positiva a las 8 horas de la realización. Goosens3 publica un caso similar secundario a la administración de eritromicina objetivándose una prueba cutánea en intradermorreacción con eritromicina al 1/10.000 positiva.
TRATAMIENTO
No existe una pauta de tratamiento específico, sino que habitualmente se emplea una terapia sintomática. Normalmente los síntomas desaparecen en varios días tras la suspensión del fármaco; no obstante, en la mayoría de los casos descritos se administraron corticoides tanto tópicos como sistémicos para acelerar la mejoría de los pacientes1,4,5,15-17.