Puntos clave
El término deshidratación aguda (DA) se emplea para designar el estado clínico consecutivo a la pérdida de agua y solutos1,2. Es más frecuente en los ambientes más desfavorecidos en los que se dan factores como una alimentación inadecuada, escasa higiene o infecciones frecuentes. En una cuarta parte de los casos se produce en lactantes menores de 12 meses y más del 90% por debajo de los 18 meses, con un discreto predominio en varones3,4.
Las causas más frecuentes de DA son las digestivas, y dentro de éstas, la gastroenteritis aguda (GEA). En menor proporción cabe considerar los vómitos, síndromes de malabsorción, etc. Entre las causas extradigestivas, mucho más raras, podemos considerar el golpe de calor, las metabólicas (diabetes mellitus o insípida, tubulopatías, síndrome adrenogenital congénito), y las pérdidas excesivas de agua y electrólitos (quemaduras, mucoviscidosis, polipnea, hipertemia, etc.)5,6. En niños con diarrea aguda, las siguientes condiciones se han identificado como factores de mayor riesgo para desarrollar deshidratación: edad (lactantes), estado nutricional, suspender la lactancia materna, no administrar las sales de rehidratación oral, la intensidad de la diarrea y la etiología (rotavirus, cólera). Estos factores van a condicionar el tipo de deshidratación, siendo las deshidrataciones hipertónicas más frecuentes en los países desarrollados y las hipotónicas en los países en vías de desarrollo7.
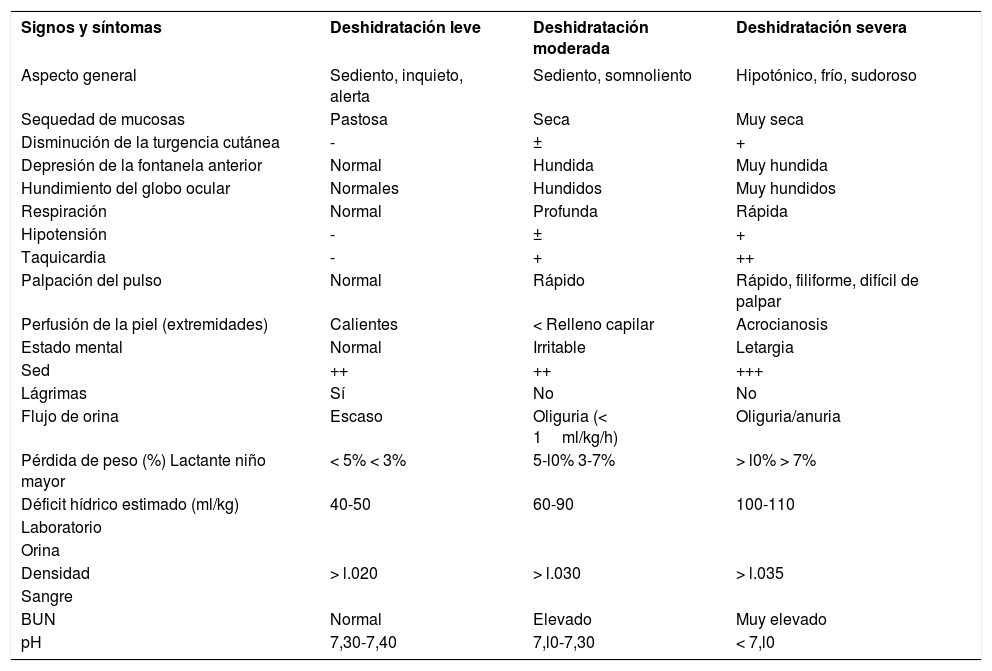
Antes de iniciar la reposición de líquidos y electrólitos será fundamental estimar la gravedad de la DA. La valoración del grado de deshidratación según los hallazgos exploratorios del examen físico del niño se recoge en la tabla 1. La pérdida de peso permite la exacta valoración de la DA. Al ser el agua el componente más importante del organismo, una brusca pérdida de peso es obviamente una pérdida de agua8–10.
Valoración del grado de deshidratación
| Signos y síntomas | Deshidratación leve | Deshidratación moderada | Deshidratación severa |
|---|---|---|---|
| Aspecto general | Sediento, inquieto, alerta | Sediento, somnoliento | Hipotónico, frío, sudoroso |
| Sequedad de mucosas | Pastosa | Seca | Muy seca |
| Disminución de la turgencia cutánea | - | ± | + |
| Depresión de la fontanela anterior | Normal | Hundida | Muy hundida |
| Hundimiento del globo ocular | Normales | Hundidos | Muy hundidos |
| Respiración | Normal | Profunda | Rápida |
| Hipotensión | - | ± | + |
| Taquicardia | - | + | ++ |
| Palpación del pulso | Normal | Rápido | Rápido, filiforme, difícil de palpar |
| Perfusión de la piel (extremidades) | Calientes | < Relleno capilar | Acrocianosis |
| Estado mental | Normal | Irritable | Letargia |
| Sed | ++ | ++ | +++ |
| Lágrimas | Sí | No | No |
| Flujo de orina | Escaso | Oliguria (< 1ml/kg/h) | Oliguria/anuria |
| Pérdida de peso (%) Lactante niño mayor | < 5% < 3% | 5-l0% 3-7% | > l0% > 7% |
| Déficit hídrico estimado (ml/kg) | 40-50 | 60-90 | 100-110 |
| Laboratorio | |||
| Orina | |||
| Densidad | > l.020 | > l.030 | > l.035 |
| Sangre | |||
| BUN | Normal | Elevado | Muy elevado |
| pH | 7,30-7,40 | 7,l0-7,30 | < 7,l0 |
Además de una historia clínica y una exploración física detalladas, el diagnóstico puede complementarse con datos de laboratorio11. Con la realización de un ionograma sérico, y basándose en los niveles séricos de sodio, se puede clasificar la DA en hipotónica (Na < 130mEq/l), isotónica (Na 130–150mEq/l) o hipertónica (Na > 150mEq/l)12. En la primera y la segunda la deshidratación es eminentemente extracelular, mientras que en la última es intracelular13.
Terapia de rehidratación oralLas soluciones de rehidratación oral (SRO) se han convertido en la manera más eficaz, segura y económica de corregir los estados de deshidratación que pueden poner en peligro la vida del niño. Las SRO no detienen por sí mismas la diarrea, ya que no están destinadas a eliminar el agente etiológico que la produce, sino que reponen el agua y las sales minerales, permitiendo al organismo recuperarse14. Su empleo en todo el mundo ha disminuido drásticamente la mortalidad infantil15.
Lectura rápida
La deshidratación aguda es el estado clínico consecutivo a la pérdida de agua y solutos. La causa más frecuente es la gastroenteritis aguda y más del 90% se producen por debajo de los 18 meses.
Terapia de rehidratación oralLas soluciones de rehidratación oral están indicadas en la prevención y tratamiento de la deshidratación aguda como complicación de las gastroenteritis agudas y otros procesos en los que existan pérdidas mantenidas de líquidos. Las soluciones de rehidratación oral son válidas para cualquier tipo de deshidratación (isotónica, hipertónica o hipotónica) y en los grados de deshidratación leve y moderada. Se pueden utilizar a cualquier edad, y resultan preferibles frente a las soluciones caseras y a las bebidas energéticas y otros líquidos claros. La rehidratación oral por sonda nasogástrica es una alternativa válida y eficaz, sobre todo en los niños vomitadores y es preferible a la rehidratación intravenosa.
Desde el año 2000 el Grupo de Trabajo de Diarrea Aguda-Deshidratación de la Sociedad Española de Urgencias de Pediatría (SEUP) se ha marcado como objetivos el implantar el empleo de las SRO en los servicios de urgencias pediátricos, así como recomendar su prescripción por parte de los pediatras extrahospitalarios y fomentar su utilización por parte de los padres, haciéndoles saber que son un medicamento seguro y eficaz, que no debería faltar de los botiquines familiares. Además el Grupo de Trabajo de Indicadores de Calidad de la SEUP ha propuesto como indicador pediátrico específico de calidad en los servicios de urgencias el uso de la rehidratación oral frente a la intravenosa en pacientes deshidratados con GEA16.
La revista médica The Lancet afirmó en 1978 que «El descubrimiento de las soluciones de rehidratación oral es potencialmente el avance médico más importante del siglo xx». Se sabe que salvan más vidas en los países en vías de desarrollo que las vacunas y los antibióticos17. Tras varios intentos, la OMS y la UNICEF en 1975 promovieron una fórmula básica para corregir la deshidratación por vía oral, con una osmolaridad de 330mOsm/l. Más tarde y dadas las diferencias de electrólitos en las heces de la diarrea acuosa aguda colérica (pérdidas de Na: 95–140mmol/l) de la diarrea no colérica (pérdidas de Na: 40–60mmol/l), la ESPGHAN, en 1992, propuso una fórmula de rehidratación oral dirigida a los niños europeos, donde la incidencia de cólera es escasa. De este modo, se recomendó una osmolaridad de 200 a 250mOsm/l, ya que se había observado que las SRO con una osmolaridad reducida producen una reabsorción óptima de agua, asegurando un adecuado reemplazo de sodio, potasio y bicarbonato. Esto ha motivado que la OMS en el año 2002 recomendara una SRO de baja osmolaridad con una relación 1:1 entre sodio y glucosa y una osmolaridad total de 245mOsm/l.
Lectura rápida
En el tratamiento de las deshidrataciones moderada y grave deberemos restituir rápidamente la volemia para impedir o tratar la situación de shock, reponer el déficit de agua y de electrólitos teniendo en cuenta las pérdidas continuadas que puedan seguir produciéndose y aportar las necesidades diarias de agua y electrólitos hasta que se pueda volver a la administración de líquidos por vía oral. Las deshidrataciones se suelen acompañar de alteraciones hidroelectrolíticas y del equilibrio acidobásico. Se deben valorar los cambios del metabolismo del resto de los iones implicados en el metabolismo hidroelectrolítico, sobre todo del calcio y del potasio y corregir sus alteraciones.
A partir de estas formulaciones base, surgen en el mercado preparados comerciales destinados a corregir o prevenir la deshidratación causada por cuadros diarreicos, y con ellos la controversia sobre cuál es la composición ideal de las SRO18.
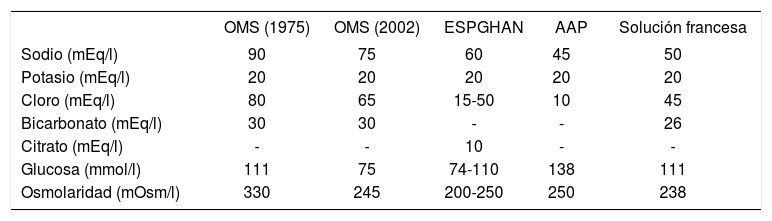
Existen varios tipos estándar de SRO, que se diferencian fundamentalmente en la concentración de sodio y la osmolaridad (tabla 2):
- —
Solución de la OMS: se utiliza generalmente en los países en vías de desarrollo, donde es más frecuente la diarrea toxigénica (cólera). Desde 2002 la concentración de sodio es de 75mEq/l con una osmolaridad de 245mOsm/l.
- —
Solución de la ESPGHAN: recomendable para GEA con bajas pérdidas de sodio, como la diarrea inflamatoria (rotavirus), más habituales en Europa. La concentración de sodio es de 60mEq/l con una osmolaridad entre 200–250mOsm/l.
- —
Solución de la AAP: recomiendan las soluciones hiposódicas con una 45mEq/l de sodio, con un cociente carbohidrato/Na inferior a 2:1.
- —
Solución francesa: además de recomendar una solución hiposmolar, se le añade sacarosa para evitar el problema del sabor.
Soluciones de rehidratación oral estándar
| OMS (1975) | OMS (2002) | ESPGHAN | AAP | Solución francesa | |
|---|---|---|---|---|---|
| Sodio (mEq/l) | 90 | 75 | 60 | 45 | 50 |
| Potasio (mEq/l) | 20 | 20 | 20 | 20 | 20 |
| Cloro (mEq/l) | 80 | 65 | 15-50 | 10 | 45 |
| Bicarbonato (mEq/l) | 30 | 30 | - | - | 26 |
| Citrato (mEq/l) | - | - | 10 | - | - |
| Glucosa (mmol/l) | 111 | 75 | 74-110 | 138 | 111 |
| Osmolaridad (mOsm/l) | 330 | 245 | 200-250 | 250 | 238 |
Las indicaciones de la rehidratación oral son la prevención y el tratamiento de la deshidratación aguda como complicación de la diarrea y otros procesos. Es válido para cualquier tipo de deshidratación, germen, edad y estado nutritivo. ¿Qué ventajas presenta la rehidratación por vía oral sobre la rehidratación por vía intravenosa? En general se puede decir que es más económica, más fisiológica, menos agresiva y requiere menor tiempo de hospitalización. Además favorece la alimentación precoz. La razón por la que se utiliza poco en los hospitales puede ser por falta de tiempo y dedicación, poco personal o por rechazo por parte de los padres19. Las contraindicaciones serían la deshidratación grave (> 15%), las pérdidas fecales por encima de 10ml/kg/h, el íleo paralítico, la disminución del nivel de conciencia, estado séptico o shock hipovolémico y los vómitos intensos. Los trastornos hidroelectrolíticos y las alteraciones de la función renal no constituyen, en sí mismas, contraindicaciones para la rehidratación oral.
¿Cuándo debemos abandonar la rehidratación oral? En caso de que existan las contraindicaciones absolutas que se han expuesto anteriormente, cuando no se pueden controlar los vómitos, y si hay problemas de técnica (padres poco colaboradores, personal inexperto o técnica incorrecta).
Los tipos de presentación de las soluciones de rehidratación oral pueden ser las siguientes: en forma líquida en las que no existe el problema de la concentración de electrólitos que pueda tener el agua, y en polvo, que pueden provocar una dilución inadecuada (con riesgo de hipernatremia, lo que ha provocado algún fallecimiento), o con aguas contaminadas o inapropiadas.
No se deben usar soluciones caseras, por los errores en su composición y dilución. La más conocida es la limonada alcalina, todavía muy recomendada en muchos centros. Las bebidas reconstituyentes no pueden suplir a las soluciones de rehidratación oral, ya que contienen insuficiente concentración de sodio y potasio, una elevada osmolaridad (a expensas de la glucosa) y un porcentaje de glucosa/Na inadecuado. Estos líquidos tan azucarados pueden agravar la diarrea y ocasionar hipernatremia, ya que el gradiente osmótico se hace hacia la luz intestinal y no hacia el interior del organismo, provocando la salida proporcional de más agua que sodio, elevándose su concentración.
La técnica de administración se basa en dar 5ml a intervalos cortos (cada 5 o 10min con jeringa). La administración continua con sonda nasogástrica (SNG) está justificada en los vómitos intensos20. El personal sanitario debe ser capaz de transmitir confianza a la familia21,22. Por otro lado, hay que tener en cuenta el sabor y la temperatura de las soluciones de rehidratación oral. La rehidratación oral debe completarse en un período aproximado de 3–4h. En las deshidrataciones hipernatrémicas en 12h. El volumen aproximado que se estima que debe ser restituido es de 50–100ml/kg. También se puede calcular a razón de 5–10ml/kg/deposición + 2–5ml/kg/vómito. Se deben prevenir las recaídas con soluciones de rehidratación oral como terapia de mantenimiento23–26.
La investigación para mejorar las SRO en la diarrea infantil ha llevado a la realización de numerosos estudios en los últimos años. Las soluciones actuales no promueven la reparación intestinal, circunstancia por la cual se está prestando cada vez mayor atención al papel de la nutrición27. Así, los teóricos progresos incluyen la incorporación de componentes como el arroz y polímeros de glucosa, que disminuyen la osmolaridad, mientras se incrementan las calorías o los aminoácidos y péptidos, que producen disminución de la secreción de sodio, mejorando su eficiencia. También se han utilizado sustancias capaces de liberar ácidos grasos de cadena corta, como la fibra soluble o almidones resistentes a la amilasa, que actúan aumentando la absorción colónica de sal y agua. Por último, se han ensayado estudios con agentes terapéuticos contra los patógenos entéricos, como los probióticos (Lactobacillus GG), que podrían tener efectos beneficiosos en la diarrea por rotavirus, reduciendo la duración de la enfermedad, micronutrientes (el cinc) o esmectite.
Estas estrategias, aunque atractivas, han traído consigo algunos problemas, no solamente económicos, sino también en relación con la estabilidad de las fórmulas al incluir los componentes adicionales. Hoy en día parece más importante que los pediatras y los profesionales sanitarios recomendemos con más frecuencia de lo que hacemos el uso de SRO que llegar a conseguir la solución idónea. Esta poca aceptación por parte de médicos y población de las SRO en el tratamiento de la diarrea puede ser debida, a veces, a la falta de conocimiento o experiencia de los profesionales y, cómo no, a creencias populares. Todavía nos encontramos en los países desarrollados la rehidratación intravenosa como tónica general, método más agresivo y muchas veces innecesaria en bastantes centros hospitalarios28.
Lectura rápida
La fluidoterapia intravenosa constituye una alternativa a la rehidratación oral en aquellos pacientes en los que la reposición de líquidos por vía oral está contraindicada o ha fracasado. En las últimas décadas se han desarrollado nuevas estrategias de rehidratación intravenosa basadas en la «infusión rápida de un volumen generoso de solución isotónica» con el objetivo de restablecer el volumen extracelular. Existe una gran variabilidad de pautas de rehidratación intravenosa rápida propuestas, en cuanto a la velocidad de infusión, la composición de las soluciones utilizadas y el tiempo de rehidratación.
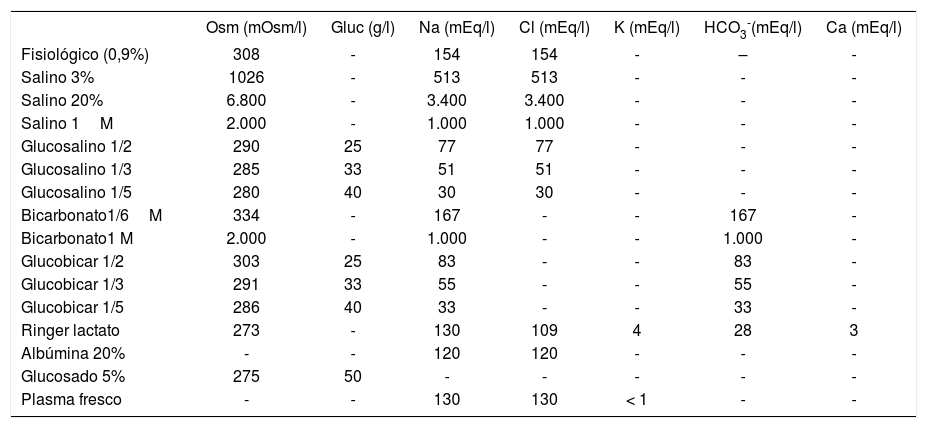
La fluidoterapia intravenosa constituye una alternativa a la rehidratación oral en aquellos pacientes en los que la reposición de líquidos vía oral está contraindicada o ha fracasado29,30. Tradicionalmente, la rehidratación intravenosa se ha realizado según pautas clásicas basadas en complejos cálculos de líquidos y electrólitos, en los que se incluyen las necesidades basales, el déficit estimado y las pérdidas continuadas. Estas pautas clásicas de rehidratación utilizan sueros hipotónicos con un contenido de sodio variable (en suero glucosalino 1/5: sodio 31mmol/l; en glucosalino 1/3: 51mmol/l), en función de los niveles de sodio en sangre. La velocidad de reposición del déficit también se ajusta en función del tipo de deshidratación (24h para las deshidrataciones hiponatrémicas e isonatrémicas y 48h para las hipernatrémicas). La gran variabilidad en las pautas de rehidratación utilizadas genera confusión entre los profesionales y favorece los errores de cálculo, que se pueden traducir en graves complicaciones. De ahí los esfuerzos para simplificar el manejo de la fluidoterapia intravenosa31. En la tabla 3 se reflejan las soluciones parenterales más utilizadas.
Soluciones parenterales más utilizadas
| Osm (mOsm/l) | Gluc (g/l) | Na (mEq/l) | Cl (mEq/l) | K (mEq/l) | HCO3-(mEq/l) | Ca (mEq/l) | |
|---|---|---|---|---|---|---|---|
| Fisiológico (0,9%) | 308 | - | 154 | 154 | - | – | - |
| Salino 3% | 1026 | - | 513 | 513 | - | - | - |
| Salino 20% | 6.800 | - | 3.400 | 3.400 | - | - | - |
| Salino 1M | 2.000 | - | 1.000 | 1.000 | - | - | - |
| Glucosalino 1/2 | 290 | 25 | 77 | 77 | - | - | - |
| Glucosalino 1/3 | 285 | 33 | 51 | 51 | - | - | - |
| Glucosalino 1/5 | 280 | 40 | 30 | 30 | - | - | - |
| Bicarbonato1/6M | 334 | - | 167 | - | - | 167 | - |
| Bicarbonato1 M | 2.000 | - | 1.000 | - | - | 1.000 | - |
| Glucobicar 1/2 | 303 | 25 | 83 | - | - | 83 | - |
| Glucobicar 1/3 | 291 | 33 | 55 | - | - | 55 | - |
| Glucobicar 1/5 | 286 | 40 | 33 | - | - | 33 | - |
| Ringer lactato | 273 | - | 130 | 109 | 4 | 28 | 3 |
| Albúmina 20% | - | - | 120 | 120 | - | - | - |
| Glucosado 5% | 275 | 50 | - | - | - | - | - |
| Plasma fresco | - | - | 130 | 130 | < 1 | - | - |
En las últimas décadas, muchos autores han cuestionado estas pautas clásicas y han desarrollado diversas estrategias de rehidratación intravenosa basadas en la «perfusión rápida de un volumen generoso de solución isotónica» (suero salino fisiológico al 0,9% o Ringer lactato) con el objetivo de restablecer el volumen extracelular. Las pautas de rehidratación rápida restauran la perfusión renal e intestinal, favoreciendo la corrección temprana de las alteraciones hidroelectrolíticas y del equilibrio acidobásico, así como la tolerancia oral precoz. De esta forma, se acorta el tiempo de estancia en urgencias y se consiguen notables beneficios en términos de eficiencia. Otra ventaja de las pautas rápidas reside en la simplicidad de su cálculo, en comparación con las pautas clásicas, reduciendo el riesgo de complicaciones secundarias a errores de prescripción32–34.
Lectura rápida
Las pautas de rehidratación intravenosa rápida son sencillas, seguras y eficaces; favorecen la tolerancia oral precoz, acortan el tiempo de estancia en urgencias y reducen la tasa de ingreso.
La acumulación de cuerpos cetónicos puede perpetuar los vómitos provocando el fracaso de la rehidratación oral. Algunos autores señalan que la administración precoz de glucosa interrumpe este círculo vicioso, estimulando la secreción de insulina e inhibiendo la producción de cuerpos cetónicos, lo cual favorece la resolución de la cetosis y los vómitos, acelerando la recuperación de la tolerancia oral.
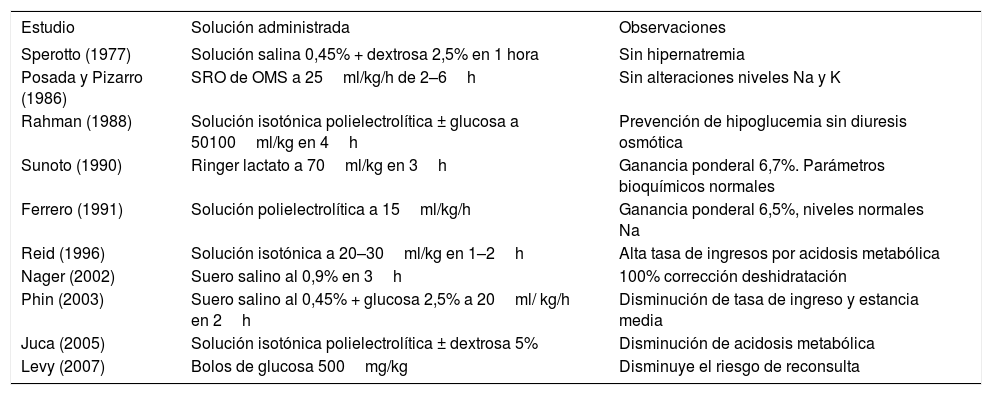
Se han publicado numerosos estudios que analizan la eficacia y la seguridad de estas nuevas pautas de rehidratación rápida. En el año 1977, Sperotto et al proponen una pauta de rehidratación rápida basada en la perfusión de 50ml/kg de solución salina al 0,45% con dextrosa al 2,5% en la primera hora de tratamiento y posteriormente una perfusión de 10ml/kg/h hasta completar la corrección del déficit. En el control analítico realizado al finalizar la rehidratación todos los pacientes tenían un sodio en el rango normal35.
Una década más tarde, Posada y Pizarro realizan un estudio sobre 50 pacientes a los que rehidratan por vía intravenosa utilizando una solución polielectrolítica similar a la solución de rehidratación oral recomendada por la OMS (sodio 90mmol/l, potasio 20mmol/l, acetato 30mmol/l y glucosa al 2%). La velocidad de perfusión es de 25ml/kg/h, durante un período de 2 a 6h, hasta la resolución de los signos clínicos de deshidratación. Al analizar la evolución del sodio tras la pauta de rehidratación, se objetiva que en el grupo de pacientes con deshidratación hiponatrémica (n = 8) el sodio se incrementó una media de 7,9mmol/l; en el grupo con deshidratación isonatrémica (n = 37) descendió una media de 1,1mmol/l y en los pacientes con deshidratación hipernatrémica (n = 5) el sodio se redujo una media de 8,2mmol/l. Sólo se registró una complicación (convulsión generalizada) en un paciente con deshidratación isonatrémica en el que, accidentalmente, la velocidad de perfusión de líquidos fue el doble de la programada. No se encontraron alteraciones en los niveles de sodio ni potasio como posible factor desencadenante del episodio. Al resto de pacientes se les dio el alta con una estancia media en el servicio de urgencias de 12 h36.
El trabajo de Ferrero et al incluye 22 pacientes con deshidratación moderada y contraindicación o fracaso de la rehidratación oral. Su pauta rápida se basa en administrar 15–20ml/ kg/h de una solución polielectrolítica (sodio 90mmol/l, potasio 20mmol/l, bicarbonato 30mmol/l y glucosa 2%) hasta la resolución de los signos clínicos de deshidratación. Tras un período de rehidratación medio de 5,1h todos los pacientes estaban clínicamente bien hidratados y toleraron la reintroducción de la alimentación. La ganancia ponderal media fue de 6,5%. En cuanto a los niveles de sodio se mantuvieron en el rango normal en todos los pacientes, objetivando un incremento medio de 1,1mmol/l37.
Sunoto publica en 1990 una serie de 21 pacientes con deshidratación grave, a los que administran 70ml/kg de solución Ringer lactato durante un período de 3h, con una ganancia ponderal media de 6,7%. A las 3h de fluidoterapia intravenosa, 14 de los 21 pacientes presentaban buen estado de hidratación; los 7 restantes presentaban signos de deshidratación leve que se resolvieron tras completar la rehidratación por vía oral. Los parámetros bioquímicos se mantuvieron dentro de la normalidad en todos los pacientes38.
Lectura rápida
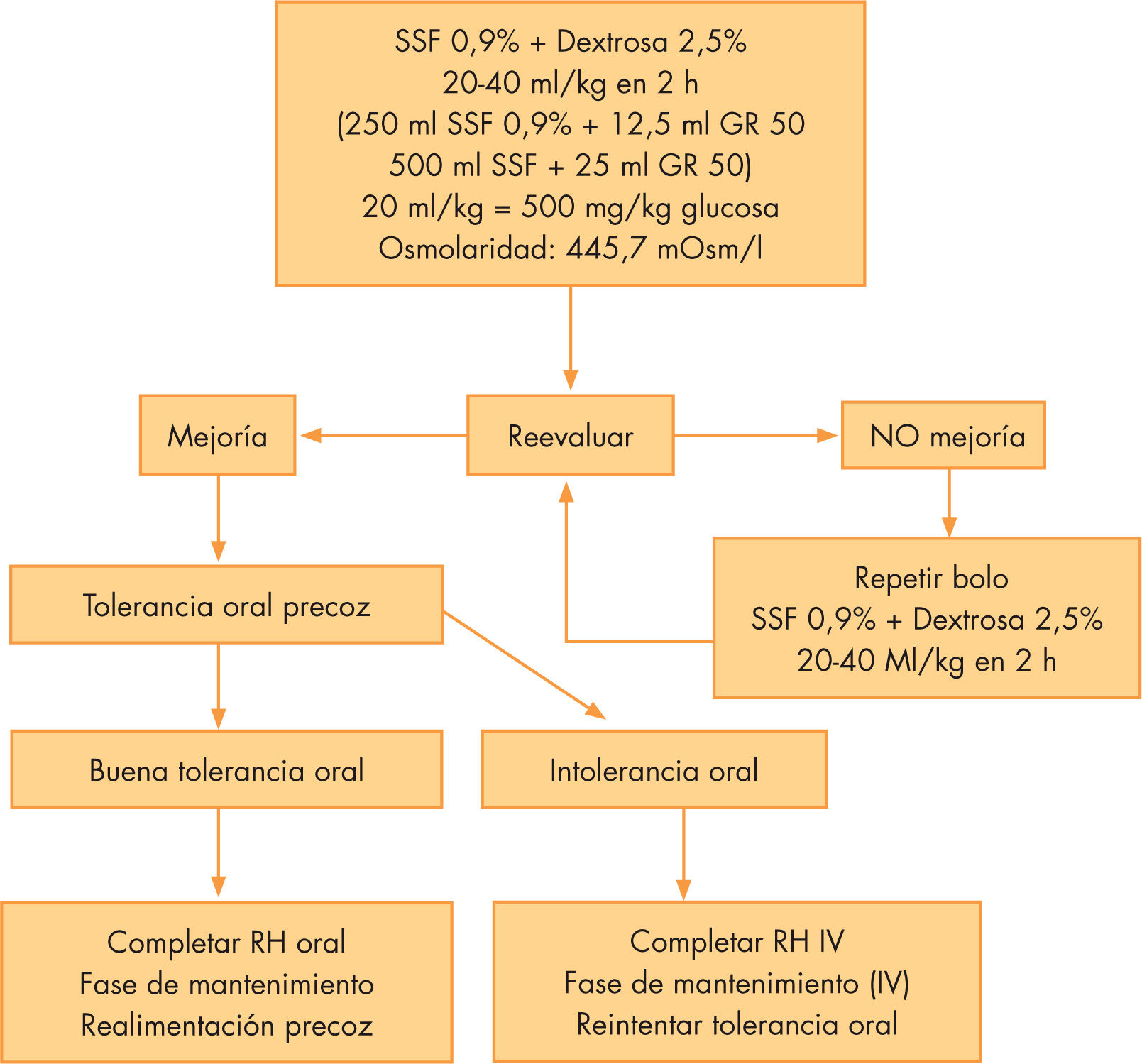
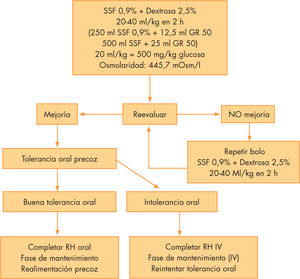
Actualmente, la American Academy of Pediatrics (AAP) recomienda restaurar rápidamente el volumen extracelular mediante la infusión de 20–40ml/ kg de solución isotónica (suero salino al 0,9% o Ringer lactato) durante una hora, repitiendo el bolo si es necesario. Es fundamental la reevaluación periódica del paciente.
Reid et al realizaron un estudio sobre 58 pacientes con deshidratación leve-moderada y acidosis metabólica. Su pauta de rehidratación rápida se basa en la administración de 20–30ml/kg de solución isotónica (sodio 154mmol/l) durante 1–2h, ofreciendo a continuación líquidos por vía oral. El 28% de los pacientes precisaron ingreso por fracaso de la tolerancia oral. De los 42 pacientes dados de alta en la primera consulta, el 15% fueron ingresados tras reconsultar en el mismo servicio. Los autores detectaron una correlación entre los niveles séricos de bicarbonato y la probabilidad de ingreso, siendo más frecuente el fracaso del tratamiento ambulatorio en aquellos pacientes con bicarbonato < 13mmol/l. Llama la atención en el estudio de Reid una tasa de ingreso considerablemente alta (38%), quizá justificada en parte por los criterios de inclusión, ya que probablemente la presencia de acidosis metabólica se correlacione con mayor grado de deshidratación, aunque también debemos considerar que posiblemente el volumen de líquido administrado sea insuficiente para corregir una deshidratación moderada con un déficit de 5-10%39.
En 2002, Nager et al publicaron un estudio aleatorizado incluyendo 96 pacientes con deshidratación moderada y fracaso de la rehidratación oral, comparando la vía intravenosa con la rehidratación enteral por sonda nasogástrica. Los pacientes asignados de forma aleatoria a la rehidratación intravenosa (n = 44) recibieron 50ml/kg de suero salino al 0,9% (sodio 154mmol/l) en un período de 3h y posteriormente líquidos vía oral. El éxito de la rehidratación intravenosa rápida en términos de resolución de los signos de deshidratación y adecuada tolerancia oral fue del 100% y la ganancia ponderal media fue de 3,6%. No se detectaron cambios significativos en los niveles de Na. La tasa de reconsulta fue del 15% si bien ninguno de estos pacientes precisó ingreso40.
En el estudio de Phin et al se compara un grupo de 145 pacientes rehidratados mediante una pauta rápida, con un grupo de 170 controles históricos. La pauta de rehidratación rápida propuesta por Phin et al se basa en la perfusión de 20ml/kg/h durante un período de 2h, utilizando suero salino al 0,45% (Na, 77mmol/l) con glucosa 2,5% por vía intravenosa o bien una solución polielectrolítica por sonda nasogástrica. Los autores concluyen que las pautas rápidas reducen significativamente la tasa de ingreso y la estancia media41. Uno de los puntos controvertidos en las nuevas pautas de rehidratación rápida es el potencial beneficio de añadir glucosa a la solución isotónica de rehidratación. En un paciente deshidratado con vómitos y/o diarrea se produce un déficit de sustrato energético en forma de hidratos de carbono que induce un descenso en la secreción de insulina y un incremento paralelo en la secreción de glucagón, que estimula la gluconeogénesis y la lipólisis. El metabolismo de los ácidos grasos libres da lugar a la producción de cuerpos cetónicos, cuya acumulación puede perpetuar los vómitos provocando el fracaso de la rehidratación oral. Algunos autores sugieren que la administración precoz de glucosa interrumpe este círculo vicioso estimulando la secreción de insulina e inhibiendo la producción de cuerpos cetónicos, lo cual favorece la resolución de la cetosis y los vómitos, acelerando la recuperación de la tolerancia oral42.
Lectura rápida
En la rehidratación intravenosa se deben ofrecer líquidos por vía oral de forma precoz. Si la tolerancia es adecuada se completará la reposición del déficit mediante rehidratación oral. Si la tolerancia oral fracasa, completaremos la rehidratación por vía intravenosa y continuaremos con una pauta de mantenimiento, según la fórmula de Holliday. En la fase de mantenimiento no debemos olvidar la reposición de las pérdidas continuadas.
Rahman et al realizaron un estudio aleatorizado incluyendo 67 pacientes con deshidratación moderada-severa a los que se administraban 50–100ml/kg de una solución isotónica polielectrolítica (Na 133mmol/l, potasio 13mmol/l y acetato 48mmol/l) con y sin glucosa al 2,5% durante un período de 4h. Los autores concluyen que la adición de glucosa a la solución de rehidratación puede prevenir la hipoglucemia sin inducir diuresis osmótica43. Según el estudio de casos y controles realizado por Levy et al, la administración de glucosa disminuye el riesgo de reconsulta de forma estadísticamente significativa, 1,9 veces por cada bolo de glucosa 500mg/kg. En el grupo de pacientes que no había recibido glucosa la probabilidad de reconsulta se multiplicaba por 3,9. No obstante, en ninguno de los trabajos publicados se hace referencia a la evolución de los vómitos tras la administración de glucosa en la pauta de rehidratación44.
En la bibliografía destaca la gran variabilidad de pautas propuestas, en cuanto a la velocidad de perfusión, la composición de las soluciones utilizadas (concentración de sodio, presencia o no de acetato-bicarbonato y/o glucosa) y el tiempo de rehidratación. A pesar de la heterogeneidad de los estudios publicados, se puede concluir que las pautas de rehidratación rápida constituyen una alternativa segura y eficaz, en términos de mejoría del estado de hidratación y reducción de la tasa de ingreso, para aquellos pacientes en los que la rehidratación oral esté contraindicada o haya fracasado. Sin embargo, debemos ser cautos a la hora de extrapolar estas conclusiones a ciertos grupos de pacientes, como niños con cardiopatía o enfermedad renal de base. Son necesarios más estudios para definir la mejor pauta de rehidratación rápida, así como la composición de la solución ideal45,46. En la tabla 4 se resumen los estudios realizados con pauta de rehidratación intravenosa rápida.
Estudios realizados con pauta de rehidratación intravenosa rápida
| Estudio | Solución administrada | Observaciones |
|---|---|---|
| Sperotto (1977) | Solución salina 0,45% + dextrosa 2,5% en 1 hora | Sin hipernatremia |
| Posada y Pizarro (1986) | SRO de OMS a 25ml/kg/h de 2–6h | Sin alteraciones niveles Na y K |
| Rahman (1988) | Solución isotónica polielectrolítica ± glucosa a 50100ml/kg en 4h | Prevención de hipoglucemia sin diuresis osmótica |
| Sunoto (1990) | Ringer lactato a 70ml/kg en 3h | Ganancia ponderal 6,7%. Parámetros bioquímicos normales |
| Ferrero (1991) | Solución polielectrolítica a 15ml/kg/h | Ganancia ponderal 6,5%, niveles normales Na |
| Reid (1996) | Solución isotónica a 20–30ml/kg en 1–2h | Alta tasa de ingresos por acidosis metabólica |
| Nager (2002) | Suero salino al 0,9% en 3h | 100% corrección deshidratación |
| Phin (2003) | Suero salino al 0,45% + glucosa 2,5% a 20ml/ kg/h en 2h | Disminución de tasa de ingreso y estancia media |
| Juca (2005) | Solución isotónica polielectrolítica ± dextrosa 5% | Disminución de acidosis metabólica |
| Levy (2007) | Bolos de glucosa 500mg/kg | Disminuye el riesgo de reconsulta |
Actualmente, el Comité de Gastroenterología de la AAP recomienda restaurar rápidamente el volumen extracelular mediante la perfusión de 20–40ml/kg de solución isotónica (salino al 0,9% o Ringer lactato) durante 1h. Es fundamental la reevaluación periódica del paciente. Si es necesario se repetirá un segundo bolo de 20–40ml/kg de la misma solución47. Se deben ofrecer líquidos por vía oral de forma precoz. Si la tolerancia es adecuada se completará la reposición del déficit mediante rehidratación oral. Si la tolerancia oral fracasa, se completará la rehidratación por vía intravenosa y se continuará con una pauta de sueroterapia de mantenimiento, según la fórmula de Holliday. En la fase de mantenimiento no debe olvidarse la reposición de las pérdidas continuadas.
En cuanto a la pauta de mantenimiento, en el año 2007 la National Patient Safety Agency del Reino Unido emitió una alerta que, basándose en la morbilidad y mortalidad relacionadas con la hiponatremia iatrogénica, instaba a modificar la pauta clásica de sueroterapia de mantenimiento (salino al 0,18% con dextrosa al 4%), recomendando la utilización de suero salino al 0,45 o 0,9% con dextrosa al 5%48. Según Hanna, la incidencia de hiponatremia iatrogénica en pacientes con deshidratación isonatrémica secundaria a gastroenteritis aguda, rehidratados con soluciones hipotónicas (suero salino al 0,2-045%), alcanza un 18,5%49. De ahí que muchos autores cuestionen la seguridad de las soluciones hipotónicas y aboguen por el uso de soluciones isotónicas (salino al 0,9%) como sueroterapia de mantenimiento. En los estudios aleatorizados realizados por Neville se demuestra la eficacia y la seguridad de la sueroterapia de mantenimiento con sueros isotónicos, reduciendo el riesgo de desarrollar hiponatremia dilucional sin provocar hipernatremia50.
Con un objetivo práctico, proponemos una pauta de rehidratación intravenosa rápida a partir de las recomendaciones de la AAP, incorporando la administración precoz de glucosa en función de los resultados aportados por la bibliografía revisada (fig. 1).