Mejorar el uso de benzodiazepinas (BZD) en ancianos desde una colaboración farmacéutico-médica.
DiseñoSe realizó un estudio controlado simple ciego durante un año en farmacias con la finalidad de conseguir que las BZD sean eficaces, seguras y se utilicen el tiempo necesario.
EmplazamientoOnce farmacias comunitarias de la Comunidad Valenciana.
ParticipantesPacientes mayores de 65años tratados con BZD que acudieron a las farmacias participantes durante el periodo del estudio.
IntervencionesEntrevistas y seguimiento farmacoterapéutico durante un año.
Medidas principalesDetección de duplicidades, reacciones adversas al medicamento, interaccciones farmacológicas y medida de la efectividad del tratamiento.
ResultadosSe estudiaron 314 pacientes, distribuidos de forma aleatoria al grupo control o intervención, que utilizaban 346 BZD. El 67% utilizaban BZD durante más de 1 año. Solo el 5% de los pacientes con insomnio conocía que la duración del tratamiento debía ser inferior al mes. El 20% utilizaban BZD de vida larga, 76% de vida media y el 4% de vida corta. Se detectaron 132 interacciones farmacológicas y 278 RAM: 32% pérdida de memoria, 21% somnolencia, 12% incoordinación motora, 8,3% mareo y confusión, 8,3% desorientación y 10% otras. Se realizaron 426 intervenciones farmacéuticas, 30 aceptadas por el médico, y se resolvieron 78 al finalizar el año. El 30% de los casos del grupo intervención fueron satisfactorios, y solo 11% del control.
ConclusionesLas benzodiazepinas se utilizan en los pacientes ancianos de la Comunidad Valenciana con mayor frecuencia y por periodos más prolongados de lo recomendado por la Agencia Española del Medicamento.
To improve the use of benzodiazepines (BZD) in the elderly by a pharmacist-physician collaboration, and to insure that BZD are effective, safe, and used as long as necessary.
DesignA single blind controlled study was conducted on 11 pharmacies in the Community of Valencia.
SettingEleven pharmacies in the Community of Valencia.
ParticipantsPatients older than 65years treated with BZD attending the participating pharmacies.
InterventionsInterviews and pharmaceutical care for a year.
Main measurementdetection of duplications, adverse drug reactions, drug interactions and measuring the effectiveness of the treatment.
ResultsWe studied 314 patients, randomised to control or intervention and who used 346 BZD. The majority (67%) of patients used BZD for more than 1 year. Only 5% patients with anxiety knew the duration of treatment should be one month. Long-acting BZD were used by 20% of the patients, 76% used medium-acting (39% lorazepam and 37% other BZD) and 4% short-acting BZD. A total of 132 drug interactions were detected and 278 adverse drug reactions: 32% memory loss, 21% drowsiness, 12% lack of coordination, 8.3% dizziness and confusion, 8,3% disorientation and 10% others. A total of 426 pharmacist interventions were performed, 30 accepted by the doctor and 78 were resolved at the end of the year of study. Eleven per cent of cases were considered satisfactory in the control group and 30% in the intervention group.
ConclusionThe use of benzodiazepines in the Community of Valencia exceeds the recommendations of the Spanish Medicines Agency.
- •
Los cambios fisiológicos y metabólicos que se producen en las personas mayores junto a la polimedicación puede ocasionar un aumento de los problemas relacionados con los medicamentos.
- •
Con la edad la vía metabólica oxidativa se deteriora y las BZD que utilizan esta vía metabólica pueden llegar a acumularse.
- •
Según la Agencia Española del Medicamento (AGEMED) las BZD no deben utilizarse más de un mes para el insomnio ni más de 3meses para la ansiedad, incluyendo el tiempo de retirada gradual del medicamento.
- •
Excederse en el tiempo de utilización aconsejado como en el caso de las BZD puede crear tolerancia y dependencia en el paciente y pérdida de eficacia terapéutica.
- •
El 83,90% de los pacientes estudiados utilizan las benzodiazepinas durante más de un mes e incluso el 66,90% durante más de un año para el tratamiento del insomnio. El 83,30% supera las recomendaciones de la Agencia Española del Medicamento en el tratamiento de la ansiedad.
- •
El lorazepam, BZD que no utiliza la vía oxidativa para metabolizarse y por tanto es la más adecuada para usar en el paciente anciano, se utiliza solo en un 39% de los casos del total de BZD prescritas para el tratamiento de la ansiedad e insomnio.
- •
En este estudio, los farmacéuticos realizaron un número importante de intervenciones farmacéuticas directamente con el paciente o a través del médico con el fin de mejorar el uso del medicamento. Fue aceptada el 39% y se resolvió el 47% de las intervenciones aceptadas.
Los ancianos son un grupo de población en aumento. Con la edad aumentan las enfermedades crónicas y el consumo de fármacos. Los cambios fisiológicos y metabólicos que se producen en los mayores junto a la polimedicación pueden aumentar los problemas relacionados con los medicamentos (PRM)1 y los resultados negativos de la medicación (RNM).
Las benzodiazepinas (BZD) son un grupo de fármacos ampliamente utilizados por los ancianos para los trastornos de ansiedad y sueño2,3.
Sufren metabolismo oxidativo y conjugativo a excepción del lorazepam, oxazepam y temazepam que solo utilizan la vía conjugativa para su metabolización.
Con la edad la vía metabólica oxidativa se deteriora y las BZD que utilizan esta vía pueden llegar a acumularse4.
Las personas mayores son más sensibles a los efectos terapéuticos y a las reacciones adversas (RAM) de las BZD y habrá que prestar atención a las dosis y el tiempo de utilización ya que pueden producir tolerancia y dependencia si se utilizan a altas dosis o durante un tiempo mayor del aconsejado5. Además, las BZD de vida media larga están incluidas en la lista de Beers que recoge aquellos fármacos que deben evitarse en personas ancianas6.
Según la Agencia Española del Medicamento (AGEMED) las BZD no deben utilizarse más de un mes para el insomnio ni más de tres meses para la ansiedad, incluyendo el tiempo de retirada gradual del medicamento. Las recomendaciones terapéuticas consensuadas y las guías de práctica clínica aconsejan que el tratamiento con BZD para la mayoría de las indicaciones no supere las 3- 4semanas3,7,8.
La intervención del farmacéutico de forma multidisciplinar con el médico ha demostrado mejorar la adecuación de los tratamientos, la educación sanitaria, el cumplimiento, la inadecuada prescripción, la detección de RAM e interacciones farmacológicas, la satisfacción del paciente, la disminución de la morbi-mortalidad y el coste asistencial global7.
El objetivo de este estudio es evaluar si la intervención multidisciplinar del farmacéutico en colaboración con el médico podría mejorar la adecuación de la prescripción de BZD conforme a las recomendaciones de la AGEMED en cuanto a la duración del tratamiento y las características metabólicas del paciente anciano.
Material y métodosDiseño, emplazamientoSe realizó un estudio controlado simple ciego en 11 farmacias de la Comunidad Valenciana durante dos años (2006-2007), financiado por la Conselleria de Empresa, Universidad y Ciencia (GV05/179).
ParticipantesDurante el primer año del estudio, se incluyeron los pacientes mayores de 65años tratados con BZD utilizadas como ansiolíticos o hipnóticos, que aceptaron participar en el estudio y que acudieron a las farmacias participantes. No se incluyeron los que utilizaban análogos de BZD. Fueron excluidos los pacientes de paso, terminales, con patología psiquiátrica y aquellos que utilizan las BZD esporádicamente.
Intervenciones y medidas principalesTodos los pacientes firmaron un consentimiento informado. A cada paciente se le realizó una entrevista inicial, rellenando una hoja de registro por cada BZD que utilizaba. La asignación al grupo control o intervención se realizó conforme a una lista aleatorizada (generada por el programa Excel®). La hoja de registro incluía los datos del paciente, BZD utilizada, médico prescriptor, motivo de la indicación, tiempo de uso, dosis, efectividad, otros tratamientos farmacológicos, y reacciones adversas detectadas.
Durante la entrevista inicial, se registró a los pacientes en una ficha de seguimiento terapéutico (problemas de salud y medicamentos utilizados).
Al grupo intervención se les realizó seguimiento cada 3meses hasta completar un año y se les entregó un tríptico diseñado al efecto con consejos sobre el uso correcto de BZD. A los pacientes del grupo control solo se les realizó la entrevista inicial y final, al año. Durante el segundo año no fueron incluidos nuevos pacientes, solo se completó el seguimiento.
La intervención del farmacéutico pretendía conseguir que las BZD se utilizasen durante el tiempo necesario, que fuesen eficaces y seguras. Intervino cuando apareció un PRM/RNM de necesidad, eficacia o seguridad aportando al paciente información sobre el uso correcto de las BZD, derivando al médico si se pretendía eliminar la medicación, disminuir dosis o cambiar a lorazepam así como cuando hubo algún problema de interacción con otros medicamentos utilizados8,9 o cuando aparecieron reacciones adversas (referidas por el paciente a través de un cuestionario que contiene las RAM más frecuentes atribuidas a las BZD y que no las padecía cuando no las usaba). Y solo en el caso de que el paciente se negara a acudir al médico pero desease intentar eliminar la BZD, se le orientó la disminución gradual para evitar el efecto rebote.
Las posibles interacciones entre las BZD y la medicación utilizadas por los pacientes se relacionó con una lista de medicamentos generada a partir de bibliografía de uso habitual8,10,11.
Las intervenciones realizadas fueron: a) farmacéutico-médico-paciente mediante documento escrito dirigido al médico en aquellos casos en que la BZD utilizada por el paciente era de acción intermedia (distinta al lorazepam) o de acción larga, y cuando, aún siendo de acción intermedia-corta, el tiempo de utilización era superior al indicado por la AGEMED12 para tratar de reducir dosis y si es posible eliminar el medicamento, o b) intervención farmacéutico-paciente en aquellas situaciones en que el paciente se negó a la intervención del médico, por miedo a que le retirase la prescripción de la BZD.
No se intervino en el grupo control.
Los PRM/RNM asociados a cualquier otro medicamento distinto de BZD no se contemplaron en este estudio.
Se consideró que el resultado de la intervención fue satisfactorio cuando el paciente consiguió disminuir la dosis habitual de BZD, pasó a consumirla de forma esporádica o dejó de utilizarla y cuando el médico cambió su prescripción por lorazepam. En los casos en que el paciente aumentó la dosis de BZD, no cambió a lorazepam o pasó a utilizar otra BZD, se consideró que el resultado fue insatisfactorio.
Los datos se registraron con Access 2000 y con una hoja de cálculo de Excel 2000 diseñada al efecto. Las diferencias observadas en las pruebas de χ2 fueron consideradas estadísticamente significativas cuando p<0,05.
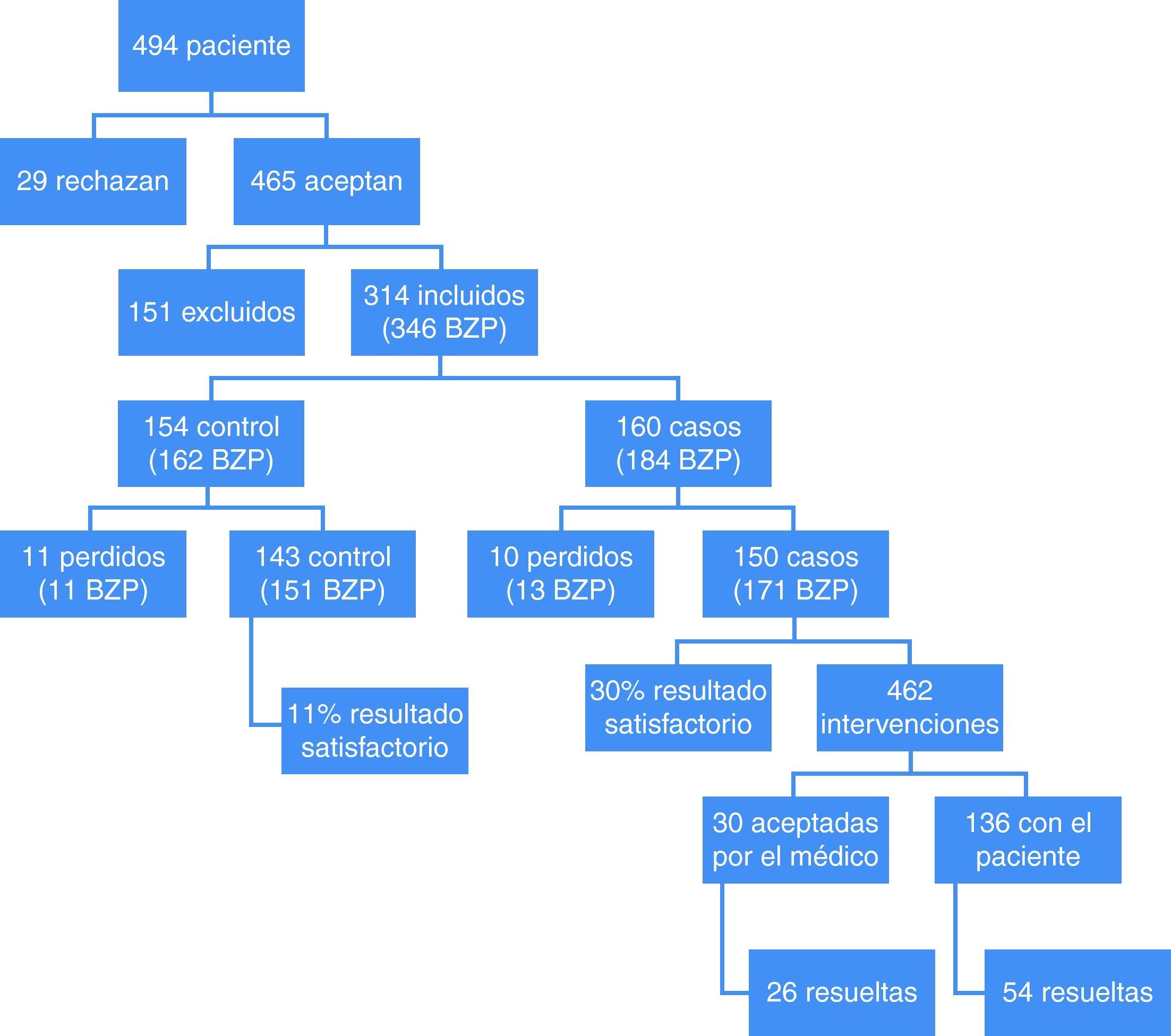
ResultadosSe ofreció participar en el estudio a 494 pacientes. No aceptaron 29 y fueron rechazados 151. Cumplían criterios de inclusión 314 pacientes, que utilizaban 346 BZD. Fueron distribuidos de forma aleatoria 154 al grupo control (162 BZD) y 160 al grupo intervención (184 BZD).
La distribución por edades de los pacientes se muestra en la tabla 1. La mayoría de los pacientes tenían de 65-74años. La proporción de pacientes incluidos fue disminuyendo al ir aumentando la edad. El 74% (IC 95%: 69,03-78,74%) de los pacientes incluidos en el estudio eran mujeres.
La prescripción de BZD fue realizada en el 78,9% de los casos por un médico de atención primaria, 5,2% por un psiquiatra y 15,9% por otro especialista.
En el 65,9% de las BZD el motivo de la prescripción fue el insomnio, 27,5% ansiedad y 6,6% otros motivos, no observándose diferencias significativas entre los grupos control e intervención (p>0,05).
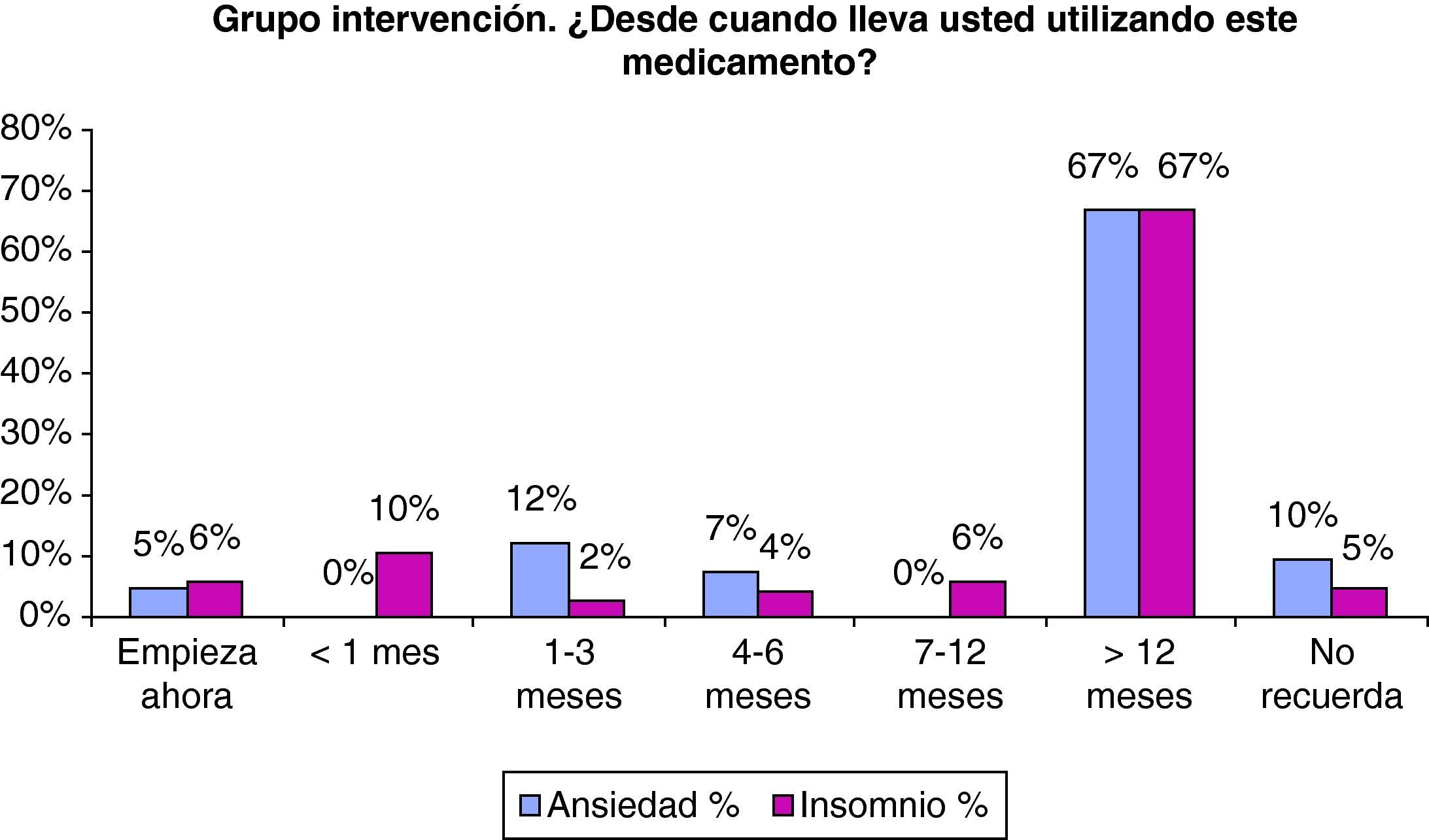
En la figura 1 se muestra el tiempo de utilización de las BZD en el grupo intervención en función de que la prescripción fuera ansiedad o insomnio. Se observó que el 83% de las BZD para el tratamiento de la ansiedad llevaban utilizándose más de 3meses, y que el 84% de las BZD para insomnio superaban el mes de tratamiento.
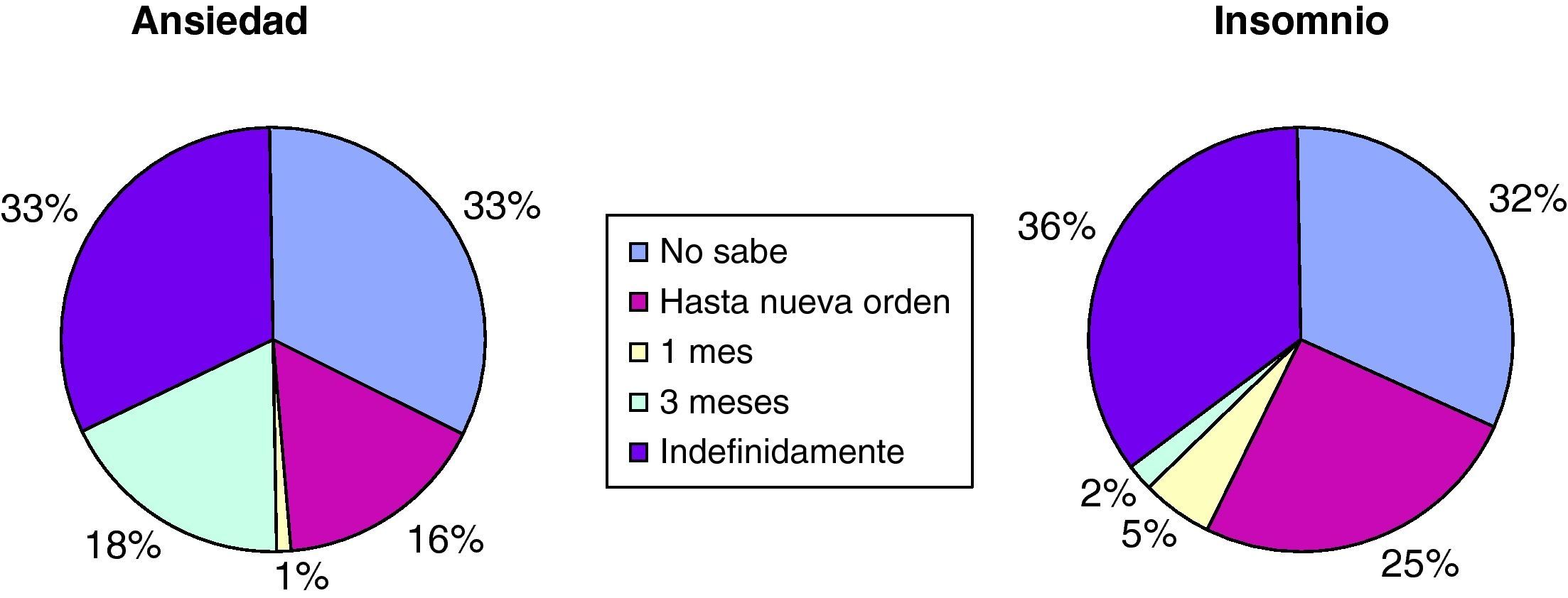
Ante la consulta realizada a todos los pacientes acerca del tiempo en que debían seguir con el tratamiento, solo el 5% de los casos de insomnio conocían que debía ser inferior a un mes (fig. 2).
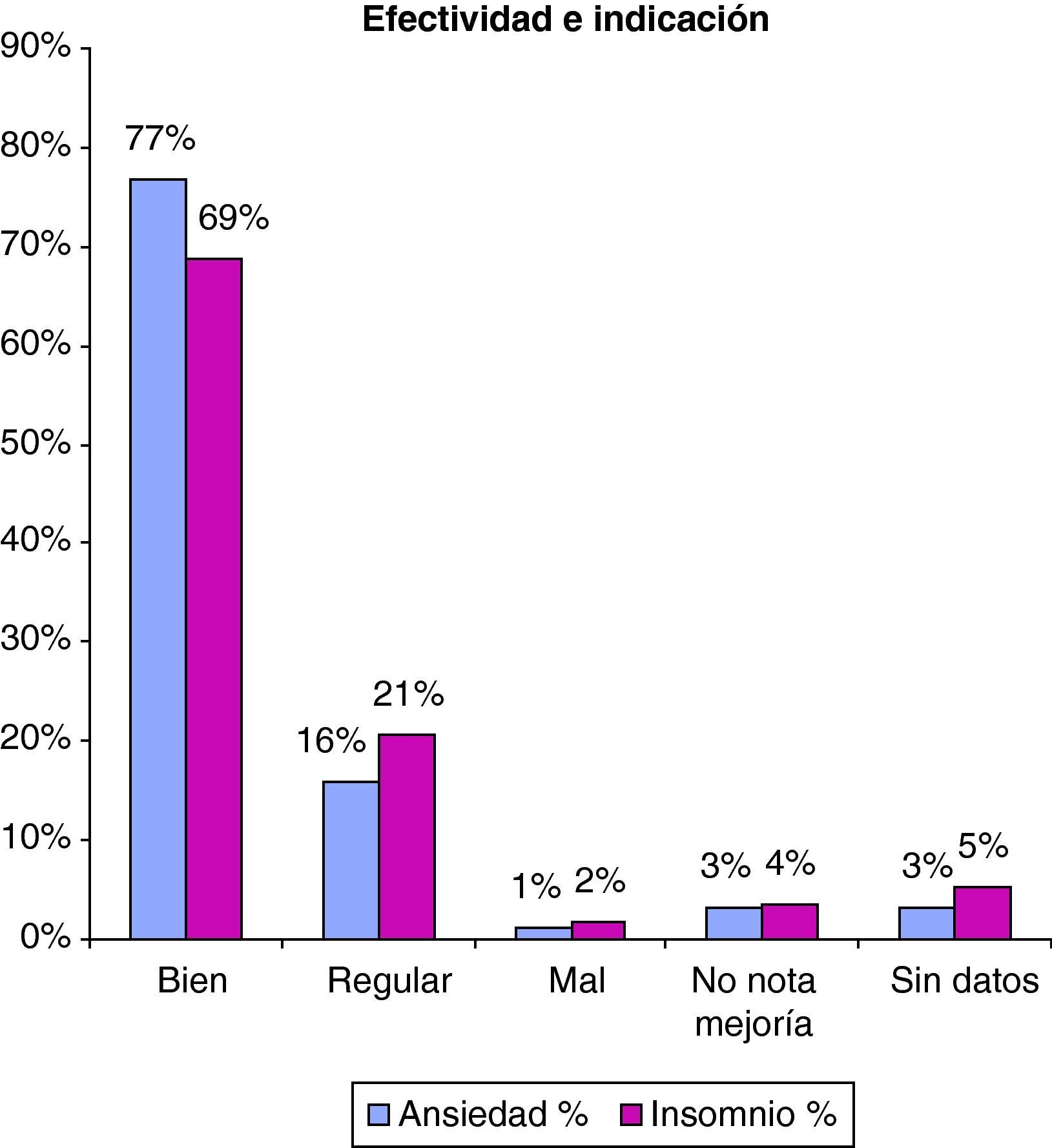
El 73% de los pacientes afirmó que les iba bien el tratamiento y solo un 5% reconoció no notar mejoría o incluso irle mal (fig. 3).
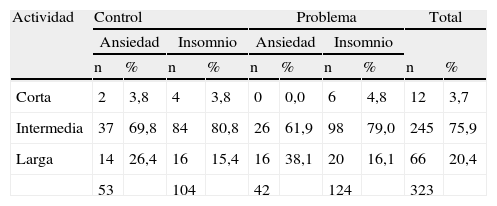
En cuanto al tipo de BZD utilizadas por los pacientes estudiados, el 76% era de vida media intermedia (39% correspondieron a lorazepam y 37% a otras BZD) (tabla 2).
Tipo de BZD utilizada en función de la prescripción para ansiedad o insomnio
| Actividad | Control | Problema | Total | |||||||
| Ansiedad | Insomnio | Ansiedad | Insomnio | |||||||
| n | % | n | % | n | % | n | % | n | % | |
| Corta | 2 | 3,8 | 4 | 3,8 | 0 | 0,0 | 6 | 4,8 | 12 | 3,7 |
| Intermedia | 37 | 69,8 | 84 | 80,8 | 26 | 61,9 | 98 | 79,0 | 245 | 75,9 |
| Larga | 14 | 26,4 | 16 | 15,4 | 16 | 38,1 | 20 | 16,1 | 66 | 20,4 |
| 53 | 104 | 42 | 124 | 323 | ||||||
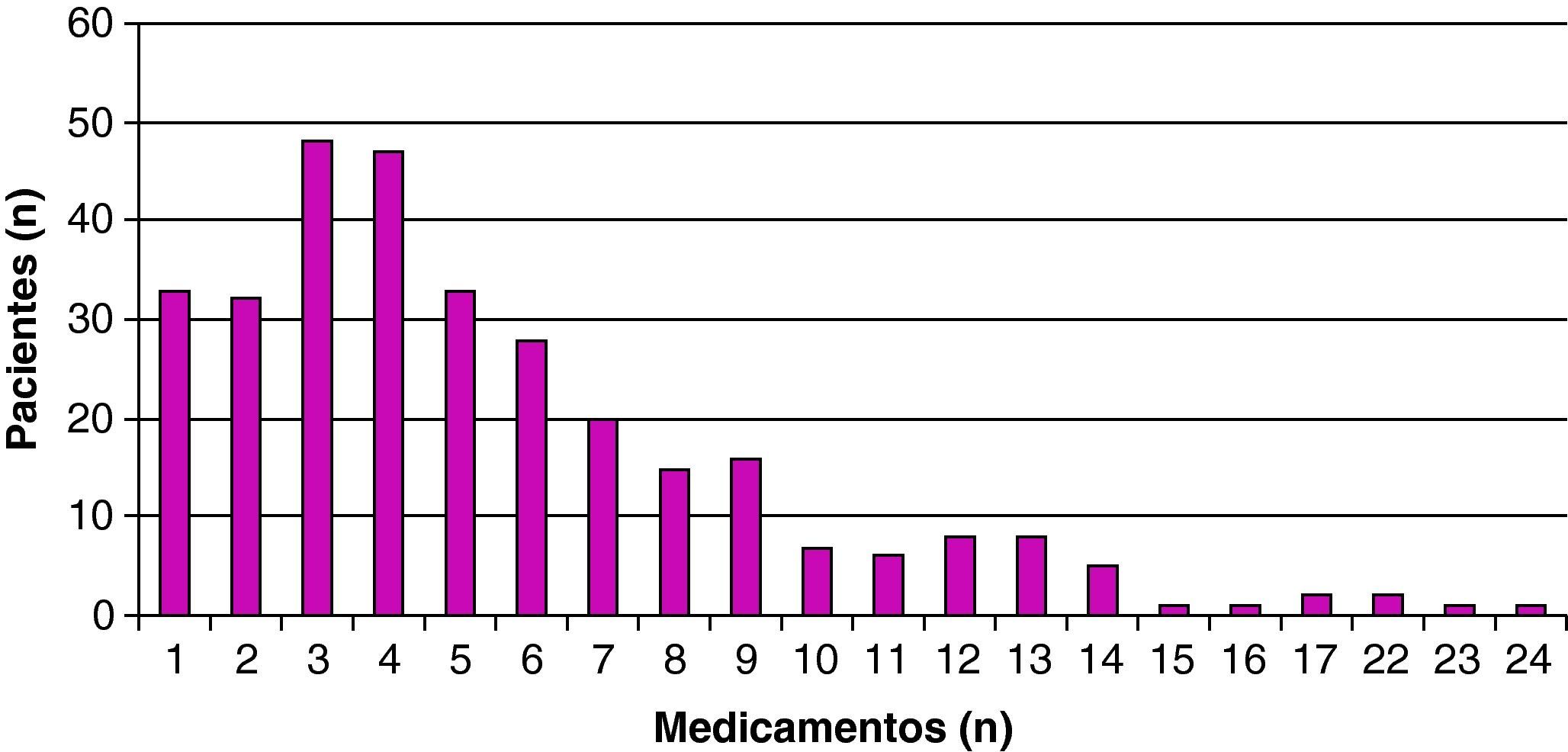
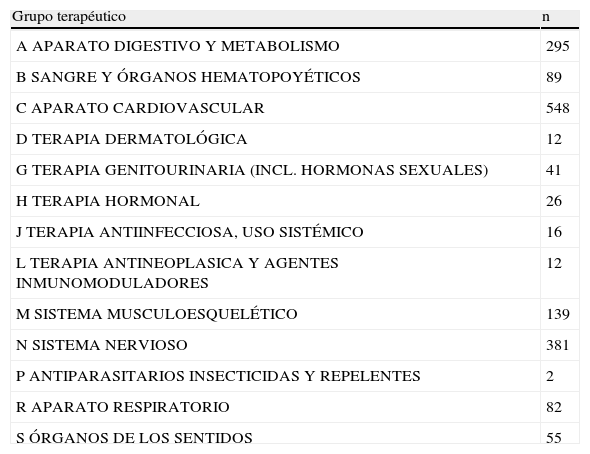
El 64% de los pacientes utilizaban politerapia (4 o más medicamentos). La distribución del número total de medicamentos recibidos por los pacientes incluidos en el estudio se muestra en la figura 4. Los grupos terapéuticos más frecuentemente utilizados atendiendo a la clasificación anatómica (ATC) fueron los del aparato cardiovascular (32%), sistema nervioso (23%) y aparato digestivo y metabolismo (17%) (tabla 3).
Distribución del n.° total de medicamentos utilizados por los pacientes del estudio
| Grupo terapéutico | n |
| A APARATO DIGESTIVO Y METABOLISMO | 295 |
| B SANGRE Y ÓRGANOS HEMATOPOYÉTICOS | 89 |
| C APARATO CARDIOVASCULAR | 548 |
| D TERAPIA DERMATOLÓGICA | 12 |
| G TERAPIA GENITOURINARIA (INCL. HORMONAS SEXUALES) | 41 |
| H TERAPIA HORMONAL | 26 |
| J TERAPIA ANTIINFECCIOSA, USO SISTÉMICO | 16 |
| L TERAPIA ANTINEOPLASICA Y AGENTES INMUNOMODULADORES | 12 |
| M SISTEMA MUSCULOESQUELÉTICO | 139 |
| N SISTEMA NERVIOSO | 381 |
| P ANTIPARASITARIOS INSECTICIDAS Y REPELENTES | 2 |
| R APARATO RESPIRATORIO | 82 |
| S ÓRGANOS DE LOS SENTIDOS | 55 |
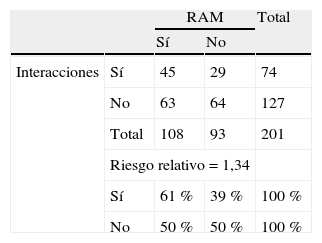
En 83 pacientes (utilizaban 99 BZD) se detectaron 132 interacciones: 33% con omeprazol, 19% con ansiolíticos, 14% con betabloqueantes y 8% con otros hipnóticos seguidos de antidepresivos, ketoconazol, fentanilo y ciprofloxacino, entre otros.
El 50% no presentó ninguna RAM, el 26% presentó una y el resto dos o más (un paciente refirió 6 RAM simultáneamente). En total manifestaron 278 RAM. El 32% pérdida de memoria, 21% somnolencia, 12% falta de coordinación motora, seguidas de mareo y confusión (8,30%) y desorientación (8,3%).
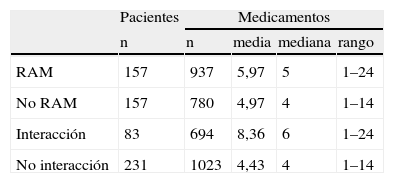
El número de medicamentos recibidos por los pacientes que refirieron presentar RAM o potenciales interacciones con las BZD se muestra en la tabla 4.
Relación del número de medicamentos que utilizaban los pacientes con posibles PRM/RNM (que referían presencia de RAM o susceptibles de sufrir interacciones)
| Pacientes | Medicamentos | ||||
| n | n | media | mediana | rango | |
| RAM | 157 | 937 | 5,97 | 5 | 1–24 |
| No RAM | 157 | 780 | 4,97 | 4 | 1–14 |
| Interacción | 83 | 694 | 8,36 | 6 | 1–24 |
| No interacción | 231 | 1023 | 4,43 | 4 | 1–14 |
De los pacientes con RAM, el 61% (IC 95%: 50,97-71,92%) tomaban medicamentos con potenciales interacciones, frente al 46% (IC 95%: 39,46-52,31%) que no tenían interacciones. Las diferencias entre la relación de pacientes con RAM y la presencia o no de posible interacciones farmacológicas en su tratamiento fueron estadísticamente significativas (p<0,05). Teniendo en cuenta únicamente a los pacientes en politerapia, el 61% presentaba a la vez RAM referidas por el paciente e interacciones (p >0,05) (tabla 5).
A lo largo del estudio el 6,25% de los pacientes del grupo intervención no retornaron a alguna de las visitas de seguimiento por enfermedad, cambio de domicilio, fallecimiento o abandono voluntario. El 7,14% de los pacientes del grupo control no acudió a la entrevista final. En total, supuso la pérdida de 21 pacientes que tomaban 24 BZD (6,9% del total del estudio).
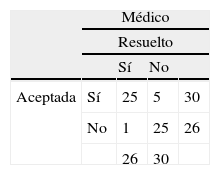
Se realizaron 426 intervenciones farmacéuticas, de las que 30 fueron aceptadas por el médico y 136 directamente por el paciente. De estas se resolvieron 78 al finalizar el año. También se resolvieron 2 de las intervenciones no aceptadas (tabla 6).
En el grupo control se consideró que el resultado fue satisfactorio en el 11% de los casos (IC 95%: 5,69-15,51%) mientras que en el grupo intervención se consideró satisfactorio el 30% (23,51-37,3°%). La diferencia fue estadísticamente significativa (p<0,05). No se observaron diferencias significativas en los grupos con resultado satisfactorio e insatisfactorio en lo referente al número de pacientes con politerapia (p>0,05).
DiscusiónLas BZD se utilizan de forma inadecuada en la población anciana. Excederse en el tiempo de utilización aconsejado puede crear tolerancia y dependencia. Desde la dispensación, se debe conseguir que el medicamento se utilice correctamente durante el tiempo estrictamente necesario, que sea lo más seguro posible y que el principio activo sea el más adecuado para la edad del paciente. En el caso de las BZD en el anciano, este fármaco sería el lorazepam13-16.
El uso excesivo (mayor del indicado por la AGEMED) de medicamentos psicotrópicos puede conducir a reacciones adversas como pérdida de memoria, desorientación y caídas17-21.
En nuestra muestra, se observa un predominio del uso de BZD en mujeres (3:1), similar a la descrita por otros autores21-24. El aumento de mujeres puede deberse a la diferente longevidad por sexos y a que las mujeres consultan más, frecuentan más los centros de salud, somatizan más y recurren a psicofármacos para aliviar la ansiedad, el estrés y la depresión25,26.
La duración máxima recomendada para el tratamiento del insomnio es 4semanas incluyendo la retirada gradual del medicamento, tiempo superado ampliamente por los pacientes de nuestro estudio, al igual que en otros27. En el caso de la ansiedad el tiempo máximo recomendado no debe superar las 8-12semanas incluyendo la retirada gradual del medicamento, aunque en ciertos casos, puede ser necesario por decisión médica prolongar el tratamiento. Los resultados presentados, indican que el 83,30% supera estas recomendaciones, como en otros estudios24,28. La gran mayoría de los pacientes desconoce la duración del tratamiento, no sabe hasta cuándo debe seguir, o incluso afirma que se trata de un tratamiento indefinido. Cuando al paciente le prescriben y dispensan por primera vez una BZD no se le informa claramente o no comprende que la duración del tratamiento es limitada.
En las personas mayores, al deteriorarse con la edad los procesos oxidativos hepáticos, se debe aconsejar la utilización de BZD que ya estén hidroxiladas como el lorazepam, que se metabolizan vía conjugativa, para evitar que se acumulen y puedan dar lugar a la aparición de RAM. En nuestro estudio, el lorazepam se utilizó un 39%, seguido de alprazolam, diazepam y lormetazepam. Encontramos un porcentaje importante de pacientes que no está utilizando la BZD más adecuada para su edad. El farmacéutico puede intervenir en colaboración con el médico, para conseguir que si no pueden reducir su uso, utilice al menos la BZD más adecuada para su edad.
La administración de BZD debe interrumpirse gradualmente hasta su completa retirada. Son factores de riesgo de dependencia, las dosis elevadas y el empleo continuo. Al retirar las BZD de forma brusca aparece efecto rebote que induce a tomar el fármaco de nuevo y de esta manera se crea la fármacodependencia. Las BZD son un grupo de fármacos mal utilizados, lo que favorece que en la población haya cada vez mayor número de adictos29.
Es importante tener en cuenta los problemas de duplicidad que pueden aparecer con las BZD cuando el paciente acude a diferentes médicos y especialistas.
Hay que considerar especialmente la utilización de BZD en los mayores frágiles o en los que presentan comorbilidad elevada, ya que la alteración del metabolismo de los fármacos es mayor, incrementando la heterogeneidad de la respuesta al tratamiento y la posibilidad de producir RAM30. La población de nuestro estudio sigue un patrón de uso de BZD similar al publicado con datos de consumo de BZD en la población pensionista de la Comunidad Valenciana31.
La polimedicación es otro de los factores de riesgo que se citan en la incidencia de caídas, confusión, desorientación, deterioro funcional e inmovilidad en ancianos20,32.
Se debe de insistir desde la consulta del médico, donde se prescriben, y desde la oficina de farmacia, donde se dispensan, en la dosis diaria, duración máxima del tratamiento, cómo retirarlo, cumplimiento, posibles interacciones y los graves efectos adversos que pueden presentar, además de la adicción o efecto rebote al retirar el medicamento.
Los farmacéuticos realizaron 462 intervenciones directamente con el paciente o a través del médico con el fin de mejorar el uso del medicamento. Fueron aceptadas el 39%, dato muy inferior al encontrado en otros trabajos (70%), que no trataba con BZD33,34. Se resolvieron 47% de las intervenciones aceptadas, resultado similar a otras publicaciones33-35.
La diferencia entre el resultado satisfactorio del estudio obtenido por el grupo control (11%) y por el grupo intervención (30%) fue estadísticamente significativa, lo que nos lleva a la conclusión de que la intervención del farmacéutico ha mejorado la utilización de las BZD.
FinanciaciónEl presente estudio se ha realizado con la financiación otorgada al proyecto de investigación: «Estudio sobre la adecuación de la prescripción de BZD en la Comunidad Valenciana: Intervención del farmacéutico comunitario en el seguimiento farmacoterapéutico del paciente anciano» del cual es investigadora principal Lucrecia Moreno Royo. La entidad financiadora: Conselleria de Empresa, Universidad y Ciencia GV05/179 (2005-2007).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Queremos agradecer la participación desinteresada de los farmacéuticos de las 11 farmacias participantes en el estudio. Así como del Colegio Oficial de Farmacéuticos de Valencia y de la Universidad Cardenal Herrera CEU.