Introducción
La insuficiencia cardíaca (IC) se reconoce como uno de los mayores y crecientes problemas de salud pública en los países desarrollados1. El progresivo envejecimiento de la población, el aumento de la supervivencia de los pacientes con cardiopatía isquémica y/o hipertensión arterial y otras enfermedades que acaban causando IC hacen esperar un aumento de la incidencia de ésta en los próximos años. Los pacientes que la padecen requieren atención sanitaria en diferentes niveles (atención primaria, atención especializada, hospitalización) y generan gastos considerables al sistema sanitario. A pesar de la dificultad que entraña obtener datos exactos, algunos estudios han estimado en nuestro país una tasa de prevalencia de un 5,3 por 1.000 y unos costes sanitarios directos anuales de entre 64.028 y 110.240 millones de ptas., lo que representa del 1,8 al 3,1% del presupuesto sanitario público anual2. La tendencia a la disminución de la mortalidad y el aumento de la morbilidad y de los ingresos hospitalarios por IC registrados en nuestro país3,4 indican la necesidad de insistir en la mejora del tratamiento y del control de las enfermedades que acaban causando IC con la intención de disminuir la prevalencia y la morbimortalidad; además, ponen de manifiesto la importancia de mejorar la coordinación entre los diferentes niveles asistenciales que se ocupan de atender a los pacientes con IC. En un estudio previo ya se presentaron los resultados centrados en la atención hospitalaria5. El presente estudio pretende aportar más información sobre este tema al analizar el proceso asistencial de los pacientes ingresados por IC en un hospital terciario y el posterior seguimiento en la atención primaria de los supervivientes tras el alta hospitalaria.
Material y métodos
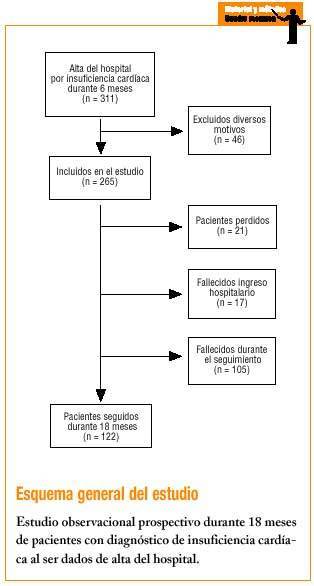
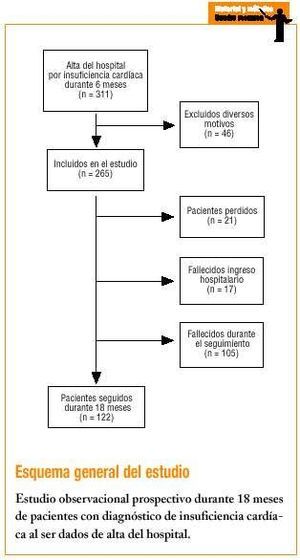
La metodología ya se ha descrito ampliamente en el estudio previo5. A modo de resumen, se identificaron 311 pacientes dados de alta en un hospital terciario, con un área de referencia de 450.000 habitantes, por IC (código 428 según ICD-9) como diagnóstico en primera, segunda o tercera posición, durante el período comprendido entre el 1 de julio y el 31 de diciembre de 1998. Un médico del equipo investigador confirmó el diagnóstico de IC siguiendo los criterios de Framingham ligeramente modificados6. Se consideró que existía IC global o biventricular cuando coexistían criterios de congestión venosa pulmonar con signos físicos de hipertensión venosa sistémica. Se excluyó a los pacientes con IC debida a alguna causa reversible, los pacientes con alguna enfermedad terminal y los residentes en el extranjero por la imposibilidad de realizar el seguimiento. También se excluyó a los pacientes atendidos en urgencias y que no llegaron a ingresar, por la dificultad que implica obtener los datos clínicos para este estudio. De los 311 pacientes identificados y revisados, 265 casos cumplieron los criterios de inclusión en el estudio (85,2%).
A través de la revisión de las historias clínicas hospitalarias se recogieron datos demográficos, clínicos, farmacológicos y circunstancia en el momento del alta. Los datos clínicos, farmacológicos y sobre aspectos relacionados con la calidad de vida a los 18 meses del alta se obtuvieron al realizar una entrevista telefónica sistemática; asimismo se revisaron algunas historias clínicas en los centros de atención primaria para validar las respuestas obtenidas a través de la entrevista telefónica. Se pudo contactar telefónicamente (tras varios intentos) con 227 pacientes o con sus familiares, siendo por tanto el porcentaje de pérdidas de un 8%. Para validar los datos de la entrevista telefónica sobre la causa del fallecimiento se compararon con los datos que constaban en el archivo hospitalario en los casos en los que la muerte se había producido en reingresos hospitalarios posteriores.
Se realizó un análisis descriptivo de todas las variables mediante el cálculo de frecuencias en las variables discretas y el cálculo de medias y de desviación estándar en las continuas; un análisis univariante donde se compararon las características clínicas entre los pacientes supervivientes al alta hospitalaria que morían en el seguimiento y los que no, y entre los que tenían buen y mal pronóstico clínico al final del seguimiento, mediante la prueba de la *2 para las variables cualitativas y la de la t de Student para las continuas. También se realizó un análisis multivariante siguiendo el modelo de Cox de riesgos proporcionales con la mortalidad en el seguimiento como variable dependiente, y como variables independientes aquellas variables demográficas, clínicas y de tratamiento relevantes en la evolución de la enfermedad y que demostraron una relación significativa en el análisis univariante.
Resultados
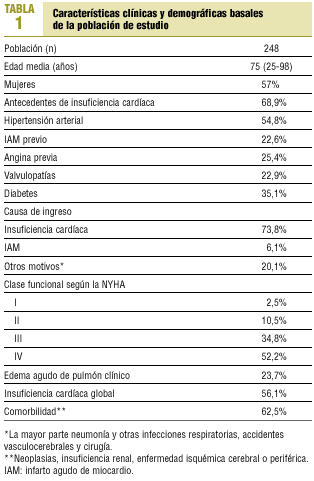
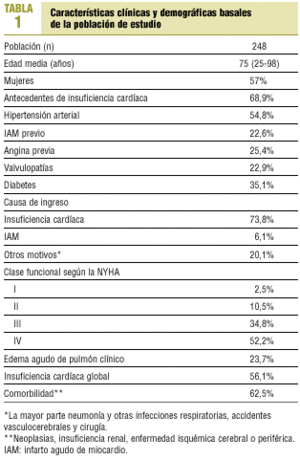
Los resultados clínicos de los pacientes ingresados ya se publicaron en el artículo previo5. A modo de resumen, el número de pacientes incluidos finalmente en el estudio fue de 265. De ellos, el 57% eran mujeres, y el 43%, varones, con una edad media de 75 años; cerca del 40% de los pacientes tenían más de 80 años y más del 70% eran mayores de 70; el 85% de los pacientes estaba jubilado, el 12% activo y el 3% en situación de invalidez. La causa principal del ingreso fue la IC en el 73,5% de los pacientes, el 7,5% ingresó por infarto agudo de miocardio, y el resto (un 19%), por otros motivos tales como neumonía y otras enfermedades respiratorias, accidente vasculocerebral y cirugía. En el servicio de medicina interna ingresó el 58% de todos los casos; el 21% ingresó en el servicio de cardiología, siendo estos pacientes de menor edad que la media y predominantemente varones; el resto (21%) ingresó en otros servicios del hospital. La mortalidad hospitalaria fue un 6,4%. En la tabla 1 se recogen los principales datos clínicos de los pacientes supervivientes al alta hospitalaria. El 69% de ellos tenían antecedentes de IC, la prevalencia de hipertensión era del 54,8%, el 25,4% tenía historia de angina previa y el 22,6% de infarto; en el 62,5% de los casos se asociaban enfermedades importantes tales como insuficiencia renal crónica, neoplasias y enfermedades isquémicas vasculares cerebrales o periféricas.
En el momento del ingreso el 87% de los pacientes estaba en clase funcional III-IV de la NYHA, el 24% había ingresado por edema agudo de pulmón clínico y un 56% tenía insuficiencia cardíaca global.
Los factores causales de la IC identificados fueron la hipertensión arterial (HTA) en un 50%, la enfermedad coronaria en un 33,8%, las valvulopatías en un 23,4% (en su mayoría no tributarios de recambio valvular o ya operados), las miocardiopatías en un 6,1% y otros factores un 3,2% (toxicidad por quimioterapia, enfermedades congénitas, amiloidosis). Un 13,3% de los casos fueron de causa desconocida.
A todos los pacientes se les practicó electrocardiograma (ECG), además de radiografía de tórax. La función ventricular se conocía en el 67,7% de los pacientes (ecocardiografía, ventriculografía isotópica o coronariografía, que podían haberse practicado antes o durante el ingreso o seguimiento); en el 42,3% de los casos era normal (fracción de eyección [FE] > 50%), en el 35,7% ligera (FE del 50-40%) o moderadamente deprimida (FE entre el 39 y el 30%) y en el 22% intensamente deprimida (FE < 30%). En los menores de 75 años se calculó en el 92,2% de los casos frente al 50,7% en los mayores de 75 años; en los varones un 78,3% respecto al 59,8% de las mujeres, y en los pacientes ingresados en cardiología un 93,5% respecto al 61,8% de los pacientes ingresados en otros servicios. Los fármacos más utilizados al alta hospitalaria fueron los diuréticos en un 93%, seguidos de los inhibidores de la enzima conversiva de la angiotensina (IECA) en un 48%. La digital se utilizó en un 38% y los bloqueadores beta (carvedilol y otros) en un 4%. Los IECA o antagonistas de los receptores de la angiotensina (ARA II) se prescribieron en el 61,3% de los pacientes en los que se conocía la función ventricular, a diferencia del 38,7% de los pacientes en los que no se conocía, y se prescribieron en el 72,2% de los pacientes que tenían una función ventricular deprimida respecto al 46,5% con función ventricular normal. No se encontraron diferencias en el uso de IECA o ARA II en mayores o menores de 75 años.
Resultados del seguimiento
Los datos del seguimiento se refieren a los 122 pacientes supervivientes, ya que de los fallecidos sólo se consiguieron datos sobre la causa de la muerte. La mortalidad global fue del 46,2%, en un 76,8% de los casos de causa cardíaca y en un 23,2% de causa no cardíaca (neoplasias, accidentes vasculares cerebrales e insuficiencia renal). La edad media de los fallecidos fue de 80 años, y la de los supervivientes de 72 años. El 60% de los supervivientes se encontraba en clase funcional I-II, dato que contrasta con el alto porcentaje de pacientes en clase funcional III-IV en el momento del ingreso.
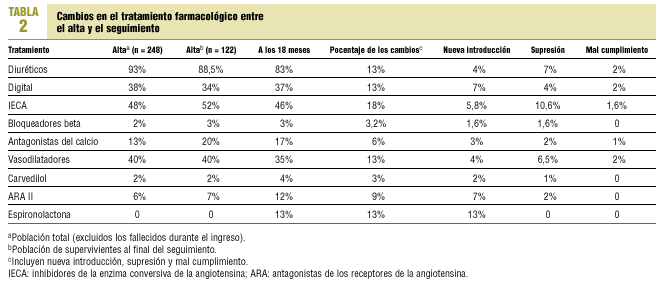
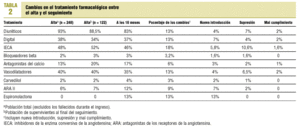
Durante los 18 meses de seguimiento el 38,5% de los pacientes reingresó por IC; de éstos un 40% fue atendido en urgencias (el 58% de los casos dos o más veces) y un 60% ingresó en el hospital (el 34% de los casos dos o más veces). El 7% de los pacientes fue intervenido quirúrgicamente, en un 86% de recambio valvular y en un 14% de cirugía de revascularización miocárdica; sólo un paciente estaba pendiente de trasplante cardíaco. Después del alta hospitalaria se evaluó la función ventricular en el 28,7% de los pacientes. En la mayor parte de los casos esta prueba se realizó en el hospital, y sólo en el 6% de los supervivientes se llevó a cabo en la atención primaria; en el 58% de los casos fue normal, en un 29% ligera o moderadamente deprimida y en un 13% intensamente deprimida. El tratamiento farmacológico a los 18 meses de seguimiento no difiere sustancialmente del tratamiento al alta hospitalaria; tal como se observa en la tabla 2, los fármacos más modificados fueron los IECA en un 18%, ya que fueron los fármacos más suprimidos (10,6%), tanto por haber presentado efectos secundarios (1,6%) como
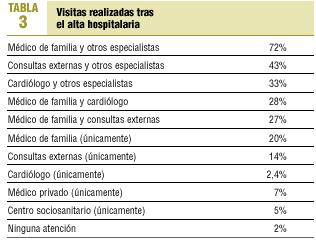
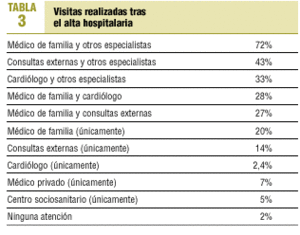
por haber sido sustituidos por otros fármacos (9%); el fármaco que se introdujo con más frecuencia (en un 13%) en el seguimiento fue la espironolactona. En los 18 meses de seguimiento la mayoría de los pacientes se controlaron por algún médico de forma aislada o compartida con otros especialistas (tabla 3), siendo el médico de familia el más visitado (una media de 6 visitas), seguido por las consultas externas del hospital (una media de 4 visitas, teniendo en cuenta que el 19% de ellos eran pacientes que participan en ensayos clínicos) y el cardiólogo (una media de tres visitas); el 7% se visitaba por médicos privados, el 5% residía en un centro sociosanitario y un 2% no recibió ninguna atención médica posterior al ingreso. Esto representa globalmente 543 visitas al médico de familia, 161 visitas a consultas externas del hospital y 118 visitas al cardiólogo. El 74% de los centros de atención primaria donde se visitaban los pacientes eran reformados, y el resto seguía el modelo antiguo.
El 76,4% de los supervivientes salía de su casa a caminar regularmente, y el 24,7% hacía algún tipo de actividad recreacional y ejercicio físico, resultados coherentes con el porcentaje de pacientes que disfrutan de una aceptable capacidad funcional.
El análisis multivariante demostró que los predictores de mortalidad a los 18 meses fueron la edad superior o igual a los 75 años, la IC global y la presencia de comorbilidad (tabla 4).
Discusión
Los resultados de este estudio confirman que en nuestra área de referencia la IC afecta sobre todo a pacientes de edad avanzada y presenta un mal pronóstico sobre todo en edades superiores a los 75 años, datos reflejados en otros estudios7,8. El gran peso de la comorbilidad en el pronóstico se ilustra claramente con el hecho de que el 20% de los pacientes que ingresaron por IC fallecieron por causas no cardíacas, los antecedentes de enfermedades no cardíacas en el momento del ingreso fueron un predictor de mortalidad y alrededor de la mitad de los pacientes que ingresaron por otras causas diferentes de IC e infarto agudo de miocardio fallecieron por IC, siendo su tasa de mortalidad global similar a la de aquellos que habían ingresado por IC. Estos datos se han de tomar con cierta cautela ya que se obtuvieron mediante entrevista telefónica y, además, algunas de las causas no cardíacas incluirían el accidente cerebrovascular, que bien podía haber sido una complicación de una enfermedad cardíaca subyacente, aunque, como ya se ha comentado anteriormente, en un pequeño subgrupo de pacientes que murieron en reingresos posteriores en el hospital se comprobó la fiabilidad de los datos recogidos telefónicamente, y en una gran proporción fallecieron por causas no cardíacas. Nuestros resultados indican que el papel de la comorbilidad es importante, y éste es un aspecto que se ha de evaluar detenidamente en los pacientes con IC porque puede influir no sólo en el pronóstico, sino también en el abordaje terapéutico. Una posible limitación de este estudio es que se trata de una población de pacientes hospitalarios que se dan de alta con el diagnóstico de IC, por lo que no representa al total de la población con IC. Se han publicado otros estudios de diagnóstico y seguimiento de pacientes con IC realizados en la comunidad y, por tanto, con resultados difícilmente comparables con los nuestros. Un estudio realizado en Olmsted County (Minnesota)9, de incidencia y pronóstico de pacientes con IC, identificó a 216 pacientes y observó una supervivencia al año del 76%, muy superior a la nuestra a los 18 meses. Sin embargo, en otro estudio de base poblacional el estudio Framingham10 se identificó a 652 individuos con IC y se observó una supervivencia al año de 57% en los varones y del 64% en mujeres, resultados más parecidos (incluso peores) a los nuestros y que resulta difícil explicar. Aunque globalmente el tratamiento farmacológico en los supervivientes no ha variado mucho respecto al alta hospitalaria, sí existen algunos cambios que cabe mencionar. Los IECA se han suprimido en un 10% de los casos (en casi todos ellos por efectos secundarios) y se han introducido en el seguimiento como nuevos en el 5,8% de los pacientes. Los ARA II se han introducido como nuevos en un 7% de los pacientes (en casi todos ellos sustituyendo a los IECA que se habían suprimido). Los efectos secundarios de los IECA no son infrecuentes. En una revisión sistemática reciente11 se encontraron unas tasas de efectos indeseables de estos fármacos de un 30%, lo que obligó a su retirada en el 15% de los casos (frecuencia doble que en el placebo). La espironolactona es un fármaco de total introducción en el seguimiento, ya que al alta hospitalaria no lo tomaba ningún paciente, mientras que un 13% de los pacientes lo tomaba en el seguimiento. Posiblemente esta introducción obedezca a la publicación del estudio RALES12 coincidiendo con la época del seguimiento de los pacientes de nuestro estudio. Este ensayo clínico demostró una reducción de la mortalidad en aquellos pacientes con IC grado III-IV de la NYHA y FE inferior a 0,35, y además todos los pacientes tomaban IECA y un diurético de ASA. La aplicación de los resultados del estudio RALES no se trasladó exactamente así en la práctica asistencial, ya que un 62,5% de los pacientes tratados con espironolactona tenían grado I-II, sólo un 37,5% tomaban también IECA (aunque la mayoría [un 87,5%] sí tomaba diuréticos), y únicamente un 44% tenían determinada la FE, de los cuales un 57% la tenían normal o ligeramente deprimida. Este hecho particular ilustra que la extrapolación que se hace de los resultados de los ensayos clínicos a la práctica no es siempre lineal, y los motivos pueden ser diversos, desde una falta del conocimiento exacto de la evidencia científica (lo cual podría repercutir tanto en una sobreutilización como en una infrautilización de la misma) hasta una utilización concienzuda y reflexionada de la evidencia, y que en el caso de la introducción de la espironolactona hubiera obedecido a una necesidad clínica. Una paradoja actual del tratamiento de la IC es que los principales resultados de los ensayos clínicos se refieren a la mejoría de la supervivencia, mientras que la prioridad del médico práctico es la mejoría de los síntomas. Los bloqueadores beta son otro grupo farmacológico que sufre pocos cambios cuando se compara el alta hospitalaria con el seguimiento, aunque en este caso concreto lo más destacable es la baja utilización de los mismos. En el momento del alta hospitalaria ya se había publicado algún ensayo clínico13 que demostraba el beneficio de los mismos, pero al final del seguimiento ya habían aparecido otros ensayos también con resultados positivos14,15. En este caso concreto pueden influir otros factores, como la noción clásica de contraindicación de los bloqueadores beta en la IC, que puede seguir persistiendo hoy día, o la dificultad de utilización de estos fármacos por la necesidad de titulación progresiva y visitas muy periódicas. Es evidente, por el análisis de las atenciones médicas recibidas durante el seguimiento, que la IC es una patología que genera una cantidad no despreciable de recursos sanitarios. El médico de familia es el profesional que más frecuentemente controla a estos pacientes, aunque en el 48% de los casos el control es compartido con el cardiólogo y/o las consultas externas del hospital. Este hecho ilustra indirectamente cierta coordinación entre niveles asistenciales, aunque para describir la calidad de este proceso se necesitaría hacer un estudio más específico. Alrededor del 25% de la población superviviente realizaba algún tipo de actividad recreacional y ejercicio físico. Este resultado es coherente con la evidencia existente sobre la prescripción de ejercicio físico en estos pacientes16,17, que aun no siendo muy robusta parece que mejora la capacidad funcional y la calidad de vida. Los predictores de mortalidad encontrados en nuestro estudio no difieren sustancialmente de los hallados en otros7,18, siendo la edad y la gravedad clínica los factores comúnmente descritos. Un estudio realizado en nuestro medio encontró como predictores más importantes de mortalidad hospitalaria la presencia de infarto de miocardio, hiponatremia e insuficiencia renal19. Es destacable el hecho de que simples marcadores clínicos, como la IC biventricular o la comorbilidad, tienen mayor peso que la presencia de enfermedad coronaria o el grado de afectación de la función ventricular, hecho encontrado también en otros estudios20,21. Dentro de las limitaciones de este estudio figuran su carácter local y su incierta aplicabilidad al total de la población con IC, dado que nuestros pacientes fueron seleccionados a partir de las altas del hospital. Sin embargo, destaca la coherencia de nuestros resultados con los observados en poblaciones hospitalarias de ámbito muy diverso y alejado9, lo que apoya la validez de los mismos para este tipo de poblaciones. Como conclusión, los pacientes atendidos en el hospital por IC y seguidos en la atención primaria representan una población envejecida, con un alto porcentaje de comorbilidad, siendo la HTA el factor de riesgo identificado como más frecuente; además, el pronóstico al año y medio de seguimiento es muy malo. La prescripción farmacológica en el seguimento puede considerarse subóptima.
Agradecimientos
A Aida Ribera Solé, Purificació Cascant Castelló, Josep Pinar Sopena y Màrius Morlans Molina, del Hospital Universitari Vall d'Hebron, y a X. Mundet Tuduri, del CAP El Carmel, por su contribución en el diseño del estudio, el análisis estadístico y la redacción del manuscrito.
Proyecto financiado por la Agència d'Avaluació de Tecnologia Mèdica (12/15/98) del Departament de Sanitat i Seguretat Social de Catalunya.
Correspondencia: Carlos Brotons Cuixart. Unitat de Epidemiologia Clínica. Servicio de Cardiología. Hospital General Universitario Vall d'Hebron. Pge. Vall d'Hebron, 119-129. 08035 Barcelona. Correo electrónico: cbrotons@eapsardenya.net