La insuficiencia venosa representa un problema de salud frecuente en la población actual, con una gran repercusión en la calidad de vida del paciente. El diagnóstico temprano, así como el inicio de las medidas terapéuticas condiciona en gran medida su evolución y la repercusión a largo plazo sobre el paciente. Es por este motivo por el cual consideramos de vital interés un estudio exhaustivo de dicha entidad. En esta revisión nos centraremos en datos de interés clínico y diagnósticos relevantes. Abordaremos el tratamiento médico de dicha enfermedad y los posibles abordajes invasivos disponibles en la actualidad.
Venous insufficiency represents a frequent health problem in the current population, with a great impact on the patient's quality of life. Early diagnosis and early start of treatment determines the evolution and the long-term impact on the patient. That is why we consider that; an exhaustive study of this pathology can be of vital interest. In this review we will focus on data of clinical interest and relevant diagnostics. We will talk about the medical treatment of this disease and the possible invasive approaches currently available.
La insuficiencia venosa crónica (IVC) deriva de una alteración funcional del retorno venoso por una incompetencia/insuficiencia valvular con o sin obstrucción venosa1. Se calcula una prevalencia a nivel mundial del 25-50%, predominante en los países occidentales, por lo que resulta de gran importancia hacer hincapié en su tratamiento preventivo, su diagnóstico temprano y la derivación en el momento oportuno al cirujano vascular1. En Europa occidental se le dedica el 2% (900 millones de euros) del presupuesto sanitario anual, superando incluso al que representa la enfermedad arterial. En España las varices se encuentran entre las 10 enfermedades más frecuentemente diagnosticadas, y su cirugía se sitúa entre los 10 procedimientos quirúrgicos más comunes del mundo occidental2. Toda insuficiencia venosa es consecuencia de la avalvulación, a la que se llega de manera primaria (varices esenciales) por la afectación del sistema venoso superficial y venas perforantes, o secundaria (posflebítica o postrombótica) por la destrucción valvular que tiene lugar en el sistema venoso profundo a consecuencia de la recanalización postrombótica.
La enfermedad venosa crónica abarca una gran variedad de síntomas, leves o graves, siendo los principales dolor, pesadez, calambres, prurito y sensación de tumefacción en las extremidades inferiores. Por tanto, es importante mejorar los síntomas y comenzar el tratamiento desde el inicio de sus manifestaciones clínicas1.
EpidemiologíaLa frecuencia de aparición de las varices varía de unos países a otros. La enfermedad venosa es 10 veces más frecuente que la enfermedad arterial periférica, y su causa fundamental es la insuficiencia valvular de las venas superficiales, con mayor frecuencia en la unión safenofemoral3. No existe un factor único que sea causante de las varices, se trata más de una serie de factores que en conjunto pueden conducir a su aparición. El componente hereditario es predominante4, pero existen otros factores como la edad o el sexo que también condicionan su aparición. En el caso de la edad, a mayor edad mayor posibilidad de tener insuficiencia venosa y que esta esté más agravada. Con relación al sexo, la incidencia se duplica en mujeres respecto a los hombres en relación con los cambios en los niveles de estrógenos (es por ello por lo que los primeros síntomas de insuficiencia venosa crónica aparecen en las mujeres con las primeras menstruaciones y se agravan durante la menopausia). Hay otros factores que favorecen la predisposición, como son los trabajos que supongan largos periodos de pie, la obesidad, la exposición a temperaturas elevadas en los miembros inferiores, la ropa muy ajustada a nivel pélvico, el embarazo (el crecimiento del útero comprime la vena cava inferior y el retorno venoso de las extremidades inferiores), los traumatismos, las malformaciones venosas (por ejemplo, Klippel-Trenaunay y variantes, avalvulia), toma de anticonceptivos o enfermedades que cursan con un aumento de glóbulos rojos y/o plaquetas1.
Fisiopatología: sistema venoso de las extremidades inferioresLa circulación venosa está constituida por una amplia red de venas cuya función es llevar la sangre de los diferentes tejidos del organismo hacia el corazón. En su interior existe un aparato valvular, lo que condiciona un paso de sangre unidireccional, siempre hacia el corazón. Cuando hablamos de las venas de las extremidades inferiores las válvulas permiten el ascenso de la sangre en dirección al abdomen, e impiden el retorno de sangre distalmente hacia los pies. Podemos identificar 2 sistemas venosos comunicados entre sí: sistema venoso profundo y sistema venoso superficial5.
- -
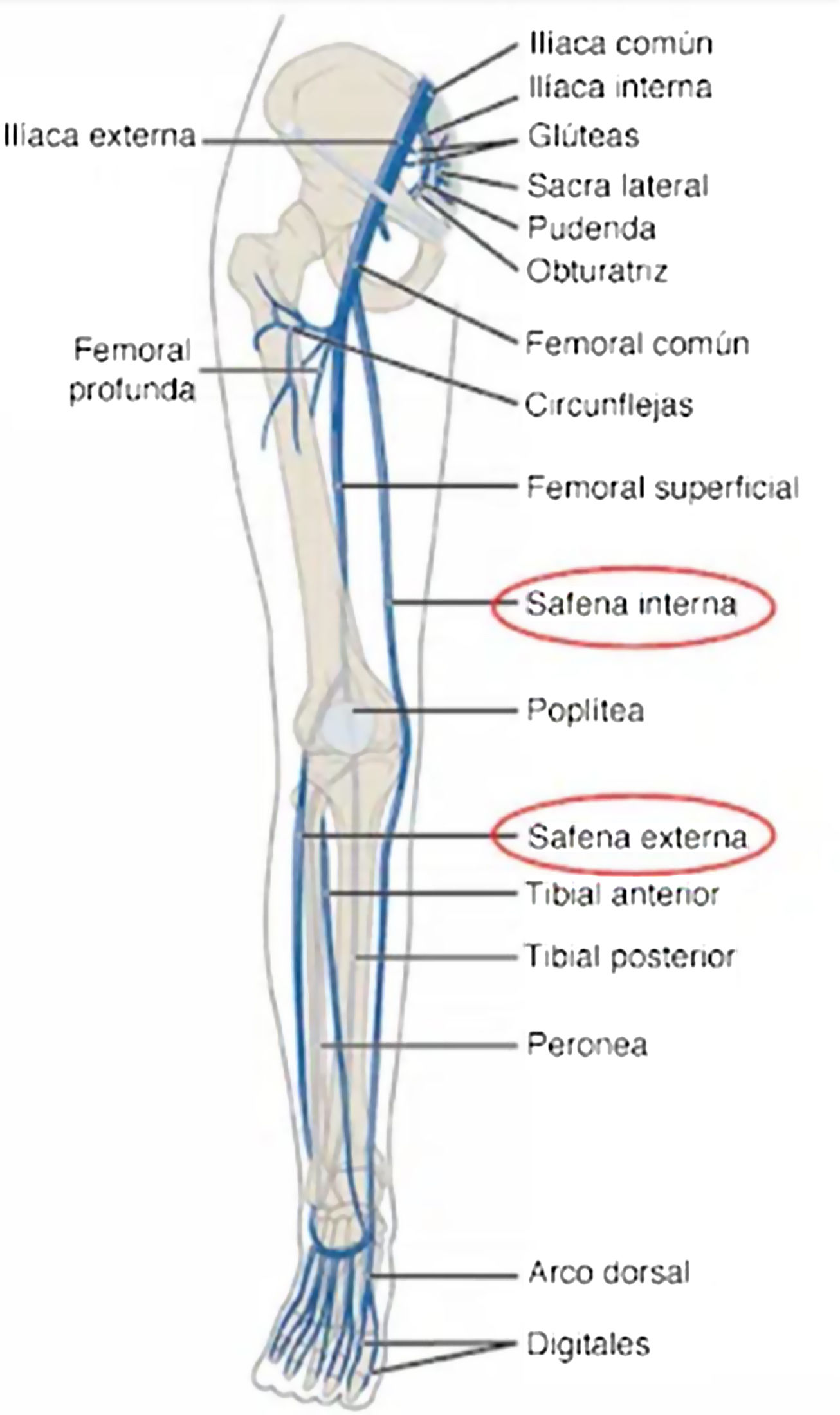
Sistema venoso superficial (red secundaria [R2]): está formado por las venas comprendidas en el territorio entre la piel y la aponeurosis de los músculos. Su función consiste en conducir la sangre venosa de la piel y del tejido celular subcutáneo hacia el sistema venoso profundo. Las 2 venas más importantes de este sistema en las extremidades inferiores son la vena safena mayor y la vena safena menor (fig. 1).
- •
Vena safena interna (safena principal): se inicia en el dorso del pie y circula por el maléolo interno por la cara anterior interna del muslo, se va haciendo anterior hasta llegar a la zona inguinal donde, en el triángulo de Scarpa, desemboca en la vena femoral común, formando la unión safeno-femoral. Se relaciona en su recorrido con los nervios safeno y crural y venas colaterales de la región.
- •
Vena safena externa: discurre por la cara posterior del maléolo externo dirigiéndose hacia la cara posterior de la pierna. Se hace subaponeurótica hasta llegar al hueco poplíteo donde desemboca en la vena poplítea formando la unión safeno-poplítea. Se relaciona en su recorrido con el nervio safeno externo peroneo y el safeno externo tibial, así como con venas colaterales.
- -
Sistema venoso profundo (red primaria [R1]): sus trayectos se corresponden con los trayectos arteriales. En la pierna las venas profundas, por regla general, son dobles: 2 venas tibiales posteriores, 2 venas tibiales anteriores y 2 venas peroneas, desembocando en la vena poplítea. La vena poplítea pasa por el anillo de los abductores y pasa a denominarse vena femoral superficial (variable según los individuos, que puede ser única, doble o triple). Después del arco crural la vena femoral pasa a denominarse vena iliaca externa, que junto con la vena hipogástrica van a formar la iliaca primitiva1.
Ambos sistemas venosos se encuentran interconectados por numerosas venas denominadas «perforantes» (denominadas así por perforar o atravesar la aponeurosis), que conducen la sangre desde el sistema venoso superficial al profundo2 (fig. 2).
La pared venosa, al igual que la pared arterial, está formada por 3 capas: íntima, media y adventicia. En el caso de las venas la pared es más delgada, más rica en colágeno y con menos miocitos y elastina. Poseen válvulas, que son repliegues de la capa íntima y de la lámina fibroelástica, cóncavos, semicirculares, dispuestos, por lo general, en parejas. Estas válvulas no se encuentran en la cava y pocas veces en las venas iliacas comunes, siendo mucho más frecuentes en las venas de los miembros inferiores (más abundantes cuanto más distales) y con mayor proporción en el sistema venoso profundo que en el sistema venoso superficial6.
La circulación sanguínea a través del sistema venoso se debe al sistema valvular y a la bomba musculoesquelética. Durante la marcha la contracción muscular exprime la sangre desde el sistema venoso superficial a través de las venas comunicantes al sistema venoso profundo, y por este a la vena femoral común e iliaca1. El retorno venoso tiene lugar por un bajo flujo impulsado por las arterias, influyendo también la presencia de válvulas unidireccionales que impiden el regreso del flujo. Además, el retorno venoso se favorece por la presión negativa de la cavidad torácica, sobre todo cuando se realiza la inspiración y la contracción muscular, la cual actúa como bomba e impulsa el flujo sanguíneo con la ayuda de las válvulas7.
En el caso de la insuficiencia valvular, parte de la sangre retorna al sistema superficial que, de esta manera, se ve sobrecargado de volumen sanguíneo en una cantidad extra.
En la insuficiencia venosa crónica se impide el drenaje venoso de las extremidades, originando muchos síntomas, algunos de los cuales son morfológicos. Por tanto, el principal motivo de la fisiopatología de las varices es la estasis venosa, favorecida por el fallo valvular secundario a la destrucción de la misma válvula, generando incompetencia del sistema venoso profundo y perforante, produciendo una hiperpresión en las venas más superficiales.
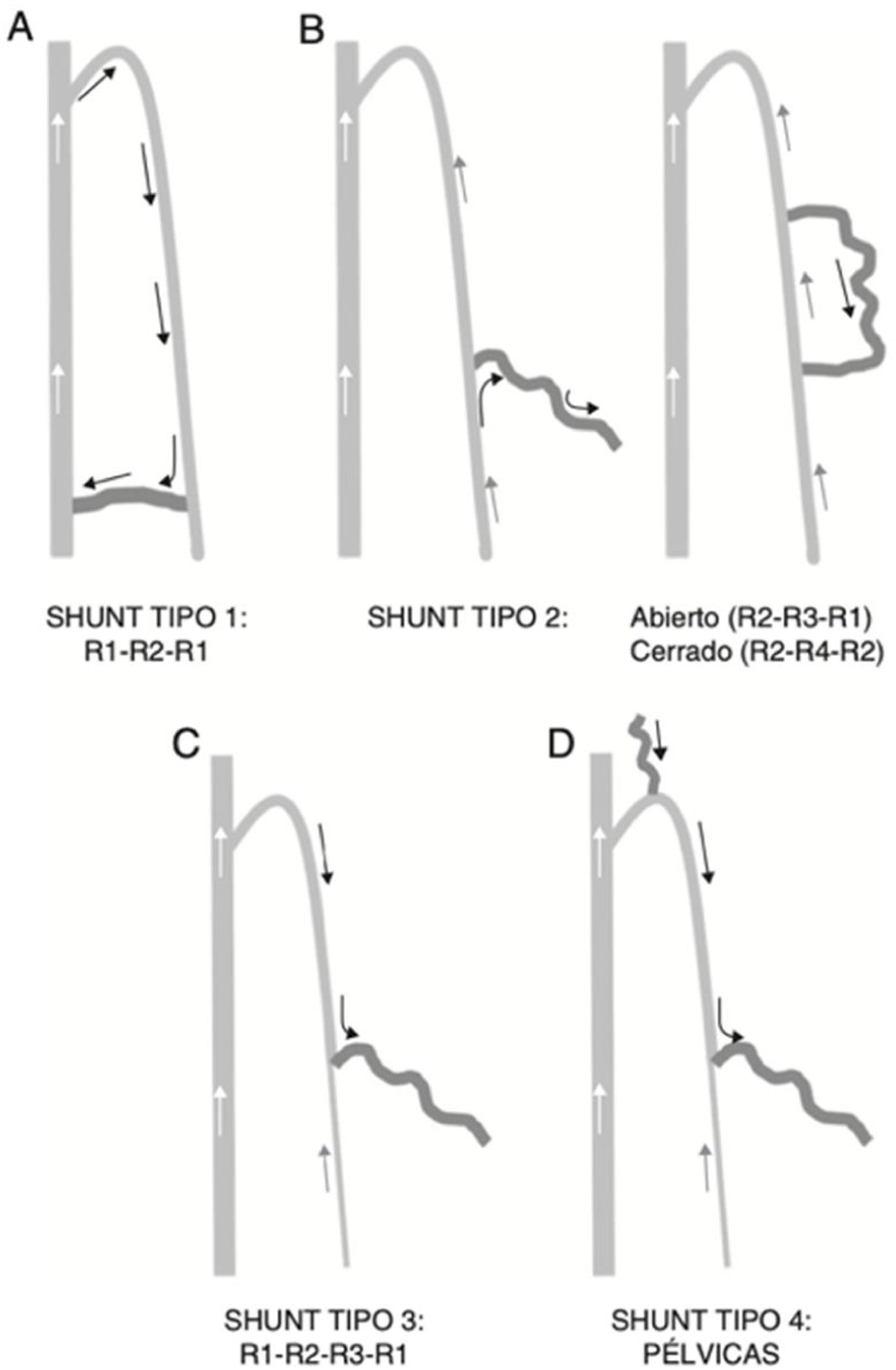
Por tanto, el fenómeno de la insuficiencia venosa se puede definir como un shunt veno-venoso formado por un punto de fuga (por ejemplo, la unión safeno-femoral), un trayecto habitualmente retrógrado (varices) y un punto de reentrada al sistema venoso profundo (a través de perforantes). Pueden ser cerrados o abiertos, según la sangre recircule o no en su interior. Los shunts cerrados producirán una sobrecarga del sistema. Los shunts se clasifican según cuál sea el punto de fuga y reentrada, y el trayecto descrito entre uno y otro8 (fig. 3):
- -
Shunt tipo 1: R1-R2-R1. El punto de fuga se establece entre el sistema venoso profundo y la safena (en cayado o por perforante). Origina una safena retrógrada con reentrada a través de vena perforante localizada en la misma safena. Es un shunt cerrado. No existe ninguna colateral interpuesta.
- -
Shunt tipo 2: el punto de fuga se origina en la propia safena. Pueden ser abiertos (si la colateral desemboca en una perforante al sistema profundo, R2-R3-R1) o cerrado (la colateral desemboca en la safena, R2-R4-R2).
- -
Shunt tipo 3: R1-R2-R3-R1. Igual que el tipo 1, con una colateral interpuesta entre la columna de máxima energía y la reentrada. Cerrado.
- -
Shunt tipo 4. Todos aquellos shunts que no quedan englobados en las categorías anteriores. Básicamente de origen pélvico.
Estas modificaciones en la estructura venosa generan una serie cambios que se manifiestan como fenómenos anatómicos, químicos, mecánicos y sanguíneos1.
- -
Fenómenos anatómicos: con la hiperpresión se cierran los esfínteres precapilares y posteriormente se abren las anastomosis arteriovenosas, pasando de forma directa de arterias a venas sin pasar previamente por los capilares, lo que produce una sobrecarga venosa. Si persiste, genera una alteración de la dermis denominada dermatitis ocre. El edema a su vez será responsable de la necrosis tisular que se traduce en la piel con la aparición de úlceras.
- -
Fenómenos químicos: se produce un aumento del dióxido de carbono y ácido láctico responsable de la acidosis celular. Se liberan mediadores como las prostaglandinas responsables del dolor y la pesadez de las extremidades inferiores. Dentro de los mediadores moleculares implicados se encuentra el factor de crecimiento transformante beta (TGF-β), otros factores de crecimiento (PDGF,VEGF), metaloproteinasas (MMP-2), una disminución de la óxido nítrico sintasa y un aumento de radicales libres en las venas varicosas. Todo ello conlleva un aumento en la actividad apoptótica a través de distintas vías de señalización intracelular, sobre todo a nivel de la capa media y aumento de la fibrosis en la pared de la vena.
- -
Factores mecánicos: la pared capilar se hace más permeable (al perder más proteínas), lo que produce un exceso de líquido que es drenado con la ayuda de los linfáticos y macrófagos. Cuando esta ayuda no es suficiente se produce un mayor edema de los miembros inferiores.
- -
Factores sanguíneos: en el área capilar hay un aumento del tiempo en contacto de las plaquetas, pudiendo originar una trombosis intracapilar.
En la histología de las venas varicosas puede apreciarse una hipertrofia intimal, debido principalmente a la infiltración de tejido colágeno en dicha capa y la posible migración de células musculares lisas. La superficie intimal es más irregular que en la vena sana, con discontinuidad del endotelio en algunos tramos. El grosor de la capa media es también significativamente mayor. Al observar los cortes a gran aumento se puede apreciar que las células musculares lisas pierden su morfología habitual en huso y finas y se muestran hipertróficas.
Trastornos circulatorios venosos8Los cuadros más frecuentemente asociados a la enfermedad venosa son las varices, las úlceras venosas, la tromboflebitis superficial/profunda y el síndrome posflebítico.
Como se ha comentado anteriormente, las varices se generan por afectación de las válvulas presentes en las venas del sistema venoso superficial, lo que dificulta el retorno venoso de la sangre al corazón. Se produce un cúmulo de sangre en el tramo inferior de las venas, generando una hiperpresión y dilatación de estas.
Podemos encontrar diferentes clasificaciones de la enfermedad venosa superficial:
- -
Según Winsor y Hyman (1965) se pueden clasificar en:
- •
Congénitas o adquiridas.
- •
Familiares o no familiares.
- •
Primarias (sin enfermedad subyacente que condicione la insuficiencia venosa) o secundarias a otra afección.
- -
Según Martorell las varices se pueden clasificar atendiendo al lugar donde se produce la insuficiencia venosa:
- •
Por insuficiencia del cayado de la safena interna.
- •
Por insuficiencia del cayado de la safena externa.
- •
Por insuficiencia de perforantes internas.
- •
Por insuficiencia de tributarias de iliaca interna.
- •
Por insuficiencia de venas musculares.
- -
Según su etiopatogenia:
- •
Por comunicación arteriovenosa.
- •
Esenciales, idiopáticas o primitivas.
- •
Posflebíticas.
- •
Postoperatorias.
- •
Por aplasia o agenesia.
- -
Atendiendo a la evolución (clasificación de Cubría, 1983):
- •
Grado I: aumento de relieve venoso. En esta fase se evidencian las varices reticulares. La pared venosa pierde elasticidad y se adelgaza con una dilatación de su luz. A la vez se produce una fibrosis de la íntima que degenera en una fleboesclerosis alternando con zonas debilitadas y otras zonas normales, lo que más tarde originará el trayecto sinuoso de las venas.
- •
Grado II: síntomas ortostáticos. En esta fase puede estar presente el edema, inicialmente de tipo blando, más acentuado por la tarde, que cede con el decúbito supino y el descanso nocturno. Se genera dolor por liberación de acetilcolina e histamina.
- •
Grado III: sufrimiento cutáneo (con/sin atrofia). Se manifiestan las alteraciones en la piel, aparece el picor, pigmentación pardo-negruzca en la zona del maléolo, la alteración de los capilares y la atrofia cutánea.
- •
Grado IV: úlcera flebostática (superficial/profunda).
- -
Según el tamaño de las varices:
- •
Varices tronculares: propias de la safena interna o externa.
- •
Varices reticulares: suelen iniciarse al nivel del hueco poplíteo.
- •
Telangiectasias que afectan al plexo venoso más externo.
- •
Varicosis profunda que afecta a las venas perforantes.
En el año 1994 el American Venous Forum elaboró un documento de consenso para la clasificación y gradación de la enfermedad venosa crónica denominado Clinical-Etiological- Anatomical-Pathophysiological (CEAP), basado en: manifestaciones clínicas (C), factores etiológicos (E), distribución anatómica (A) y hallazgos fisiopatológicos (P). Esta clasificación ha sido actualizada en años posteriores, publicándose la última revisión en 20213.
El objetivo de esta clasificación es determinar la presencia de signos y síntomas, la gravedad clínica, la localización y el tipo de enfermedad venosa (primaria, secundaria o congénita). Es la clasificación aceptada de forma general en todo el mundo y, desde su adopción, las comunicaciones del ámbito venoso se han sistematizado. Se recomienda emplear la clasificación CEAP en todo paciente con EVC6.
- -
Manifestaciones clínicas: en el ámbito de la atención primaria se utiliza la clasificación en función de la manifestación clínica (C) por ser la más asequible y sencilla de utilizar. Se puede evaluar mediante una inspección visual y distingue 7 grados:
- •
C0: ausencia de signos palpables o visibles. Sensación de incomodidad, pesadez e hinchazón que aumenta con la bipedestación prolongada y es bilateral. En principio no precisa derivación al especialista y el manejo se puede realizar desde atención primaria.
- •
C1: son venas pequeñas (telangiectasias/arañas vasculares) del tejido inmediatamente subyacente a la piel (subdermis), llamadas venas reticulares. No precisa derivación al especialista y el manejo se puede realizar desde atención primaria (fig. 4).
- •
C2: varices tronculares (venas subcutáneas dilatadas de calibre superior a 3mm de diámetro). Cuando son sintomáticas, en cuyo caso llevan asociadas la letra «S», precisan un diagnóstico diferencial con el dolor neurológico, arterial o articular. Se pueden manejar por el médico de atención primaria o derivar al especialista si existe varicorragia o sospecha de trombosis venosa asociada (fig. 5).
- •
C3: edema. Pesadez de piernas e hinchazón que empeora cuando avanza el día. Congestión subcutánea, presión y tirantez que mejora y desaparece con el reposo nocturno. Se puede manejar con tratamiento conservador en atención primaria y derivar al especialista a valorar tratamiento quirúrgico (escleroterapia, ablación o cirugía) si no mejora la sintomatología, empeora la calidad de vida o provoca incapacidad (fig. 6).
- •
C4: presentan cambios tróficos cutáneos. Síntomas inespecíficos de carácter crónico. Sensación de prurito, quemazón y enrojecimiento que empeoran con el calor y mejoran con el frío. Aparecen lesiones tróficas por hipertensión perivascular, que suelen iniciarse en la cara inferointerna de la pierna. Se subdivide en C4a con pigmentación o eccema; C4b con lipodermatoesclerosis o atrofia blanca y, según la nueva clasificación de la CEAP, C4c con una corona flebectásica. Precisa manejo conservador por atención primaria y derivación al especialista en la misma situación que el grado C3 (fig. 7).
- •
C5: úlcera venosa cicatrizada. Derivación preferente al especialista (<15 días). Valorar tratamiento quirúrgico (escleroterapia, ablación y cirugía) si no mejora la sintomatología, empeora la calidad de vida o provoca incapacidad (fig. 8).
- •
C6: úlcera venosa activa. Dolor crónico diario que hace necesaria la toma de analgésicos y limita la actividad física. Úlceras venosas activas de localización perimaleolar interna, tamaño y profundidad variable y que en ocasiones puede comprometer a planos musculares más profundos. Suele haber tejido de granulación, los bordes suelen ser nítidos y son indoloras en ausencia de complicación infecciosa. Derivación preferente al especialista (<15 días).
Valorar tratamiento quirúrgico (escleroterapia, ablación, cirugía) si no mejora la sintomatología, empeora la calidad de vida o provoca incapacidad (fig. 9).
- -
Factores etiológicos:
- •
Primaria: genéticamente determinada o de causa desconocida que causa el fallo de las válvulas venosas (Ep).
- •
Secundaria: producto del daño que ocasiona una trombosis venosa al sistema venoso previamente normal (Es).
- •
Congénita/trastornos del nacimiento (angiodisplasias) (Ec).
- •
Sin causa identificada (En).
- -
Distribución anatómica de la enfermedad:
- •
Problemas en el sistema venoso superficial (As).
- •
Problemas en el sistema venoso profundo (Ap).
- •
Problemas en las venas perforantes (Apo).
- •
Localización anatómica no identificada (An).
La tabla 1 recogela clasificación extendida de la distribución anatómica de la enfermedad venosa crónica CEAP (2020)9.
- -
Hallazgos fisiopatológicos:
Clasificación extendida de la distribución anatómica de la enfermedad venosa crónica CEAP (2020)
| Clasificación anatómica | Segmento número* | Descripción |
|---|---|---|
| Clase As (superficial) | ||
| Tel | 1 | Telangiectasia |
| REV | 1 | Venas reticulares |
| GSVa | 2 | Vena safena mayor encima de la rodilla |
| GSVb | 3 | Vena safena mayor debajo de la rodilla |
| SSV | 4 | Vena safena menor |
| AASV | - | Vena anterior accesoria |
| nsv | 5 | Origen no en vena safena |
| Clase Ap (profunda) | ||
| IVC | 6 | Vena cava inferior |
| CIV | 7 | Vena iliaca común |
| IIV | 8 | Vena iliaca interna |
| EIV | 9 | Vena iliaca externa |
| Pelv | 10 | Venas pélvicas |
| CFV | 11 | Vena femoral común |
| DFV | 12 | Vena femoral profunda |
| FV | 13 | Vena femoral |
| POPV | 14 | Vena poplítea |
| TIBV | 15 | Vena tibial |
| PRV | 15 | Vena peronea |
| ATV | 15 | Vena tibial anterior |
| PTV | 15 | Vena tibial posterior |
| MUSCV | 16 | Vena muscular |
| GAV | 16 | Vena gastrocnemio |
| SOV | 16 | Vena del sóleo |
| Clase APO (perforantes) | ||
| TVP | 17 | Vena perforante del muslo |
| CVP | 18 | Vena perforante de la rodilla |
| Clase AnNo se identifica ninguna ubicación anatómica venosa |
- •
Reflujo ocasionado por defectos en las válvulas venosas (Pr).
- •
Obstrucción de venas y con ello del retorno venoso (Po).
- •
Sin enfermedad venosa identificable (Pn).
Después de la categoría se añade una «A» si el sujeto está asintomático o una «S» si presenta síntomas. En las categorías C2 y C6 se añade un subíndice «r» si existe recurrencia de venas varicosas o úlceras como consecuencia de la progresión de la enfermedad después de un tratamiento previo3.
ClínicaLos síntomas que se presentan en la insuficiencia venosa crónica son muy variables, y ni su presencia ni su gravedad están en relación directa con el tamaño o la gravedad de las varices, es decir, podemos encontramos pacientes con varices de gran tamaño prácticamente asintomáticos, mientras que otros pacientes con pequeñas varículas pueden tener síntomas más severos10.
Lo más frecuente es la sensación de pesadez en las piernas, que se va acrecentando a lo largo del día. Otros síntomas asociados son el edema pretibial de toda la extremidad y venas dilatadas (varices) con tortuosidades. Cuando el problema evoluciona las varices pueden dar lugar a una elevación de la presión hidrostática de las venas y se pueden producir pequeñas hemorragias de tipo petequial y manchas en la piel de color marrón oscuro (denominado «dermatitis ocre») que evoluciona a una dermatoesclerosis (piel inflamada y poco elástica). En la fase más evolucionada aparecen úlceras en la piel de muy difícil curación2. Cuando la insuficiencia venosa se acompaña de trombosis venosa profunda se presenta como un edema importante de la extremidad, con dolor y cambios en la coloración. Además, podemos encontrar otros síntomas como cansancio, prurito o dolor punzante7.
Complicaciones asociadas a la insuficiencia venosa crónica4- •
Úlceras venosas: consisten en una pérdida de sustancia en el tejido patológico. Se producen por un aumento de la presión venosa, y afectan frecuentemente al tercio inferior de la extremidad, generalmente en la región maleolar. Son procesos muy crónicos, de meses de evolución, por lo que un manejo adecuado es clave. Se recomienda un adecuado vendaje compresivo y, en caso de infección local, puede ser necesario un desbridamiento quirúrgico y un tratamiento antibiótico dirigido.
- •
Tromboflebitis: la tromboflebitis superficial se caracteriza por calor, dolor, tumor y rubor. La tromboflebitis del sistema venoso profundo es una enfermedad menos frecuente, asociada fundamentalmente al reposo prolongado, y conlleva el riesgo de embolia pulmonar y/o insuficiencia venosa crónica más difícil de controlar. En general, la tromboflebitis tiene una evolución bastante buena, remitiendo la inflamación a las 3-4 semanas.
- •
Síndrome posflebítico: tras la curación de una trombosis profunda, el trombo se encuentra organizado y el vaso obliterado. Por tanto, el retorno venoso se lleva a cabo por venas colaterales y, pasado el tiempo, los vasos obliterados se recanalizan formando un vaso irregular, rígido y con ausencia de válvulas. El síndrome postrombótico se establece de manera completa cuando el sistema linfático deja de transportar proteínas, con una disminución de la reabsorción del líquido intersticial, lo que produce cambios tróficos en la piel como edemas, pigmentación ocre por el depósito de hemosiderosis, dermatoesclerosis y, por último, aparece la úlcera.
El diagnóstico inicial es clínico, inspeccionando en el paciente en busca de venas dilatadas, tortuosas y cambios de coloración. Hay una serie de pruebas funcionales para su estudio que pueden dividirse en 2 grupos6:
- -
Pruebas para detectar reflujos del sistema venoso superficial:
- •
Brodie-Trendelenburg (Trendelenburg «simple»): sirve para valorar la suficiencia de la válvula ostial del cayado y las comunicantes de la vena safena interna. Con el paciente en decúbito se eleva el miembro inferior explorado por algunos segundos para vaciar completamente su sistema venoso superficial; se coloca luego una ligadura de goma en el tercio superior del muslo, por debajo del cayado de la safena interna y después de 30 segundos se libera la ligadura. La prueba se considera normal cuando se produce un rellenado lento, normal, de abajo arriba, debido al flujo de sangre desde las colaterales que no varía al soltar la ligadura. La prueba puede ser positiva en las siguientes condiciones:
- ∘
Positiva: si al soltar la ligadura las venas se rellenan de manera súbita de arriba abajo, lo cual indica insuficiencia exclusiva del cayado safeno interno, sin insuficiencia de las comunicantes.
- ∘
Doble positiva: se observa un rellenado rápido de abajo arriba antes de soltar la ligadura, lo cual indica insuficiencia de las comunicantes. Al soltar la ligadura aumenta de forma repentina el rellenado de arriba abajo, lo que señala insuficiencia del cayado safeno interno.
- ∘
Prueba negativa: se observa rellenado rápido antes de soltar la ligadura por insuficiencia de las comunicantes, sin que varíe al soltar la ligadura, lo cual indica suficiencia del cayado safeno interno.
- •
Prueba de Ochsner-Mahorner (Trendelenburg seriado): sirve para determinar de una manera muy general la topografía de las comunicantes insuficientes. Por lo tanto, solo se realiza en caso de existir una prueba de Brodie negativa o doble positiva. Con el paciente en decúbito y el miembro inferior elevado se colocan 3 ligaduras: en el tercio superior del muslo, el tercio superior de la pierna y el tercio medio de la pierna. Después se coloca al paciente en bipedestación y se van retirando las ligaduras una a una de abajo arriba. Antes de retirar la ligadura lo que valoramos es el sistema de perforantes, y al retirar la ligadura valoramos la competencia del cayado safeno-femoral (fig. 10).
Se observa lo siguiente:
- ∘
El rellenado rápido entre 2 ligaduras indica la presencia de una comunicante insuficiente entre las 2 ligaduras.
- ∘
El rellenado súbito al soltar una ligadura indica la presencia de una comunicante insuficiente a nivel o inmediatamente por encima de la ligadura.
- •
Prueba de Schwartz (signos de la oleada): es una maniobra de percusión que se realiza con el paciente en bipedestación. El explorador palpa la variz con la punta de los dedos de una mano, mientras los de la otra percuten sobre el trayecto venoso o varicoso proximal (fig. 11). La percepción de una onda de choque permite confirmar la presencia de reflujo venoso. Es una prueba que da muchos falsos negativos secundarios a obesidad y cirugías previas o falsos positivos causados por lesiones anatómicas.
- -
Pruebas para determinar la permeabilidad del sistema venosos profundo:
- •
Prueba de Pratt: tolerancia a la marcha con la venda elástica. Con el enfermo en decúbito y el miembro inferior elevado, se coloca una media o vendaje elástico adecuado hasta el muslo. De esta forma, al comprimirse el sistema venoso superficial, se lo excluye y se obliga a que todo el retorno venoso se realice por el sistema profundo. Se le pide al paciente que camine y realice algún tipo de ejercicio con sus miembros inferiores. La intolerancia al vendaje, manifestado por dolor, sugiere la posibilidad de una obstrucción al drenaje venoso por el sistema profundo.
- •
Prueba de Perthes: es una prueba empleada para distinguir insuficiencia venosa en el sistema venoso superficial, profundo y de perforantes. Con el paciente en bipedestación se colocan 3 ligaduras (fig. 12), la primera en la unión safeno-femoral, otra por encima de la rodilla y la tercera por debajo de la misma, y se le indica al paciente caminar durante 5minutos. Cuando se detiene se pueden observar los siguientes resultados:
- ∘
Si se vacían por completo las varices indica una insuficiencia de perforantes y el sistema profundo permeable.
- ∘
Si el vaciado es incompleto es que tiene una insuficiencia de perforantes con una obstrucción parcial del sistema venoso profundo.
- ∘
Un llenado constante mientras están las ligaduras sugiere una perforante incompetente.
El estudio exhaustivo de la enfermedad venosa, su complejidad y distribución se realiza fundamentalmente mediante el empleo del eco-Doppler (sonda lineal multiplanar con frecuencia comprendida entre 5-13MHz según el fabricante). Se trata de un método no invasivo, con amplia disponibilidad, rápido, coste-efectivo y sin irradiación sobre el paciente. Su funcionamiento se basa en la detección del cambio de frecuencia que experimenta un haz de ultrasonido al chocar con estructuras en movimiento, en este caso los elementos formes de la sangre circulante. Dentro de estas técnicas de eco-Doppler, podemos distinguir 3 modalidades diferentes: la ecografía bidimensional 2D, el estudio Doppler color y el estudio Doppler pulsado con análisis espectral de la onda de flujo. Para la búsqueda de reflujos es necesario el Doppler color o el Doppler pulsado, usándose frecuentemente sistemas que combinan ambos.
La sistemática8 empleada en el estudio es importante para facilitar el diagnóstico. En primer lugar, es importante una inspección física del miembro a examinar con una iluminación adecuada de la sala, con el fin de establecer la localización y distribución de las varices. Indagaremos acerca de cirugías previas. Con ello conseguiremos optimizar el estudio y predecir el origen del reflujo. En segundo lugar, con el paciente en decúbito supino valoraremos el sistema venoso profundo desde la vena femoral común hasta la poplítea y bifurcación de los troncos tibioperoneos, con el fin de asegurar la permeabilidad y competencia de este. Deben explorarse también los troncos distales y las venas gemelares. La morfología de la onda espectral con Doppler pulsado al nivel de la vena femoral común debe ser fásica y modificarse con la respiración, con el fin de descartar una posible obstrucción proximal en el eje iliaco.
A continuación, valoraremos el sistema venoso superficial con el paciente de pie, con la pierna en abducción y rotación externa, con el peso apoyado sobre la pierna contraria6.
- -
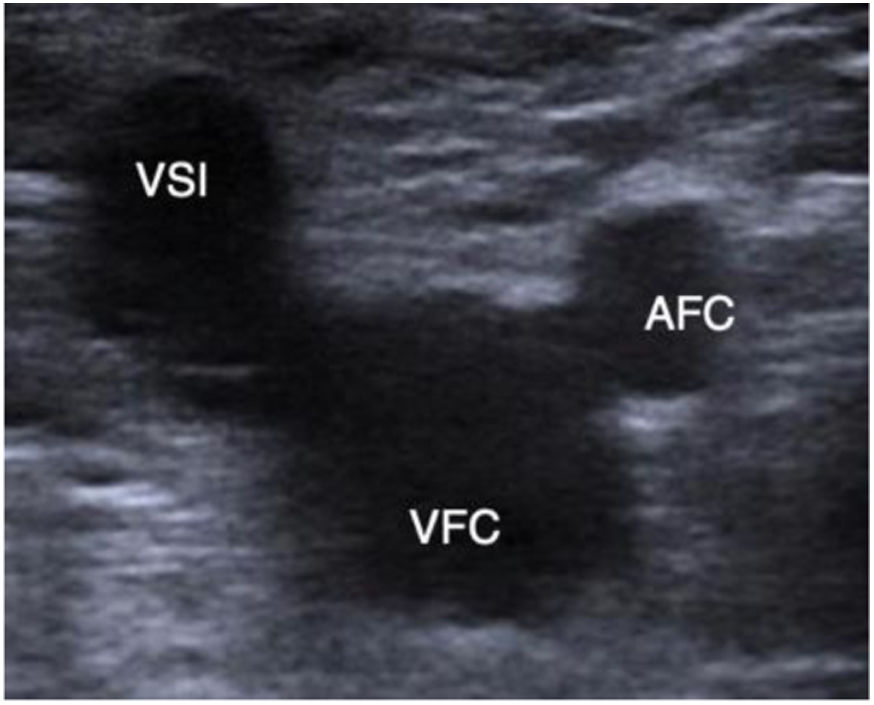
Comenzaremos el estudio al nivel de la unión safenofemoral en modo B (imagen de Mickey Mouse): deberíamos buscar la posible causa del reflujo, que en la mayoría de los casos estará causado por incompetencia al nivel de la unión safenofemoral (fig. 13).
- -
Aproximadamente a 3cm de la unión safenofemoral debemos medir los calibres de ambas safenas, que en condiciones normales deben ser menores de 3-4mm. Es la medida que emplearemos en el seguimiento y por la cual adoptaremos medidas terapéuticas. Es posible el reflujo procedente de colaterales por incompetencia de la válvula preterminal, a 1cm del ostium de la unión safeno-femoral, con competencia de este.
- -
A continuación valoraremos posibles cambios de calibre, buscando puntos de fuga, localización y distribución de las varices, así como los posibles puntos de reentrada. Utilizaremos la misma sistemática para estudiar la safena mayor y la safena menor.
Para facilitar el estudio debemos valorar el flujo venoso en situaciones espontáneas o tras maniobras provocadas:
- -
Observación de la luz y del flujo venoso con los movimientos respiratorios normales o profundos y los cambios que provoca la modificación de la postura.
- -
Compresión de la vena con la sonda, colocando esta en posición transversa en relación con el eje del vaso.
- -
Maniobras fisiológicas, como maniobras de Valsalva, de flexoextensión del pie o maniobra de Paraná (se empuja al paciente, el cual contrae los músculos para mantener el equilibrio y luego los relaja).
- -
Maniobras provocadas (compresión manual o con manguito de los grupos musculares distales/relajación) de aumento o disminución del flujo.
Inmediatamente antes de la intervención quirúrgica se pueden marcar en la piel los puntos de fuga, puntos de reentrada y los segmentos varicosos palpables que deben flebectomizarse. El marcaje se lleva a cabo con tinta indeleble y sobre la extremidad previamente rasurada. Debe ser muy preciso para que el cirujano realice las incisiones necesarias del menor tamaño posible.
Tomografía axial computarizadaCuando el examen con eco-Doppler no es concluyente, bien por obesidad mórbida bien por la existencia de gran edema en la extremidad, se pueden valorar otras pruebas de imagen como la tomografía axial computarizada (TAC) con contraste (tanto en fase arterial como venosa) también denominado fleboTAC. Nos permite valorar el sector iliocavo e identificar posibles causas compresivas extrínsecas11.
FlebografíaOtro de los métodos radiodiagnósticos a emplear es la flebografía por medio de la inyección de contraste yodado en el sistema venoso de los miembros inferiores. Ha sido desplazado por el uso de los métodos ultrasonográficos10. Se reconocen 2 modalidades:
- -
Flebografía ascendente: más frecuente. El contraste se inyecta en una vena superficial del dorso del pie y se coloca una ligadura en el tobillo para obligar al contraste a circular por el sistema profundo. De esta forma es posible detectar obstrucciones totales o parciales del sistema profundo, visualizar circulación colateral y detectar reflujos por los cayados o comunicantes insuficientes.
- -
Flebografía descendente: se trata de un estudio dinámico, pocas veces utilizado, ya que requiere el cateterismo del eje femoral e iliaco por el método de Seldinger. Está indicado en los raros casos en los que es necesario estudiar un reflujo valvular patológico del sistema venoso profundo, y en especial determinar la topografía de válvulas insuficientes para su reparación (valvuloplastia). Está expuesto a posibles complicaciones, como hematomas, lesiones o trombosis.
En caso de identificar reflujo venoso profundo puede clasificarse según sea la magnitud en:
- •
Reflujo grado 0: no hay llegada de contraste al eje femoral común.
- •
Reflujo grado 1: el reflujo llega a la femoral superficial, hasta el tercio superior del muslo donde es detenido por una válvula competente.
- •
Reflujo grado 2: el reflujo de contraste llega hasta el tercio inferior del muslo.
- •
Reflujo grado 3: el reflujo llega a las venas profundas de la pierna.
- •
Reflujo grado 4: el reflujo cae en cascada y alcanza la parte distal de la pierna, sin flujo anterógrado en la vena iliaca.
Solo los reflujos de grados 3 y 4 se consideran patológicos.
Métodos radioisotópicosSu uso se limita a la detección de la trombosis venosa. Son hoy día de poca utilidad frente a los métodos ultrasonográficos y a la propia flebografía. Se distinguen 2 tipos de estudios:
- -
Con fibrinógeno radiactivo: su finalidad es detectar trombosis en actividad, es decir, en etapa aguda, ya que el fibrinógeno se incorpora al trombo en formación.
- -
Venocentellografía: permite explorar la permeabilidad del sistema venoso profundo y la cava inferior. Se realiza por medio de la inyección de 99mTc en una vena del dorso del pie.
Por último, hay que mencionar otros métodos más modernos, como la angiotomografía o la resonancia magnética nuclear, que aún no se han incorporado de forma efectiva al arsenal diagnóstico de la enfermedad venosa de los miembros inferiores, pero con seguridad lo harán en el futuro.
TratamientoMedidas generales6El tratamiento de la insuficiencia venosa crónica y las varices abarca un amplio espectro de posibilidades que van desde los tratamientos farmacológicos hasta las técnicas quirúrgicas invasivas.
Su manejo inicial se basa en el tratamiento conservador mediante recomendaciones sencillas a los pacientes que sufren dicha enfermedad:
- -
Aprovechar cualquier circunstancia para mover las piernas/pies. Elevar las piernas estando en la cama.
- -
Evitar fuentes de calor.
- -
Deporte. Caminar es el deporte más beneficioso para la circulación, junto con la natación.
- -
Ducha diaria de agua fría en las piernas.
- -
Evitar el exceso de peso.
- -
Ropa cómoda; evitar prensas ajustadas.
- -
Calzado adecuado. Los zapatos planos y los de tacón alto dificultan el retorno venoso. Usar tacón 3-4cm.
- -
Masajes en las piernas en sentido ascendente, desde el pie hacia el muslo.
- -
Medias de compresión: su uso es altamente recomendable. Las medias deben realizar la compresión máxima al nivel del tobillo y la mínima al nivel del muslo. Evitan o enlentecen la aparición de varices, así como de sus complicaciones. Se pueden considerar diferentes grados de compresión en función del estadio del proceso:
- •
Clase 1 o CCL 1 (15-20mmHg) en C0s y C1.
- •
Clase 2 o CCL 2 (20-30mmHg) en C2, C3.
- •
Clase 3 o CCL 3 (30-40mmHg) en C4, C5 y C6.
- -
Vendajes multicapa: empleados en pacientes con insuficiencia venosa avanzada con aparición de úlceras.
Existe un grupo de fármacos denominados flebotónicos cuyo objetivo es mejorar el funcionamiento del sistema venoso. Disminuyen significativamente los síntomas y, en algunos casos, mejoran los edemas y con ellos se acelera el proceso de curación de las úlceras. Sin embargo, son fármacos que no hacen desaparecer las varices ni enlentecen su crecimiento ni desarrollo, por lo que puede que sean necesarias otras medidas a llevar a cabo por el especialista.
- -
Antibióticos: ante la presencia de una infección clínica manifestada por eritema, dolor, aumento de volumen, con o sin repercusión sistémica, el tratamiento debe realizarse con antibióticos, dado que debe frenarse la multiplicación bacteriana que conlleva daño tisular por inflamación, metabolismo competitivo y toxinas bacterianas. Es importante controlar la carga bacteriana de la herida para que la multiplicación de nuevas colonias no interfiera con el proceso de cicatrización.
- -
Flebotónicos: existe en el mercado una amplia variedad de medicamentos flebotónicos con diferentes acciones sobre el sistema venoso. Los que presentan una mayor relevancia clínica se mencionan a continuación.
- •
Extracto de semilla de castaño de Indias: la semilla del árbol es rica en saponinas triterpénicas (escina) y flavonoides. La escina es utilizada por su fracción activa, los heterósidos esterólicos, los cuales tienen capacidad para reducir la permeabilidad en endotelio inducida por histamina y leucotrienos B4. También ha demostrado tener actividad sobre el alfa adrenorreceptor y los canales de calcio implicados en el tono venoso. Puede tener efectos secundarios gastrointestinales.
- •
Fracción flavonoica micronizada y purificada (FFMP): El principio activo es la diosmina/hesperidina en una proporción 90/10. La FFMP ejerce una acción doble en el sistema venoso de retorno; al nivel de las venas y vénulas incrementa la tonicidad parietal y al nivel de la microcirculación normaliza la celularidad capilar y refuerza la resistencia capilar. En humanos se ha establecido estadísticamente la existencia de una relación significativa de dosis/efecto en los parámetros de la pletismografía venosa: capacitancia, distensibilidad y tiempo de vaciamiento. La mejor proporción de dosis/efecto se ha obtenido con 2 tabletas. Posee una vida media de 11 horas, con una eliminación básicamente por heces y una excreción urinaria del 14%.
- •
Diosmina: su mecanismo de acción incluye mejoría del tono venoso, aumento del drenaje linfático, protección del lecho capilar de la microcirculación, inhibición de las reacciones inflamatorias y disminución de la permeabilidad capilar. Es un potente inhibidor de la prostaglandina E2 (PGE2) y del tromboxano A2 (TxA2), así como inhibidor de la activación, migración y adhesión de los leucocitos. Presenta una farmacocinética lineal, con una biodisponibilidad oral del 57,9% y una eliminación del 86% en heces y orina en 48h.
- •
Dobesilato de calcio: es una hidroquinona que ejerce un efecto bloqueante sobre la hiperpermeabilidad inducida por bradiquinina. Carece de efectos importantes sobre la presión arterial o la coagulación sanguínea. No ha demostrado ser teratogénico y no cruza la barrera placentaria. Entre sus efectos adversos se ha descrito la agranulocitosis y la neutropenia, por lo que su uso puede no estar aconsejado en casos de infección concomitante.
- •
Pentoxifilina: es un inhibidor de la fosfodiesterasa y aumenta el AMP cíclico intracelular, estimulando la actividad de la proteína cinasa dependiente de AMPc. La pentoxifilina actúa sobre la membrana plasmática de los glóbulos rojos haciéndola más maleable, mejorando así la perfusión sanguínea.
- •
Rutósidos: son sustancias del grupo de la vitamina P con actividad clásica sobre capilaridad y resistencia de la microvasculatura.
- •
Fármacos útiles en la úlcera venosa o en estados avanzados de la IVC (C4, C5 y C6).
- ∘
La pentoxifilina ha sido validada recientemente como terapia efectiva en conjunto con medidas de compresión elástica. Existe un 21% de mejoría absoluta en pacientes que recibieron pentoxifilina en conjunto con elastocompresión versus placebo.
- ∘
La FFMP también ha demostrado resultados positivos al ser usada en conjunto con compresión elástica en pacientes portadores de úlcera venosa.
Cuando las varices adquieren un mayor tamaño y resultan clínicamente muy sintomáticas se puede emplear cirugía abierta para su tratamiento, con el fin de evitar las complicaciones a largo plazo de esta enfermedad, mejorar la sintomatología y restaurar el aspecto estético de la pierna. Su fundamento consiste en extirpar las venas varicosas e interrumpir las zonas de comunicación insuficiente. Para ello es necesario realizar una eco-Doppler y determinar dónde están los «puntos de fuga» a tratar, estando habitualmente una de las venas safenas involucradas, por lo que el tratamiento consistiría en su extirpación (safenectomía). Esta técnica está considerada como la «técnica clásica» en el tratamiento de las varices2.
Es una técnica que hoy en día se realiza de forma semiambulatoria, con una estancia hospitalaria de unas horas y una recuperación completa en muy poco tiempo. El tipo de anestesia es variable (regional o general), con una duración estimada del procedimiento de unos 45-60min. Se trata de una técnica con un bajo nivel de complicaciones y con un resultado duradero a largo plazo, con baja tasa de recidivas (inferior a la de otras técnicas quirúrgicas alternativas y a la de la escleroterapia).
Cuando se precisa realizar una safenectomía completa de la vena safena interna el abordaje precisa la colocación del paciente en decúbito supino. Se realiza una incisión pequeña en la región inguinal y se liga el cayado de la safena (zona de confluencia de la vena safena interna con la vena femoral), desconectando la vena safena interna del sistema venoso profundo. Con un fleboextractor se canaliza la vena safena para poder realizar su arrastre y extracción a través de una pequeña incisión al nivel del maléolo interno del tobillo. El resto de las venas más pequeñas secundarias se extraen mediante pequeñas incisiones en la pierna (aprox. 1mm) (fig. 14).
Cuando se precisa abordaje de la vena safena externa, la colocación del paciente es en decúbito prono y la incisión se realiza al nivel del hueco poplíteo y en media pierna para la fleboextracción (no se recomienda la incisión al nivel del tobillo para evitar la lesión del nervio sural).
En ambos casos, al finalizar la cirugía las incisiones se cierran mediante puntos de sutura (seda/prolene 4/0, o grapas, o sutura intradérmica con Vicryl de 3/0 o 4/0) que serán retirados en su centro de salud a los 7-10 días del procedimiento, y se aplica un vendaje compresivo de la pierna que el paciente debe mantener durante los primeros 4 días tras la intervención. La revisión con el cirujano vascular se realiza en torno al mes del procedimiento, donde se comprueba la adecuada cicatrización de las heridas y la ausencia de restos de varículas que generen sintomatología al paciente4.
Se han desarrollado otras técnicas menos invasivas para el tratamiento de la insuficiencia venosa crónica que describiremos más adelante2.
FinanciaciónProyecto sin financiación externa.
Conflicto de interesesNo existe conflicto de intereses.
Responsabilidades éticasAportaciones de imágenes de pacientes revisados en consulta de cirugía cardiovascular con consentimiento de cada uno de ellos.