La práctica clínica cardiológica requiere una organización compleja que influya en los resultados globales y puede diferir sustancialmente entre distintos hospitales y comunidades. El objetivo de este documento de consenso es definir indicadores de calidad en cardiología, incluidos los indicadores para medir la calidad de los resultados (indicadores de resultados) y los parámetros de calidad relacionados con mejores resultados en la práctica clínica (indicadores de práctica asistencial). El documento está destinado principalmente al sistema de asistencia sanitaria de España y puede servir de base para documentos similares en otros países.
Cardiology practice requires complex organization that impacts overall outcomes and may differ substantially among hospitals and communities. The aim of this consensus document is to define quality markers in cardiology, including markers to measure the quality of results (outcomes metrics) and quality measures related to better results in clinical practice (performance metrics). The document is mainly intended for the Spanish health care system and may serve as a basis for similar documents in othe rcountries.
La relación médico-paciente continúa siendo el elemento central de la práctica médica. Se ha demostrado que seguir las guías de práctica clínica mejora el pronóstico1–11; no obstante, tan solo una parte de las recomendaciones están respaldadas por evidencias indiscutibles12–16. Además, la complejidad de cada paciente concreto y la organización de la práctica médica han conducido a la existencia de diferencias considerables entre distintos individuos, centros y países9,17–41. Se han dedicado esfuerzos importantes a evaluar la calidad de la asistencia, en especial en cardiología, incluida la definición e identificación de indicadores en poblaciones seleccionadas42–62, la comunicación pública62–75 y el desarrollo de sistemas que potencien la adherencia a las recomendaciones (p. ej., acreditaciones, pago por informes de rendimiento75–83) e indicadores de calidad destinados a mejorar los resultados, incluida la evaluación comparativa (benchmarking)84–98.
En general, el proceso de medición de la calidad, evaluación comparativa, mejora mediante informes de calidad y auditoría está más avanzado en Estados Unidos que en Europa. Sin embargo, en algunos países europeos este proceso está muy desarrollado y a menudo se ha centralizado 92,99–105. Un ejemplo destacado es el de la Society of Cardiothoracic Surgery of Great Britain and Ireland99. En España, el Ministerio de Sanidad, Servicios Sociales e Igualdad y algunas de las comunidades autónomas han elaborado diversos informes sobre numerosos indicadores de calidad estandarizados en cardiología57–62.
Necesidad de normas de calidad estandarizadasLa calidad a menudo se basa en la percepción. Organismos públicos y organizaciones privadas han desarrollado voluntariamente normas de calidad estandarizadas y programas de evaluación comparativa que emplean opiniones o registros que rara vez aportan información fiable para medir la calidad. Además, en los últimos años han proliferado los intentos de evaluar la calidad y la seguridad de la práctica clínica, lo cual ha conducido a la elaboración de sistemas de puntuación que pueden producir resultados y puntuaciones del mismo hospital durante el mismo periodo completamente diferentes entre sí. Esto incrementa la confusión, en vez de ayudar a demostrar su utilidad, y causa dudas acerca de si realmente puede medirse la calidad con los instrumentos existentes82–85,89,106–109. Sin embargo, la calidad podría medirse a lo largo de todo el proceso de organización y prestación de la asistencia o, lo que es más importante, mediante los resultados finales de la práctica clínica: los resultados clínicos. Es de la máxima importancia que una evaluación comparativa pueda asociarse de por sí a una mejora progresiva del rendimiento y los resultados60,89,92,99,110–112, y ello resalta la importancia de estandarizar los indicadores de calidad y la responsabilidad que tienen en ello las sociedades científicas.
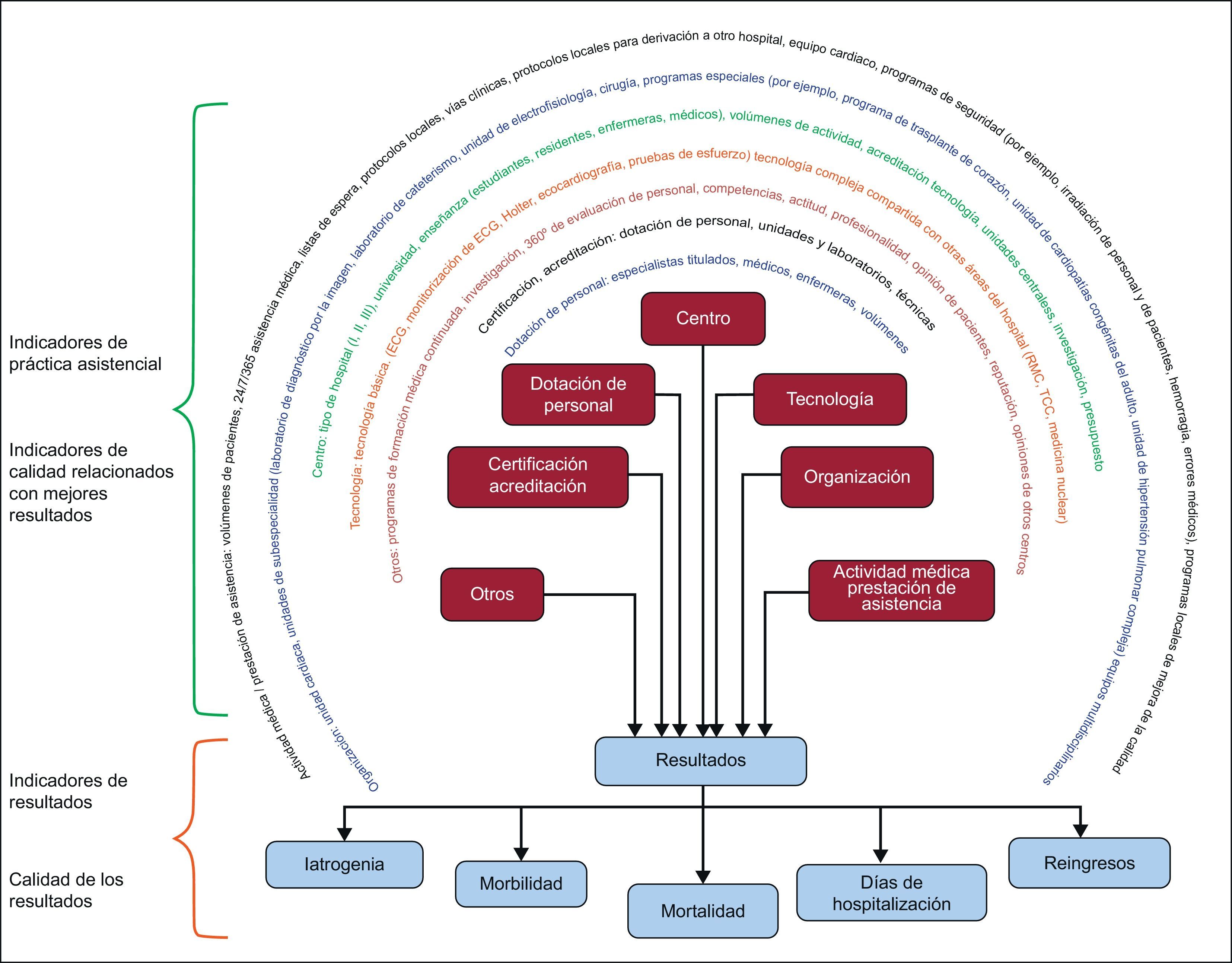
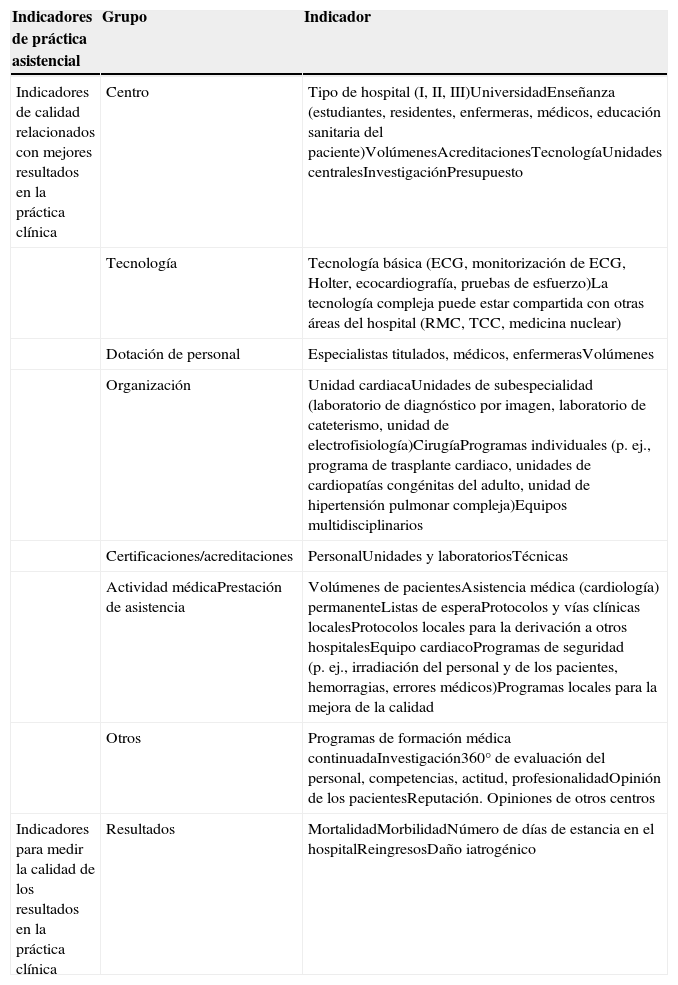
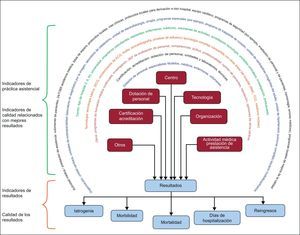
Alcance del documentoObjetivosEl objetivo de este documento es identificar y estandarizar indicadores de la calidad en la práctica cardiológica hospitalaria. Se diferenciaron claramente dos grupos (figura 1): a) elección de los mejores y más simplificados indicadores de la calidad final de la práctica cardiológica o de los resultados clínicos (p. ej., un objetivo principal de un ensayo clínico), y b) identificación de los parámetros de medida del rendimiento de la práctica clínica (indicadores de práctica asistencial) de los que se sabe que influyen favorablemente en los resultados clínicos deseables (p. ej., variables indirectas sustitutivas de los ensayos clínicos).
Grupos de indicadores de calidad relacionados con mejor resultado en la práctica clínica (indicadores de práctica asistencial) y calidad de los resultados en la práctica clínica (grupos de indicadores de resultados). Estos últimos son la mejor forma de comparar la calidad de la asistencia en diferentes hospitales/organizaciones de asistencia sanitaria y proporcionar información a la población. ECG: electrocardiograma; RMC: resonancia magnética cardiaca; TCC: tomografía computarizada cardiaca.
Además de ello, las sociedades científicas y, en especial, las autoridades sanitarias deberán responsabilizarse de aplicar programas para medir la calidad, asegurar la calidad de los datos, realizar evaluaciones comparativas y dar certificaciones/acreditaciones a los servicios de cardiología.
Este documento se centra en los indicadores de la calidad de la asistencia cardiovascular a pacientes hospitalizados. La calidad de la asistencia cardiovascular a pacientes ambulatorios se abordará en otros documentos.
Aplicación y ulterior desarrolloEste documento se limita a identificar y recomendar el uso de indicadores de calidad. Además de ello, las sociedades científicas y las autoridades sanitarias deberán responsabilizarse no solo de la aplicación del programa que mida mejor la calidad, sino también de garantizar la fiabilidad de los datos a través de auditorías, y deberán presentar al público los resultados. Se recomienda seguir tres pasos:
- 1.
Organización de bases de datos que incluyan la información necesaria para las mediciones de la calidad. Se recomienda decididamente la participación universal de todos los hospitales y debe determinarse la calidad de los datos mediante supervisión y auditorias adecuadas para una mejora progresiva de dicha calidad de los datos. Si los datos empleados para medir la calidad no son plenamente fiables, los indicadores de práctica asistencial darán resultados equívocos y producirán más efectos nocivos y confusión que beneficio. En este momento, en España existe una base de datos nacional obligatoria del sistema de asistencia sanitaria (Registro de Altas de los Hospitales Generales del Sistema Nacional de Salud) que incluye una información básica mínima de todos los informes de alta hospitalaria101, obtenida a partir de los códigos de la CIE-9-MC (Clasificación Internacional de Enfermedades, Novena Revisión, Modificación Clínica)113, pero la calidad de los datos puede ser puesta en duda, ya que no se aplica ningún sistema de control de la calidad. En consecuencia, la Sociedad Española de Cardiología (SEC) realiza una medición de los resultados a través del conjunto mínimo básico de datos del registro del Ministerio de Sanidad en el marco del programa RECALCAR40, en un intento de evaluar la calidad e identificar posibles oportunidades de mejora. Otras instituciones, como las Consejerías de Sanidad de las comunidades autónomas, están utilizando la misma base de datos para los mismos fines, pero emplean parámetros diferentes. En otros países hay sistemas similares o se obtiene la información a partir de bases de datos específicas para este fin, de carácter obligatorio o voluntario83–85,99. El presente documento pretende aportar uniformidad estandarizando los indicadores de calidad.
- 2.
Evaluación comparativa de los resultados de los hospitales y garantía de un acceso público controlado a los datos y los informes (que son responsabilidad y decisión de las autoridades sanitarias).
- 3.
Instauración de la certificación/acreditación de los hospitales en función de sus resultados (lo cual es responsabilidad de las autoridades sanitarias).
La SEC, en colaboración con la Sociedad Española de Cirugía Torácica-Cardiovascular (SECTCV), creó un grupo de trabajo para la identificación y definición de indicadores de la calidad en cardiología. Se identificó a los expertos a los que se invitó a abordar ocho áreas distintas de conocimiento experto: cardiología clínica, imagen cardiológica, asistencia cardiaca aguda, cardiología intervencionista, electrofisiología y arritmias, insuficiencia cardiaca (IC), rehabilitación cardiaca y cirugía cardiaca. Se revisaron todas las guías de la Sociedad Europea de Cardiología (ESC)103 y el American College of Cardiology/American Heart Association (ACC/AHA)104, y se incluyeron en el documento las recomendaciones relativas a las normas de calidad estandarizadas. Además de las guías, se realizó una revisión informal de la literatura médica existente para identificar indicadores de calidad, indicadores de práctica asistencial y programas de calidad.
Principales componentes considerados en las recomendaciones de indicadores de calidadSe identificaron y se definieron las siguientes cuestiones relacionadas con los indicadores y la evaluación de la calidad:
- •
Clase de recomendación y nivel de evidencia.
- •
Tipos de hospitales.
- •
Grupos de parámetros para evaluar la calidad en la práctica clínica.
- •
Principales marcadores para evaluar la calidad de los resultados en la práctica clínica (indicadores de resultados clínicos).
- •
Medidas del rendimiento que se asocian a mejores resultados en la práctica clínica (indicadores de práctica asistencial).
El coste y la relación coste-efectividad han pasado a ser componentes importantes del rendimiento en cuanto a la calidad54, pero no se los tuvo en cuenta en este documento.
Métodos de elaboración, revisión y aprobación del documentoEl grupo de trabajo estuvo formado por la SEC y la SECTCV. El documento se envió a diferentes sociedades de cardiología, sociedades científicas relacionadas y autoridades sanitarias para que aportaran su crítica y sus comentarios. El documento final se envió a revisores externos antes de realizar la publicación simultánea en Revista Española de Cardiología y Revista Española de Cirugía Cardiovascular. Se publicará una versión abreviada en European Heart Journal.
Financiación y relación con la industriaLos costes de la creación del grupo de trabajo, la organización de las reuniones y la ayuda de secretaría fueron asumidos por la SEC. Todos los miembros del grupo de trabajo aportaron de forma voluntaria su tiempo y su dedicación y no recibieron ningún pago ni contraprestación a cambio de ello. Ni los componentes del grupo de trabajo ni las sociedades científicas involucradas en la elaboración de este documento recibieron financiación alguna de la industria. Los miembros del grupo de trabajo declararon sus posibles conflictos de intereses.
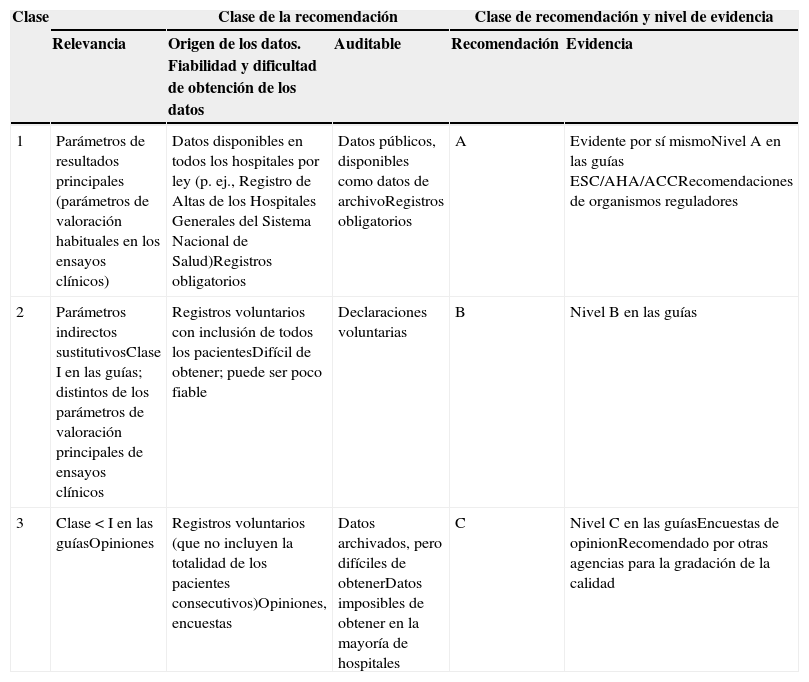
Componentes para definir los indicadores de calidadGradación de los indicadores de calidad. Clase de recomendación y niveles de evidenciaCon objeto de establecer una gradación de los posibles indicadores de calidad, se tuvo en cuenta los siguientes aspectos: a) relevancia clínica y práctica; b) origen y dificultad para obtener la información; c) dificultad de auditar y verificar la información, y d) evidencia existente en la literatura médica. Se establecieron tres niveles para la clase de recomendación y el nivel de evidencia, tal como se detalla en la tabla 1. La clasificación se basa en las recomendaciones de las guías, el nivel de evidencia atribuido en las guías publicadas, las recomendaciones de los organismos reguladores o los estudios de opinión y otras fuentes. La mortalidad y el ictus se consideraron evidentes por sí solos101–104. Con objeto de evitar confusiones con la nomenclatura de las guías de práctica clínica generales, la clase de recomendación se clasifica en los grados 1, 2 y 3, en vez de I, II y III.
Gradación de los indicadores/medidas de calidad. Clase de recomendación y nivel de evidencia
| Clase | Clase de la recomendación | Clase de recomendación y nivel de evidencia | |||
|---|---|---|---|---|---|
| Relevancia | Origen de los datos. Fiabilidad y dificultad de obtención de los datos | Auditable | Recomendación | Evidencia | |
| 1 | Parámetros de resultados principales (parámetros de valoración habituales en los ensayos clínicos) | Datos disponibles en todos los hospitales por ley (p. ej., Registro de Altas de los Hospitales Generales del Sistema Nacional de Salud)Registros obligatorios | Datos públicos, disponibles como datos de archivoRegistros obligatorios | A | Evidente por sí mismoNivel A en las guías ESC/AHA/ACCRecomendaciones de organismos reguladores |
| 2 | Parámetros indirectos sustitutivosClase I en las guías; distintos de los parámetros de valoración principales de ensayos clínicos | Registros voluntarios con inclusión de todos los pacientesDifícil de obtener; puede ser poco fiable | Declaraciones voluntarias | B | Nivel B en las guías |
| 3 | Clase < I en las guíasOpiniones | Registros voluntarios (que no incluyen la totalidad de los pacientes consecutivos)Opiniones, encuestas | Datos archivados, pero difíciles de obtenerDatos imposibles de obtener en la mayoría de hospitales | C | Nivel C en las guíasEncuestas de opinionRecomendado por otras agencias para la gradación de la calidad |
ACC: American College of Cardiology; AHA: American Heart Association; ESC: Sociedad Europea de Cardiología.
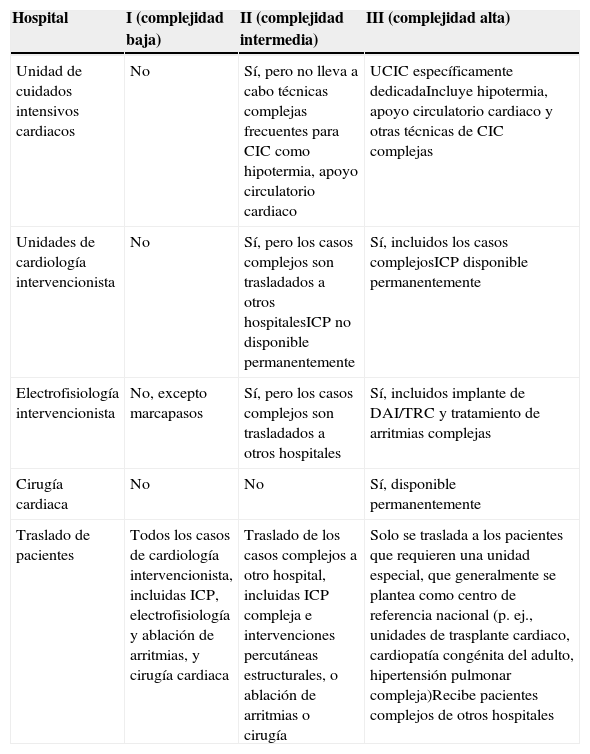
Los hospitales difieren en tamaño, organización, volumen de actividad y tecnología. La complejidad de la cardiología requiere la centralización de algunas tecnologías y servicios en ciertos hospitales por motivos de eficiencia. Los pacientes de riesgo alto y muy complejos pueden ser trasladados a «hospitales de referencia», y ello plantea una dificultad para la comparación del rendimiento y los resultados sin establecer una jerarquía de hospitales con recursos y pacientes similares40. La mayor parte de los países de la Unión Europea han reorganizado la práctica clínica de la cardiología concentrando ciertas técnicas, como la cirugía, las intervenciones percutáneas complejas y las ablaciones de arritmias complejas, en un menor número de hospitales. Para una evaluación comparativa de la calidad, el grupo de trabajo estableció tres tipos de hospitales, definidos como de complejidad baja, intermedia o alta, en función de su organización, sus recursos y la necesidad de trasladar a los pacientes a otros hospitales (tabla 2). Esta clasificación es arbitraria, puede no ser aplicable en todos los países y es posible que requiera un perfeccionamiento en el futuro. Además, dada la creciente complejidad de la práctica cardiológica, no puede recomendarse el ingreso sistemático de los pacientes en hospitales de tipo I, excepto para los cuidados paliativos o la enfermería domiciliaria.
Tipo de hospital
| Hospital | I (complejidad baja) | II (complejidad intermedia) | III (complejidad alta) |
|---|---|---|---|
| Unidad de cuidados intensivos cardiacos | No | Sí, pero no lleva a cabo técnicas complejas frecuentes para CIC como hipotermia, apoyo circulatorio cardiaco | UCIC específicamente dedicadaIncluye hipotermia, apoyo circulatorio cardiaco y otras técnicas de CIC complejas |
| Unidades de cardiología intervencionista | No | Sí, pero los casos complejos son trasladados a otros hospitalesICP no disponible permanentemente | Sí, incluidos los casos complejosICP disponible permanentemente |
| Electrofisiología intervencionista | No, excepto marcapasos | Sí, pero los casos complejos son trasladados a otros hospitales | Sí, incluidos implante de DAI/TRC y tratamiento de arritmias complejas |
| Cirugía cardiaca | No | No | Sí, disponible permanentemente |
| Traslado de pacientes | Todos los casos de cardiología intervencionista, incluidas ICP, electrofisiología y ablación de arritmias, y cirugía cardiaca | Traslado de los casos complejos a otro hospital, incluidas ICP compleja e intervenciones percutáneas estructurales, o ablación de arritmias o cirugía | Solo se traslada a los pacientes que requieren una unidad especial, que generalmente se plantea como centro de referencia nacional (p. ej., unidades de trasplante cardiaco, cardiopatía congénita del adulto, hipertensión pulmonar compleja)Recibe pacientes complejos de otros hospitales |
CIC: cuidados intensivos cardiacos; DAI: desfibrilador automático implantable; ICP: intervención coronaria percutánea; TRC: terapia de resincronización cardiaca; UCIC: unidad de cuidados intensivos cardiacos.
La evaluación de la práctica clínica extrahospitalaria y el seguimiento a largo plazo plantean dificultades especiales y no se incluyen en este documento.
Grupos de parámetros para evaluar la calidad general en la práctica clínicaLos parámetros de calidad de la asistencia se agrupan en diversas categorías (tabla 3), como características del centro, tecnologías disponibles, dotación de personal del hospital y la unidad cardiaca, organización, certificación y acreditación, reputación y opinión de los pacientes49,58,73. Todos estos grupos de parámetros pueden influir en los resultados; la mayoría de ellos están claramente identificados en las guías de práctica clínica, y se debe tener en cuenta todos y en todos los hospitales. Algunos de ellos indican los requisitos mínimos para la acreditación de unidades específicas de cardiología, como los laboratorios de electrofisiología o de cardiología intervencionista y la cirugía cardiaca. Otros reflejan el rendimiento en la práctica clínica, y los hay también que están directamente relacionados con la medición de los resultados. La evaluación comparativa de algunos de estos parámetros puede resultar difícil, y obtener la información apropiada puede requerir una base de datos específica para ese fin, que es difícil de estandarizar o completar y aún más difícil de auditar con exactitud. No obstante, las autoridades sanitarias tendrán que considerar los requisitos específicos de unidades especiales y pueden usar algunos de ellos para la evaluación comparativa, aunque lo más importante es su uso para la acreditación. Cada hospital concreto puede supervisar algunos parámetros seleccionados como medidas útiles para identificar un posible rendimiento no óptimo y posibles oportunidades de mejora.
Grupos de calidad de asistencia
| Indicadores de práctica asistencial | Grupo | Indicador |
|---|---|---|
| Indicadores de calidad relacionados con mejores resultados en la práctica clínica | Centro | Tipo de hospital (I, II, III)UniversidadEnseñanza (estudiantes, residentes, enfermeras, médicos, educación sanitaria del paciente)VolúmenesAcreditacionesTecnologíaUnidades centralesInvestigaciónPresupuesto |
| Tecnología | Tecnología básica (ECG, monitorización de ECG, Holter, ecocardiografía, pruebas de esfuerzo)La tecnología compleja puede estar compartida con otras áreas del hospital (RMC, TCC, medicina nuclear) | |
| Dotación de personal | Especialistas titulados, médicos, enfermerasVolúmenes | |
| Organización | Unidad cardiacaUnidades de subespecialidad (laboratorio de diagnóstico por imagen, laboratorio de cateterismo, unidad de electrofisiología)CirugíaProgramas individuales (p. ej., programa de trasplante cardiaco, unidades de cardiopatías congénitas del adulto, unidad de hipertensión pulmonar compleja)Equipos multidisciplinarios | |
| Certificaciones/acreditaciones | PersonalUnidades y laboratoriosTécnicas | |
| Actividad médicaPrestación de asistencia | Volúmenes de pacientesAsistencia médica (cardiología) permanenteListas de esperaProtocolos y vías clínicas localesProtocolos locales para la derivación a otros hospitalesEquipo cardiacoProgramas de seguridad (p. ej., irradiación del personal y de los pacientes, hemorragias, errores médicos)Programas locales para la mejora de la calidad | |
| Otros | Programas de formación médica continuadaInvestigación360° de evaluación del personal, competencias, actitud, profesionalidadOpinión de los pacientesReputación. Opiniones de otros centros | |
| Indicadores para medir la calidad de los resultados en la práctica clínica | Resultados | MortalidadMorbilidadNúmero de días de estancia en el hospitalReingresosDaño iatrogénico |
ECG: electrocardiograma; RMC: resonancia magnética cardiaca; TCC: tomografía computarizada cardiaca.
Tienen especial interés la organización de los programas de seguridad (p. ej., irradiación del personal y de los pacientes, hemorragias, infecciones, errores médicos) y otros programas locales para mejorar la calidad.
Se recomienda siempre el trabajo en equipo, y ello es imprescindible entre los hospitales que habitualmente trasladan a los pacientes de unos a otros.
Principales indicadores para medir la calidad de los resultados (indicadores de resultados) en la práctica clínicaLos resultados clínicos son la medida última de la calidad de la asistencia en cardiología, y no hay excusa para no tenerlos en cuenta. Los resultados clínicos son el resultado de las interacciones de todos los indicadores de calidad relacionados con la calidad de la asistencia; deben elegirse claramente para la evaluación comparativa y se debe poder hacerlos públicos. Los principales criterios de valoración de los ensayos clínicos en cardiología (mortalidad, hospitalización, infarto/reinfarto de miocardio e ictus) constituyen la referencia más sólida para las recomendaciones de las guías (tabla 4)48–52,99–102,104,105,114–121. Deben incluirse en las bases de datos específicas para la evaluación de la calidad de la asistencia, con objeto de explorar dicha calidad y hacerla accesible a las auditorías. Además, es preciso considerar también los principales parámetros de seguridad para la medición de la calidad y su evaluación comparativa.
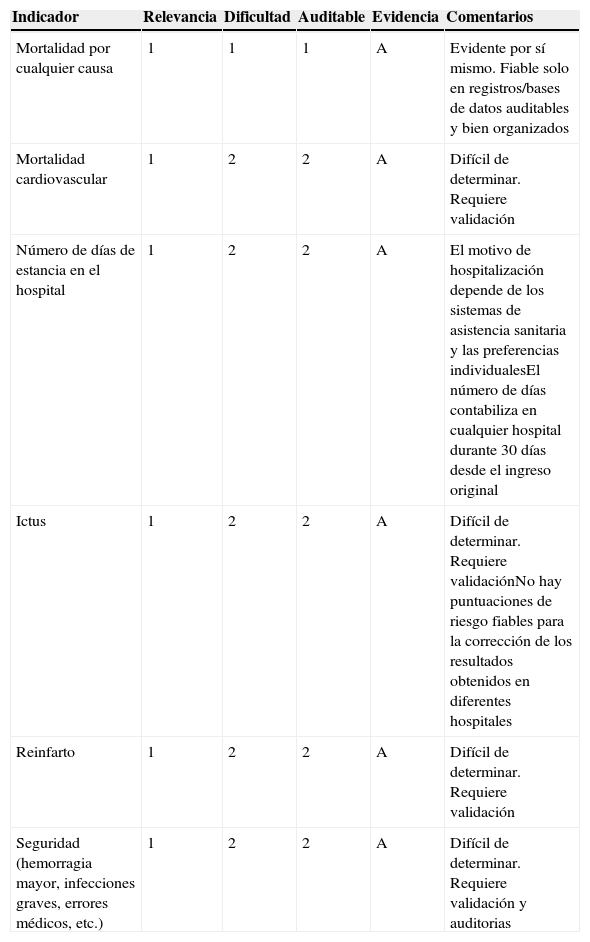
Principales indicadores utilizados con frecuencia para evaluar la calidad general de los resultados en la práctica clínica
| Indicador | Relevancia | Dificultad | Auditable | Evidencia | Comentarios |
|---|---|---|---|---|---|
| Mortalidad por cualquier causa | 1 | 1 | 1 | A | Evidente por sí mismo. Fiable solo en registros/bases de datos auditables y bien organizados |
| Mortalidad cardiovascular | 1 | 2 | 2 | A | Difícil de determinar. Requiere validación |
| Número de días de estancia en el hospital | 1 | 2 | 2 | A | El motivo de hospitalización depende de los sistemas de asistencia sanitaria y las preferencias individualesEl número de días contabiliza en cualquier hospital durante 30 días desde el ingreso original |
| Ictus | 1 | 2 | 2 | A | Difícil de determinar. Requiere validaciónNo hay puntuaciones de riesgo fiables para la corrección de los resultados obtenidos en diferentes hospitales |
| Reinfarto | 1 | 2 | 2 | A | Difícil de determinar. Requiere validación |
| Seguridad (hemorragia mayor, infecciones graves, errores médicos, etc.) | 1 | 2 | 2 | A | Difícil de determinar. Requiere validación y auditorias |
La mortalidad es el primer y más importante indicador recomendado por este grupo de trabajo para medir la calidad de los resultados en la práctica clínica. La relevancia de la mortalidad es evidente por sí misma, continúa siendo el parámetro de valoración más importante en los ensayos clínicos diseñados para modificar la práctica clínica, y es la evidencia más potente de que se puede disponer para respaldar las recomendaciones de las guías de práctica clínica. En muchos contextos clínicos, la mortalidad está relacionada con la adherencia a las guías, así como con los indicadores de práctica asistencial103,104,121,122, se incluye en diferentes programas que evalúan la calidad de la asistencia6–9,40,99 y ciertamente puede ser auditada (clase de recomendación 1, nivel de evidencia A). La mortalidad puede clasificarse como mortalidad por cualquier causa, mortalidad cardiovascular o mortalidad asociada a otras causas. La mortalidad por cualquier causa durante la hospitalización índice es el indicador recomendado por este grupo de trabajo, puesto que las diferentes causas de mortalidad requieren una validación con fines de uniformidad, y ello no será posible excepto en registros específicamente dedicados a ese fin. De ser posible, se prefiere la mortalidad tras un periodo de seguimiento predefinido (p. ej., 30 días después de la hospitalización índice), en vez de la mortalidad hospitalaria, pero ello puede ser difícil o imposible de determinar excepto en registros específicamente dedicados a ese fin y bien organizados. La mortalidad deberá medirse en grupos de pacientes uniformes y requiere correcciones en función de la complejidad del tipo de casos incluidos. Otra advertencia que se debe considerar en cuanto a la mortalidad es que, como indicador, requiere un número de pacientes relativamente alto y sus estadísticas pueden malinterpretarse o conducir a error en los hospitales de baja complejidad. En tales casos, la mortalidad puede medirse en intervalos más largos y presentarse por años, pero no hay excusa para obviar la determinación de la mortalidad de los pacientes de cardiología.
Duración de la estancia en el hospital y tasas de reingresoLa duración de la estancia hospitalaria y las tasas de reingreso constituyen el segundo indicador recomendado por este grupo de trabajo. La hospitalización refleja la calidad de la asistencia, influye en los costes de la asistencia, se emplea con frecuencia en los programas de calidad115–122 y se incluye también en muchas bases de datos de control de calidad. Pero por otro lado, la duración de la hospitalización puede no ser un indicador de resultados tan fiable para comparar los resultados de la práctica clínica en diferentes países/áreas en que la hospitalización puede estar influida por razones no solo médicas, sino también administrativas y sociales. Además, el motivo de la rehospitalización puede depender de otros trastornos o comorbilidades, que siempre resultan difíciles de determinar adecuadamente. Por esta razón, la hospitalización se recomienda como indicador de calidad solo cuando los hospitales participan en un registro prospectivo y específicamente dedicado a ese fin, cuando los criterios de ingreso y de alta han sido definidos a priori o cuando el grupo de hospitales analizados es uniforme. De ser posible, la hospitalización deberá medirse en un plazo predeterminado (p. ej., 30 días), pero si no es posible realizar mediciones fiables, se prefiere y se recomienda emplear la duración de la estancia en el hospital. El grupo de trabajo recomienda también medir los reingresos no programados por cualquier causa en cualquier hospital de agudos en los 30 días siguientes al alta hospitalaria (clase de recomendación 2, nivel de evidencia B).
Infarto de miocardioEl infarto de miocardio durante la hospitalización o después del alta es uno de los componentes de los principales parámetros de valoración en los ensayos clínicos y los registros de pacientes con cardiopatía isquémica. Sin embargo, puede ser un mal indicador de los resultados, debido a las dificultades de estandarizar el diagnóstico en poblaciones amplias, en especial durante los primeros días del ingreso en el hospital por un síndrome coronario agudo (SCA)115–123, y solamente deberá utilizarse en registros controlados, prospectivos y específicamente dedicados a ese fin (clase de recomendación 2, nivel de evidencia B).
IctusEl ictus invalidante es un parámetro de relevancia obvia, y está relacionado con daño iatrogénico, intervención coronaria percutánea (ICP), cirugía y uso de tratamiento antitrombótico. El ictus es un indicador incluido en registros y en algunos programas de calidad10,79,114. Sin embargo, las formas menores de ictus son difíciles de diagnosticar sin el empleo sistemático de técnicas de diagnóstico por imagen, no existen escalas fiables del riesgo de ictus en diferentes contextos clínicos y esta medida puede ser un factor de confusión en la evaluación comparativa si no es objeto de una validación centralizada124–129. El ictus es uno de los componentes de mayor importancia en los parámetros de valoración de los ensayos clínicos, pero una evaluación inadecuada puede conducir a una interpretación inexacta del rendimiento del hospital, y ello puede tener consecuencias no pretendidas que pueden ser graves; en consecuencia, el empleo del ictus solamente se recomienda como indicador de calidad cuando se trata de registros bien organizados, controlados y auditados (clase de recomendación 2, nivel de evidencia B).
SeguridadLos parámetros de seguridad, como la hemorragia mayor, los errores médicos, las infecciones, el taponamiento cardiaco durante una ICP y otras complicaciones clínicas relevantes de la práctica clínica, deben tenerse en cuenta en los informes de rendimiento de calidad. Nuevamente, la complejidad de alcanzar un diagnóstico y una notificación uniformes en un número elevado de hospitales impide el uso de los parámetros de seguridad para la evaluación comparativa de la calidad, excepto cuando los datos se obtienen de manera prospectiva en registros controlados y específicamente dedicados a ese fin. No obstante, la hemorragia mayor, el ictus, las infecciones, los errores médicos, el taponamiento cardiaco y otros parámetros de seguridad deberán registrarse localmente para la identificación de posibles oportunidades de mejora (clase de recomendación 2, nivel de evidencia B). Los indicadores de seguridad en programas de calidad se abordarán de manera detallada en otra publicación.
Ajuste De Los Indicadores De ResultadosSe considera que la probabilidad de que un paciente fallezca es una combinación de los factores de riesgo individuales del paciente (antecedentes del caso) y la calidad de la asistencia prestada (funcionalidad específica del hospital)124–129. La mortalidad general puede presentar un sesgo derivado del diagnóstico de ingreso, el traslado de determinados casos de alto riesgo seleccionados procedentes de otros hospitales o las estrategias de ingreso. Son necesarios algunos ajustes para hacer que los indicadores del resultado sean fiables para la comparación de los resultados de la práctica clínica, y es necesario seleccionar poblaciones uniformes y ajustar por el riesgo.
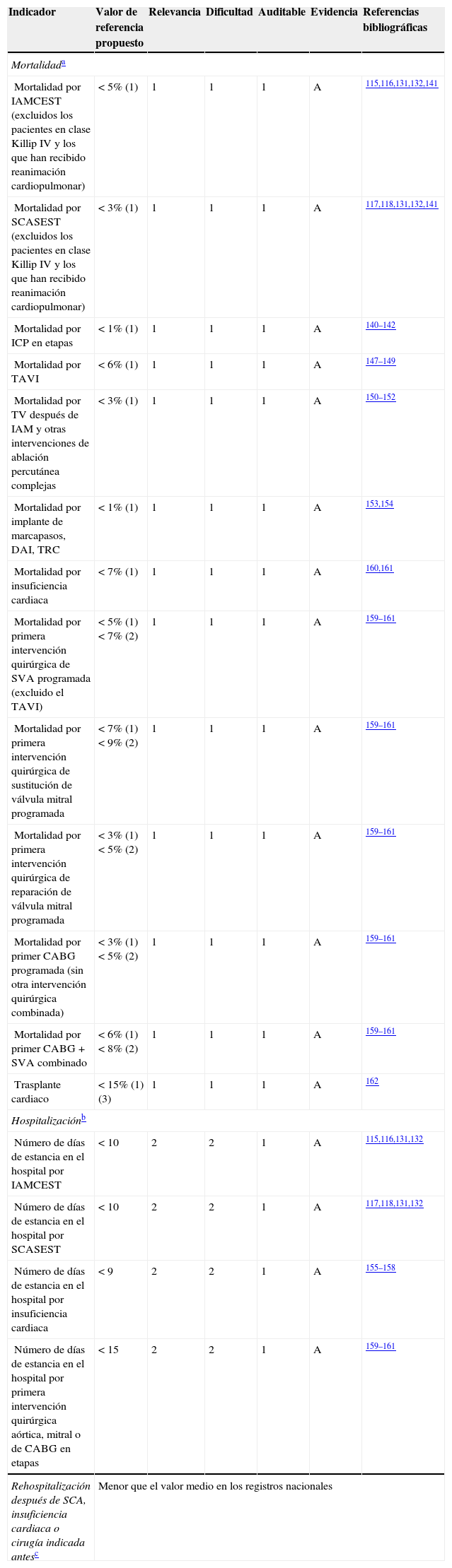
Selección de poblaciones uniformesLas comparaciones deben hacerse tan solo entre hospitales similares y en poblaciones específicas de alto riesgo, bien definidas y seleccionadas, con un pronóstico con conocida dependencia del conjunto del tratamiento cardiológico (grupos de diagnósticos relacionados [DRG])40,58,130–138. Los DRG aportan una homogeneización relativa del diagnóstico y las intervenciones aplicadas, pero se dividen en demasiados grupos, a veces de un modo arbitrario. Los grupos de pacientes de riesgo extremadamente alto y de prevalencia baja que pueden ser ingresados tan solo en algunos hospitales muy seleccionados (como los pacientes con endocarditis, traumatismo o complicaciones de la cirugía no cardiaca) deberán ser excluidos del análisis en vez de introducir para ellos una corrección respecto al riesgo136,137. A veces esta información no se refleja bien en los registros o las bases de datos, lo cual resalta la importancia de las bases de datos específicamente destinadas a ese fin para la medición de los resultados de calidad137. Además, el diagnóstico al ingreso puede ser impreciso (p. ej., endocarditis) o, aún peor, puede no estar incluido en los códigos de la CIE-9-MC113 (p. ej., parada cardiaca prehospitalaria en un paciente que ingresa inconsciente en el hospital). La exclusión de estos DRG podría dar lugar a unos grupos más uniformes y fiables para la evaluación comparativa. La introducción generalizada de los códigos de la CIE-10 mejorará la clasificación de los pacientes al incluir diagnósticos más contemporáneos. En la tabla 5 se indican los DRG recomendados para evaluar la calidad general de los resultados en la práctica clínica y los valores de referencia recomendados40,58,70,72,75,99,131–133,139–159.
Gradación de los indicadores y medidas de calidad. Indicadores recomendados para evaluar la calidad general de los resultados en la práctica clínica
| Indicador | Valor de referencia propuesto | Relevancia | Dificultad | Auditable | Evidencia | Referencias bibliográficas |
|---|---|---|---|---|---|---|
| Mortalidada | ||||||
| Mortalidad por IAMCEST (excluidos los pacientes en clase Killip IV y los que han recibido reanimación cardiopulmonar) | < 5% (1) | 1 | 1 | 1 | A | 115,116,131,132,141 |
| Mortalidad por SCASEST (excluidos los pacientes en clase Killip IV y los que han recibido reanimación cardiopulmonar) | < 3% (1) | 1 | 1 | 1 | A | 117,118,131,132,141 |
| Mortalidad por ICP en etapas | < 1% (1) | 1 | 1 | 1 | A | 140–142 |
| Mortalidad por TAVI | < 6% (1) | 1 | 1 | 1 | A | 147–149 |
| Mortalidad por TV después de IAM y otras intervenciones de ablación percutánea complejas | < 3% (1) | 1 | 1 | 1 | A | 150–152 |
| Mortalidad por implante de marcapasos, DAI, TRC | < 1% (1) | 1 | 1 | 1 | A | 153,154 |
| Mortalidad por insuficiencia cardiaca | < 7% (1) | 1 | 1 | 1 | A | 160,161 |
| Mortalidad por primera intervención quirúrgica de SVA programada (excluido el TAVI) | < 5% (1)< 7% (2) | 1 | 1 | 1 | A | 159–161 |
| Mortalidad por primera intervención quirúrgica de sustitución de válvula mitral programada | < 7% (1)< 9% (2) | 1 | 1 | 1 | A | 159–161 |
| Mortalidad por primera intervención quirúrgica de reparación de válvula mitral programada | < 3% (1)< 5% (2) | 1 | 1 | 1 | A | 159–161 |
| Mortalidad por primer CABG programada (sin otra intervención quirúrgica combinada) | < 3% (1)< 5% (2) | 1 | 1 | 1 | A | 159–161 |
| Mortalidad por primer CABG+SVA combinado | < 6% (1)< 8% (2) | 1 | 1 | 1 | A | 159–161 |
| Trasplante cardiaco | < 15% (1) (3) | 1 | 1 | 1 | A | 162 |
| Hospitalizaciónb | ||||||
| Número de días de estancia en el hospital por IAMCEST | < 10 | 2 | 2 | 1 | A | 115,116,131,132 |
| Número de días de estancia en el hospital por SCASEST | < 10 | 2 | 2 | 1 | A | 117,118,131,132 |
| Número de días de estancia en el hospital por insuficiencia cardiaca | < 9 | 2 | 2 | 1 | A | 155–158 |
| Número de días de estancia en el hospital por primera intervención quirúrgica aórtica, mitral o de CABG en etapas | < 15 | 2 | 2 | 1 | A | 159–161 |
| Rehospitalización después de SCA, insuficiencia cardiaca o cirugía indicada antesc | Menor que el valor medio en los registros nacionales | |||||
CABG: cirugía de revascularización aortocoronaria; DAI: desfibrilador automático implantable; IAM: infarto agudo de miocardio; IAMCEST: infarto agudo de miocardio con elevación del segmento ST; SCA: síndrome coronario agudo; SCASEST: síndrome coronario agudo sin elevación del segmento ST; SVA: sustitución de válvula aórtica; TAVI: implante percutáneo de válvula aórtica; TRC: terapia de desincronización cardiaca; TV: taquicardia ventricular.
Los valores de referencia se presentan a modo de orientación. Para la evaluación comparativa, se recomienda decididamente un objetivo de valor de referencia menor que la mediana de los hospitales participantes.
Se prefiere la mortalidad por cualquier causa a 30 días a la mortalidad antes del alta hospitalaria solo si se puede obtener datos fiables (registros específicamente dedicados a este fin y auditables). (1): mortalidad observada (valor medio); (2): mortalidad esperada, corregida por el EuroSCORE logístico para esa población; (c): mortalidad o retrasplante.
Son necesarias algunas correcciones para ajustar el riesgo. En la tabla 6 se resumen las ventajas e inconvenientes de las estrategias más frecuentes utilizadas para ajuste del riesgo. Como mínimo, se debe introducir correcciones por edad y sexo. El uso de puntuaciones de riesgo específicas y validadas perfeccionará los indicadores y hará que sean más fiables para una evaluación comparativa. Siempre que sea posible, se recomienda decididamente el uso de puntuaciones de riesgo simplificadas y validadas en la práctica clínica160–172. No obstante, algunas de ellas son demasiado complejas y difíciles de evaluar en poblaciones amplias, como ocurre con algunos parámetros importantes (p. ej., marcadores biológicos) que no todos los hospitales usarían sistemáticamente y no estarían disponibles en todos los pacientes. Esto puede ocurrir en el caso de la IC173–175. En tales circunstancias, se recomienda el uso de modelos con ajuste, como el publicado por el Institute for Clinical Evaluative Sciences of Ontario (Canadá)176, que tiene en cuenta factores de riesgo frecuentes que suelen estar presentes en las escalas de riesgo clínico (edad, sexo, shock, diabetes mellitus con complicaciones, IC congestiva, tumor maligno, enfermedad cerebrovascular, edema pulmonar, insuficiencia renal aguda e insuficiencia renal crónica). Además de las características demográficas de los pacientes y las variables clínicas, los modelos jerárquicos de ajuste del riesgo (modelos multinivel)176–180 tienen en cuenta los efectos específicos en el nivel de «hospital». Uno de los problemas existentes es que el modelo de ajuste del Institute for Clinical Evaluative Sciences of Ontario no se utiliza de manera universal, lo cual dificulta la evaluación comparativa respecto a otros países/sistemas. Además, la fiabilidad de esta corrección no se ha validado plenamente en algunos contextos clínicos específicos (SCA, enfermedad coronaria estable sintomática, hemorragia, cirugía y otras intervenciones invasivas) y no está aceptada universalmente. Así pues, siempre que sea posible, se deberá usar puntuaciones de riesgo más específicas, validadas en la práctica clínica y recomendadas en las guías. Entre ellas se encuentran las puntuaciones de riesgo GRACE (Global Registry of Acute Coronary Events) o TIMI (Thrombolysis in Myocardial Infarction) para el SCA163,165, la puntuación de riesgo EuroSCORE II166,167,172 y otras171,173–175.
Correcciones para ajuste del riesgo comúnmente utilizadas para la evaluación comparativa de los resultados
| Tipo de corrección | Pros | Contras |
|---|---|---|
| Ninguno | Cifras realesÚtil para comparar los resultados globales en poblaciones amplias, sobre todo cuando no se prevé ningún sesgo de selección (p. ej., evaluación comparativa entre países o en el mismo país durante intervalos de tiempo diferentes) | Los perfiles de riesgo diferentes influyen en los resultados, sobre todo en las poblaciones no muy grandes o las poblaciones sesgadasLos hospitales que ingresan los casos peores son los que tienen peores resultados |
| Edad y sexo | Clásico al comparar los resultados globales en poblaciones grandes cuando no se prevé ningún sesgo de selección de la poblaciónGeneralmente aceptado; utilizado en muchos informes estadísticos de poblaciones grandes | Ajuste incompleto del riesgo de la poblaciónPuede ser poco fiable en poblaciones relativamente pequeñas |
| Grupos de hospitales | Corrige el sesgo en los ingresos de pacientes en distintos tipos de hospitales | Insuficiente para la corrección del riesgoLos hospitales que ingresan los casos peores son los que tienen peores resultados |
| Corrección general del riesgo | Algunas puntuaciones fueron validadas (p. ej., ICES155) y se utilizaron en una evaluación comparativa de la calidad | No comparada y validada frente a puntuaciones del riesgo específicas para la enfermedadNo hay una puntuación de riesgo universal para todos los contextos clínicos con diferentes factores de riesgo para los resultados |
| Puntuaciones de riesgo específicas para la enfermedad (p. ej., EuroSCORE II, GRACE, TIMI, SYNTAX, HAS-BLED, Stroke) | Validadas para poblaciones específicasRecomendadas en las guías para la estratificación del riesgo y las estrategias terapéuticas en la práctica clínicaMejor para registros específicos; probablemente lo mejor si es aceptado universalmente para la corrección del riesgo en la evaluación comparativa | No universalmente aceptado/utilizado para la evaluación comparativa de la calidadAlgunas puntuaciones de riesgo incluyen datos no disponibles en poblaciones grandes (p. ej., insuficiencia cardiaca) |
| Cocientes de mortalidad estandarizados por riesgo | Difícil de comprender para observadores no profesionales | No utilizado universalmenteLa mortalidad predicha puede calcularse de manera inexacta |
| Puntuación de riesgo calculada en poblaciones de estudio utilizadas para la evaluación comparativa | Probablemente la mejor corrección para la evaluación comparativa en un único estudio (p. ej., registro específico) | Imposible de aplicar universalmentePoco fiable cuando se comparan poblaciones muy diferentes (diferentes registros, bases de datos, países) |
En la tabla 1 del material suplementario se indica la selección de la población y sus ajustes para comparar los resultados de diferentes hospitales. Los códigos de la CIE-9-MC recomendados se muestran en la tabla 2 del material suplementario.
Ajustes más complejos permiten calcular otros índices, como la tasa de mortalidad estandarizada por riesgo (el cociente de mortalidad predicha, que considera de manera individual la funcionalidad del hospital que trata al paciente) respecto a la mortalidad esperada (que considera una funcionalidad estándar según la media de todos los hospitales), multiplicado por la tasa de mortalidad bruta40,176; sin embargo, estos indicadores pueden ser más difíciles de interpretar por observadores no expertos (a los que se pretende presentar los indicadores y la evaluación comparativa), y la falta de una estandarización universal hace que la evaluación comparativa sea poco fiable.
La estandarización universal de la corrección del riesgo deberá ser una prioridad para las sociedades científicas comprometidas en la mejora de la fiabilidad de la evaluación comparativa en la calidad de la asistencia.
PresentaciónLa evaluación comparativa facilita la identificación de problemas y oportunidades y la mejora de la calidad y los resultados60,89,92,99,110–112.
Medios de comunicaciónLas auditorías de la calidad de la asistencia que ponen de relieve los indicadores de práctica asistencial y los resultados tienen interés para los médicos y el personal médico, las autoridades sanitarias y la población general. En consecuencia, la presentación de los indicadores de calidad respecto a los resultados debe ser transparente y estar a disposición de todas las partes interesadas. Se recomienda el uso de internet para la presentación de las evaluaciones comparativas, pero ello deberá ser supervisado por las autoridades sanitarias o las sociedades científicas.
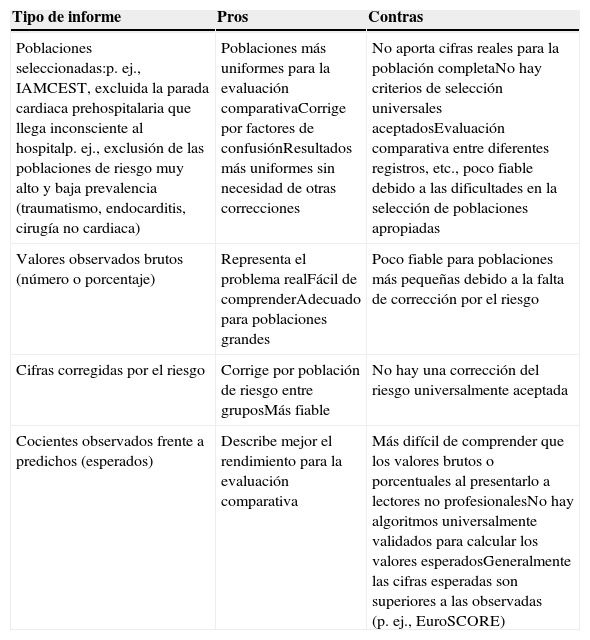
Formato de presentaciónSe debe preferir las tasas, como la bruta y la ajustada por riesgo, a otras formas de presentación (p. ej., odds ratio, mortalidad predicha, etc.), ya que se comprenden mejor y son las preferidas para la evaluación comparativa178–184. Se desaconseja el uso de términos como primero, mejor, último o peor en la presentación de la evaluación comparativa. Se debe incluir como referencia los valores medios o los objetivos recomendados. En la tabla 7 se resumen diferentes tipos de presentación de los resultados para la evaluación comparativa. Se prefieren los datos sencillos en aras de la claridad de la presentación.
Presentación de resultados de la evaluación comparativa
| Tipo de informe | Pros | Contras |
|---|---|---|
| Poblaciones seleccionadas:p. ej., IAMCEST, excluida la parada cardiaca prehospitalaria que llega inconsciente al hospitalp. ej., exclusión de las poblaciones de riesgo muy alto y baja prevalencia (traumatismo, endocarditis, cirugía no cardiaca) | Poblaciones más uniformes para la evaluación comparativaCorrige por factores de confusiónResultados más uniformes sin necesidad de otras correcciones | No aporta cifras reales para la población completaNo hay criterios de selección universales aceptadosEvaluación comparativa entre diferentes registros, etc., poco fiable debido a las dificultades en la selección de poblaciones apropiadas |
| Valores observados brutos (número o porcentaje) | Representa el problema realFácil de comprenderAdecuado para poblaciones grandes | Poco fiable para poblaciones más pequeñas debido a la falta de corrección por el riesgo |
| Cifras corregidas por el riesgo | Corrige por población de riesgo entre gruposMás fiable | No hay una corrección del riesgo universalmente aceptada |
| Cocientes observados frente a predichos (esperados) | Describe mejor el rendimiento para la evaluación comparativa | Más difícil de comprender que los valores brutos o porcentuales al presentarlo a lectores no profesionalesNo hay algoritmos universalmente validados para calcular los valores esperadosGeneralmente las cifras esperadas son superiores a las observadas (p. ej., EuroSCORE) |
IAMCEST: infarto agudo de miocardio con elevación del ST.
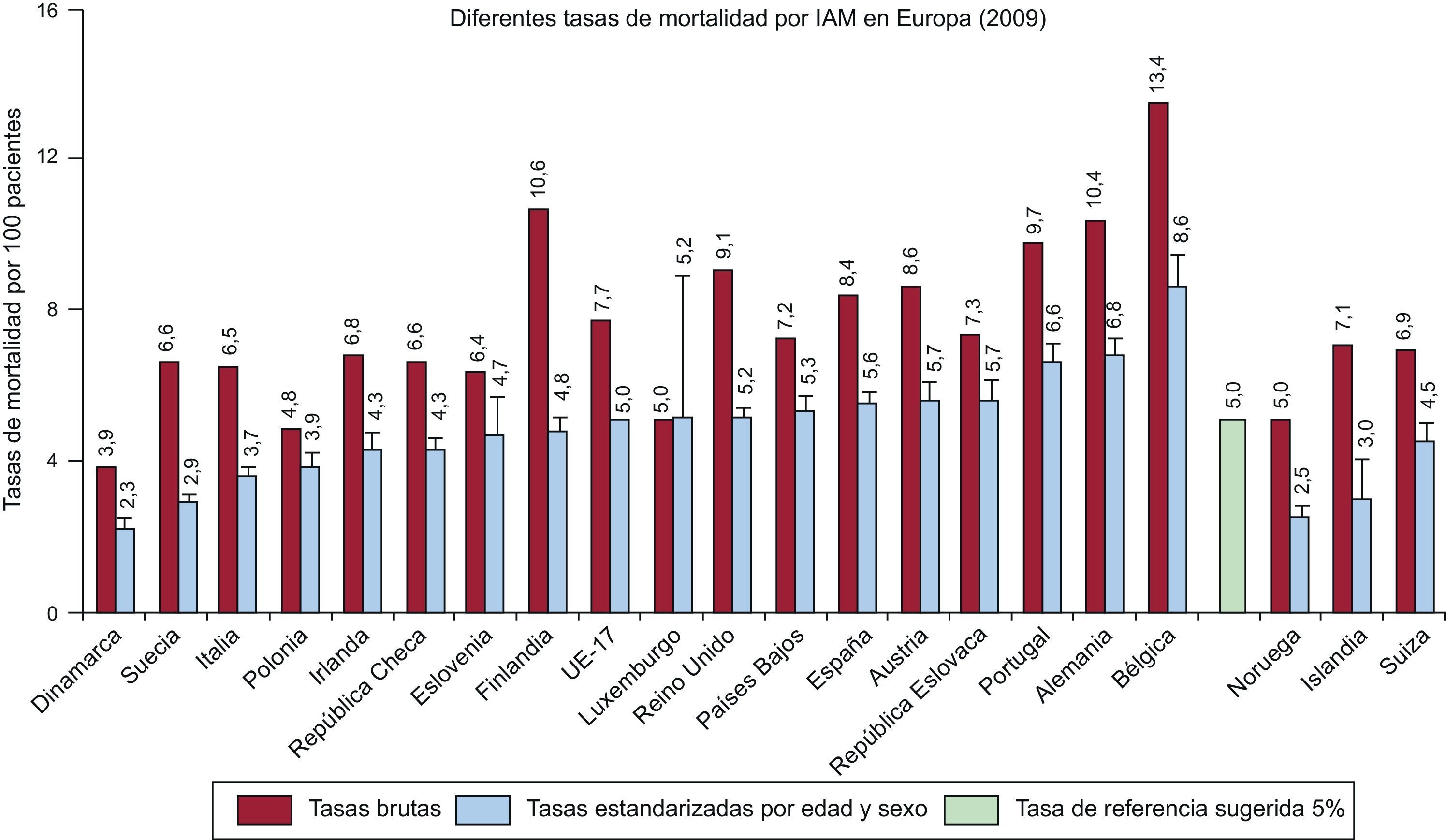
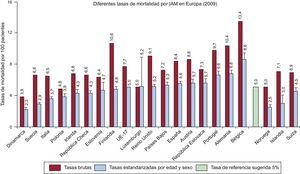
Se prefiere la presentación gráfica a las tablas, para mayor claridad. Los gráficos de los grupos de parámetros deberán incluir el número en los diferentes hospitales o grupos de hospitales, así como gráficos de tendencias a lo largo de diferentes intervalos de tiempo. Se deberá incluir también los valores de mediana y un posible valor de referencia (p. ej., el objetivo recomendado en las guías) como objetivo de referencia para los resultados correspondiente a determinado indicador. En la figura 2 se muestran las tasas de mortalidad a 30 días en diferentes países europeos32.
Presentación gráfica de los indicadores para una evaluación comparativa de diferentes grupos de hospitales. Extraído con permiso de la Organización para la Cooperación y el Desarrollo Económicos. Diferentes tasas de mortalidad a 30 días tras un ingreso por infarto agudo de miocardio, 2009 (o el año más próximo)32. Se indica también la tasa de mortalidad de referencia propuesta. UE: Unión Europea. Reproducido de Health at a Glance: Europe 201232. Valores de referencia tomados de Steg et al115.
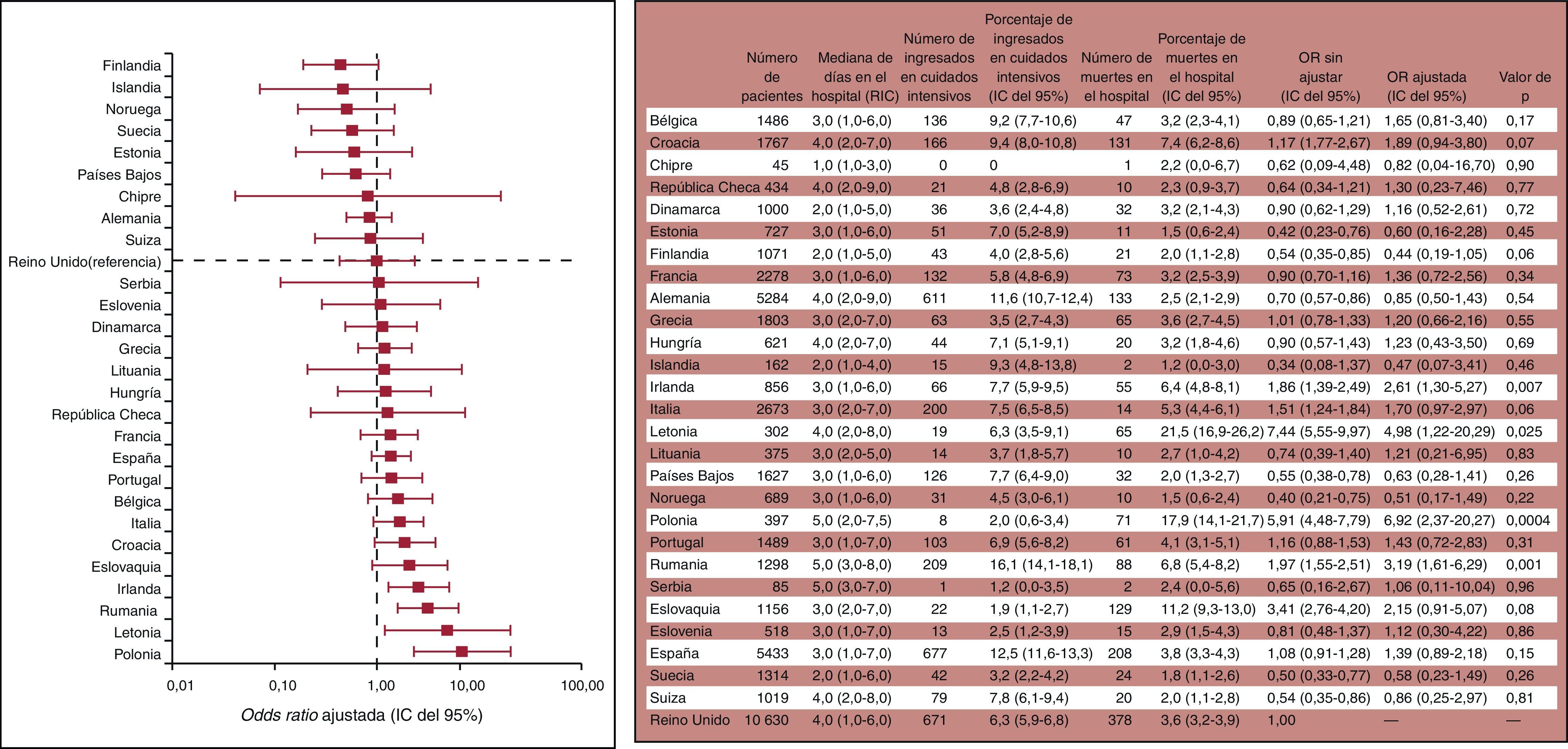
Las tablas pueden incluir información detallada, pero esta puede llevar a confusión o distraer del objetivo principal de la evaluación comparativa. Las tablas deberán complementarse con figuras que incluyan los resultados principales, preferiblemente con los valores reales en formato de porcentaje, además de los cocientes y otras informaciones (figura 3)183.
Presentación gráfica de las diferencias de mortalidad hospitalaria después de intervenciones quirúrgicas (no cardiacas) entre distintos países europeos en los 7 días del estudio. Valores de OR ajustada presentados de forma gráfica y tabla con los datos detallados. IC95%: intervalo de confianza del 95%; OR: odds ratio; RIC: rango intercuartílico. The Society for Cardiothoracic Surgery in Great Britain & Ireland183.
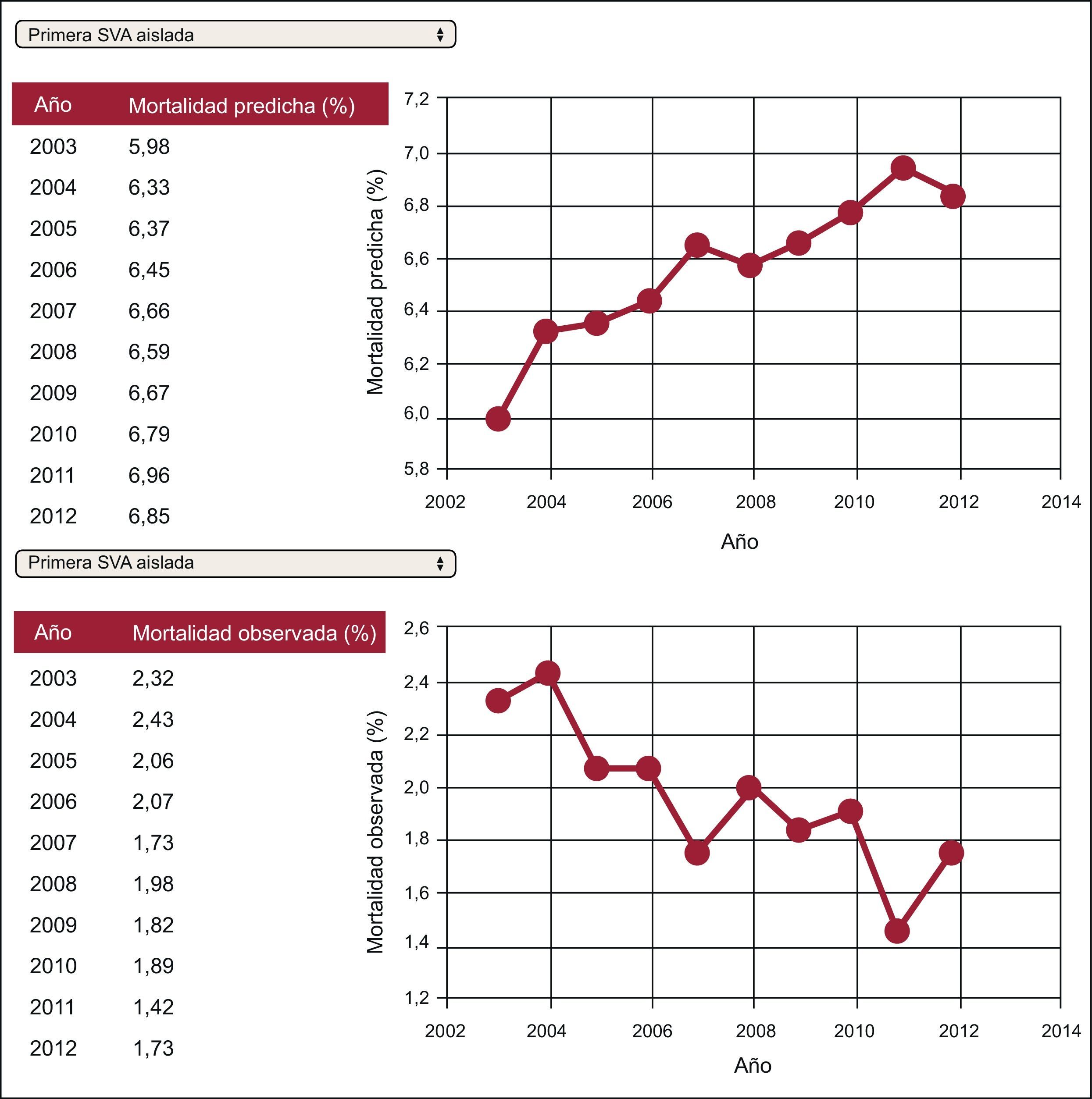
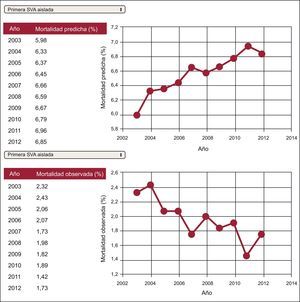
Se recomienda la presentación de las tendencias de los resultados clínicos a lo largo de diferentes intervalos de tiempo para ilustrar los avances obtenidos en determinado indicador en un hospital o grupo de hospitales (autoevaluación comparativa). Este tipo de presentación se muestra en las figuras 4 y 5182.138,179. La presentación combinada de diversos indicadores permite mostrar una posible relación entre los cambios de las estrategias de tratamiento y los resultados (figura 6)184.
Tendencias en los resultados de mortalidad hospitalaria tras una primera intervención de sustitución de válvula aórtica. SVA: sustitución de válvula aórtica. Extraído con permiso de Pearse et al182.
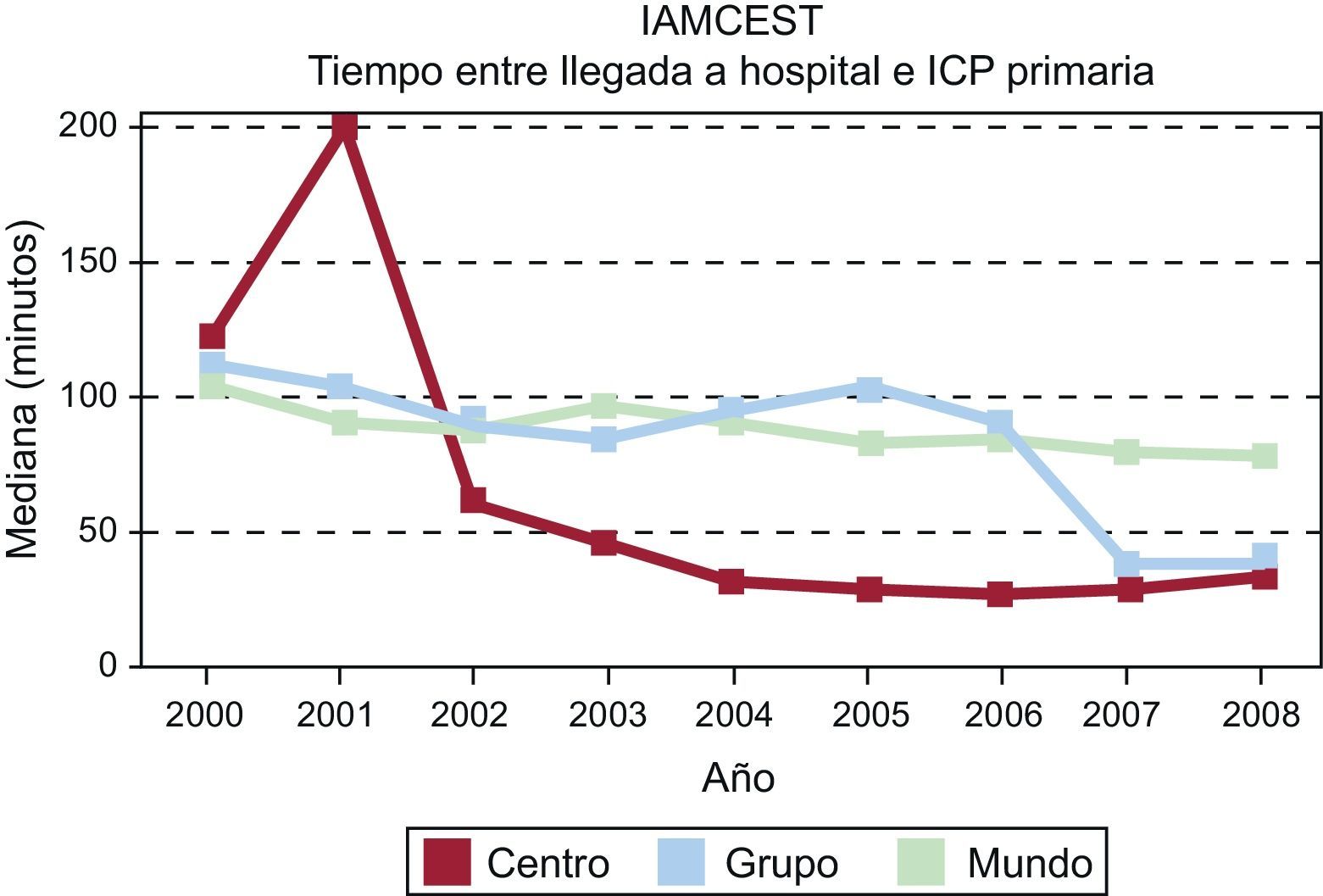
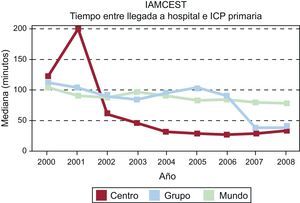
Evaluación comparativa de diferentes hospitales —un solo centro y un grupo de hospitales de un país (España) y la cohorte completa (todo el mundo)— que muestra tendencias temporales en el tiempo puerta-balón en hospitales que disponen de intervención coronaria percutánea primaria. Global Registry of Acute Coronary Events. IAMCEST: infarto agudo de miocardio con elevación del segmento ST; ICP: intervención coronaria percutánea. Adaptado de los informes de evaluación comparativa de España, Fox et al138.
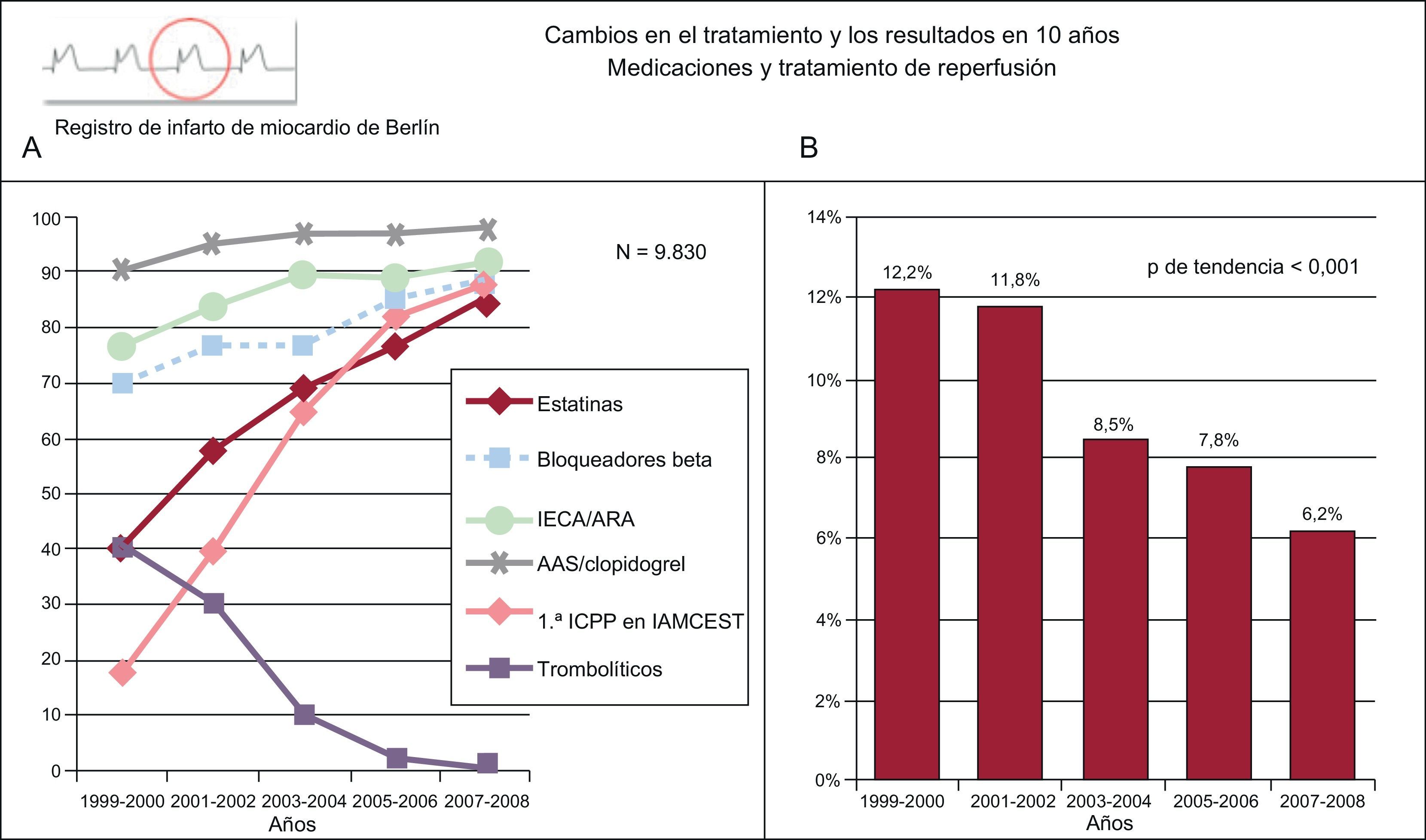
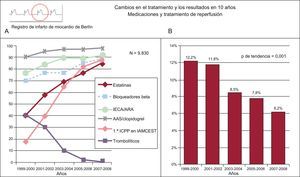
Presentación combinada de indicadores que ilustran el cambio en el uso de tratamientos efectivos en el infarto agudo de miocardio y la mortalidad. Registro de Berlín. A: medicaciones y tratamiento de reperfusión. B: mortalidad hospitalaria por infarto agudo de miocardio con y sin elevación del segmento ST. AAS: ácido acetilsalicílico; ARA-II: antagonistas del receptor de la angiotensina II; IECA: inhibidores de la enzima de conversión de la angiotensina; IAMCEST: infarto agudo de miocardio con elevación del segmento ST; ICPP: intervención coronaria percutánea primaria. Adaptado de Röehnisch et al184.
Los indicadores de calidad de práctica asistencial son los indicadores de procesos con conocida influencia positiva en resultados deseables. Los indicadores frecuentes relacionados con un mejor resultado en la práctica clínica se agrupan en dos apartados: a) recursos directamente relacionados con la asistencia del paciente (volumen de actividad del hospital, tecnología deseable, dotación de personal, organización, servicios prestados a los pacientes, acreditación), y b) el proceso de la prestación de la asistencia para diagnóstico, tratamiento, prevención y educación sanitaria del paciente (incluidos los protocolos locales, equipos multidisciplinarios, listas de espera, seguridad y programas de educación sanitaria). Estos indicadores son el patrón de referencia para una mejor organización de la asistencia sanitaria, y algunos (muchos) de ellos están relacionados con un mejor resultado, pero no son apropiados para medir la calidad de los resultados y no se los debe considerar tan importantes como los propios resultados.
Se han identificado ocho apartados diferentes: cardiología clínica e indicadores relacionados con el hospital, diagnóstico por imagen cardiaca, asistencia cardiaca aguda, cardiología intervencionista, electrofisiología y arritmias complejas, IC, rehabilitación cardiaca y cirugía cardiaca. La mayor parte de ellos se perciben como subespecialidades dentro de la cardiología y requieren una formación específica, que a veces va más allá del conocimiento experto general de la cardiología. Algunos son objeto ya de acreditación por la ESC (diagnóstico por imagen cardiaca, electrofisiología y arritmias complejas, asistencia coronaria aguda, cardiología intervencionista y rehabilitación), pero rara vez tienen la de las autoridades sanitarias. El American Board of Internal Medicine reconoce la IC como una subespecialidad. La cirugía cardiaca, que es obviamente una especialidad diferente, se incluye también en el documento dada su relación intrínseca con la cardiología. Las unidades especiales, como las de trasplante de corazón, cardiopatía congénita de adultos o hipertensión pulmonar compleja, se acreditan en España como unidades de referencia de ámbito nacional185 y, a través de un proceso de selección específico, se auditan cada 2 años siguiendo un protocolo predefinido, y no se incluyen en este documento. El grupo de trabajo recomienda remitir a estos pacientes al mismo hospital para facilitar el trabajo en equipo.
Para este documento solo se han seleccionado e incluido indicadores de práctica asistencial considerados recomendaciones de clase II con nivel de evidencia A. Las recomendaciones de clase I se limitaron a los indicadores de resultados.
Indicadores de calidad asistencial en cardiología clínica y del hospital relacionados con mejor resultado en la práctica clínicaAlgunos indicadores de calidad están recomendados para la acreditación de unidades de cardiología de todos los hospitales (p. ej., dotación de personal, tecnología, volúmenes de actividad); otros tienen como objetivo el control interno de la calidad o la identificación de problemas u oportunidades para la mejora, y están recomendados para todos los hospitales54,181,185–255. Puede decirse que las recomendaciones más relevantes son el uso de protocolos locales para el diagnóstico y el tratamiento basados en las guías de ESC/AHA o de cada país y aprobadas por el hospital103,104,196. El trabajo en equipo con medicina interna y otras especialidades relacionadas, con especial referencia a la atención primaria, deberá ser una prioridad186–195. En la tabla 8 se presentan algunos indicadores seleccionados, y en la tabla 3 del material suplementario se incluye una descripción más detallada de los indicadores de cardiología clínica y relacionados con el hospital.
Indicadores de práctica asistencial generales, relacionados con el hospital y de cardiología clínica relacionados con un mejores resultados en la práctica clínica
| Cardiología clínica | ||
|---|---|---|
| Indicador | Recomendaciones | Referencias bibliográficas |
| Estructura. Recursos directamente relacionados con la asistencia del paciente | ||
| Volúmenes del hospital | Volumen de pacientes (pacientes directos y recibidos por derivación)Número de camas de UCIC dedicadas. Se recomiendan 4-5 camas/100.000 habitantes | 197–204 |
| Tecnología deseable | ETT, en todos los hospitales. ETE y ecocardiografía de estrés, TCC, escáner de TC-PET y RM, en los hospitales de tipo II y III. Ecocardiografía tridimensional en los hospitales de tipo III | 205–209 |
| Dotación de personal | Cardiólogo titulado responsable de la unidad cardiaca en hospitales > 300.000 | 210–214 |
| Enfermeras con experiencia en cardiología. Recomendado en hospitales de tipo II y III | ||
| Organización | Unidad cardiaca dedicada: recomendado en hospitales con población > 300.000 | 215–217 |
| Servicios prestados a los pacientes | Cardiólogo de guardia permanente. Recomendado en hospitales de tipo II y III | 200 |
| Programa de rehabilitación. Recomendado en todos los hospitales, internamente o en hospital de referencia | 221–223 | |
| Acreditación | Acreditación externa de unidades específicas | 221–226 |
| Proceso de prestación de asistencia para diagnóstico, tratamiento, prevención y educación sanitaria del paciente | ||
| Protocolos locales | Protocolos locales para diagnóstico y tratamiento de DRG prevalentes basados en las guías de ESC/AHA/ACC: síndromes coronarios agudos, dolor torácico agudo, cardiopatía isquémica crónica estable, valvulopatías cardiacas, insuficiencia cardiaca, embolia pulmonar, miocardiopatías, enfermedad aórtica, protocolos de evaluación cardiovascular preoperatoria, cardiopatía congénita del adulto, fibrilación auricular, síncope, hipertensión pulmonar, enfermedades pericárdicas, enfermedad cardiovascular durante el embarazo. Recomendado en todos los hospitales | 105,106,227–245 |
| Protocolos multidisciplinarios | Protocolos multidisciplinarios con especialidades relacionadas | 104,105,246 |
| Equipo cardiaco | Evitar duplicar unidades en el mismo hospital (p. ej., insuficiencia cardiaca) | |
| Protocolo regional para el IAMCEST | 123,247,248 | |
| Protocolos aprobados por el hospital para la derivación a otros hospitales si son necesarios otros servicios: recomendado en los hospitales sin la tecnología requerida | 59 | |
| Lista de espera | Lista de espera para primera visita médica ambulatoria < 40 días. Recomendado en todos los hospitales con < 1,7/1.000 habitantes atendidos por el hospital | 249–252 |
| Seguridad | Todos los hospitales deberán identificar posibles problemas de seguridad y organizar programas de calidad locales de periodicidad anual | 59 |
| Resultados | Resultados en poblaciones seleccionadas tal como se describe en la tabla 5 | |
| Controles de calidad: adherencia a las guías | Adherencia a los protocolos locales para el diagnóstico y tratamiento basados en las guías de ESC/AHA/ACC. Recomendado > 90% en todos los hospitales | 11,103,104,193,253–255 |
ACC: American College of Cardiology; AHA: American Heart Association; DRG: grupos de diagnósticos relacionados; ESC: Sociedad Europea de Cardiología; ETE: ecocardiografía transesofágica; ETT: ecocardiografía transtorácica; IAMCEST: infarto agudo de miocardio con elevación del ST; TC-PET: tomografía computarizada-tomografía por emisión de positrones; RM: resonancia magnética; UCIC: unidad de cuidados intensivos cardiacos.
El diagnóstico por imagen cardiaca es el elemento central del diagnóstico en cardiología y su rápido desarrollo en los últimos años, así como su complejidad, exigen una formación específica y un trabajo en equipo con otros especialistas. La tecnología debe estar disponible en todos los hospitales, internamente o a través de hospitales de referencia. Se recomienda la ecocardiografía transtorácica realizada por cardiólogos adecuadamente formados para todos los pacientes y en todos los hospitales. Para las técnicas más complejas que requieren una formación específica, se recomienda encarecidamente la acreditación y la certificación, y es útil el trabajo en equipo con radiólogos (técnicas de imagen de medicina nuclear, tomografía computarizada cardiaca, resonancia magnética cardiovascular). Se recomienda la acreditación de los laboratorios de diagnóstico por imagen por parte de la ESC u otros organismos oficiales de acreditación, en especial en los hospitales clasificados como de tipo II y III. Los controles de calidad incluyen la acreditación, la baja variabilidad interobservadores y los informes sistemáticos inmediatos. Se recomiendan en todos los casos los protocolos de reducción de las dosis de radiación en las tomografías computarizadas, así como la notificación sistemática de la dosis total de radiación256–292. En la tabla 9 se presentan algunos indicadores seleccionados del diagnóstico por imagen cardiaca.
Indicadores de práctica asistencial del diagnóstico por imagen cardiaca relacionados con un mejor resultado en la práctica clínica
| Diagnóstico por imagen cardiaca | ||
|---|---|---|
| Indicador | Recomendación | Referencias bibliográficas |
| Estructura. Recursos directamente relacionados con la asistencia del paciente | ||
| Volúmenes del hospital | ETT, ETE, ecocardiografía de estrés: recomendado: > 1.500 y 300/estudios/personal/año | 267,268 |
| Estudios de TCC (recomendado > 250/año) | 269 | |
| Estudios de RMC (recomendado > 300/año) | ||
| Tecnología deseable | ETT, en todos los hospitales. ETE y ecocardiografía de estrés, en los hospitales de tipo II y III. Ecocardiografía tridimensional en los hospitales de tipo III. Escáner de TCC, SPECT o PET y RMC internamente en los hospitales de tipo II y III o en hospitales de referencia | 195,256–265 |
| Dotación de personal | Cardiólogos titulados en diagnóstico por imagen cardiaca (recomendado ≥ 1 por técnica: ecocardiografía, RMC, TCC), nivel 2/3 | 195,256–265 |
| Técnicos titulados (recomendado ≥ 1 por técnica) en todos los hospitalesEnfermeras con experiencia en pruebas de esfuerzo y ETE | 195,256–266 | |
| Acreditación | Acreditación oficial (de la ESC o similar) del laboratorio de ecocardiografía, laboratorio de TCC, laboratorio de RMC | 195,256–265 |
| Servicios prestados a los pacientes | ETT disponible permanentemente en los hospitales de tipo II y III | |
| Proceso de prestación de asistencia para diagnóstico y tratamiento | ||
| Protocolos locales | Para las indicaciones basadas en las guías de ESC/AHA/ACC para cada técnica | 205,206,269–278 |
| Protocolos para reducir la irradiación por TCC | Todos los casos, < 15 mSv | 275–277 |
| Lista de espera | Estudios no urgentes en pacientes ambulatorios, recomendado 100% < 30 días | 195 |
| Pacientes hospitalizados, recomendado < 24 h | 195 | |
| Casos de urgencia: recomendada disponibilidad permanente | 195 | |
| Seguridad. Programas de control de calidad centrados en la seguridad | ||
| Complicaciones de prueba de esfuerzo que requieren un tratamiento específico < 10% | 265 | |
| Notificación de complicaciones inducidas por contraste (ecocardiografía, TCC, RMC) en el 100% de los casos | 265 | |
| Ecocardiografía, con disponibilidad permanente recomendada para los casos urgentes | 265 | |
| Indicadores de control de calidad | ||
| Adherencia a protocolos locales basados en las guías de ESC/AHA/ACC | Recomendado > 90% | 272–274 |
| Número de estudios de ecocardiografía no interpretables | < 5% | 265 |
| Archivo digital de los estudios | Recomendado en el 100% de los casos | 208,265 |
| Variabilidad interobservadores | < 10% recomendado | 265,284,287 |
| Informe estructurado de los estudios | Informe definitivo completo, entrega en < 24 h (recomendado > 90%) | 265,284,287 |
| Informe de dosis de irradiación | Recomendado en el 100% de los casos (TCC) | 274,288,289 |
| Lista de espera | Recomendado: menor que el valor medio en los registros locales | |
ACC: American College of Cardiology; AHA: American Heart Association; ECO: ecocardiografía; ESC: Sociedad Europea de Cardiología; ETE: ecocardiografía transesofágica; ETT: ecocardiografía transtorácica; PET: tomografía por emisión de positrones; RMC: resonancia magnética cardiaca; SPECT: tomografía computarizada por emisión monofotónica; TCC: tomografía computarizada cardiaca.
La asistencia cardiaca aguda requiere un trabajo en equipo con profesionales extrahospitalarios, servicios de urgencias y médicos internistas e intensivistas y seguir unos protocolos bien definidos para trastornos cardiacos frecuentes, como el infarto agudo de miocardio y el SCA. Se debe elaborar, aprobar y aplicar protocolos que sigan las directrices en todos los casos. Se deberá remitir de inmediato a los pacientes con infarto agudo de miocardio con elevación del segmento ST (IAMCEST) a hospitales que dispongan de medios para realizar una ICP primaria. La presencia de enfermeras bien formadas es de capital importancia en los servicios de urgencias, las salas médicas de los hospitales de tipo II y III y las unidades de cuidados intensivos. Se recomienda decididamente disponer de una unidad específica de cuidados intensivos cardiológicos en los hospitales de tipo III, mientras que en los hospitales con menor volumen de actividad, una unidad de cuidados intensivos general deberá disponer de protocolos específicos para el traslado de los pacientes con IAMCEST, shock cardiogénico y otros trastornos según protocolos preespecificados. En los hospitales donde se ingresa a pacientes que necesitan cuidados intensivos cardiológicos, se recomienda encarecidamente la presencia de al menos un cardiólogo que disponga de certificación en asistencia cardiaca aguda115–118,145,199,224,255,290–293.
Los resultados evaluados incluyen la mortalidad relacionada con el IAMCEST y el SCA (tabla 5). Los controles de seguridad locales deberán centrarse en las complicaciones antitrombóticas. En la tabla 10 se muestran los indicadores de práctica asistencial seleccionados para la mejora de los resultados en la asistencia cardiaca aguda.
Indicadores de calidad asistencial en cuidados intensivos cardiológicos agudos relacionados con mejores resultados en la práctica clínica
| Cuidados intensivos cardiológicos agudos | ||
|---|---|---|
| Indicador | Recomendación | Referencias bibliográficas |
| Estructura. Recursos directamente relacionados con la asistencia del paciente | ||
| Volúmenes del hospital | 4-5 camas de UCIC/100.000 habitantes | 199 |
| Tecnología deseable | Tecnología de entorno de cuidados intensivos | 199 |
| Dotación de personal | Todas las enfermeras con más de 1 año de experiencia en cardiología. Experiencia en asistencia cardiaca aguda | 199 |
| Al menos 1 cardiólogo titulado en asistencia coronaria aguda (óptimo: 1/3-4 camas) | 199 | |
| Cardiólogo de guardia permanente (recomendado en los hospitales > 300.000) | 199 | |
| Acreditación | Al menos 1 cardiólogo con acreditación para asistencia cardiaca aguda | 199 |
| Cualquier acreditación concedida por cualquier organización externa | 199 | |
| Servicios prestados a los pacientes | Red regional para IAMCEST y otros SCA | 115 |
| Laboratorio de cateterismo siempre disponible | 115 | |
| Conjunto de tratamientos para muerte súbita (incluye el manejo de la temperatura) | 145 | |
| Estratificación del riesgo (GRACE, TIMI, CRUSADE) | 115–118,224 | |
| Proceso asistencial para diagnóstico, tratamiento, prevención y educación sanitaria del paciente | ||
| Protocolos locales basados en las guías de ESC/AHA/ACC | Protocolos de IAMCEST e IAMSEST | 115–118 |
| Tratamientos médicos óptimos según las guías de ESC/AHA/ACC | 115–118 | |
| Protocolos multidisciplinarios | Sistemas prehospitalarios, servicio de urgencias, unidad cardiaca | 115–118 |
| Insuficiencia cardiaca: unidad cardiaca, medicina interna, servicio de urgencias | 291,292 | |
| Resultados | Resultados en poblaciones seleccionadas tal como se describe en la tabla 5 | |
| Controles de calidad | ||
| Adherencia a las guías de ESC/AHA/ACC | Pacientes con ICP primaria en el IAMCEST: mayor que valor medio en los registros nacionalesTiempo de aviso-puerta-balón/lisis: < 60 min después de diagnóstico de IAMCESTTratamiento fibrinolítico < 30 min después de diagnóstico de IAMCESTPacientes con tratamiento antiagregante plaquetario combinado doble en el SCA: mayor que valor medio en los registros nacionalesPacientes con estatinas al alta: mayor que valor medio en los registros nacionalesÁcido acetilsalicílico al ingreso: mayor que valor medio en los registros nacionales | 115–118 |
| Seguridad | Infecciones: recomendado menor que valor medio en los registros nacionalesTransfusiones: recomendado menor que valor medio en los registros nacionales | 115–118,293 |
ACC: American College of Cardiology; AHA: American Heart Association; ESC: Sociedad Europea de Cardiología; IAMCEST: infarto agudo de miocardio con elevación del ST; IAMSEST: infarto agudo de miocardio sin elevación del ST; ICP: intervención coronaria percutánea; SCA: síndrome coronario agudo; UCIC: unidad de cuidados intensivos coronarios.
Los resultados de la ICP dependen en gran medida del conocimiento experto y la formación de los cardiólogos intervencionistas, así como del volumen de intervenciones realizadas en cada hospital y por cada cardiólogo intervencionista. La actividad de los especialistas en formación puede tener una influencia negativa en ambos resultados y, por consiguiente, se debe seguir estrictamente las leyes y las normas locales. Esto puede tener consecuencias legales. Se deberá considerar la acreditación en todos los casos. En general, deberán tratar los casos complejos únicamente hospitales que dispongan del apoyo de cirugía cardiaca319. Las intervenciones de gran complejidad y bajo volumen (implante percutáneo de válvula aórtica, cierre de orejuela auricular izquierda y de foramen oval, intervenciones de cardiopatías congénitas del adulto y valvulares) deberán permitirse tan solo en algunos hospitales de tipo III seleccionados, que dispongan de formación y acreditación específicas para ello. Se deberá considerar en todos los casos seguir protocolos locales basados en las guías y las decisiones del equipo cardiaco para las intervenciones no urgentes115–118,139,140,294–349.
Los indicadores de resultados incluyen la mortalidad por IAMCEST y SCA, así como la mortalidad del implante percutáneo de válvula aórtica y la mortalidad de la ICP electiva. El principal control de la seguridad se centra en las complicaciones hemorrágicas, de la insuficiencia renal, del ictus y vasculares que requieren intervención quirúrgica o prolongar la estancia hospitalaria (tabla 11).
Indicadores de calidad asistencial de cardiología intervencionista relacionados con mejores resultados en la práctica clínica
| Cardiología intervencionista | ||||
|---|---|---|---|---|
| Indicador | Recomendación | Referencias bibliográficas | ||
| Estructura. Recursos directamente relacionados con la asistencia del paciente | ||||
| Volúmenes de unidades de laboratorio de cateterismo | ICP: > 400/año | 59,294,295 | ||
| ICP por operador > 75/año | 295-307 | |||
| ICP primaria > 100/año (ICP primaria por operador > 20/año) | 295,298,308–312 | |||
| ICP en hospitales sin cirugía cardiaca y vascular: Volumen > 200/año y protocolo para trabajo en equipo con hospital con cirugía cardiaca | 313-320 | |||
| Casos de ICP complejos incluidas las intervenciones coronarias y estructurales tan solo aceptables en hospitales con cirugía cardiaca/vascular | 295-298,319,320 | |||
| Tecnología deseable | Hospital de referencia con cirugía cardiaca y cirugía vascular para las ICP de riesgo alto o derivación en las intervenciones estructurales | 59,296–299,313,318 | ||
| Tecnología de laboratorio de cateterismo de menos de 10 años de antigüedad | 296,298 | |||
| Dos laboratorios de cateterismo en hospitales con programa de ICP primaria | ||||
| Un laboratorio de cateterismo completo con protocolos de mantenimiento. Incluye desfibrilador, respirador mecánico, OCT, IVUS y BBIA o DAVI en los laboratorios que llevan a cabo habitualmente intervenciones de riesgo alto | 59,296,298 | |||
| Dotación de personal | Cardiólogos intervencionistas titulados/aboratorio, mínimo uno, óptimo todos | |||
| Enfermeras con más de 1 año de experiencia en laboratorio de cateterismo, mínimo dos, deseable tres/laboratorio | 59,296,297 | |||
| Número de cardiólogos intervencionistas ≥ 4 si hay un programa de ICP primaria | 59 | |||
| Acreditación | Certificación de cualificación otorgada por organizaciones externas | |||
| Cardiólogos con acreditación en ICP claramente recomendados en todos | ||||
| Servicios prestados a los pacientes | Laboratorio de cateterismo siempre abierto, recomendado en los hospitales > 300.000 habitantes | 199 | ||
| Red regional para IAMCEST y otros SCA | 115-118 | |||
| Protocolos locales para diagnóstico y tratamiento de cada técnica, basados en las guías de ESC/AHA/ACC | Estratificación del riesgo (GRACE, TIMI, SINTAX, NCDR) | 115-118,29,296 | ||
| Decisión del equipo cardiaco en todas las intervenciones que no son de emergencia | 141,163–172,290,348,349 | |||
| Tratamiento médico óptimo según las guías de ESC/AHA/ACC | 115-118 | |||
| Medida de la dosis de irradiación (tiempo de fluoroscopia/dosis por paciente y personal) | 296,298,321,322 | |||
| Umbral de seguimiento | Umbral de notificación al operador | |||
| Dosis cutánea máxima (PSD)* | 2.000 mGy | 500 mGy | ||
| Punto de referencia Kerma en aire | 3.000 mGy | 1.000 mGy | ||
| Producto Kerma-área (PKA) | 300 Gy/cm2 | 100 Gy/cm2 | ||
| Tiempo de fluoroscopia (TF) | 30 min | 15 min | ||
| Protocolo de protección renal | 296,298,323–325 | |||
| Protocolo de reacciones alérgicas | 296,298,314 | |||
| Protocolo de paciente diabético | 296,298,315 | |||
| Uso de arteria radial > 50% | 329–331 | |||
| Resultados | Resultados en poblaciones seleccionadas tal como se describe en la tabla 5 | |||
| Controles de calidad | ||||
| Adherencia a las guías de ESC/AHA/ACC | Tiempo aviso-balón: recomendado: < 90 minTiempo puerta-balón < 60 min | 115-118,142,296,298 | ||
| Lista de espera | Recomendado: < 90% del valor medio en los registros locales | |||
| Seguridad | Complicaciones vasculares que requieren cirugía o transfusión: < 2,5% | 296,298,299,333,334,348 | ||
ACC: American College of Cardiology; AHA: American Heart Association; BBIA: bomba de balón intraaórtico; DAVI: dispositivo de asistencia ventricular izquierda; ESC: Sociedad Europea de Cardiología; ICP: intervención coronaria percutánea; IVUS: ecografía intravascular; OCT: tomografía de coherencia óptica; SCA: síndrome coronario agudo.
El tratamiento intervencionista de las arritmias complejas requiere acreditación tanto del laboratorio como de los cardiólogos intervencionistas. Las indicaciones para la ablación percutánea y otras técnicas como la terapia de resincronización cardiaca y la colocación de un cardioversor-desfibrilador implantable están cambiando rápidamente. Las técnicas de ablación para algunas arritmias (p. ej., la fibrilación auricular) están aumentando rápidamente sin que haya la adecuada evidencia que respalde su efecto beneficioso en ensayos clínicos. En todos los casos, la indicación deberá establecerse después de que un equipo cardiaco lo aborde ateniéndose a las recomendaciones de las guías. Nuevamente, la acreditación de las unidades y del personal es crucial para los resultados, y deberá haber una legislación apropiada que regule la actividad y el nivel de responsabilidad de los especialistas en formación (tabla 12)150–152,331,350–373.
Indicadores de calidad asistencial de electrofisiología y arritmias complejas relacionados con mejores resultados en la práctica clínica
| Electrofisiología y arritmias | ||
|---|---|---|
| Indicador | Recomendación | Referencias bibliográficas |
| Estructura. Recursos directamente relacionados con la asistencia del paciente | ||
| Volúmenes del hospital | Ablación de fibrilación auricular. Recomendado > 50/año | 350–353 |
| Ablación de taquicardia ventricular. Recomendado tan solo en laboratorios con > 100 intervenciones generales de ablación percutánea/año | 133,353,354 | |
| Intervenciones de ablación no complejas. Recomendado > 100 intervenciones/año | 353,354 | |
| Implante de marcapasos (> 12 implantes/año por operador), DAI (> 10 implantes/año) y TRC (> 10 implantes/año) | 355,356 | |
| Tecnología deseable | Unidad de arritmias acreditada en hospitales con > 100 intervenciones de electrofisiología invasiva/año | 353,357 |
| Laboratorio de electrofisiología específico dedicado | 59,353,358,359 | |
| Dotación de personal | Al menos dos cardiólogos titulados con acreditación en arritmias | 59,359,362,363 |
| Cardiólogo titulado con acreditación en arritmias responsable de las unidades | 359,362,363 | |
| Enfermeras con más de 1 año de experiencia en arritmias, ablación e implante y seguimiento de dispositivos; mínimo dos; deseable tres/laboratorioDeseable consulta ambulatoria de enfermera de arritmias (seguimiento de dispositivos y marcapasos) | 359–361 | |
| Acreditación | Unidades de arritmia acreditadas (EHRA, SEA, certificación ISO 9001:2008) | 362,364 |
| Servicios prestados a los pacientes | Ablación de arritmias, implante de marcapasos y DAI, TRC | 59,359 |
| Clínica ambulatoria de arritmias | 59,359 | |
| Resultados | Resultados en poblaciones seleccionadas tal como se describe en la tabla 5 | |
| Proceso asistencial | ||
| Protocolos para el diagnóstico y tratamiento según las guías de ESC/AHA/ACC | Indicaciones de intervenciones de ablación | 133,365 |
| Indicaciones de implante de DAI y TRC | 153,366 | |
| Abordaje de equipo cardiaco para las indicaciones de ablación percutánea, TRC y DAI | 367,368 | |
| Controles de calidad | ||
| Tasa de pacientes a los que se prescribe tratamiento anticoagulante para una fibrilación auricular no valvular al alta (siguiendo las recomendaciones de ESC/AHA/ACC) | Recomendado: > 90% | 369,370,372,373 |
| Lista de espera | Recomendado: < 90% del valor medio en los registros locales | |
| Seguridad: complicaciones causantes de muerte o que requieren cirugía, transfusión o un retraso del alta hospitalaria después de la ablación y el implante de dispositivos. Entre ellas se encuentran hemorragia, taponamiento cardiaco, BAV y otras | Recomendado: < 5% | 150–154,350,351,366 |
ACC: American College of Cardiology; AHA: American Heart Association; BAV: bloqueo auriculoventricular; CDI: cardioversor-desfibrilador implantable; DAI: desfibrilador automático implantable; EHRA: European Heart Rhythm Association; ESC: Sociedad Europea de Cardiología; PE: procedimientos de electrofisiología; SEA: Sección de Electrofisiología y Arritmias de la Sociedad Española de Cardiología; TRC: terapia de resincronización cardiaca.
Los objetivos establecidos para los resultados deberán incluir los de mortalidad de implantación de dispositivos y las intervenciones electrofisiológicas. La seguridad deberá centrarse en las complicaciones que requieren intervención quirúrgica, transfusiones o prolongar la hospitalización.
Las técnicas electrofisiológicas invasivas complejas pueden definirse como intervenciones realizadas por menos del 50% de los laboratorios del país, entre ellas150,350,351,354 las de ablación percutánea de taquicardia ventricular, ablación percutánea de fibrilación auricular, ablación percutánea de taquicardia/flutter auricular izquierdo, intervenciones epicárdicas percutáneas/quirúrgicas, e intervenciones de pacientes remitidos tras un fallo terapéutico en otros centros.
Las intervenciones electrofisiológicas invasivas no complejas incluyen la ablación percutánea de los diferentes sustratos de la taquicardia supraventricular paroxística regular, el flutter auricular común y la ablación del nódulo auriculoventricular.
Indicadores de calidad asistencial en insuficiencia cardiaca relacionados con mejor resultado en la práctica clínicaEl diagnóstico y tratamiento de la IC están cambiando rápidamente y su complejidad está aumentando; es probable que el seguimiento de las guías asegure un mejor resultado, incluido el de supervivencia. Muchos pacientes necesitan tratamiento antes de la hospitalización. La mayoría presentan comorbilidades que requieren un tratamiento específico, y la asistencia cardiaca debe continuar después del alta hospitalaria en todos los casos. El trabajo en equipo, en vez del ingreso de los pacientes en cardiología o en medicina interna, es crucial y se recomienda decididamente. Se recomienda decididamente que haya algún tipo de unidad de IC en todos los hospitales. Los resultados que hay que evaluar incluyen la mortalidad y los reingresos hospitalarios. Las recomendaciones de la tabla 13 son de aplicación en todos los hospitales, salvo que se indique lo contrario11,60,67,119,120,156–158,214,246,374–378.
Indicadores de calidad asistencial en insuficiencia cardiaca relacionados con mejores resultados en la práctica clínica
| Unidades de insuficiencia cardiaca | ||
|---|---|---|
| Indicador | Recomendación | Referencias bibliográficas |
| Estructura. Recursos directamente relacionados con la asistencia del paciente | ||
| Volúmenes del hospital | Número de pacientes con insuficiencia cardiaca dados de alta del hospital | |
| Tecnología deseable | Péptidos natriuréticos | 120,156,374 |
| Hospitales de tipo II y III: ecocardiografía siempre disponible. Clínica ambulatoria multidisciplinaria de insuficiencia cardiaca Tratamiento de DAI y TRC | 11,120,374,376–378 | |
| Hospitales de tipo III: UC intensiva, dispositivos de asistencia circulatoria | 120,374 | |
| Dotación de personal | Hospitales de tipo II y III: cardiólogos asignados al manejo de la insuficiencia cardiaca | 11,119 |
| Hospitales de tipo III: cardiólogos con acreditación asignados a un programa de insuficiencia cardiaca avanzada | 11,119 | |
| Hospitales de tipo III: enfermeras especializadas asignadas al tratamiento de la insuficiencia cardiaca. Consulta ambulatoria de enfermería | 11,119,214,376–378 | |
| Acreditación | Hospitales de tipo III: programa multidisciplinario de insuficiencia cardiaca acreditado, inclusión de cardiólogos, especialistas en medicina interna, oncología, rehabilitación, médicos generales, otros | 120,374 |
| Hospitales de tipo III: cardiólogo con acreditación en insuficiencia cardiaca avanzada | 377 | |
| Servicios prestados a los pacientes | Hospitales de tipo III: clínica ambulatoria de insuficiencia cardiaca | 11,120,156,157,374,375 |
| Hospitales de tipo III: insuficiencia cardiaca durante el programa de manejo intrahospitalario | 120,155–157,374,375 | |
| Todos los hospitales: disponibilidad en el centro o acceso a rehabilitación, unidades de insuficiencia cardiaca avanzada, trasplante cardiaco, unidades de hipertensión pulmonar compleja y unidades de cuidados paliativos | 120,374,378 | |
| Proceso asistencial | ||
| Protocolos para el diagnóstico y tratamiento según las guías de ESC/AHA/ACC | Diagnóstico, incluida la evaluación de la función ventricular | 120,156–158,374 |
| Algoritmos de tratamiento | 120,156,157,374 | |
| Protocolo de vía clínica: SU, UCIC, cardiología, medicina interna, clínica ambulatoria, médico general | 156,157 | |
| Protocolos para la detección y tratamiento precoces de la toxicidad cardiaca | 120,156,157,374 | |
| Duración de la estancia | Recomendado < 9 días; 8,6 días de media + 1 desviación estándar de los últimos 5 años en la base de datos nacional del sistema de salud de España | 156,157 |
| Prestación de asistencia al alta | Recomendaciones por escrito para el autotratamiento | 156,157 |
| Vía definida para el seguimiento en el momento del alta hospitalaria | 156,157 | |
| Primera visita después del alta antes de 2 semanas | 156,157 | |
| Resultados | Resultados en poblaciones seleccionadas tal como se describe en la tabla 5 | |
| Controles de calidad | ||
| Adherencia a las recomendaciones de las guías de ESC/AHA/ACC | Instrucciones al alta. Recomendado: 100% | 119,120,155–157,374,376 |
| Visita programada después del alta. Recomendado: 100% | ||
| Evaluación de la función ventricular. Recomendado: 100% | ||
| Consejo para dejar de fumar. Recomendado: 100% | ||
| Uso de bloqueadores beta/(ivabradina si la FC es > 70 lpm), IECA o ARA-II, antagonistas de la aldosterona en pacientes con FEVI < 40% y sin contraindicaciones para el alta hospitalaria. Recomendado > 90% | ||
| Uso de DAI/TRC en clase I-A: recomendado menos que el valor medio en los registros nacionales | ||
ACC: American College of Cardiology; AHA: American Heart Association; ARAII: antagonistas del receptor de la angiotensina II; DAI: desfibrilador automático implantable; ECO: ecocardiografía; ESC: Sociedad Europea de Cardiología; FC: frecuencia cardiaca; FEVI: fracción de eyección del ventrículo izquierdo; IECA: inhibidores de la enzima de conversión de la angiotensina; SU: servicio de urgencias, TRC: terapia de resincronización cardiaca; UCIC: unidad de cuidados intensivos coronarios.
La rehabilitación cardiaca es algo más que un entrenamiento de ejercicio controlado. Su principal objetivo deberá ser la educación sanitaria del paciente para introducir cambios a largo plazo en el estilo de vida, la adherencia al tratamiento médico del trastorno específico y el uso de estrategias de prevención secundaria apropiadas. En muchos casos, la rehabilitación cardiaca no se tiene en cuenta, sobre todo en la prevención secundaria a largo plazo. Se deberá poner en marcha unidades o programas de rehabilitación cardiaca para ofrecer a todos los pacientes el consejo y el seguimiento apropiados para la prevención secundaria. El trabajo en equipo, en especial con los médicos generales, es esencial (tabla 14)115–118,379–405.
Indicadores de calidad asistencial en rehabilitación cardiaca relacionados con mejores resultados en la práctica clínica
| Rehabilitación cardiaca | ||
|---|---|---|
| Indicador | Recomendación | Referencias bibliográficas |
| Estructura. Recursos directamente relacionados con la asistencia del paciente | ||
| Volúmenes del hospital | Recomendado 1 unidad/300.000 habitantes | 381,391 |
| Tecnología deseable | Área específica dedicada | |
| Equipo apropiado para entrenamiento de ejercicio, evaluación cardiaca y apoyo vital CV avanzado | 391,402 | |
| Dotación de personal | Cardiólogo responsable de la unidad de rehabilitación | 391,402 |
| Enfermeras con formación en rehabilitación cardiaca | 391,401,402,404 | |
| Equipo multidisciplinario que incluye especialistas en rehabilitación, fisioterapia, neurología, psicología, endocrinología, médicos generales | 374,376–381,383,391,402,404 | |
| Acreditación | Acreditación oficial (no se dispone todavía de acreditación en Europa; acreditación disponible en Estados Unidos) | 402 |
| Servicios prestados a los pacientes | Programa de rehabilitación. Entrenamiento de ejercicio, consejo sobre estilo de vida y abandono del tabaco | 120,363,378,380–382,385,402,404 |
| Seguimiento a largo plazo de la adherencia a las guíasUso de nuevas tecnologías recomendado | 368,381,382,389,402,404 | |
| Proceso asistencial | ||
| Protocolo formal de rehabilitación para pacientes con cardiopatía isquémica | Selección de los pacientes y protocolo de derivación, programa de ejercicio, consejo de estilo de vida y psicológico | 115–118,380–384,391,395,402,404 |
| Protocolos locales para medicaciones y recomendaciones de estilo de vida en prevención secundaria según las guías de ESC/AHA/ACC | Protocolo de identificación y control de factores de riesgo | 380,382,392–397,402–405 |
| Medicaciones en prevención secundaria | 0,368,381,402,404 | |
| Controles de calidad | ||
| Porcentaje de pacientes incluidos en un programa de rehabilitación | > 50% después de SCA (lo ideal es que a todos los pacientes se les ofrezca algún tipo de programa de rehabilitación) | 381,390,400,402 |
| Adherencia a las recomendaciones de las guías de ESC/AHA/ACC para la prevención secundaria | Tabaquismo: abstinencia tabáquica sostenida > 50% en enfermedad CV | 389–391,397,398,400,402,404 |
| Control óptimo de la hipertensión (< 140/90) > 50% | 381,391,398,402 | |
| LDL < 70 mg/dl, objetivo recomendado > 70% (1,8 mmol/l) o dosis máxima tolerada de estatina > 50% de los pacientes | 381,390,399,402,405 | |
| Estilo de vida: ejercicio, dieta, consejo sobre tabaquismo: recomendado en el 100% | 381,392,395,402,404 | |
| Medicaciones: antiagregantes plaquetarios, estatinas, bloqueadores beta, IECA, antagonistas de la aldosterona, salvo que estén contraindicados. Recomendado > 90%, a menos que esté contraindicado | 115–118,381,402,403 | |
ACC: American College of Cardiology; AHA: American Heart Association; CV: cardiovascular; ESC: Sociedad Europea de Cardiología; IECA: inhibidores de la enzima de conversión de la angiotensina; LDL: lipoproteínas de baja densidad; SCA: síndrome coronario agudo.
Los controles de calidad deberán incluir el acceso a programas de rehabilitación para todos los pacientes con cardiopatía isquémica y la adherencia a lo establecido en las guías durante el seguimiento a largo plazo.
Indicadores de calidad asistencial en cirugía cardiaca relacionados con mejor resultado en la práctica clínicaLa cirugía cardiaca está estrechamente relacionada con la cardiología clínica y el trabajo en equipo de ambas especialidades es esencial, sin excepción. Tiene interés señalar que, en los últimos años, los controles de calidad en cirugía cardiaca se han introducido en muchos hospitales de algunos países. Los volúmenes de actividad del hospital y la formación y conocimiento experto de los cirujanos, anestesiólogos, enfermeras y cardiólogos que remiten a los pacientes tienen una influencia importante en los resultados (tabla 15)161,406–421.
Indicadores de calidad asistencial en cirugía cardiaca relacionados con mejores resultados en la práctica clínica
| Cirugía cardiaca | ||
|---|---|---|
| Indicador | Recomendación | Referencias bibliográficas |
| Estructura. Recursos directamente relacionados con la asistencia del paciente | ||
| Volúmenes del hospital | Intervenciones de cirugía cardiaca mayor. Recomendado: > 500/año o > 70/cirujano cardiaco/año | 161,406 |
| Tecnología deseable | Quirófanos de cirugía cardiaca dedicados, al menos uno a tiempo completo | 161 |
| Unidad de cuidados intensivos en cirugía cardiaca plenamente equipada | 406 | |
| Dotación de personal | Cirujanos cardiacos titulados | |
| Anestesiólogos, intensivista y cirujano cardiaco con acreditación en cuidados intensivos tras cirugía cardiaca | ||
| Enfermeras asignadas a cirugía cardiaca, con experiencia > 1 año/quirófano | ||
| Acreditación | Unidad de cirugía cardiaca acreditada | |
| Servicios prestados a los pacientes | Cirugía cardiaca urgente | |
| Protocolo de prevención de infecciones | 161 | |
| Proceso de prestación de asistencia | ||
| Protocolos para la evaluación y tratamiento según las guías de ESC/AHA/ACC | Evaluación del riesgo empleando protocolos: EuroSCORE II, SINTAX, otros | 161 |
| Protocolos para la indicación de cirugía cardiaca, intervenciones de cirugía mayor | 323 | |
| Enfoque de equipo cardiaco para todas las indicaciones de cirugía mayor | 161,348,349 | |
| Sistema de prioridades establecido | 161 | |
| Protocolos de traslado de hospitales de tipo I y II a hospital de tipo III | ||
| Uso de medicación para la prevención secundaria al alta del hospital. Recomendado > 90% en todos los hospitales | 115–118,161,382 | |
| Resultados | Resultados en poblaciones seleccionadas tal como se describe en la tabla 5 | |
| Controles de calidad | ||
| Adherencia a las guías de ESC/AHA-ACCPrescripción de medicación apropiada para la prevención secundaria al alta hospitalaria | Recomendado: > 90% en los pacientes sin contraindicaciones | 115–118,161,382,403 |
| Otros: lista de espera, infecciones, hemorragia y otras complicaciones | Recomendado menor que el valor medio en los registros nacionales | |
ACC: American College of Cardiology; AHA: American Heart Association; ESC: Sociedad Europea de Cardiología.
Los resultados son relativamente fáciles de medir y deberán centrarse en la mortalidad y la duración de la estancia hospitalaria por lo que respecta a las intervenciones quirúrgicas bien definidas y prevalentes, como el primer tiempo del bypass arterial coronario en etapas y la cirugía valvular aórtica y mitral.
Limitaciones actualesCaptura de la informaciónLas bases de datos actualmente utilizadas para la evaluación comparativa pueden no tener la calidad adecuada y toda la información derivada de ellas puede ser equívoca y tener una sustancial influencia negativa en la opinión científica y la opinión pública. Puede decirse que los informes obligatorios prospectivos y auditados son la mejor forma de capturar la información sencilla, pero al mismo tiempo esencial/básica. Los registros de datos específicamente dedicados a este fin (registros de implante percutáneo de válvula aórtica, IAMCEST, ICP, ablación de arritmias) pueden incluir una información más detallada y específica, pero su validación dependerá de la inclusión universal de los pacientes, así como de la calidad de las auditorías. Sin embargo, incluso en los registros prospectivos, puede no disponerse de datos de algunos pacientes. Esto podría ser aún más probable en el caso de los pacientes más graves o los que fallecen poco después del ingreso, lo cual pone de relieve la necesidad de auditorías serias y detalladas422. La obtención retrospectiva de datos puede proporcionar un tipo de información diferente. Los registros voluntarios, que incluyen cierto número de pacientes seleccionados, pueden no ser representativos de los valores reales para una evaluación comparativa.
Codificación de los eventos y el diagnóstico clínicoLos códigos de la CIE están universalmente aceptados, pero no permiten la identificación clara de los DRG que se perciben como de capital importancia en la cardiología moderna y deben adaptarse periódicamente para que capten adecuadamente los cambios que se producen en la práctica clínica. Un ejemplo ilustrativo es la falta de códigos específicos para el IAMCEST y otros tipos de infarto de miocardio113, un diagnóstico que actualmente está incluido en la mayoría de los programas de control clínico; otro ejemplo es la falta de códigos apropiados para diferenciar un episodio simple de fibrilación ventricular resuelta con una descarga eléctrica de una parada cardiaca compleja en un paciente que ingresa inconsciente en el hospital. En futuras ediciones (CIE-10 y posteriores) se deberá incluir los códigos apropiados que son precisos para las normas estandarizadas de evaluación de la calidad en la práctica clínica contemporánea.
El diagnóstico en sí puede no ser todo lo fiable que se desearía. El diagnóstico de IC da lugar a un número significativo de interpretaciones falsamente positivas y negativas (es característico que la hospitalización por IC sea difícil de validar en los ensayos clínicos)40,173–176,413,414. Igual ocurre en trastornos relevantes y de alta prevalencia que requieren una validación centralizada en los grandes ensayos clínicos para superar las diferencias de interpretación de los datos clínicos locales. Entre ellos se encuentran, entre otros trastornos, el ictus, el infarto de miocardio, la hemorragia mayor y la mortalidad cardiovascular422.
Retos futurosLos indicadores de calidad, y en especial los indicadores de resultados, deben ser transparentes, y para evitar la confusión en la evaluación comparativa, es necesaria una estandarización universalmente aceptada. Esto exigirá la colaboración y el acuerdo de distintas sociedades científicas, organizaciones médicas y autoridades sanitarias. Los siguientes campos requerirán en el futuro nuevos avances y constituyen una clara necesidad insatisfecha y una oportunidad de mejora: a) estandarización de los datos (captura y disponibilidad de los datos, correcciones por riesgo, valores establecidos como objetivos y presentación); b) estandarización de las auditorías para verificar la calidad de los datos; c) participación de todos los hospitales regulados por las autoridades sanitarias; d) identificación y definición de indicadores de calidad para la práctica clínica ambulatoria423–425 y el seguimiento a largo plazo; e) identificación y definición de los indicadores de calidad percibidos; f) inclusión de indicadores de coste-efectividad, y g) mejora de la fiabilidad mediante el perfeccionamiento de los indicadores y los controles de calidad teniendo en cuenta la retroalimentación aportada por los participantes en los programas de evaluación comparativa.
ConclusionesEste documento propone dos conjuntos de indicadores de calidad en cardiología: a) resultados en algunos DRG seleccionados de alto riesgo o de alta prevalencia, incluidos la mortalidad, los indicadores relacionados con el hospital y el ictus, y b) indicadores de la calidad de la práctica asistencial, habitualmente la adherencia a las recomendaciones de las guías de ESC/AHA/ACC. En algunos casos, los resultados solamente serían fiables en hospitales con gran volumen de actividad, mientras que los indicadores de práctica asistencial pueden aplicarse a prácticamente todos los hospitales. Ambos resultarán útiles para medir la calidad en la práctica clínica, la evaluación comparativa y, en ciertos casos, la acreditación de unidades de cardiología específicas. Así pues, la interpretación de la evaluación comparativa y los análisis de rendimiento, así como la notificación de los resultados de calidad, tienen en cuenta estas posibles limitaciones. La captura de los datos, la codificación, la corrección del riesgo y la presentación deberán perfeccionarse en el futuro. El reconocimiento de la necesidad de estandarización y el aval de los indicadores de calidad tienen una extraordinaria importancia, ya que representan una oportunidad única para la mejora. Las sociedades científicas deberán asumir la responsabilidad de satisfacer esta necesidad clínica no satisfecha. El documento está destinado principalmente al sistema de asistencia sanitaria de España y puede servir de base para documentos similares en otros países.
FinanciaciónLos costes de la creación del grupo de trabajo, la organización de las reuniones y la ayuda de secretaría fueron asumidos por la SEC. Todos los miembros del grupo de trabajo aportaron de manera voluntaria su tiempo y su dedicación y no recibieron ningún pago ni contraprestación a cambio de ello. Ni los componentes del grupo de trabajo ni las sociedades científicas involucradas en la elaboración de este documento recibieron financiación alguna de la industria. Los miembros del grupo de trabajo declararon sus posibles conflictos de intereses.
Conflicto de interesesJ.R. López Minguez es proctor del St. Jude Medical para el cierre de orejuela auricular izquierda.
Expresamos nuestra gratitud a las siguientes personas/instituciones que han aportado su contribución al manuscrito final: Sharon Legendre (SEC), por su ayuda en la coordinación de las sociedades científicas participantes en el proyecto. Irene Santamaría y Paco Campos (Luzán 5), por la coordinación de la relación de los componentes del grupo de trabajo, la revisión de las referencias y el trabajo de secretaría. Inmaculada Roldán, MD, y Javier Elola, MD, por su asesoramiento respecto a los códigos de la CIE, los DRG y las recomendaciones respecto a la corrección por el riesgo. Sandra Rosillo, MD, Eduardo Sánchez, AHA, y todos los cardiólogos que revisaron el manuscrito e hicieron aportaciones para mejorar las recomendaciones y la facilidad de lectura del manuscrito.
Reconocemos y agradecemos la revisión formal y los comentarios de las siguientes instituciones: Asociación Española de Enfermería (Mercedes Rodríguez), Agencia de Calidad y Evaluación Sanitarias de Cataluña (Josep M. Argimón), Sociedad Gallega de Cardiología (José Manuel Vázquez), Agencia de Investigación de la SEC (Paco Marín, Nacho Ferreira, José Manuel Vázquez), Sociedad Española de Cirugía Torácica y Cardiovascular, Subdirección de Gestión y Seguimiento de Objetivos en Hospitales, Consejería de Salud de la Comunidad de Madrid (Rosa de Andrés de Colsa), Ministerio de Sanidad de España (José Javier Castrodeza Sanz, Sonia Peláez Moya) y los revisores de la ESC.
De acuerdo con los autores y los editores, este artículo se publica simultáneamente y de forma íntegra en la revista Revista Española de Cardiología (http://dx.doi.org/10.1016/j.recesp.2015.07.005).
Este artículo completo solo se encuentra disponible en versión electrónica: www.revespcardiol.org.