El drenaje venoso pulmonar anómalo total (DVPAT) es una cardiopatía congénita poco frecuente que se caracteriza por la ausencia de conexión entre todas las venas pulmonares y la aurícula izquierda. En este defecto, las venas pulmonares llegan a un confluente detrás de la aurícula izquierda que conecta con el retorno venoso sistémico a través de una vena vertical. Existen cuatro tipos anatómicos (supracardiaco, cardiaco, infracardiaco y mixto), siendo el supracardiaco el más frecuente. Cuando existe una obstrucción al retorno venoso pulmonar constituye una auténtica emergencia quirúrgica. El objetivo de la reparación es conseguir un drenaje de los efluentes pulmonares a la aurícula izquierda sin obstrucción. Se ha descrito la suplementación de la anastomosis con parche de pericardio, así como la utilización de suturas reabsorbibles para minimizar el riesgo de estenosis de la conexión durante el seguimiento.
Presentamos un caso de DVPAT supracardiaco y obstructivo que requirió de tratamiento quirúrgico emergente neonatal. La reparación se llevó a cabo a los dos días de vida mediante anastomosis directa con sutura reabsorbible entre las venas pulmonares y la cara posterior de la aurícula izquierda. La porción derecha del confluente y la aurícula izquierda fueron suplementadas con un parche de pericardio. El postoperatorio transcurrió sin incidencias significativas y el paciente fue dado de alta el 20° día postoperatorio. Seis años tras la cirugía, este se encuentra asintomático, ha tenido un desarrollo neurológico normal y no existen signos de obstrucción en el drenaje venoso por ecocardiografía.
Total anomalous pulmonary venous return (TAPVR) is a rare congenital heart disease that is characterized by lack of conection between all four pulmonary veins and the left atrium. In this defect, the pulmonary veins make a confluence behind the left atrium which connects with the systemic venous return. Four anatomic subtypes (supracardiac, cardiac, infracardiac and mixed) exist, being the supracardiac the most common one. Obstruction of the pulmonary venous return constitutes a surgical emergency. The goal of surgical repair is to get unobstructed egress from the pulmonary veins int the left atrium. Patch supplementation of the anastomosis as well as use of bioabsorbible sutures have been reported to minimize the risk of stenosis of the conection through follow-up.
We present a case of supracardiac and obstrictive TAPVR who required emergent neonatal surgical treatment. Repair was undertaken at two days of life by means of direct anastomosis with bioabsorbable suture between the pulmonary veins and the posterior wall of the left atrium. The anastomosis was supplemeted with a pericardial patch. Postoperative course was uneventful and the patient was discharged home on the 20th postoperative day. Six years after surgery, our patient is asymptomatic, with a normal neurologic development and shows no signs of obstruction on the venous return by echocardiography.
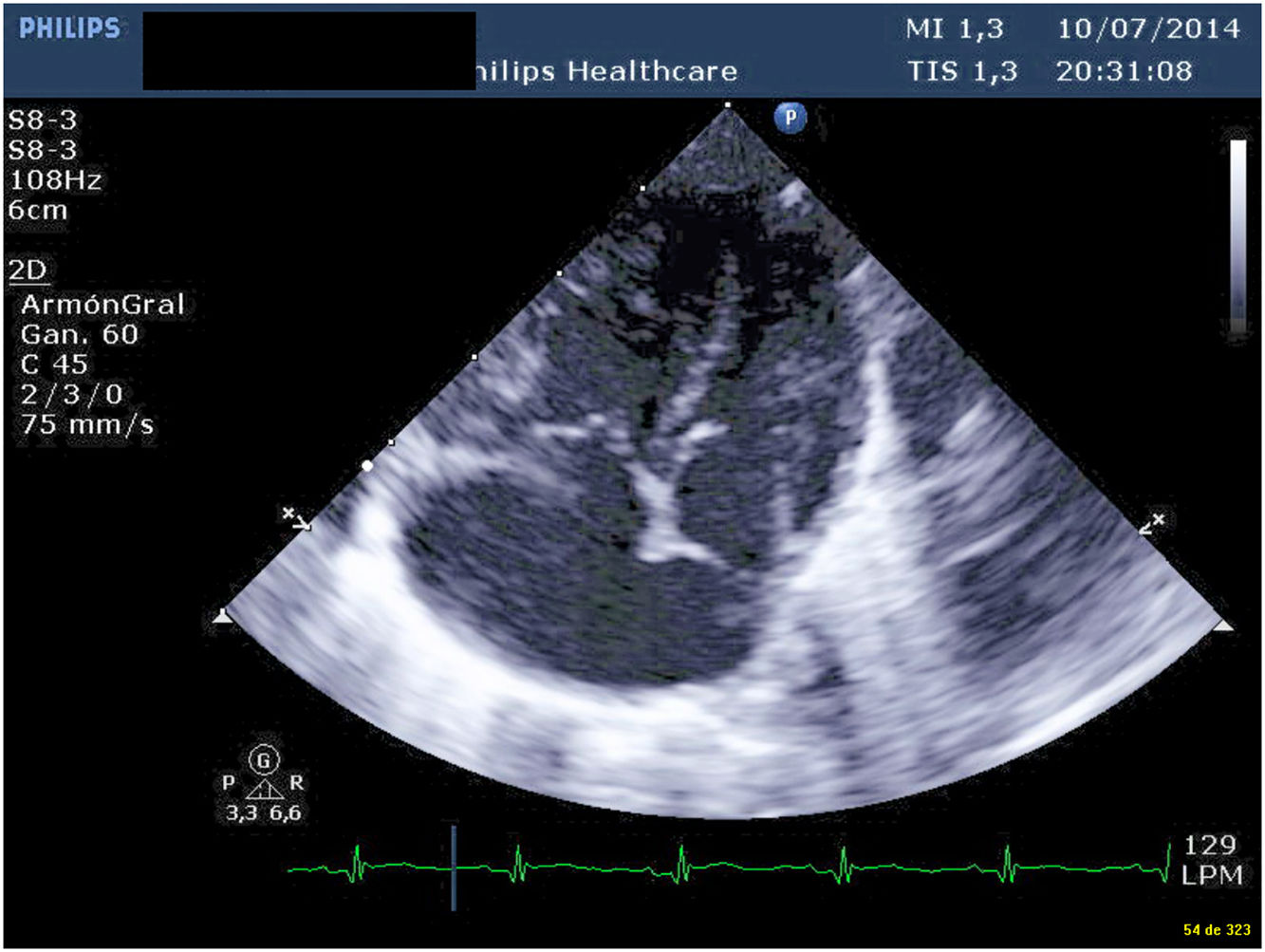
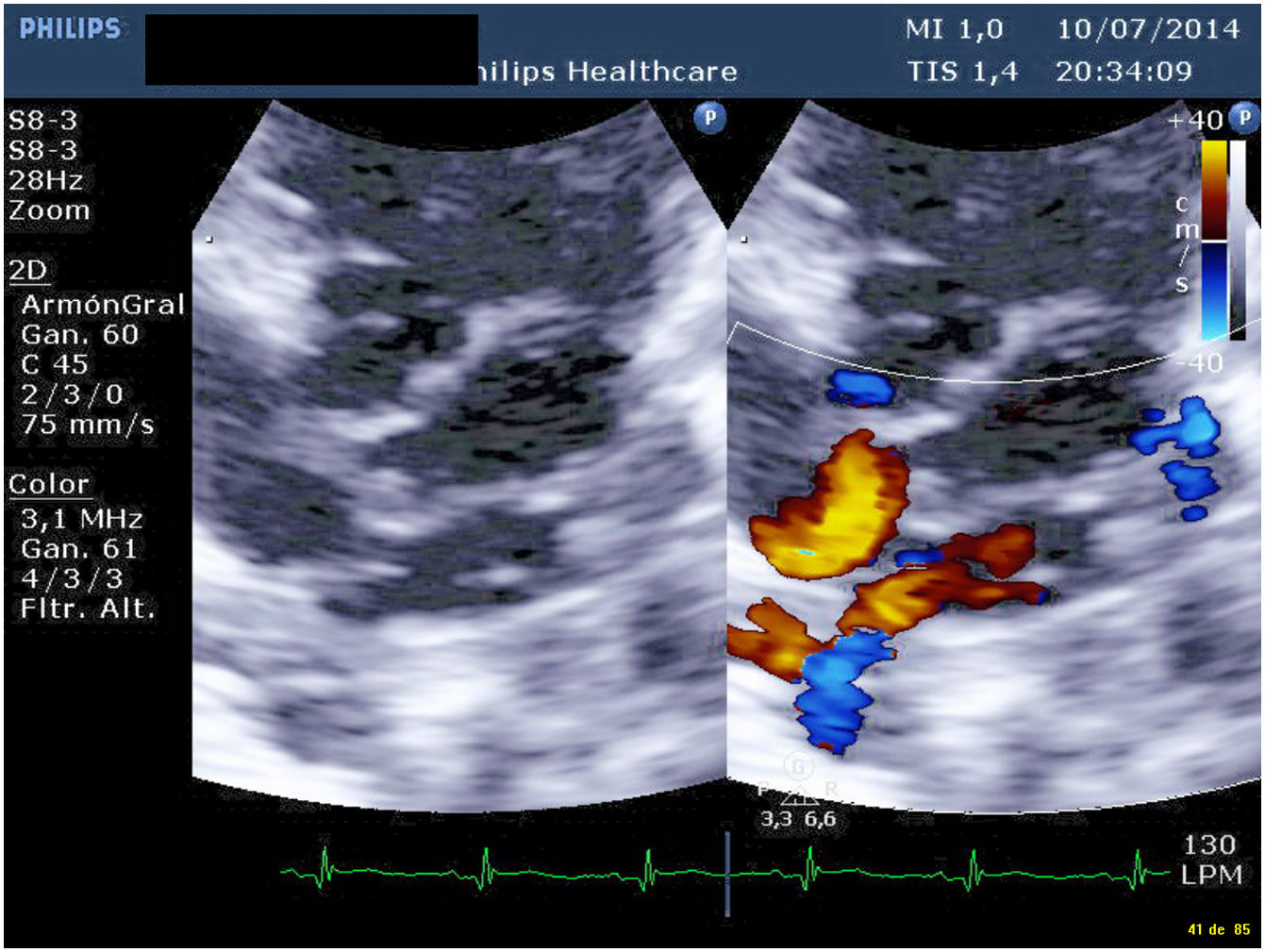
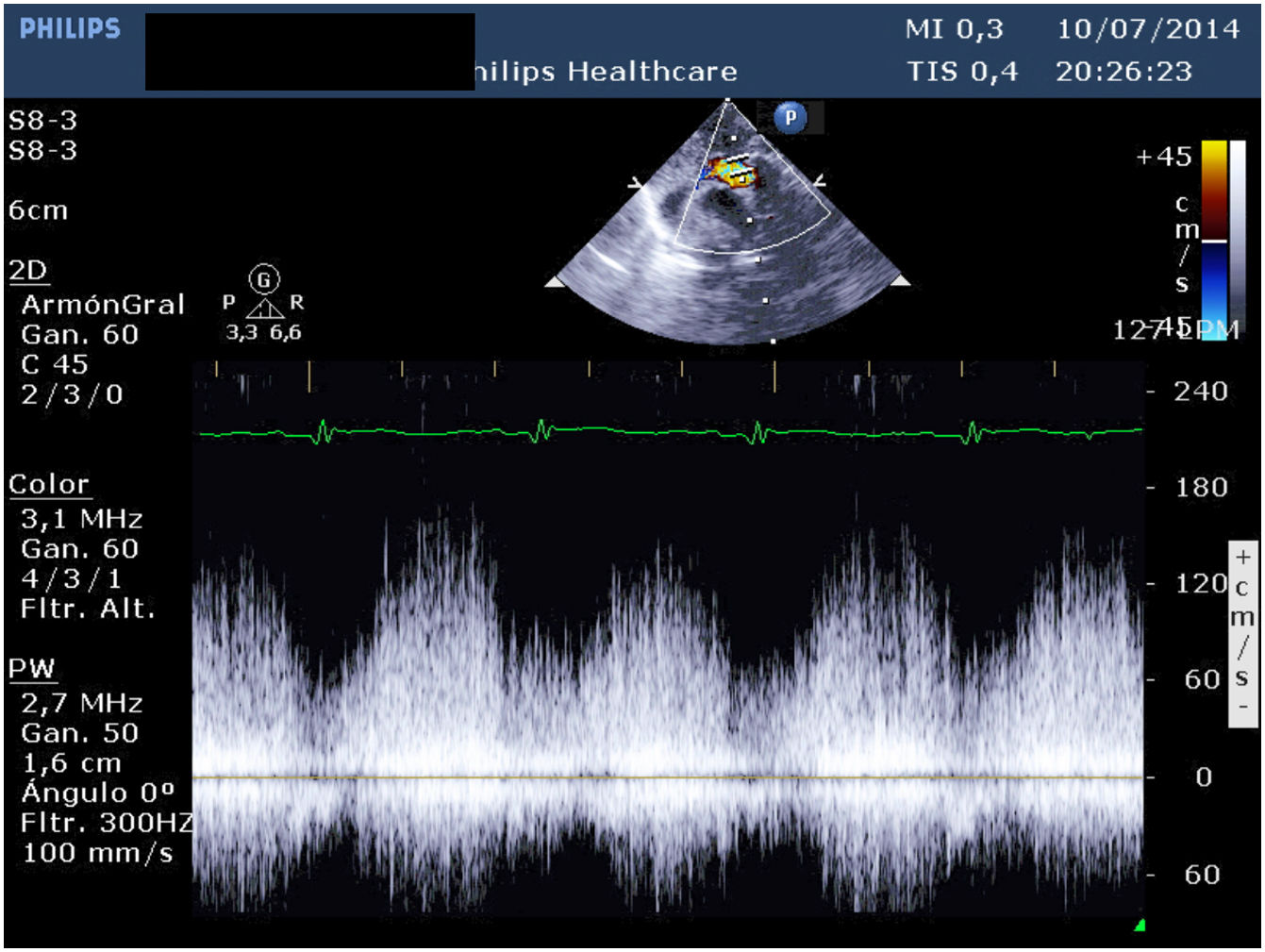
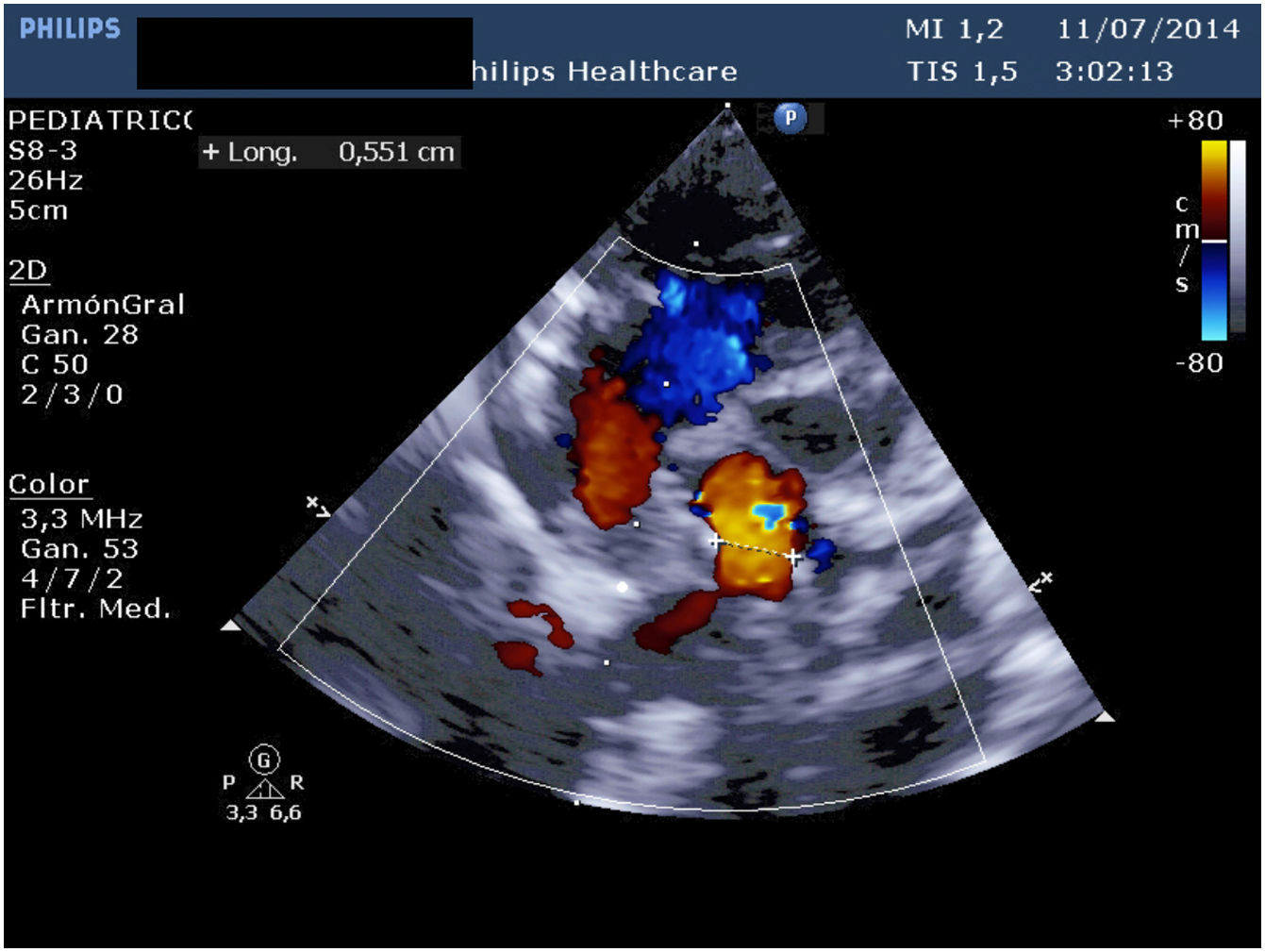
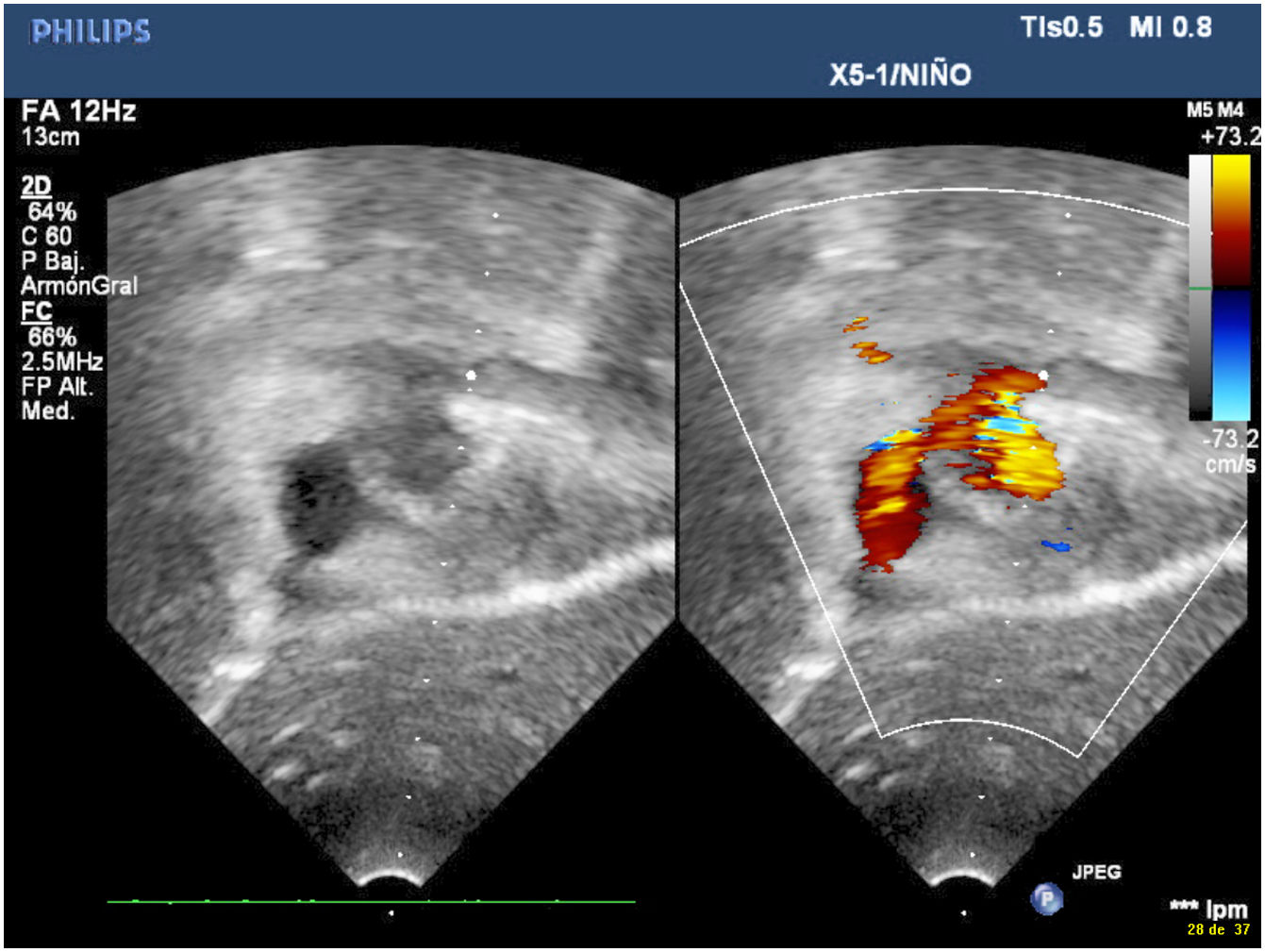
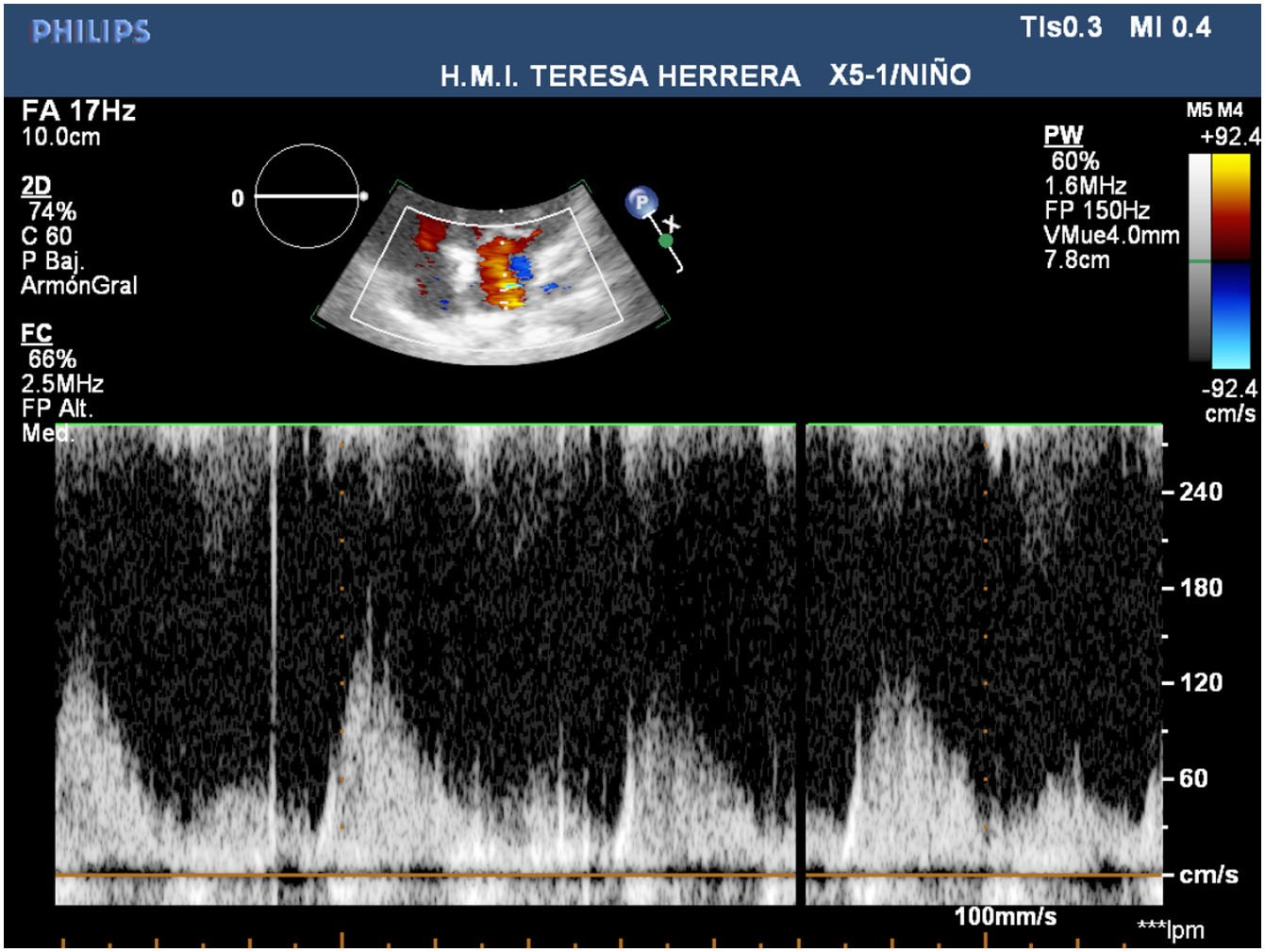
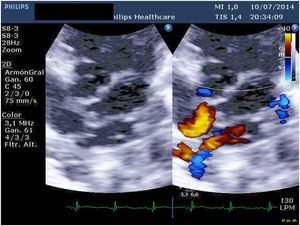
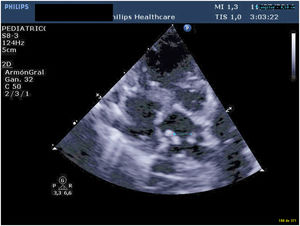
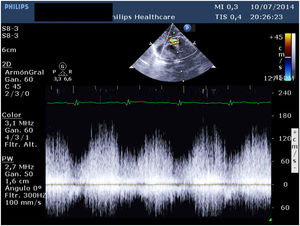
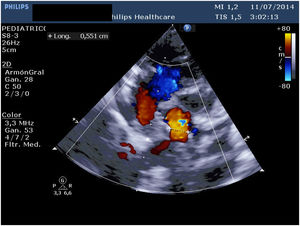
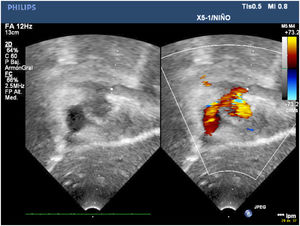
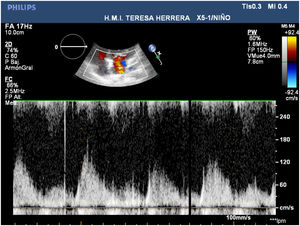
Presentamos un neonato nacido a término con 3.310 g en otra institución, que fue trasladado a nuestro centro con el diagnóstico de drenaje venoso pulmonar anómalo total (DVPAT) obstructivo con comunicación interauricular (CIA), ductus arterioso persistente (DAP) y una pequeña comunicación interventricular muscular (CIV). Durante la exploración, el paciente presentaba polipnea y desaturación. Tras la confirmación diagnóstica en nuestro centro con ecocardiograma que demostraba DVPAT supracardiaco con la vena vertical (VV) drenando al tronco venoso innominado, un colector al que drenaban las cuatro venas pulmonares (VP) y un componente obstructivo en la VV (figs. 1-4), el paciente fue trasladado al quirófano para realizar una corrección emergente. Después de la canulación aórtica y unicava, se instauró la circulación extracorpórea (CEC), se ligó y seccionó el DA y se redujo la temperatura central del paciente hasta 24°C. Durante el tiempo de enfriamiento, se realizó la disección del colector, objetivando la llegada de cuatro VP y de la VV. Al alcanzar 24°C se pinzó la aorta y se administró cardioplegia anterógrada indirecta hasta conseguir la parada cardiaca. Se instauró, a continuación, la parada cardiocirculatoria, se abrió la aurícula derecha (AD), el septo interauricular a través de la CIA y la aurícula izquierda (AI) hacia la orejuela. Posteriormente, se abrió el colector con una incisión longitudinal desde la llegada de las VP derechas hasta la de las izquierdas. En el lado izquierdo se procedió a anastomosar el colector con la AI con una sutura reabsorbible de poligliconato de 7/0. En el lado derecho, se suplementó la anastomosis con un parche de pericardio autólogo tratado con glutaraldehído que también agrandaba la AI y que constituía el septo interauricular. Finalmente, se ligó la VV. Tras drenar el aire de las cavidades cardiacas se procedió a reentrada en CEC y despinzamiento de la aorta. Finalmente se cerró la AD, se recalentó al paciente hasta la normotermia y se salió de CEC sin incidencias y con aminas (dopamina y milrinona) a dosis medias. Las presiones pulmonares por punción directa eran mitad de sistémicas y no se observaba un gradiente residual significativo en la anastomosis por ecocardiografía epicárdica (fig. 5). Los tiempos de CEC, isquemia miocárdica y bajo flujo/parada cardiocirculatoria fueron 82, 52 y 42 min, respectivamente.
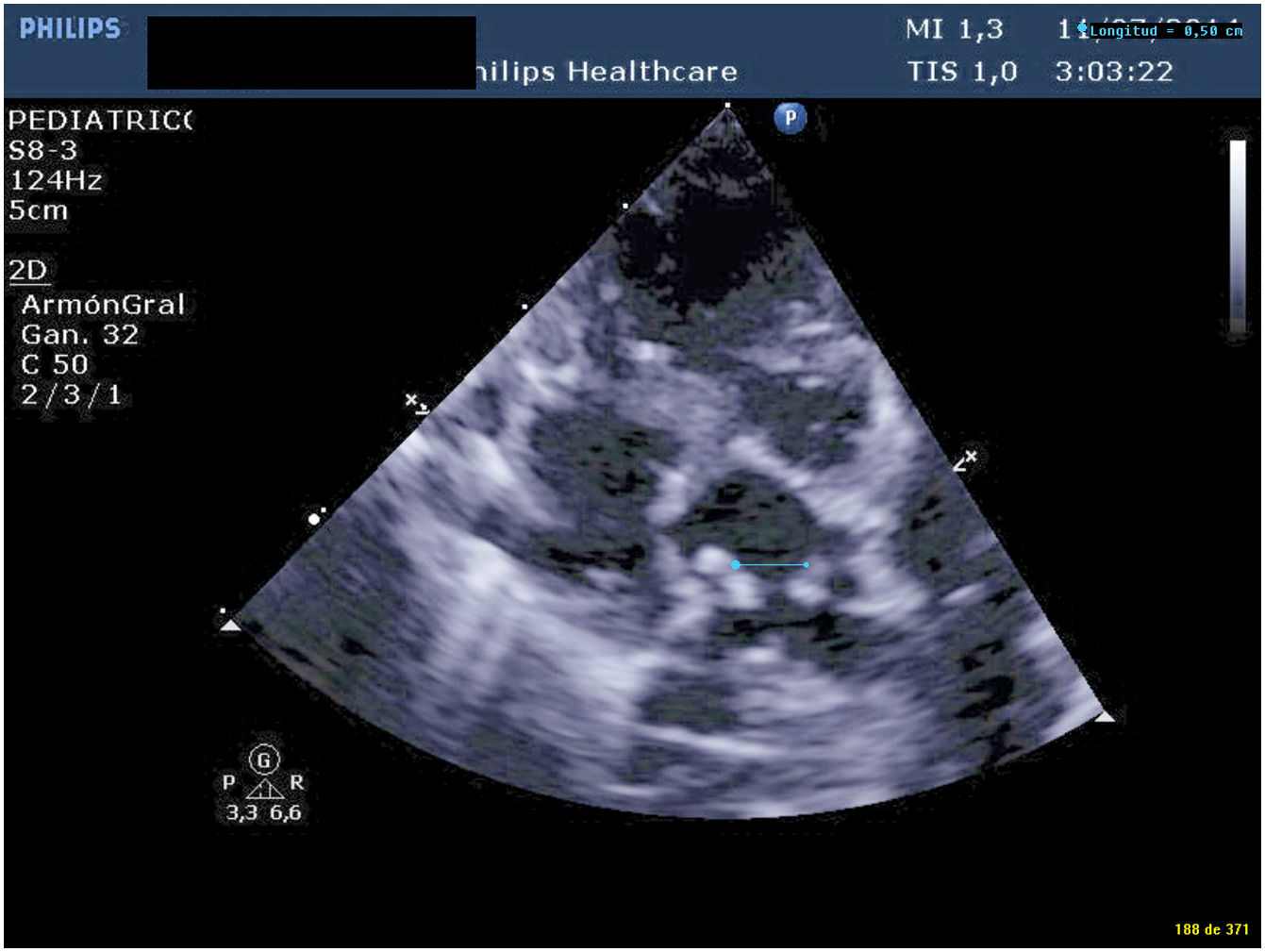
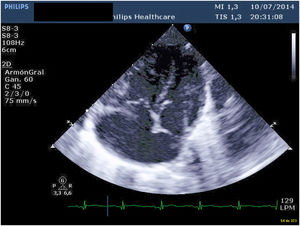
El postoperatorio transcurrió sin incidencias, salvo por el desarrollo en el octavo día postoperatorio de taquicardias supraventriculares limitadas que se revirtieron con tratamiento antiarrítmico y de un quilotórax de bajo débito que cesó con dieta baja en grasas. El neonato fue dado de alta en el 20° día postoperatorio asintomático. Tras seis años de seguimiento, nuestro paciente se encuentra asintomático y en clase funcional I, sin arritmias en el estudio de Holter y ausencia de estenosis en la anastomosis entre el colector y la AI por ecocardiografía (figs. 6 y 7). Tampoco se observan signos de hipertensión pulmonar o alteraciones valvulares significativas. La función biventricular está conservada y el desarrollo neurológico ha sido normal.
El principal objetivo del tratamiento de un DVPAT es establecer una conexión amplia entre el colector donde drenan las VP y la AI. La presencia de obstrucción al drenaje venoso pulmonar antes de la cirugía se ha asociado con la posibilidad de desarrollar obstrucción durante el postoperatorio1. De hecho, la principal complicación y factor de riesgo de mortalidad durante el seguimiento es la obstrucción de VP2. Esta puede presentarse a nivel de las VP lo que conlleva un pronóstico ominoso o en la conexión quirúrgica. Para evitar esta última complicación se han descrito varias técnicas como la reparación «sin sutura» o «sutureless»3. El uso de un parche para la ampliación de la conexión4, un pericardio autólogo5 y suturas reabsorbibles6 han sido descritos en cirugía cardiaca para mejorar la patencia y el crecimiento de las anastomosis vasculares. Describimos el caso de un neonato con DVPAT supracardiaco y obstructivo que fue corregido mediante anastomosis entre el colector y la AI. Se utilizaron un parche de pericardio autólogo tratado con glutaraldehído y una sutura reabsorbible con el objetivo de mejorar la patencia a largo plazo de la anastomosis. Seis años tras la intervención, el paciente está asintomático y sin obstrucción residual significativa en el drenaje de las VP.
En los casos de DVPAT en los que el confluente está situado hacia la derecha o en los que la AI es pequeña, se ha descrito el empleo de un parche de ampliación que se implanta a partir del borde derecho de la anastomosis. Este parche no solo sirve para aumentar el tamaño de la anastomosis, sino también el de la AI4. Cabe recordar que es muy frecuente encontrar cavidades izquierdas pequeñas en los neonatos con DVPAT, aunque la hipoplasia severa es infrecuente.
El pericardio autólogo ha sido definido como un material que podría mejorar la patencia de las anastomosis vasculares en neonatos. En una serie de 210 pacientes con hipoplasia de cavidades izquierdas que recibieron un estadio uno de paliación, la utilización del pericardio autólogo para la reparación del arco aórtico mejoró el riesgo de obstrucción y la necesidad de reintervención durante el seguimiento con respecto a los homoinjertos5.
El poligliconato se ha descrito como la sutura reabsorbible óptima, sobre la poliglactina y el polipropileno, para la realización de la anastomosis de la vía biliar6. Del mismo modo, se ha empleado en cirugía congénita para las anastomosis vasculares. Específicamente, se ha sugerido que el uso de este compuesto en anastomosis venosas (anastomosis cavo-pulmonar superior) podría asociarse con un mejor crecimiento de las estructuras vasculares en pacientes pediátricos y, por tanto, con una menor incidencia de obstrucción durante el seguimiento7.
En conclusión, en un neonato con DVPAT obstructivo, la utilización de sutura reabsorbible de poligliconato y de parche de ampliación de pericardio autólogo para la anastomosis entre el colector y la AI podría estar relacionada con la ausencia de obstrucción significativa del drenaje pulmonar a largo plazo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.