El trasplante cardiaco ABO incompatible se inició en el año 2001 y desde entonces son varios los centros que han adoptado esta estrategia. Describimos los 2 primeros pacientes trasplantados en España con donante ABO incompatible, así como el protocolo utilizado.
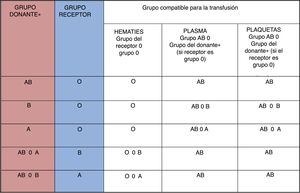
MétodosEl requisito fundamental para poder ser incluido en lista de trasplante cardiaco ABO incompatible establecido en nuestro centro, y de acuerdo con otros centros de más experiencia, es tener un título de isohemaglutininas menor o igual a 1:8. Son precisas determinaciones periódicas de isohemaglutininas y puede ser necesario realizar varias exanguinotransfusiones durante el trasplante. Tras el trasplante se mantendrá la siguiente política transfusional de por vida: hematíes del grupo receptor o grupo 0, plasma AB y plaquetas AB o lavadas.
ResultadosRealizamos 2 trasplantes en nuestro centro con donante ABO incompatible. Ambos receptores presentaban un síndrome de cavidades izquierdas hipoplásicas tratados con procedimiento híbrido (stent en ductus y banding pulmonar). El primero evolucionó muy favorablemente, sin ninguna complicación durante su ingreso. El segundo presentó un rechazo cardiaco con compromiso hemodinámico que precisó asistencia en ECMO en el contexto de bajos niveles de tacrolimus y no relacionado con la incompatibilidad de grupo. Se realizaron 4 ciclos de plasmaféresis. La evolución posterior fue satisfactoria.
ConclusionesEl trasplante ABO incompatible en pacientes con títulos de isohemaglutininas inferior o igual a 1:8 es una técnica segura que permite aumentar las probabilidades de trasplante, reduciendo su tiempo en lista de espera y, con ello, sus posibles complicaciones y mortalidad.
ABO-incompatible cardiac transplantation began in 2001 and since then there have been several centers that have adopted this strategy. We describe the first 2 patients transplanted in Spain with incompatible ABO donor as well as the protocol used.
MethodsThe fundamental requirement to be included in the ABO-incompatible cardiac transplant list established in our center and according to other more experienced centers is to have an isohemagglutinin titre less than or equal to 1: 8. Periodic determinations of isohemagglutinins are required and it may be necessary to perform several exchange transfusions at the time of transplantation. After transplantation, the following transfusion policy will be maintained for life: red blood cells from the recipient group or group 0, plasma AB and platelets AB or washed.
ResultsWe performed 2 transplants in our center with an incompatible ABO donor. Both recipients presented a hypoplastic left heart syndrome treated with a hybrid procedure (ductus stent and pulmonary banding). The first evolved very favorably without any complications during his admission. The second one presented a cardiac rejection with hemodynamic compromise that required ECMO assistance in the context of low levels of tacrolimus and not related to the group incompatibility. Four plasmapheresis cycles were performed. The subsequent evolution was satisfactory.
ConclusionsABO-incompatible transplantation in patients with isohemagglutinin titrers less than or equal to 1:8 is a safe technique that increases the chances of transplantation, reducing their waiting list time and thus its possible complications and mortality.
El primer trasplante de corazón de humano a humano fue realizado por el equipo del profesor Christiaan Barnard en Ciudad del Cabo (Sudáfrica) el 3 de diciembre de 1967. El paciente fue Louis Washkansky, quien vivió 18 días antes de morir de neumonía. El donante fue Denise Darvall, quien se encontraba en muerte cerebral tras un accidente de coche1. Lower y Shumway habían realizado en 1959 el primer trasplante de corazón en animales, pero no pudieron llevarlo a la práctica clínica por los previsibles problemas de rechazo y la técnica incipiente2.
En 1968 se practicaron 107 trasplantes de corazón en el mundo, con una supervivencia de solo un 22%. El grupo de la Universidad de Stanford perseveró en la investigación, mejorando la supervivencia en el primer año hasta obtener un 65%3. Factores que facilitaron esta mejora fueron: mejor tratamiento de las complicaciones infecciosas, la utilización de la biopsia cardiaca en la monitorización del rechazo, establecimiento de contraindicaciones para el trasplante cardiaco y la introducción de la ciclosporina en el año de 1980. Todo ello permitió aumentar la supervivencia de los pacientes en un estado final de la enfermedad cardiaca no susceptible de otro tipo de tratamiento.
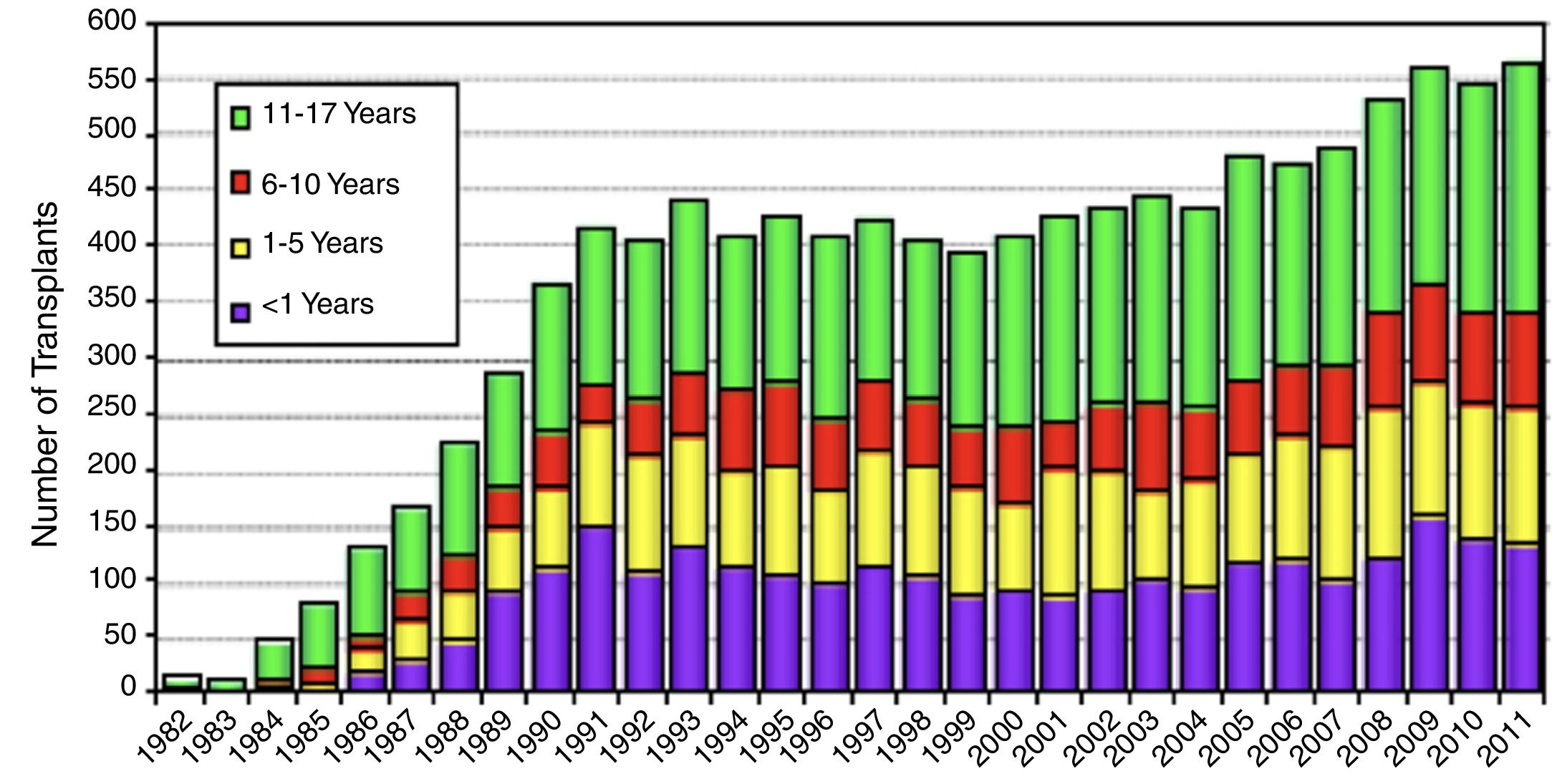
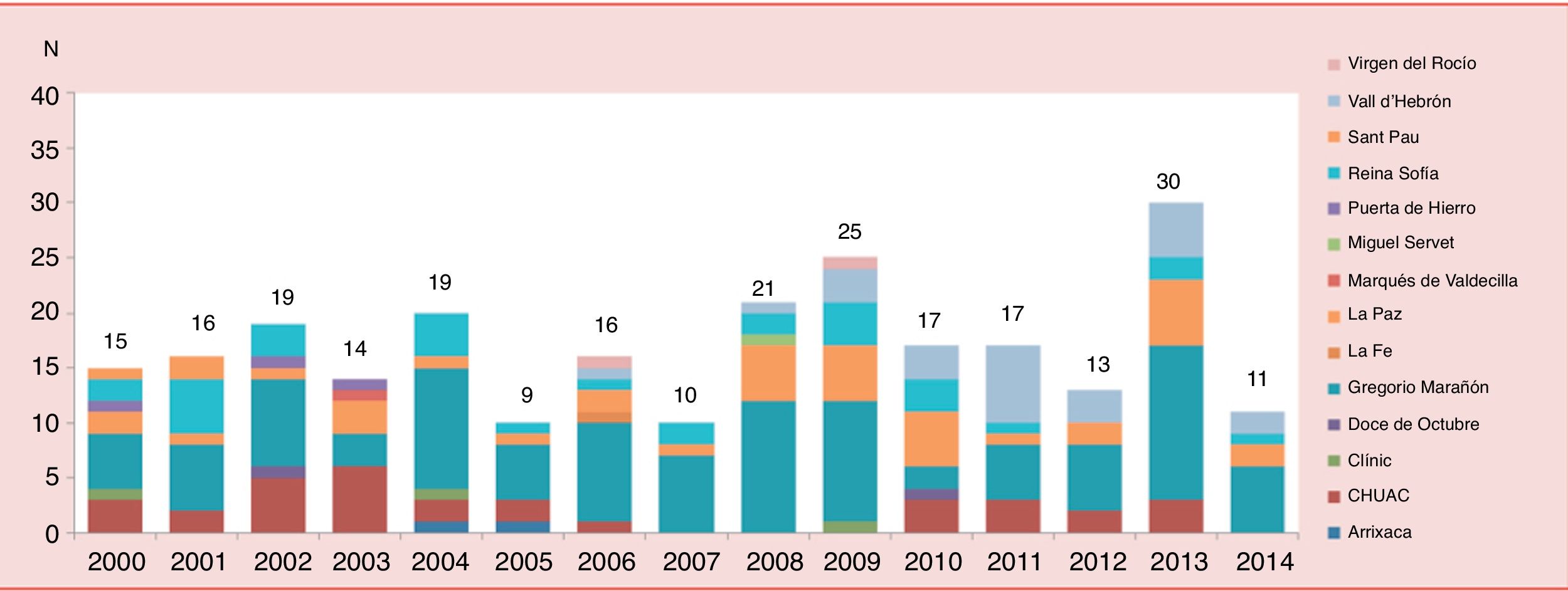
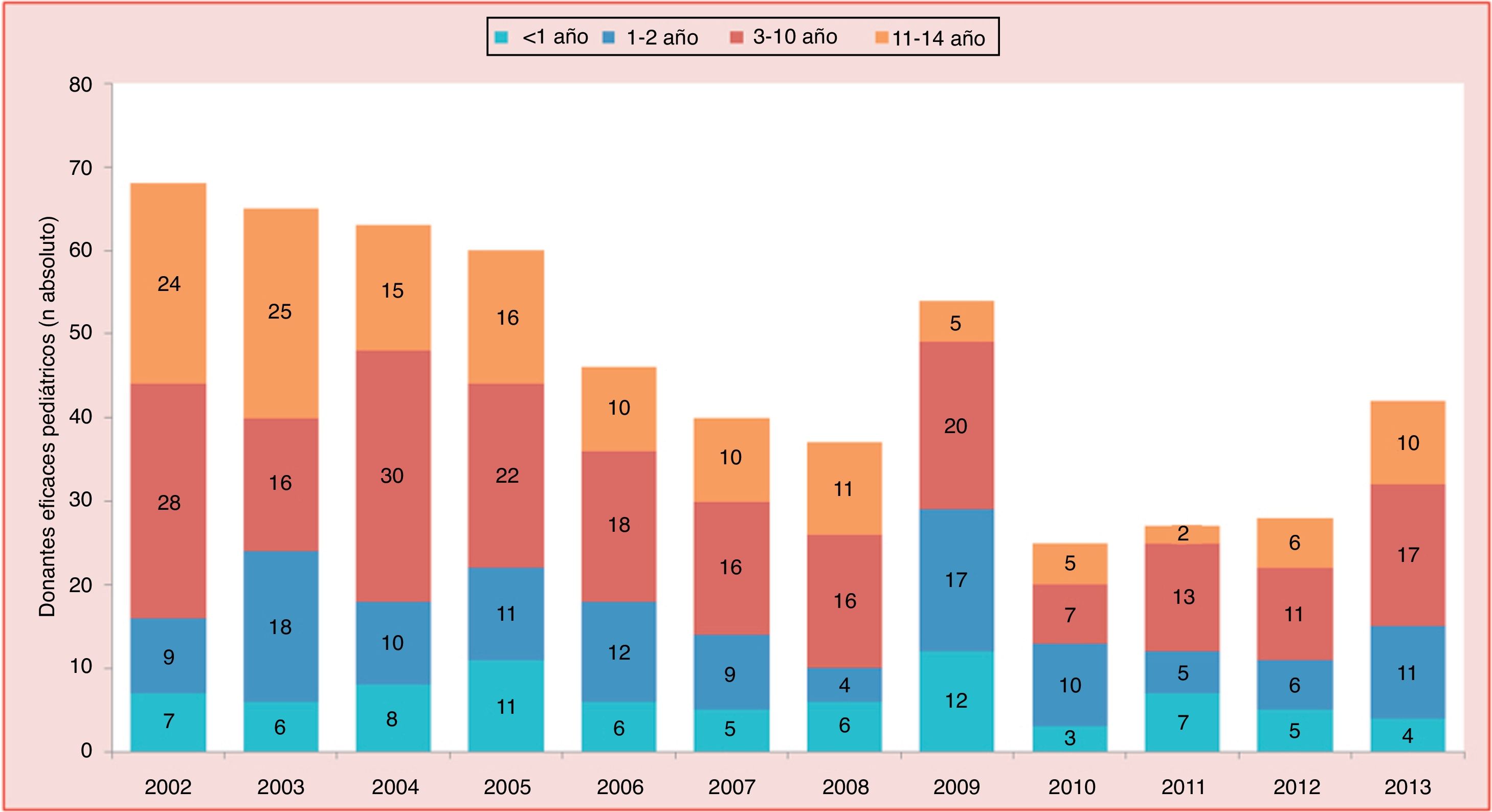
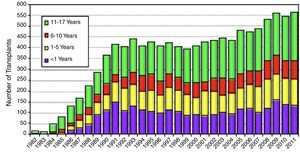
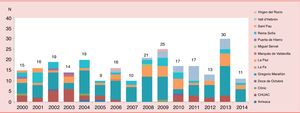
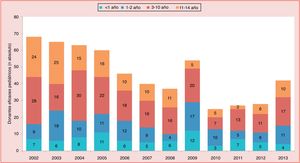
El trasplante cardiaco pediátrico se inicia en la década de los 80 y en el año 1985 se realiza el primer trasplante cardiaco neonatal con éxito, en un paciente con síndrome de corazón izquierdo hipoplásico en Loma Linda, por el equipo del Dr. L. Bailey4. Desde entonces, el número global de trasplantes cardiacos infantiles ha ido en aumento, aunque en los últimos años la cifra total ha permanecido estable con una media de 500 procedimientos anuales, de los cuales unos 100 se realizan en menores de un año, según la International Society of Heart and Lung Transplantation5,6 (fig. 1). En España, según cifras de la Organización Nacional de Trasplantes, realizamos entre 10 y 20 trasplantes cardiacos infantiles por año; de ellos, en torno a un 20% son en pacientes menores de un año (fig. 2)7. En los últimos años se ha objetivado un descenso en el número de donantes pediátricos (fig. 3). Ello es debido en parte a una reducción en el número de muertes por accidentes de tráfico y por muerte súbita del lactante debido a una mejoría en la seguridad. El subgrupo con menos donaciones es el de menores de un año, con una media de 6 donaciones al año.
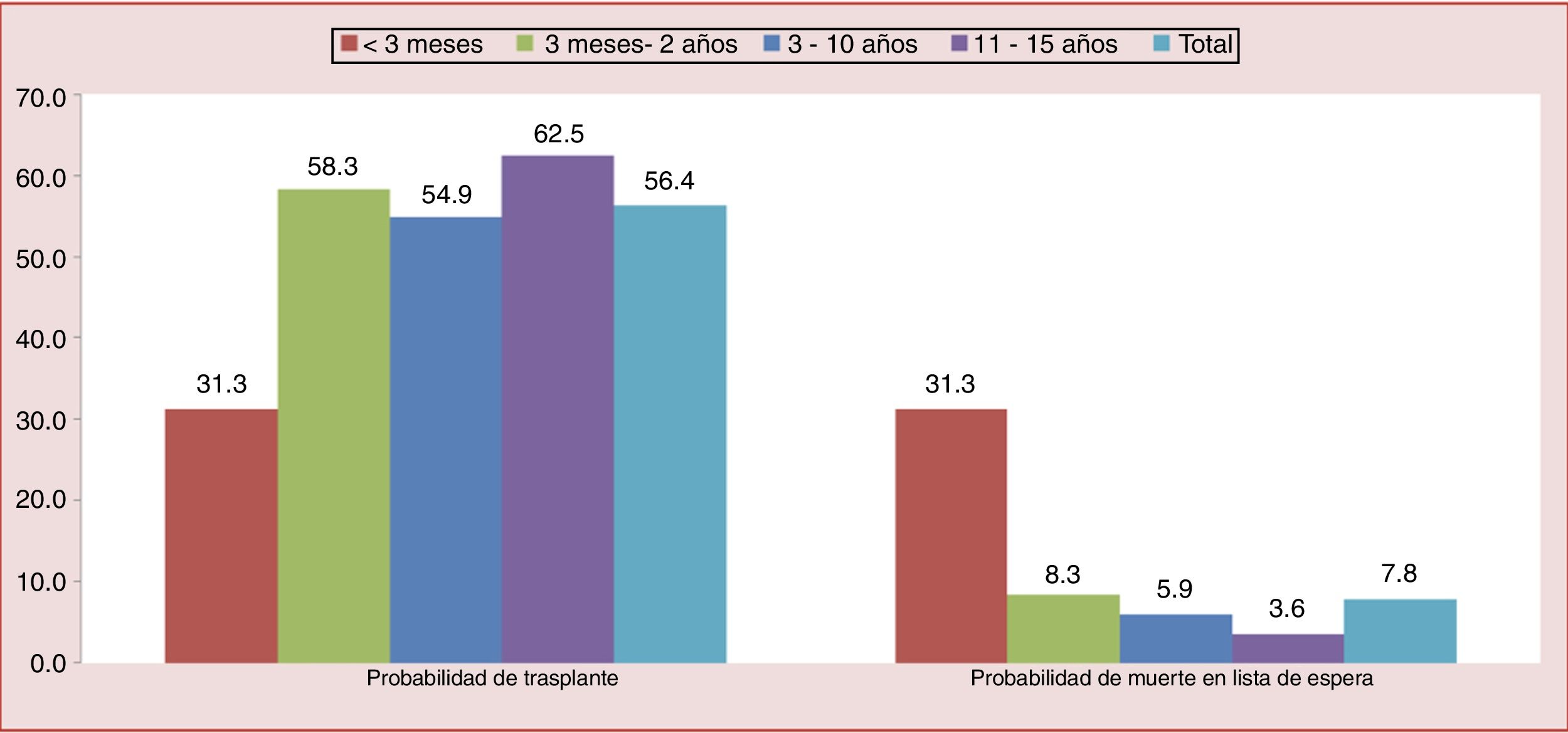
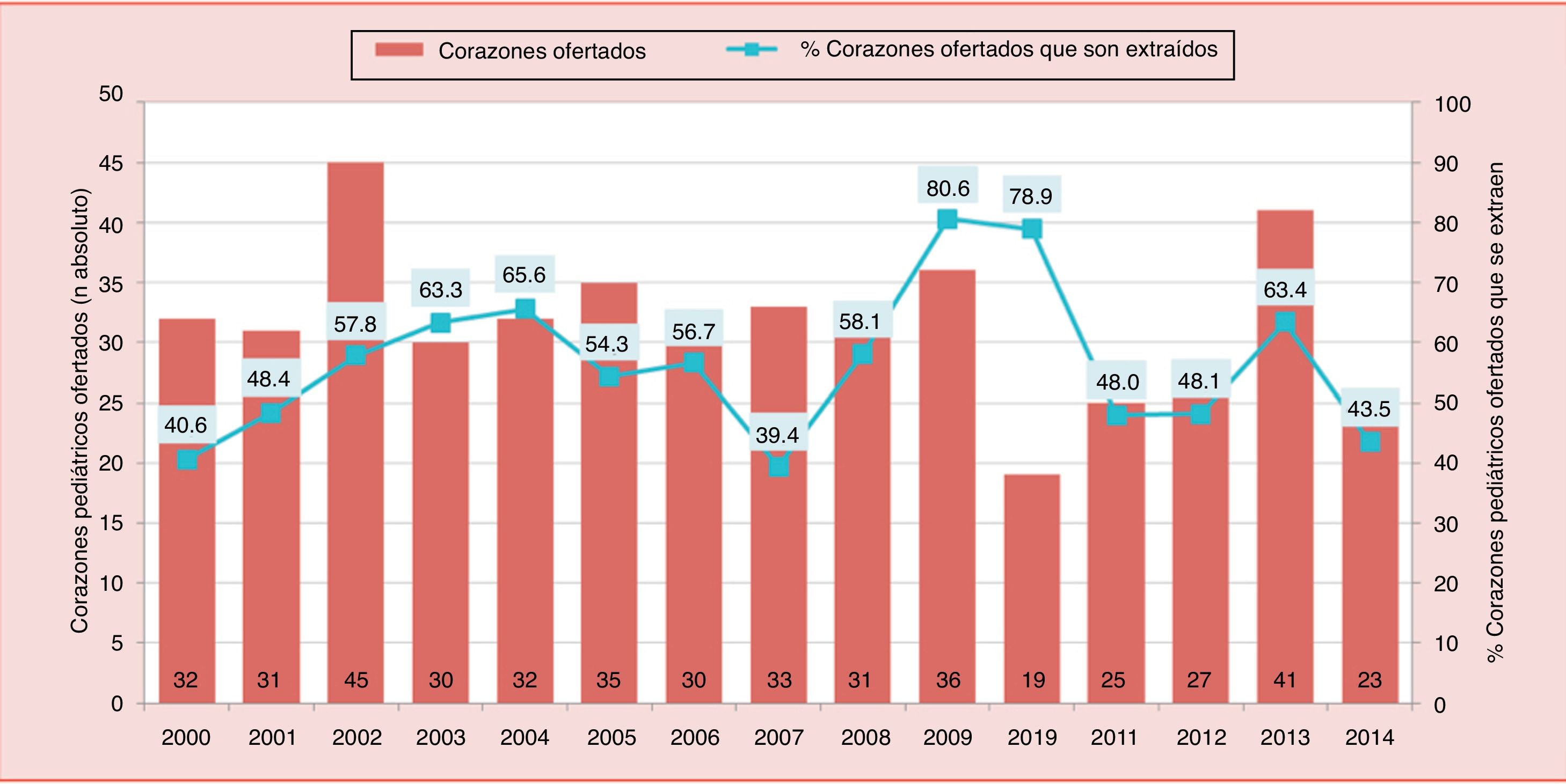
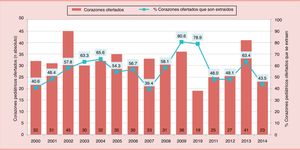
La estancia media de espera para un trasplante cardiaco aumenta considerablemente en menores de 3 meses, asociándose a una mayor mortalidad en lista de espera (31%), en especial en los de grupo sanguíneo 0 (fig. 4). Entre el 1/01/2011 y el 31/12/2014 15 corazones de donantes menores de 12kg no pudieron ser aprovechados por incompatibilidad de grupo ABO (fig. 5). La escasez de donantes, junto con la alta mortalidad en lista de espera y el desaprovechamiento de buenos corazones, nos llevó a plantearnos una estrategia ABO incompatible en menores de un año.
Probabilidad de trasplante y de muerte en lista de espera para pacientes pediátricos por edad en España (2006-2014) según cifras de la Organización Nacional de Trasplantes. Menor probabilidad de trasplante y, por tanto, mayor probabilidad de muerte en lista de espera en el grupo de menores de 3 meses.
Desde el inicio de la práctica de trasplantes se ha establecido que debe haber compatibilidad ABO; también se deben hacer pruebas de linfotoxicidad o prueba cruzada de linfocitos. El rechazo en casos de incompatibilidad ABO se relaciona con anticuerpos (isohemaglutininas) dirigidos contra los antígenos de los glóbulos rojos AB0 incompatibles en el endotelio vascular del injerto y pueden producir rechazo hiperagudo. La histopatología responde a zonas de hemorragias miocárdicas amplias, marginación de polimorfonucleares intravasculares y microtrombosis vasculares.
Desde 2001 el trasplante ABO incompatible es una realidad gracias a la doctora Lori West, quien publicó su experiencia en 10 pacientes, el mayor de los cuales tenía 14 meses8. La base de su trabajo es que los recién nacidos no producen isohemaglutininas hasta pasados varios meses, permaneciendo los niveles bajos hasta los 12-14 meses. También el sistema del complemento es deficiente en los primeros meses-años.
MétodosSerá considerado candidato a trasplante cardiaco ABO incompatible todo aquel paciente con título de isohemaglutininas menor o igual a 1:8 (negativa, 1:1, 1:2, 1:4, 1:8). En un principio incluimos pacientes menores de 12 meses, pero no descartamos incluir pacientes entre 12 y 24 meses siempre y cuando el título de isohemaglutininas sea menor o igual a 1:8. Desde el momento de la inclusión en la lista se abrirá una ficha especial transfusional. En caso de ser precisa una transfusión se utilizarán hematíes del grupo del receptor o grupo 0, plasma AB y plaquetas AB o lavadas. Se realizarán determinaciones periódicas de isohemaglutininas (cada 15 días). Si el título es superior a 1:8 de producción propia el paciente será excluido de este protocolo ABO incompatible. La distribución de los órganos se hará exclusivamente siguiendo criterios de urgencia, sin tener en cuenta la compatibilidad de grupo.
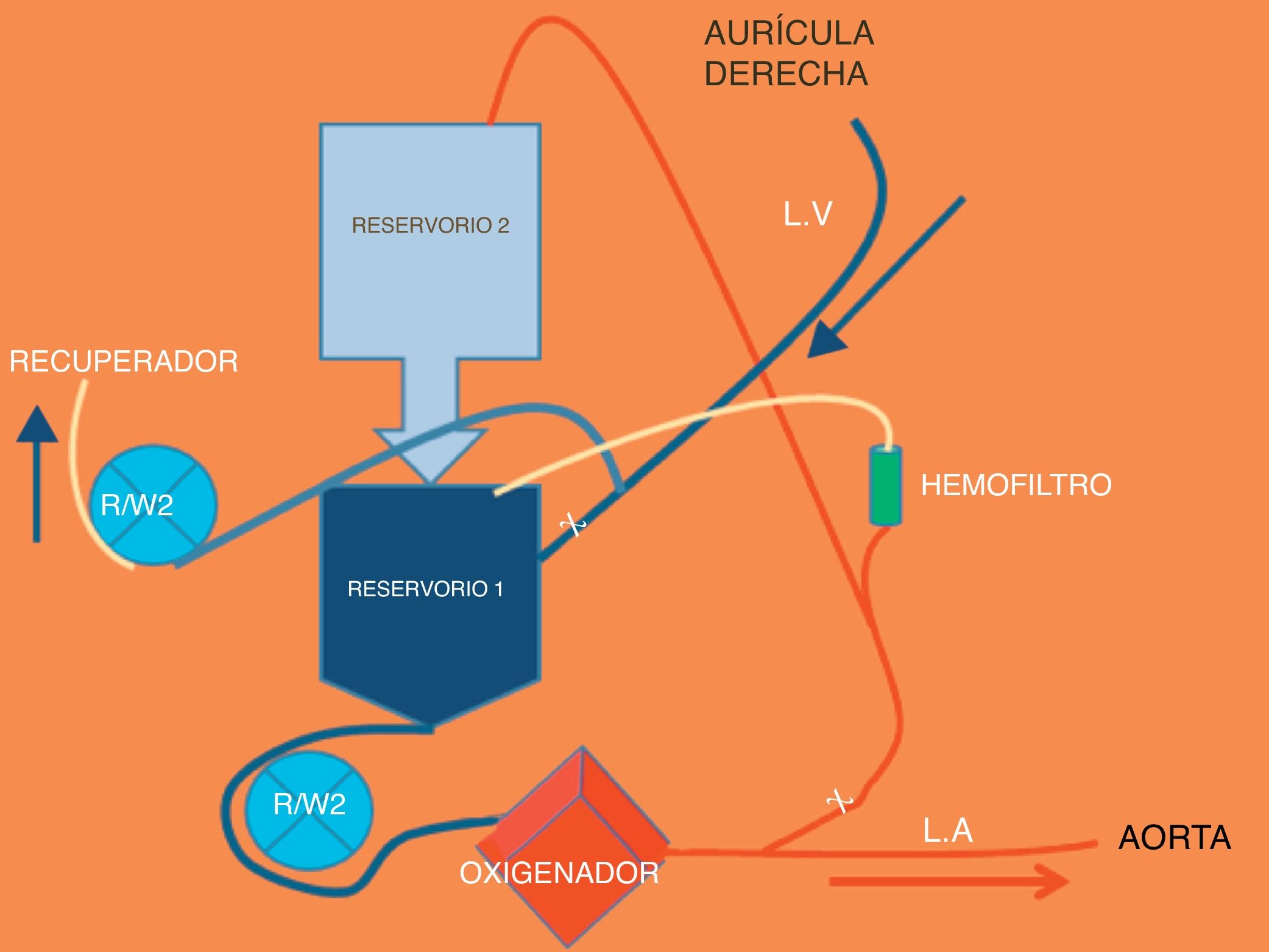
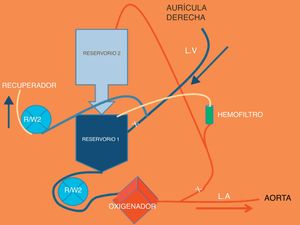
El día del trasplante se realizará una nueva determinación de isohemaglutininas, cuyo resultado va a determinar la necesidad o no de realizar exanguinotransfusión. Es importante realizar una reserva de hemoderivados en banco que permita realizar 3 exanguinotransfusiones, además de las necesidades habituales. Si el título de isohemaglutininas es igual o mayor de 1:8 será preciso realizar exanguinotransfusión. Durante la intervención se repetirán determinaciones seriadas de isohemaglutininas al inicio de la circulación extracorpórea (CEC), a los 30min de inicio de la CEC (una vez realizada la primera exanguinotransfusión), tras la segunda exanguinotransfusión, antes del despinzamiento aórtico, y tras la salida de la CEC, una vez administradas las plaquetas. No se podrá despinzar la aorta si el título de isohemaglutininas es igual o superior a 1:8. Es importante mandar con tiempo suficiente la determinación de isohemaglutininas (45-60 minutos antes del desclampaje) para no prolongar el tiempo de isquemia innecesariamente. El circuito de CEC será modificado para permitir realizar las exanguinotransfusiones (fig. 6).
El equipo extractor deberá recoger 2 muestras adicionales de sangre a las habituales para confirmar el grupo sanguíneo, así como para determinar el subtipo sanguíneo.
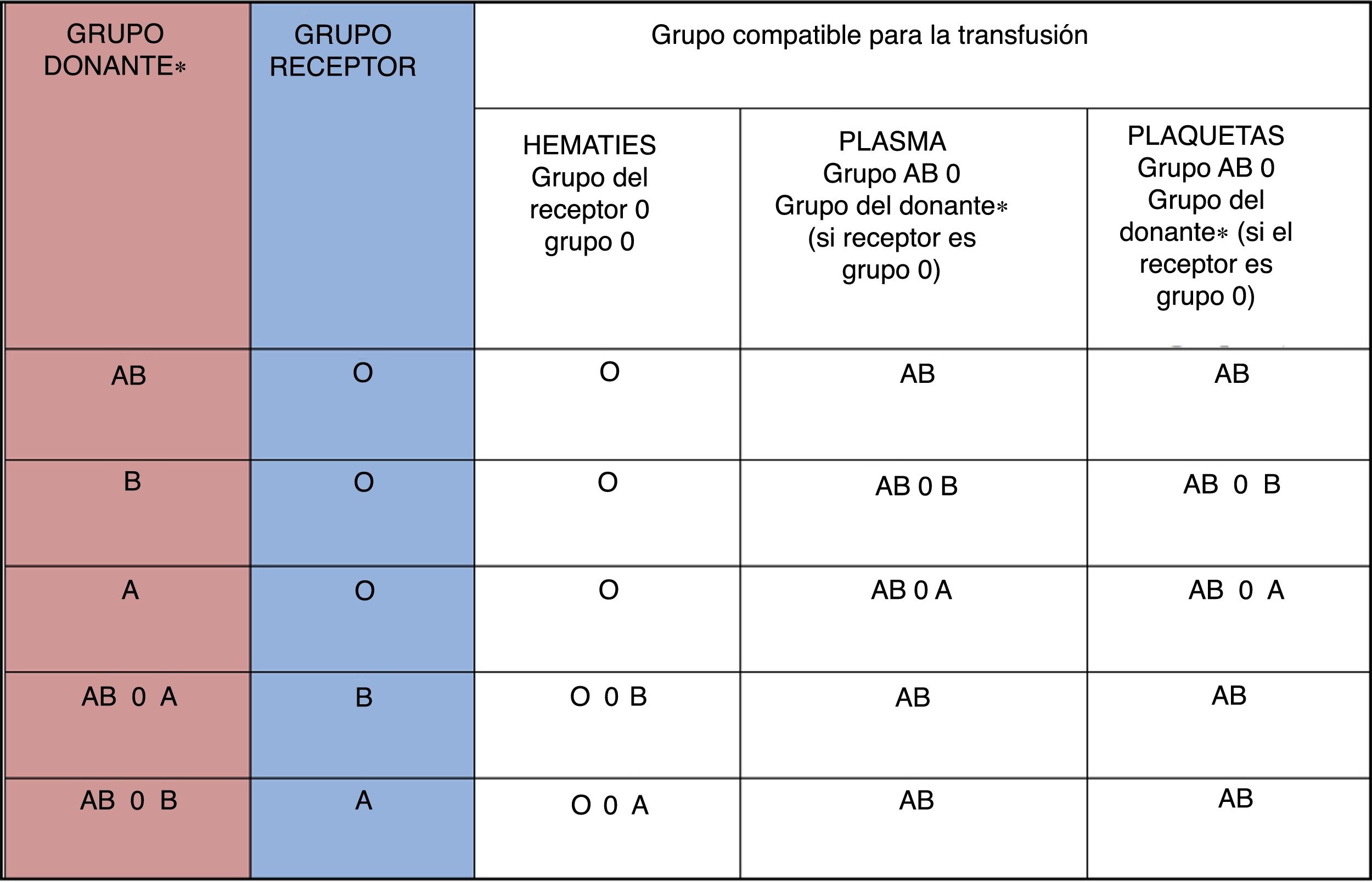
Durante el postoperatorio mantendrá la misma política transfusional de por vida: hematíes del grupo receptor o grupo 0, plasma AB y plaquetas AB o lavadas. Como excepción, en caso de receptor del grupo 0 se podrá administrar plasma y plaquetas del grupo del donante (fig. 7). El paciente portará una tarjeta de identificación una vez dado de alta, que advierta de su protocolo transfusional. Se realizará una determinación periódica de isohemaglutininas: diariamente, durante la primera semana; semanalmente la segunda, la tercera y la cuarta semana; cada 2 semanas durante el segundo y tercer mes; mensualmente el cuarto, quinto y sexto mes; posteriormente, cada 3 meses. En caso de hallazgo de título de isohemaglutininas mayor de 1:8 se realizará plasmaféresis.
ResultadosEl primer paciente trasplantado con un corazón con incompatibilidad de grupo ABO en España presentaba un síndrome de hipoplasia de cavidades izquierdas. A los 7 días de vida se realizó un procedimiento híbrido con un stent en el ductus y un bibanding de ramas pulmonares. Al mes precisó un implante de stent en la comunicación interauricular. A los 5 meses de vida se realizó el trasplante cardiaco con un donante del grupo B, siendo el receptor del grupo A. El título de isohemaglutininas fue menor de 1:8, por lo que no fue preciso realizar exanguinotransfusión. Durante el implante, el arco aórtico fue reconstruido con parche de aorta (del donante) y se realizó una angioplastia con balón de las arterias pulmonares. El paciente evolucionó satisfactoriamente, pasando a planta a los 15 días del trasplante y siendo dado de alta a los 49 días poscirugía. En su control a los 6 meses del trasplante se encuentra sin complicaciones.
El segundo caso de trasplante ABO incompatible fue también diagnosticado de hipoplasia de cavidades izquierdas. Se realizó bibanding de ramas pulmonares a los 10 días de vida. Al mes se implantó un stent en el septo interauricular y en el ductus. El trasplante se realizó a los 5 meses con un donante del grupo A, siendo el receptor del grupo B. Se realizó plastia de arco según la técnica de Caldarone (anastomosis de ductus y arco) y angioplastia de las pulmonares durante el trasplante. El título de isohemaglutininas fue menor de 1:8, por lo que no fue preciso realizar exanguinotransfusión. A los 15 días del trasplante el paciente presentó un rechazo cardiaco con compromiso hemodinámico que precisó asistencia en ECMO con canulación cervical durante 25 días. El rechazo apareció en el contexto de bajos niveles de tacrolimus por un problema de ajuste de dosis en el contexto de una insuficiencia renal con hemodiálisis y no relacionado con la incompatibilidad de grupo. Se realizaron 4 ciclos de plasmaféresis. La evolución posterior fue satisfactoria. Permaneció en la Unidad de Cuidados Intensivos durante 84 días. Fue dado de alta a los 5 meses del trasplante. En su última revisión se mantiene clínica y ecocardiográficamente estable.
Tras estos 2 pacientes se han trasplantado otros 2 que estaban incluidos en lista ABO incompatible pero que finalmente recibieron un donante de su mismo grupo. Actualmente tenemos otro paciente en lista de espera de trasplante ABO incompatible.
DiscusiónEl programa ABO incompatible aumenta el número de trasplantes por un mejor aprovechamiento de los donantes ofertados (no se descartan por grupo sanguíneo incompatible). De este modo, permite reducir los tiempos de espera para un trasplante en el grupo de edad más vulnerable. En España, la mediana de tiempo de espera para un trasplante cardiaco pediátrico se sitúa (según cifras de la Organización Nacional de Trasplantes) en 102 días, con un intervalo entre 20 y 207 días. En el subgrupo de receptores menores de un año este tiempo aumenta considerablemente y es más acusado en los receptores del grupo 0. A mayor tiempo en lista de espera, mayor probabilidad de complicaciones, de ingreso en UCI, de necesidad de requerir algún tipo de asistencia ventricular, etc., y todo ello asociado a una mayor mortalidad.
En el 2006 West et al. presentaron no solo una reducción en los tiempos de espera, sino también de la mortalidad en lista de espera gracias a esta estrategia ABO incompatible. Esta reducción es más llamativa en el grupo de niños más graves (pasó de una probabilidad de trasplante de un 5 a un 50% y de una mortalidad de un 75 a un 15% en el grupo de estatus 4 o más grave)9. El riesgo de mortalidad o necesidad de retransplante no se vio aumentado por implantar un corazón de diferente grupo. Esto también se reafirmó por el grupo de Dipchand, quienes compararon los resultados tanto a corto como a largo plazo de trasplante ABO incompatible vs. AB0 compatible, no encontrando diferencias estadísticamente significativas y concluyendo que sus resultados son indistinguibles10.
En estudios realizados en los Estados Unidos no se demostró ninguna disminución en los tiempos de lista de espera ni en la mortalidad11. Pero analizando sus datos, se observa que reservaban el trasplante ABO incompatible para los pacientes más graves (con mayor tiempo de ventilación mecánica y mayor porcentaje de asistencia ventricular). Se priorizaba la compatibilidad de grupo y solo en ausencia de un receptor ABO compatible se ofrecía el injerto a un receptor incompatible. Tras demostrarse, cada vez con más estudios, los buenos resultados del trasplante ABO incompatible, se debería no dar preferencia a la compatibilidad de grupo, sino al grado de urgencia y al tiempo de espera. De este modo se extendería la inclusión a pacientes menos graves12. En España, la distribución de los órganos se hace exclusivamente siguiendo criterios de urgencia, sin tener en cuenta la compatibilidad de grupo.
Actualmente este tipo de trasplante es realizado en 21 centros de 8 países diferentes de Norteamérica y Europa. Hasta el 2006 el límite de edad se situaba en menores de 12 meses. A partir de 2007 se aumentó dicho umbral a 24 meses. Según Urschel et al., el trasplante ABO incompatible puede ser realizado en niños de mayor edad (reportan seguridad por debajo de los 2 años, aunque incluyen 2 casos de edades superiores: a los 40 meses y a los 5 años) y con un título de anticuerpos superior al anteriormente establecido (con título de 1:64)13. Es necesario corroborar los límites de edad y los títulos de anticuerpos que permitan extender con seguridad esta estrategia. Es importante diferenciar un título de isohemaglutininas de producción propia de uno como resultado de transfusiones o transferencia materna (estos últimos suelen disminuir con el paso del tiempo, a diferencia del primero). Por ello es fundamental la obtención periódica de títulos de isohemaglutininas.
ConclusionesEl trasplante ABO incompatible en pacientes con títulos de isohemaglutininas inferior o igual a 1:8 permite aumentar las probabilidades de trasplante, reduciendo su tiempo en lista de espera y, con ello, sus posibles complicaciones y mortalidad. Con los pertinentes controles y protocolos es una técnica segura que esperamos se vaya introduciendo en el resto de los hospitales del mundo.
Responsabilidades éticasLos autores declaran que siguieron la normativa de su hospital tanto en los procedimientos descritos como en la preservación del anonimato de datos de pacientes. Además, confirman que se obtuvo el consentimiento informado de los tutores legales de los pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.