La miotomía laparoscópica se ha convertido en el tratamiento de elección en los pacientes con acalasia. Este estudio evalúa a largo plazo el estado clínico, de calidad de vida y los resultados funcionales posteriores a la miotomía de Heller laparoscópica.
Material y métodosSe analizó a los pacientes diagnosticados de acalasia primaria e intervenidos mediante una miotomía de Heller laparoscópica con un procedimiento antirreflujo desde octubre de 1998 hasta diciembre de 2010. Previamente a la intervención, se evaluó la sintomatología de los pacientes mediante un cuestionario específico (escala DeMeester) y desde el 2002 se evaluó la calidad de vida mediante un test validado (GIQLI). En el año 2011 se reevaluó el estado clínico y de calidad de vida, y además se realizó una manometría y una pHmetría de 24h. En función del tiempo de seguimiento, los pacientes fueron divididos en 3 grupos (grupo 1: seguimiento entre 6 y 47 meses; grupo 2: seguimiento entre 48 y 119 meses y grupo 3, seguimiento superior a 120 meses). Además, 27 pacientes de la serie fueron evaluados con el mismo protocolo en 2003 y reevaluados en 2011.
ResultadosNoventa y cinco pacientes fueron incluidos en el estudio. El 80% (n=76) estuvieron disponibles para realizar el seguimiento. El tiempo de seguimiento medio fue de 56meses (rango 6-143meses). La mejoría global de la disfagia fue del 89%. Los valores estudiados mediante la escala de DeMeester descendieron significativamente en los 3 grupos y los índices de calidad de vida se normalizaron posteriormente a la cirugía. Las determinaciones manométricas mostraron la normalización mantenida en la presión del esfínter esofágico inferior en todos los grupos. Se detectó una incidencia de reflujo gastroesofágico del 10%. En el subgrupo de pacientes analizados prospectivamente en 2003 y 2011, no se demostró empeoramiento de los resultados a largo plazo.
ConclusionesLa miotomía de Heller laparoscópica mejora la clínica y la calidad de vida de los pacientes con acalasia primaria manteniendo las presiones del esfínter esofágico inferior normales a largo plazo, con una baja tasa de incidencia de reflujo gastroesofágico.
Laparoscopic Heller myotomy has become the gold standard procedure for patients with achalasia. This study evaluates the clinical status, quality of life, and functional outcomes after laparoscopic Heller myotomy.
Material and methodsWe analyzed patients who underwent laparoscopic Heller myotomy with an associated anti-reflux procedure from October 1998 to December 2010. Before surgery, we administered a clinical questionnaire and as of 2002, we also evaluated quality of life using a specific questionnaire (GIQLI). In 2011, we performed a follow up for all available patients. We administered the same clinical questionnaire and quality of life test as before surgery and performed manometry and 24-hour pH monitoring. According to the length of follow up, patients were divided into 3 groups. Group 1 with a follow-up between 6 and 47 months; group 2 follow-up between 48 and 119 months, and group 3 with a follow-up of more than 120 months). Moreover, 27 patients had already been evaluated with this same protocol in 2003. Pre- and postoperative data were compared for the 3 groups and for patients who completed follow up in 2003 and 2011.
ResultsNinety-five patients underwent laparoscopic Heller myotomy. Seventy-six (80%) were available for follow-up. Mean follow-up was 56 months (range 6-143). Global improvement in dysphagia was 89%. Total DeMeester score decreased in the 3 groups. GIQLI scores improved after surgery, reaching normal values. Manometric determinations showed normal LES pressures after myotomy in the 3 groups. Ten percent of overall 24-hour pH monitoring was abnormal. The group of patients followed up in 2003 and in 2011 showed no impairment in the variables studied in the long term.
ConclusionsLong-term follow up of the laparoscopic approach to achalasia showed good results concerning clinical status and quality of life, with normal sphincteric pressures and a low incidence of gastroesophageal reflux.
La acalasia es un trastorno motor esofágico sin tratamiento definitivo conocido. La alteración en la motilidad esofágica y falta de relajación del esfínter esofágico inferior (EEI) determinan una diferencia de presiones en el paso del bolo alimentario que provoca disfagia, regurgitación y dolor torácico, entre otros síntomas1,2. El único tratamiento efectivo es la reducción de las presiones del EEI, ya sea mediante inyección de fármacos relajantes como la toxina botulínica, o la destrucción de las fibras musculares a través de dilatación endoscópica, o la miotomía quirúrgica3.
El tratamiento quirúrgico se ha convertido en el «gold-standard» del tratamiento de la acalasia. Los resultados a largo plazo publicados por Csendes y Ortiz demostraron en la época de la cirugía abierta excelentes resultados del abordaje quirúrgico incluso tras 30 años de seguimiento4,5. Aunque no existen estudios prospectivos aleatorizados que comparen el abordaje abierto con el laparoscópico, este último es actualmente el aceptado como mejor opción. No obstante, como la miotomía laparoscópica ha sido realizada desde hace menos de 20 años, no existen estudios con un seguimiento a muy largo plazo.
El objetivo de este estudio ha sido evaluar los resultados clínicos, de calidad de vida y de funcionalidad del EEI en 3 grupos de pacientes divididos según el tiempo de seguimiento postoperatorio hasta más de 10 años.
Material y métodosPoblaciónSe analizaron retrospectivamente a todos los pacientes diagnosticados de acalasia a los que se les efectuó una miotomía de Heller laparoscópica entre octubre de 1998 y diciembre de 2011. Todos los pacientes fueron recogidos prospectivamente en la base de datos de cirugía laparoscópica avanzada del Servicio de Cirugía del Hospital de la Santa Creu i Sant Pau. A todos los pacientes se les efectuó un control ambulatorio entre junio y diciembre de 2011. Según el tiempo de seguimiento desde la intervención, los pacientes fueron divididos en 3 grupos. Grupo 1: pacientes con un seguimiento entre 6 y 47 meses; grupo 2, pacientes con un seguimiento entre 48 y 119 meses; y grupo 3, pacientes con un seguimiento postoperatorio mayor a 120 meses (10 años). Además, se analizó un subgrupo de pacientes que fueron evaluados en el año 2003 siguiendo el mismo protocolo que en el año 2011. Los datos pre- y postoperatorios fueron comparados para todos los grupos.
Valoración preoperatoriaTodos los pacientes fueron diagnosticados de acalasia siguiendo la sospecha clínica a raíz de la presencia de disfagia y regurgitación. Se efectuó una gastroscopia, un esofagograma y una manometría esofágica en todos los casos para establecer el diagnóstico y descartar causas secundarias. La duración de los síntomas y la utilización de tratamientos endoscópicos previos a la cirugía fueron registrados.
Se evaluó preoperatoriamente el estado clínico de los pacientes según la escala propuesta por Johnson y DeMeester6. Esta escala evalúa la disfagia, la regurgitación, el dolor torácico y la pirosis en 4 grados, siendo 0 la ausencia de síntomas y 3 la presencia de síntomas diarios.
Para evaluar la calidad de vida, se utilizó el índice de calidad de vida gastrointestinal (GIQLI) validado para el castellano en el año 2002. Este índice incluye 36 preguntas en 5 dominios que cubren la sintomatología gastrointestinal y la disfunción emocional, física y social de la enfermedad sobre el paciente. Cada pregunta se puntúa de 0 (peor valor posible) a 4 puntos (mejor valor posible). El índice tiene un máximo de 144 puntos y para la población sana se estableció un valor normal de 125,8 puntos (95% de intervalo de confianza: 121,5-127,5)7,8.
Técnica quirúrgicaSe utilizan 5 trocares para el abordaje laparoscópico del hiato esofágico. Tras una mínima disección de la cara anterior de la unión gastroesofágica, se diseca la grasa cardial de izquierda a derecha, incluyendo el nervio vago anterior para evitar su lesión. La miotomía se inicia en la capa muscular longitudinal, separando sus fibras hasta encontrar el plano muscular transversal, que es seccionado. La miotomía se extiende 6cm en dirección craneal y 2cm hacia la parte distal de la unión gastroesofágica. Una vez finalizada la miotomía, se realiza rutinariamente una endoscopia intraoperatoria para descartar la presencia de fibras residuales. Posteriormente se confecciona una funduplicatura tipo Dor o Toupet9.
Seguimiento postoperatorioTodos los pacientes fueron controlados ambulatoriamente tras la cirugía. En el año 2003 (n=27) y 2011 (n=76) fueron citados para un control específico de su situación clínica que incluyó una valoración del estado clínico según la escala de DeMeester, una nueva valoración de calidad de vida según el índice GIQLI y se indicó la realización de una manometría y pHmetría para valorar la funcionalidad del EEI.
- a)
Manometría. Se indicó ayuno de 12h y que se evitara la ingesta de todo medicamento que pudiera alterar la motilidad esofágica. Los parámetros utilizados para la evaluación del EEI fueron la presión de reposo, la longitud y el porcentaje de relajación posdeglutoria. La incompleta relajación del EEI y la aperistalsis del cuerpo esofágico fueron los criterios diagnósticos manométricos de la acalasia. La presión basal fue registrada para análisis.
- b)
pHmetría de 24h. Se utilizó un catéter de 2 canales. El canal distal se colocó 5cm por encima de del EEI medido manométricamente. El canal proximal se dejó a 10cm por encima del anterior. Los pacientes informaron sus síntomas en un diario mientras que las variaciones de pH fueron registradas en un ordenador portátil (Medtronic Inc, Minneapolis, Minn, EE. UU.). Toda la información fue descargada en un programa específico. La prueba se determinó como patológica cuando el porcentaje de tiempo de pH<4 en el canal distal era mayor de 4. En caso de resultar patológico se indicó una fibrogastroscopia.
Los datos para las variables continuas se expresaron como desviación estándar, excepto para las variables ordinales que fueron expresadas como mediana. Se utilizaron los test de Student y Wilcoxon. Las variables no apareadas fueron analizadas mediante el test de Anova. La diferencia estadística fue fijada como p<0,05. Todos los cálculos fueron realizados con SPSS 19.0 (SPSS Inc., Chicago, IL, EE. UU.).
ResultadosDatos preoperatoriosDesde 1998 hasta 2010 se realizaron 95 miotomías de Heller por abordaje laparoscópico: 55 de ellas fueron en hombres (58%) y 40 en mujeres (42%) con una edad media de 45 años (15-81 años). La duración media de los síntomas hasta la cirugía fue de 52 meses (4-360 meses). Veinticinco pacientes (26%) habían recibido tratamiento endoscópico previo a la cirugía. De estos, 23 habían sido dilatados y 2 habían recibido tratamiento con botox. La presión esfinteriana global preoperatoria fue de 31mmHg (12-60mmHg).
Datos operatorios y resultados postoperatorios inmediatosUn total de 91 pacientes fueron tratados con un procedimiento Heller-Dor y 4 pacientes con un Heller-Toupet. El tiempo operatorio promedio fue de 126min (75-270min). Ocurrieron 3 perforaciones esofágicas que fueron reparadas intraoperatoriamente. Se necesitó conversión a cirugía abierta en 2 casos para control hemostático en uno y por imposibilidad de establecer neumoperitoneo por un síndrome adherencial en otro. Las complicaciones postoperatorias consistieron en la aparición de un fístula y un absceso retroesofágico tratados de forma conservadora. La estancia hospitalaria media fue de 3 días (1-17 días). La mortalidad fue nula.
SeguimientoEn el año 2011, 76 de los 95 pacientes (80%) estaban disponibles para el control estructurado de la enfermedad. Diecinueve pacientes no pudieron ser evaluados: 2 presentaban deterioro cognitivo, 6 se habían mudado al extranjero y 9 pacientes no pudieron ser localizados. El tiempo de seguimiento medio fue de 56 meses (6-143 meses). Los pacientes fueron divididos en 3 grupos según el tiempo de seguimiento postoperatorio. El grupo 1 incluyó a 39 pacientes (51%) con un seguimiento medio de 17 meses (6-47m). El grupo 2 incluyó a 22 pacientes (29%) con un seguimiento de 76 meses (48-119m) y el grupo 3 incluyó a 15 pacientes (20%) con un seguimiento de 125 meses (120-143m). En la tabla 1 se exponen los datos demográficos.
Datos demográficos de los grupos de estudio
| Global | Grupo 1 | Grupo 2 | Grupo 3 | |
| N | 95 | 39 | 22 | 15 |
| Sexo n (%) | ||||
| Masculino | 55 (58) | 26 (66) | 14 (64) | 7 (47) |
| Femenino | 40 (44) | 13 (34) | 8 (36) | 8 (53) |
| Edad (promedio-años) | 45 (15-18) | 48 (16-75) | 41 (17-69) | 40 (22-63) |
| Duración síntomas (promedio-meses) | 52 (4-360) | 56 (4-360) | 39 (5-190) | 69 (12-240) |
| Tratamientos endoscópicos previos % | 26 | 23 | 18 | 46 |
| Procedimiento quirúrgico | ||||
| Heller-Dor | 91 | 38 | 22 | 15 |
| Heller-Toupet | 4 | 1 | ||
| Tiempo operatorio (promedio-minutos) | 126 (75-270) | 117 (75-190) | 129 (80-270) | 138 (75-180) |
| Perforación esofágica n (%) | 3 (3) | 1 (2) | 1 (4) | 1 (6) |
| Conversión n (%) | 2 (2) | 0 (0) | 0 (0) | 2 (13) |
| Morbilidad n (%) | 3 (3) | 1 (2) | 1 (4) | 0 (0) |
| Mortalidad | 0 | 0 | 0 | 0 |
| Estancia hospitalaria (promedio-días) | 3,14 (1-17) | 2,9 (1-13) | 3,3 (2-17) | 3,6 (2-7) |
| Seguimiento (promedio-meses) | 56 (6-143) | 17 (6-47) | 76 (48-119) | 128 (120-143) |
Siete de los 27 pacientes que tuvieron un seguimiento estructurado en el año 2003 fueron perdidos en el control del año 2011. De los 20 pacientes restantes, el tiempo de seguimiento promedio en el primer control fue de 36 meses (15-57meses) y en el segundo de 125 meses (115-143meses).
Análisis del estado clínicoLa valoración global según la escala de DeMeester mejoró significativamente en los 3 grupos tras la miotomía. La mediana preoperatoria para la disfagia fue de 3 puntos en todos los grupos. En el grupo 1 este valor descendió a 0 punto y en los grupos 2 y 3, descendió a 1 punto. La regurgitación y el dolor torácico se redujeron significativamente a 0 en todos los grupos postoperatoriamente. La pirosis, no obstante, emperó en el grupo 3 de 0 a 1 punto sin significaciín estadística (tabla 2).
En la cohorte de pacientes con un seguimiento prospectivo en el 2003 y el 2011, se observó una mejoría en todos los síntomas en el primer control, tras una media de 36 meses de seguimiento (15-57meses). En el segundo control, a 125 meses promedio de seguimiento de la cirugía (115-143meses), estos valores empeoraron ligeramente pero permanecieron inferiores a los preoperatorios (fig. 1.)
Análisis de calidad vidaTodos los índices de calidad de vida preparatorios fueron anormales. El grupo 1 mostró una mejoría de 89 (±21) a 133 (±10) puntos y el grupo 2 una mejoría de 98 (±16) a 133 (±7) puntos (p<0,05). El grupo 3 no tuvo control de calidad de vida preoperatorio ya que el índice se comenzó a utilizar desde el año 2002. No obstante, el índice para este grupo fue de 132 (±8) en el control postoperatorio.
El subgrupo de pacientes analizado prospectivamente tampoco tuvo valoración preparatoria de calidad de vida. En el control del año 2003 el GIQLI total fue de 133 (±10) puntos y en el segundo control de 132 (±7) puntos (figs. 2–3 y tabla 3).
Resultados de calidad de vida en subgrupo de pacientes controlados prospetivamente
| Preoperatorio | Control 1n=26 | Control 2 n=20 | pa | |
| Total | N/A | 133 (± 10) | 132 (± 7) | 0,7 |
| Síntomas | N/A | 69 (± 6,3) | 67,6 (± 5,6) | 0,4 |
| Emocional | N/A | 19,4 (± 2) | 19 (± 1) | 0,2 |
| Físico | N/A | 26,2 (± 2,7) | 26,1 (± 1,9) | 0,8 |
| Social | N/A | 15,2 (± 1,6) | 16 (± 0) | 0,04 |
| Tratamiento | N/A | 3,6 (± 1,2) | 4 (± 0,00) | 0,1 |
En el control del año 2011 se realizó una manometría a 37 pacientes (49%). Once pacientes (14%) no toleraron la prueba y 28 pacientes (37%) rechazaron realizarla.
El descenso de las presiones del EEI promedio para todos los pacientes fue de 31mmHg (rango: 12-60) a 12,5mmHg (rango 4,9-30; p<0,001).
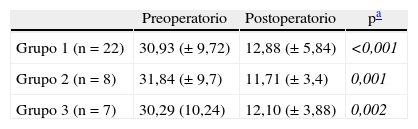
En el grupo 1 descendió de 30,9mmHg (±9) a 12,8mmHg (±5) (p<0,001), en el grupo 2 de 31,8mmHg (±9) a 11,7mmHg (±3) (p=0,01), y en el grupo 3 de 30,2mmHg (±10) a 12,1mmHg (±4) (p=0,002).
En el subgrupo controlado prospectivamente, las presiones descendieron de 32,7mmHg (±7) a 16mmHg (±5) (p<0,005) en el primer control del año 2003. Las presiones de estos pacientes se mantuvieron en 12,1mmHg (±3) en el segundo control del año 2011 (p=0,09). Los resultados están expresados en la tabla 4 y la figura 4.
Resultados manométricos según grupos
| Preoperatorio | Postoperatorio | pa | |
| Grupo 1 (n=22) | 30,93 (± 9,72) | 12,88 (± 5,84) | <0,001 |
| Grupo 2 (n=8) | 31,84 (± 9,7) | 11,71 (± 3,4) | 0,001 |
| Grupo 3 (n=7) | 30,29 (10,24) | 12,10 (± 3,88) | 0,002 |
En el año 2011 se pudo realizar pHmetría a 41 pacientes (54%). Veintiún pacientes (28%) rechazaron realizarse el procedimiento y otros 14 (18%) no toleraron la prueba.
La tasa de pHmetrías normales fue del 90%. La mediana del porcentaje de tiempo de pH<4 en el canal distal fue de uno.
Dos pacientes del grupo 1 tuvieron pHmetrías anormales (9%). Ningún paciente del grupo 2 tuvo una pHmetría anormal y en el grupo 3 se detectaron 2 estudios anormales (22%). Los pacientes con pHmetrías anormales fueron derivados para endoscopia alta. No se apreciaron signos de esofagitis ni de esófago de Barrett. Estos pacientes fueron tratados sistemáticamente con inhibidores de la bomba de protones.
RecurrenciasLa recurrencia de la enfermedad o fallo del tratamiento quirúrgico se definió como un valor máximo de disfagia postoperatoria según la escala de DeMeester (grado 3), o la necesidad de realizar tratamientos endoscópicos posteriores a la cirugía (dilatación) para paliar la disfagia, aunque los valores no hayan sido máximos.
La tasa de recurrencia fue del 10% (8 pacientes) detectados a un promedio de 78 meses postoperatorios (rango 12-143 meses). En el grupo 1 se identificaron 3 recurrencias, en el grupo 2 se detectaron 2, y en el grupo 3 recurrieron 3 pacientes. Seis de estos pacientes fueron remitidos a dilatación endoscópica y 2 se negaron a recibir mayores tratamientos. Las recurrencias fueron incluidas en el análisis de datos.
DiscusiónEste estudio confirma los excelentes resultados de la miotomía de Heller laparoscópica, incluso a largo plazo. Estos resultados se apreciaron en 3 grupos de pacientes con las mismas características basales, analizados en diferentes etapas de seguimiento postoperatorio. Además, se valoró prospectivamente una misma cohorte de pacientes en 2 controles consecutivos, incluso a más de 10 años. El valor añadido del estudio es que se evalúo simultáneamente el estado clínico, la calidad de vida, las variaciones manométricas de las presiones del EEI y la incidencia de reflujo gastroesofágico (RGE) posteriormente a la miotomía laparoscópica.
En esta serie, el valor total de la escala de DeMeester, la disfagia, la regurgitación y el dolor torácico disminuyeron en los 3 grupos. Sin embargo, la significación estadística disminuyó conforme el plazo de seguimiento fue mayor. La recurrencia de la disfagia a largo plazo es un fenómeno ya descrito por los autores que analizaron la miotomía por abordaje laparotómico a largo plazo4,5. Los pacientes con acalasia presentan aperistalsis del esófago, por lo que se cree que únicamente la ablación del EEI no es una solución definitiva a la enfermedad. El análisis de la pirosis mostró una evolución errática ya que en los grupos con menor seguimiento (1 y 2) mostraron una disminución, mientras que en el grupo con un seguimiento a más de 10 años, el síntoma empeoró aunque sin significación estadística.
Cuando se analizaron los síntomas en el subgrupo de pacientes controlados prospectivamente en los años 2003 y 2011, se evidenció un empeoramiento de la mejoría clínica obtenida en el primer control con respecto al segundo control a más de 10 años, aunque estos valores fueron inferiores a los preoperatorios. Pocas series en la literatura han reportado resultados a largo plazo (más de 10 años) del abordaje laparoscópico de la acalasia. Cowgill et al.10 analizaron una serie de 33 pacientes a los que se les efectuó una miotomía laparoscópica 10 años antes, observando una mejoría en la severidad y frecuencia de los síntomas más característicos de la enfermedad a largo plazo. Jeansonne et al.11 también demostraron buenos resultados en un grupo de 20 pacientes controlados prospectivamente con una media de seguimiento de 11,2 años. Estos autores reportaron la ausencia de disfagia en el 47% de la serie, y en el otro 47% la disfagia fue valorada como de leve a moderada. Como en este estudio, se compararon los resultados del control a más de 10 años con un control previo a los 27 meses postoperatorios sin apreciar diferencias significativas entre ambos controles.
La acalasia altera la calidad de vida de los enfermos. Desde el 2002, se analizó sistemáticamente la calidad de vida de estos enfermos mediante un índice específico para trastornos digestivos (GIQLI). Se apreció una franca mejoría en la calidad de vida postoperatoria en todos los grupos. Además, en el grupo de pacientes controlado prospectivamente, los índices se mantuvieron iguales en los controles realizados 3 y 10 años después de la miotomía. Existen escasas publicaciones analizando la calidad de vida tras la acalasia utilizando el GIQLI, y ninguna de ellas a largo plazo. Ferulano et al.12 reportaron un incremento de 78 a 115 puntos en una serie de 31 pacientes con un seguimiento de 49 meses (rango 24-72 meses). Decker et al.13 también demostraron mejoría en los índices GIQLI de 84 a 119 puntos, en un grupo de 40 pacientes seguidos una mediana de 31 meses.
La reducción de la presión del EEI es el único tratamiento efectivo de la enfermedad, la cual provee una mejor evacuación esofágica. En este estudió se observó que la presión del EEI disminuyó en los 3 grupos, demostrando que la miotomía laparoscópica permite mantener presiones esfinterianas normales a corto, mediano y largo plazo. En el subgrupo de pacientes analizado prospectivamente también se apreció que el descenso y normalización de presiones en el EEI se mantenía a largo plazo. Estos resultados son comparables con los obtenidos en el abordaje abierto a largo plazo y además proveen evidencia para futuras técnicas emergentes como la miotomía endoscópica transluminal.
Aunque se ha demostrado en un ensayo clínico aleatorizado que los procedimientos antirreflujos disminuyen la incidencia de RGE después de la miotomía14, aún existe controversia de cuál de ellos es el más adecuado. En este estudio se ha realizado sistemáticamente en la mayoría de pacientes una funduplicatura anterior tipo Dor porque provee una buena barrera contra el ácido sin alterar el vaciado esofágico ya que evita la disección posterior gastroesofágica. En un reciente metaanálisis15 la incidencia de RGE medido instrumentalmente con pHmetría para miotomías laparoscópicas fue del 9 al 33% según la serie. Los estudios con seguimiento más largo de acalasia en los estudios con abordaje laparotómico demostraron que una de las razones del empeoramiento clínico de los pacientes era la incidencia de RGE a largo plazo. Ortiz y colaboradores reportaron una tasa del 23% y Csendes et al. del 28% en un seguimiento largo plazo4,5. Aunque la incidencia global de RGE en este estudio fue del 10%, en el grupo de pacientes con un seguimiento mayor a 10 años, la tasa fue del 22%.
Este estudio presenta 2 limitaciones. Una fue la imposibilidad de seguir a todos los pacientes intervenidos. Fue muy desafiante convencer a los pacientes a someterse a los controles funcionales debido a la gran mejoría clínica y de calidad de vida conseguida en el postoperatorio. La segunda limitación fue que los pacientes fueron analizados retrospectivamente. Aunque la clasificación en 3 grupos según el tiempo de seguimiento puede causar un sesgo, la valoración pre- y postoperatoria, el equipo quirúrgico y la técnica utilizada fueron los mismos en todos los pacientes. Sin embargo, pudimos controlar prospectivamente un mismo grupo de pacientes en 2 momentos posteriores a la cirugía, uno de ellos a más de 10 años.
En conclusión, este estudio demuestra que el abordaje laparoscópico de la acalasia mejora la clínica y la calidad de vida de los pacientes, normalizando las presiones del EEI con una aceptable tasa de RGE, incluso en un seguimiento mayor de 10 años.Conflicto de intereses
Los autores declaran no haber recibido ayuda financiera para la realización de este estudio. No se declaran conflictos de interes.