La eventración paraestomal (EP) es la complicación tardía más frecuente del estoma quirúrgico. Solo un tercio de éstas se intervienen, hecho que en parte se explica por el alto índice de recidivas observadas tras la reparación. La utilización de materiales protésicos ha mejorado los resultados, aunque siguen siendo por debajo de lo ideal.
Por esta razón, se ha propuesto que la mejor solución puede estar en prevenir la aparición de la EP. Varios trabajos muestran resultados prometedores con reducciones muy llamativas en el porcentaje de EP al colocar una prótesis periestomal profiláctica.
En este artículo presentamos una revisión de los factores de riesgo asociados a la EP y una clasificación de la diversidad de técnicas de reparación existentes, y se propone un algoritmo para el tratamiento de la EP, incluyendo la prevención de esta.
Parastomal hernia (PH) is the most common delayed complication in stoma surgery. Only a third of these are operated on, something which is partly explained by the high recurrence rate observed after repair. The use of prosthetic materials has improved the results, although they continue to be below the ideal.
For this reason, it has been proposed that the best solution may be in preventing the PH. Several studies show promising results, with very marked reductions in the percentage of IH, on placing a prophylactic peristomal prosthesis.
In this article we present a review of the risk factors associated with PH, a classification of the existing diversity of repair techniques, and an algorithm is proposed for the management of PH, including its prevention.
La eventración paraestomal (EP) es la complicación tardía más frecuente del estoma quirúrgico. Las manifestaciones clínicas oscilan desde un simple problema estético hasta la estrangulación del contenido herniado.
Actualmente, se estima que sólo un tercio de las EP se intervienen debido a que la reparación de estas hernias todavía constituye un problema no resuelto. Las técnicas clásicas, como el cierre simple del defecto o la recolocación del estoma, con tasas de recidiva elevadas, se han sustituido en gran medida por las plastias de refuerzo con materiales protésicos, tanto por vía abierta como por laparoscopia, aunque los resultados en cuanto a recidiva y a morbilidad siguen estando por debajo de lo ideal1.
Por esta razón, algunos cirujanos han propuesto que la mejor solución puede estar en la prevención. Hasta este momento, los resultados son prometedores, con importantes reducciones en el porcentaje de EP al instalar de modo profiláctico una prótesis durante la confección del estoma.
Concepto e incidenciaDefinimos la EP como la hernia incisional que se desarrolla en la vecindad de una colostomía o una ileostomía con formación de una bóveda periestomal provocada por el paso de las asas a través del orificio aponeurótico, que se observa claramente con el esfuerzo parietal o en bipedestación como una prominencia de la pared alrededor del estoma1.
En 1973, Devlin2 clasificó la EP en 4 tipos. Aunque esta clasificación se utiliza poco en la práctica clínica, es importante distinguir entre la EP verdadera, el prolapso mucoso y la paresia de la pared abdominal producida por la denervación de los músculos laterales del abdomen.
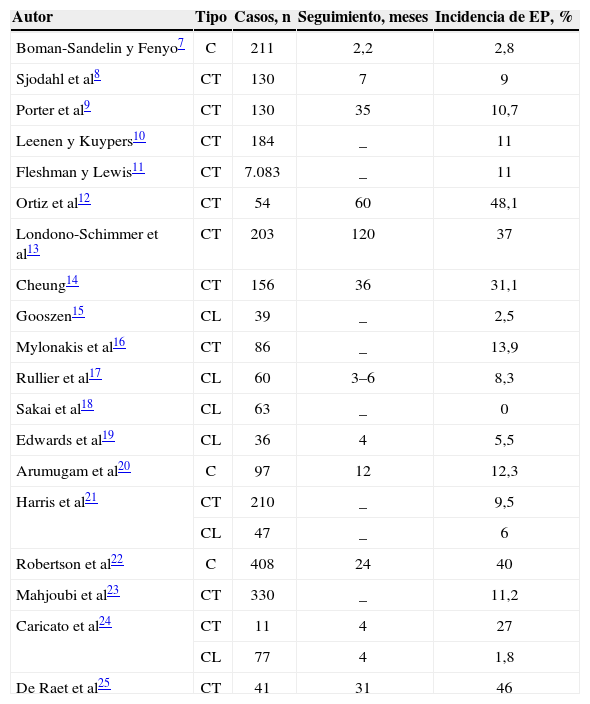
Aunque según Goligher3 «las eventraciones periestomales son tan frecuentes que su aparición resulta casi inevitable», es difícil determinar con precisión su incidencia, que varía entre el 10 y el 50%. Este hecho puede explicarse por la falta de consenso en su definición (pequeña eventración asintomática o eventración que precisa una corrección quirúrgica), diagnóstico y seguimiento4–6 (tabla 1).
Incidencia de eventración paraestomal en colostomías e ileostomías
| Autor | Tipo | Casos, n | Seguimiento, meses | Incidencia de EP, % |
| Boman-Sandelin y Fenyo7 | C | 211 | 2,2 | 2,8 |
| Sjodahl et al8 | CT | 130 | 7 | 9 |
| Porter et al9 | CT | 130 | 35 | 10,7 |
| Leenen y Kuypers10 | CT | 184 | _ | 11 |
| Fleshman y Lewis11 | CT | 7.083 | _ | 11 |
| Ortiz et al12 | CT | 54 | 60 | 48,1 |
| Londono-Schimmer et al13 | CT | 203 | 120 | 37 |
| Cheung14 | CT | 156 | 36 | 31,1 |
| Gooszen15 | CL | 39 | _ | 2,5 |
| Mylonakis et al16 | CT | 86 | _ | 13,9 |
| Rullier et al17 | CL | 60 | 3–6 | 8,3 |
| Sakai et al18 | CL | 63 | _ | 0 |
| Edwards et al19 | CL | 36 | 4 | 5,5 |
| Arumugam et al20 | C | 97 | 12 | 12,3 |
| Harris et al21 | CT | 210 | _ | 9,5 |
| CL | 47 | _ | 6 | |
| Robertson et al22 | C | 408 | 24 | 40 |
| Mahjoubi et al23 | CT | 330 | _ | 11,2 |
| Caricato et al24 | CT | 11 | 4 | 27 |
| CL | 77 | 4 | 1,8 | |
| De Raet et al25 | CT | 41 | 31 | 46 |
C: colostomía sin especificar; CL: colostomía lateral; CT: colostomía terminal; EP: eventración paraestomal.
Podemos clasificar los factores de riesgo para el desarrollo de una EP en 3 categorías: factores derivados del paciente, de la técnica quirúrgica y de las complicaciones postoperatorias (tabla 2).
Factores de riesgo para el desarrollo de la eventración paraestomal
| Factores |
| Características del paciente |
| Perímetro abdominal>100cm |
| Edad mayor de 60 años |
| Enfermedad de Crohn |
| Factores de la operación |
| Estoma en el colon |
| Factores postoperatorios |
| Supervivencia a largo plazo |
| Infección de la herida quirúrgica |
Factores como la obesidad, la diabetes, la desnutrición o la enfermedad pulmonar crónica se han relacionado con complicaciones de las colostomías, como estenosis, necrosis o absceso periestomal. Pero sólo el perímetro abdominal y la edad se han asociado a mayor riesgo de EP de manera independiente16,22,34.
De Raet et al25, al analizar de forma prospectiva un total de 41 pacientes con colostomías realizadas en amputaciones abdominoperineales por neoplasia del recto, sólo identificaron el perímetro abdominal superior a 100cm como factor relacionado con el desarrollo de esta complicación que apareció en el 75% de los pacientes con este factor de riesgo.
La asociación de colostomía y enfermedad inflamatoria intestinal tipo enfermedad de Crohn aparece asociada a mayor riesgo de complicaciones y a posterior aparición de EP, no así la colitis ulcerosa11,26,27,31,35,36.
En relación con la técnica quirúrgica, el tipo de estoma se ha asociado a un mayor riesgo de EP. Esta complicación es más frecuente en las colostomías que en las ileostomías y, a su vez, más en los estomas terminales que en los estomas laterales. También es importante el tamaño del estoma, tanto del orificio aponeurótico como del orificio cutáneo. Diversos estudios han estimado que éstos no deben sobrepasar los 3cm en las colostomías y los 2,5cm en las ileostomías4,9,28,30,37,38. No se ha demostrado que detalles técnicos como la subperitonización del segmento intestinal final previo al estoma o la ubicación de éste a través de los músculos rectos del abdomen prevengan la aparición de una EP, aunque continúa siendo tema de debate8,12,13,25,29,32,33,38. Por último, la realización del estoma mediante laparoscopia tampoco disminuye el riesgo de EP39.
En cuanto a los factores postoperatorios, no existen estudios en la literatura médica que relacionen las hernias paraestomales con otras complicaciones concomitantes, aunque conceptualmente es inevitable que todos esos procesos debiliten la pared abdominal, y aumenta el riesgo de desarrollar una EP.
Por último, aunque la mayoría de las EP aparecen en los 2 primeros años, la supervivencia a largo plazo aumenta el riesgo de EP40.
Diagnóstico e indicaciones quirúrgicasEn la mayoría de los pacientes el único dato clínico consiste en el abultamiento alrededor del estoma, y sólo un tercio de los casos tiene síntomas graves que precisan una corrección quirúrgica. Este abultamiento puede crecer hasta ser estéticamente intolerable o impedir la correcta colocación de la bolsa, y da lugar a escapes incapacitantes para el paciente. En otras ocasiones se produce un fenómeno de distensión brusca del saco herniario, sobre todo, en situaciones de esfuerzo de la pared abdominal, por lo que la piel alrededor de la colostomía termina distendiéndose. Este fenómeno puede ocasionar que la piel distendida sea más susceptible al desarrollo de dermatitis (más frecuente en ileostomías, cuyo material de salida es más irritante). El dolor es un síntoma frecuentemente asociado a la EP debido a la distensión de la pared abdominal y de la piel por la protrusión del saco herniario1–4.
Generalmente, el diagnóstico se realiza mediante la exploración clínica, pero en algunos casos ésta puede subestimar la existencia de una EP (pacientes obesos, exploración dificultosa por dolor a la palpación, cicatrices retraídas, eventraciones laparotómicas coexistentes o abombamientos por relajación de la pared abdominal alrededor del estoma). Otras veces resulta difícil diferenciar una hernia de un prolapso. En todos estos casos, el uso de exploraciones radiológicas (TAC o ECO) sería de uso obligado como ayuda diagnóstica6,29,41.
Tradicionalmente, los malos resultados obtenidos con la reparación de las EP limitaban las indicaciones quirúrgicas a pacientes muy sintomáticos o con complicaciones. En la actualidad, los pacientes con episodios intermitentes de incarceración, suboclusión, dificultad para el tratamiento del dispositivo colector y otros síntomas que interfieran con su calidad de vida deberían ser candidatos para la cirugía42,43 (tabla 3).
Indicaciones y contraindicaciones para la reparación de la eventración paraestomal
| Indicaciones |
| Absoluta |
| Incarceración |
| Estrangulación |
| Obstrucción |
| Fistulización |
| Perforación |
| Isquemia del estoma |
| Relativa |
| Historia de incarceración |
| Síntomas indicativos de obstrucción |
| Dificultad en mantener el dispositivo colector |
| Incapacidad para verse y tratarse el estoma |
| Dificultad para la irrigación |
| Dolor relacionado con la hernia |
| Ulceración de la piel circundante |
| Cosméticamente inaceptable |
| Cuello estrecho de la hernia que dificulta su reducción |
| Otras complicaciones concomitantes que indican la revisión, como estenosis o prolapso |
| Contraindicaciones |
| Absoluta |
| Enfermedad maligna terminal |
| Relativa |
| Enfermedad maligna metastásica o inoperable |
| Cormorbilidad grave |
| Estoma temporal |
Las técnicas quirúrgicas son numerosas de acuerdo con la vía de abordaje, la transposición o no del estoma, el uso de prótesis para refuerzo y la utilización de cirugía laparoscópica.
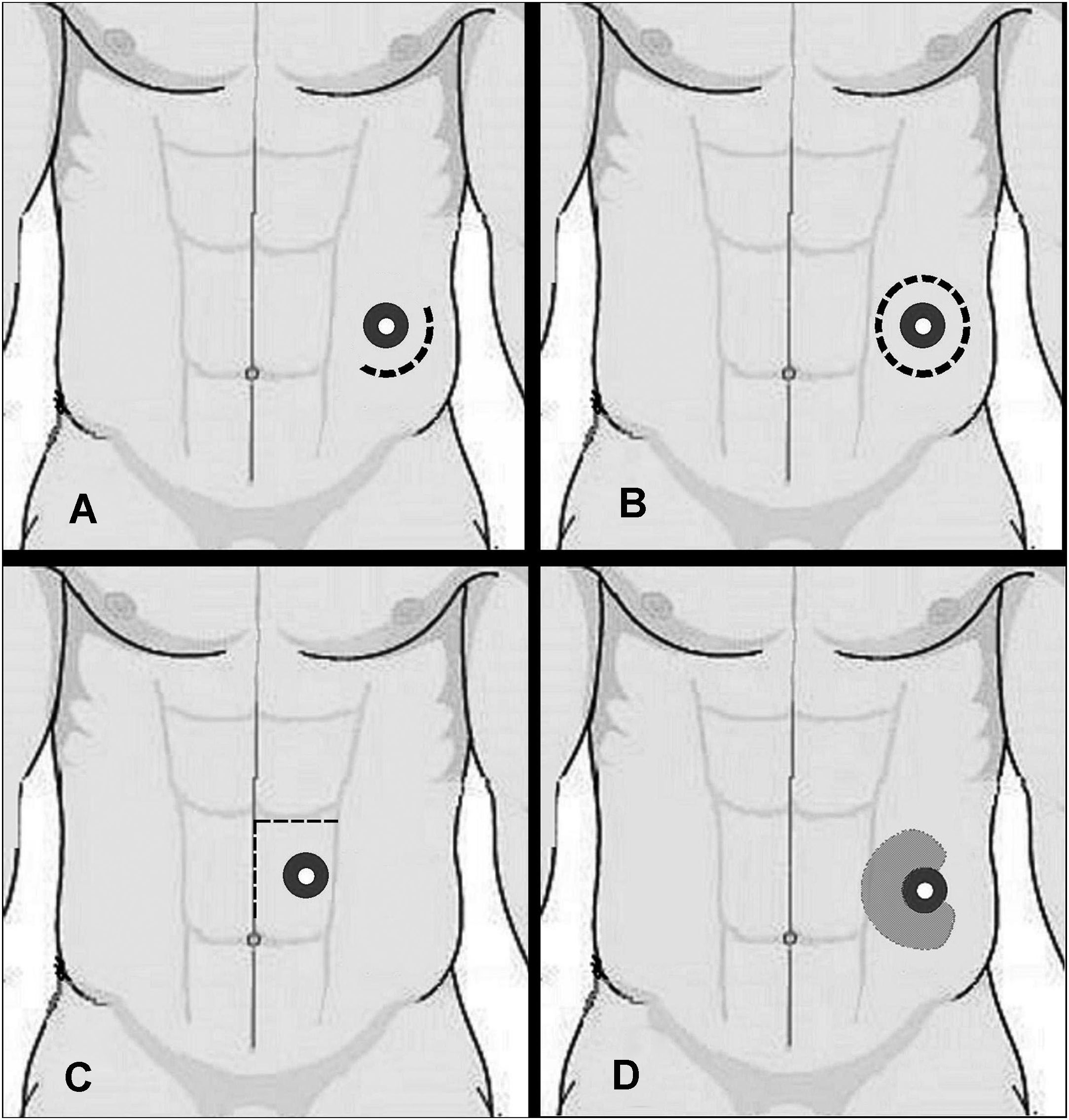
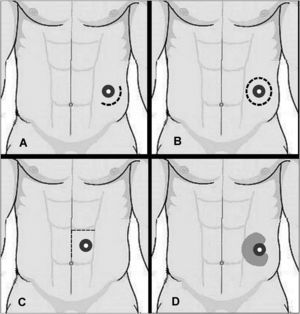
Técnicas abiertas sin prótesisSin transposición del estomaThorlakson44 describió en 1965 la técnica de reparación más utilizada en el pasado. El acceso a la colostomía se realiza sin desinserción del orificio cutáneo mediante una incisión alrededor del estoma a unos 5cm de la unión colocutánea (fig. 1A) a través del que se diseca el saco, se reseca y se aproximan los márgenes del orificio musculoaponeurótico con puntos sueltos de material irreabsorbible.
Esta técnica presenta un porcentaje de recidiva del 46–100% debido a la dificultad para cerrar correctamente el orificio aponeurótico sin tensión, por lo que no puede recomendarse como intervención estándar42,46,47.
En 1997, Bewes48 describió el cierre sin tensión del defecto paraestomal mediante el uso de un colgajo de deslizamiento peritoneomuscular realizado a través de una laparotomía.
Al riesgo de recidiva con esta técnica (40%) se le suma el de producir una nueva cicatriz abdominal con el consiguiente riesgo de eventración laparotómica37. Esta técnica sólo estaría justificada cuando no es posible el uso de biomateriales y es necesaria la realización de una laparotomía para tratar problemas asociados.
Con transposición del estomaConsiste en desmontar el estoma a través de una laparotomía, tratar la EP mediante el cierre de la pared por planos y crear un nuevo estoma1. Además del riesgo de desarrollar una nueva EP, la transposición por vía transperitoneal presenta los inconvenientes derivados de la propia laparotomía49,50.
Con el fin de evitar estos inconvenientes, otros autores2,45–47 proponen realizar esta transposición por vía local, y reservar la vía transperitoneal si existen dificultades quirúrgicas o en caso de urgencia ante una eventración estrangulada.
La transposición es superior a la reparación local con respecto a la tasa de recidiva, pero a costa de un mayor índice de complicaciones postoperatorias47,51.
Técnicas abiertas con prótesisEl primer trabajo que aparece en la literatura médica sobre el uso de un refuerzo protésico para la reparación de una EP corresponde a Hopkins y Trento52 en 1982, 3 décadas después de que empezaran a utilizarse biomateriales en el tratamiento de las eventraciones laparotómicas53–55.
Los problemas observados con la utilización de materiales irreabsorbibles en el interior de la cavidad abdominal, en contacto con las vísceras, junto con la idea de situarlo en una zona contaminada hicieron que en un principio se desaconsejara el uso de los biomateriales alrededor del estoma53. Pero, hasta la fecha, sólo se ha referido un caso en la literatura médica de erosión del colon por la prótesis al utilizarse en la reparación de una EP56.
Mediante los mismos principios aplicados en las eventraciones laparotómicas se han descrito diferentes técnicas de reparación protésica sin tensión de la EP. El desarrollo de biomateriales con mejor integración y menor respuesta inflamatoria hace de éstos el «patrón oro» para su utilización en los defectos de la pared abdominal, incluida la EP57.
Con prótesis superficial (onlay)Los principios generales de esta técnica son abordaje local del saco herniario mediante una incisión cutánea sin laparotomía, disección y tratamiento de éste con cierre del defecto aponeurótico y refuerzo con material protésico de tipo reticular.
Rosin y Bonardi58 en 1977 y después Abdu59 en 1982 practican una incisión circular alrededor del estoma, y crean un anillo cutáneo de 2cm de ancho alrededor de éste (fig. 1B). Tras el sellado del colon redundante mediante grapado, se liberan después los márgenes aponeuróticos y el saco peritoneal, que se reseca. En la zona del defecto parietal se coloca una malla de polipropileno con un orificio circular en su centro para el paso del colon, que se une a la prótesis con varios puntos.
Leslie60 recomienda una vía de acceso en «L», situada a unos 10 cm del estoma, con una parte de la incisión sobre la cicatriz previa (fig. 1C). La movilización de este colgajo cutaneosubcutáneo permite no sólo la disección del saco herniario paraestomal, sino también la reparación de una eventración laparotómica concomitante. Tras resecar el saco y suturar los márgenes aponeuróticos, se cubre la pared con 2 hojas de polipropileno que rodean el colon, que se fija a la piel.
Tekkis et al61 han publicado una técnica similar de cierre aponeurótico con refuerzo protésico in situ. La incisión es semicircular, alrededor del estoma, y tras la disección de la hernia y el estrechamiento del orificio parietal, se coloca superficialmente una prótesis de polipropileno, que rodea el orificio parietal en 270° (fig. 1D). Estos autores insisten en la importancia de no poner en contacto el colon con la prótesis, para lo que dejan unos 2–3mm entre el borde interno de la prótesis y el orificio aponeurótico.
Con prótesis profunda en la pared (sublay)Otros autores1,62 instalan la prótesis profundamente entre 2 planos musculoaponeuróticos. Tras la desinserción del estoma y el cierre temporal del colon mediante grapado, se crea un amplio espacio de disección subaponeurótico.
Martínez-Munive et al62 realizan la desinserción del estoma y el cierre del plano posterior, y dejan un orificio de 2–3cm para el paso del colon. Posteriormente, se coloca una gran prótesis fenestrada en el espacio liberado y se fija al plano posterior mediante hilos o grapas. El plano anterior se cierra por delante de la prótesis, y deja sólo un orificio adaptado al tamaño del colon. A continuación, el estoma se vuelve a suturar a la piel.
Cuilleret y Bou63 proponen, mediante acceso exclusivo por vía intraabdominal, abrir el peritoneo, resecar el saco desde el interior y después reforzar el defecto herniario mediante la colocación preperitoneal de una prótesis. Finalmente, se cierra el peritoneo y se parietaliza el segmento distal del colon.
Kasperk et al64 describen una técnica combinada, ya que en primer lugar acceden a la eventración por vía laparotómica y, tras haber reducido la hernia, colocan una prótesis irreabsorbible en posición retromuscular. Después de cerrar la laparotomía, aproxima los bordes del defecto aponeurótico por vía anterior.
Bouillot1,65 realiza una técnica con transposición del estoma, y crea un gran espacio retromuscular mediante un acceso local. Tras su desinserción y sellado, el estoma se reintroduce en la cavidad abdominal. En este espacio se sitúa una gran prótesis de poliéster que se fija mediante suturas transparietales a la aponeurosis. La prótesis debe sobrepasar holgadamente tanto el antiguo como el nuevo sitio del estoma. Posteriormente se extrae el intestino y se madura el estoma. Los autores refieren una recidiva del 10% y una tasa de complicaciones del 0% en una serie de 10 pacientes65.
Con prótesis intraabdominalLa finalidad de esta vía es evitar el acceso local al estoma, lo que teóricamente disminuye el riesgo séptico, tratando la EP por vía interna. A cambio, tiene mayor complejidad técnica y riesgo de una eventración en la nueva laparotomía.
Sugarbaker66 no trata el saco peritoneal. El contenido herniado se reduce y el orificio aponeurótico se refuerza desde el interior con una malla suturada en la periferia de los márgenes aponeuróticos y que pasa «en puente» por encima del colon, de forma que remeda a la subperitonización clásica. Así, la prótesis queda en situación intraabdominal.
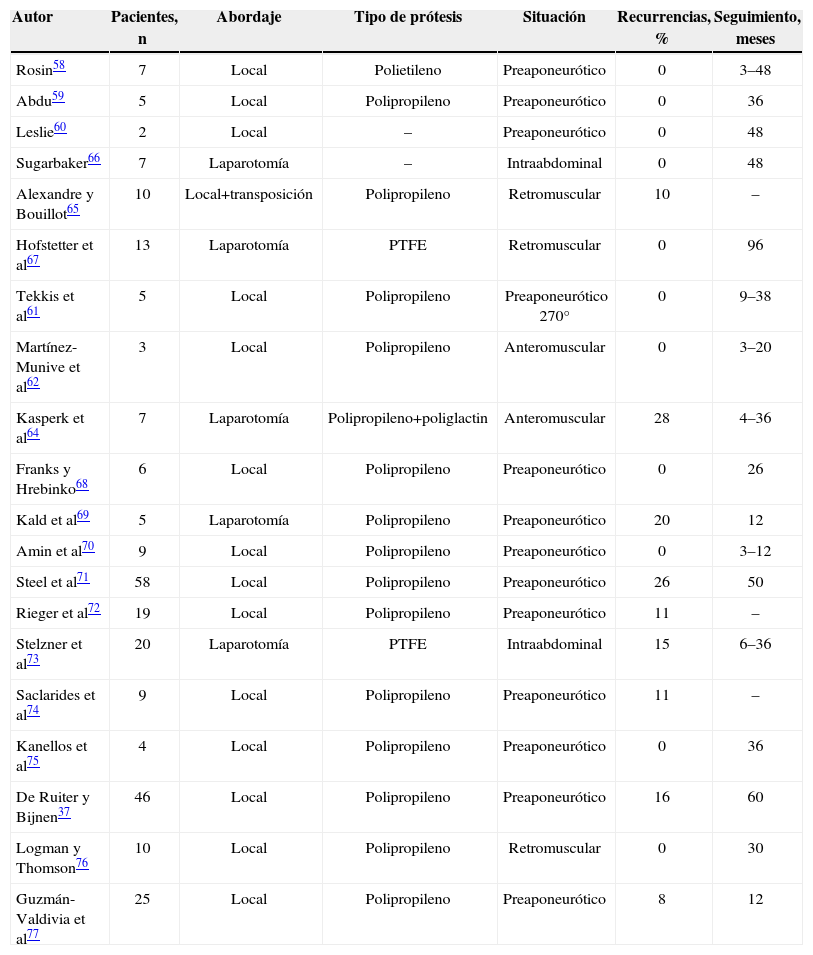
Existen pocas series en la literatura médica con suficiente número de pacientes que permitan aconsejar una determinada técnica con prótesis (tabla 4).
Algunas series publicadas sobre reparación protésica de eventración paraestomal por vía abierta
| Autor | Pacientes, n | Abordaje | Tipo de prótesis | Situación | Recurrencias, % | Seguimiento, meses |
| Rosin58 | 7 | Local | Polietileno | Preaponeurótico | 0 | 3–48 |
| Abdu59 | 5 | Local | Polipropileno | Preaponeurótico | 0 | 36 |
| Leslie60 | 2 | Local | – | Preaponeurótico | 0 | 48 |
| Sugarbaker66 | 7 | Laparotomía | – | Intraabdominal | 0 | 48 |
| Alexandre y Bouillot65 | 10 | Local+transposición | Polipropileno | Retromuscular | 10 | – |
| Hofstetter et al67 | 13 | Laparotomía | PTFE | Retromuscular | 0 | 96 |
| Tekkis et al61 | 5 | Local | Polipropileno | Preaponeurótico 270° | 0 | 9–38 |
| Martínez-Munive et al62 | 3 | Local | Polipropileno | Anteromuscular | 0 | 3–20 |
| Kasperk et al64 | 7 | Laparotomía | Polipropileno+poliglactin | Anteromuscular | 28 | 4–36 |
| Franks y Hrebinko68 | 6 | Local | Polipropileno | Preaponeurótico | 0 | 26 |
| Kald et al69 | 5 | Laparotomía | Polipropileno | Preaponeurótico | 20 | 12 |
| Amin et al70 | 9 | Local | Polipropileno | Preaponeurótico | 0 | 3–12 |
| Steel et al71 | 58 | Local | Polipropileno | Preaponeurótico | 26 | 50 |
| Rieger et al72 | 19 | Local | Polipropileno | Preaponeurótico | 11 | – |
| Stelzner et al73 | 20 | Laparotomía | PTFE | Intraabdominal | 15 | 6–36 |
| Saclarides et al74 | 9 | Local | Polipropileno | Preaponeurótico | 11 | – |
| Kanellos et al75 | 4 | Local | Polipropileno | Preaponeurótico | 0 | 36 |
| De Ruiter y Bijnen37 | 46 | Local | Polipropileno | Preaponeurótico | 16 | 60 |
| Logman y Thomson76 | 10 | Local | Polipropileno | Retromuscular | 0 | 30 |
| Guzmán-Valdivia et al77 | 25 | Local | Polipropileno | Preaponeurótico | 8 | 12 |
PTEE: politetrafluoroetileno.
En 1998 Porcheron et al78 describieron la primera reparación de una EP por vía laparoscópica. En este procedimiento, tras liberar las adherencias periestomales, reducir parcialmente el saco y conservar parte de éste, los autores suturaban el orificio herniario y después reforzaban esta sutura mediante la colocación de una prótesis de politetrafluoroetileno (PTEE) fijada con grapas. Desde entonces, la aplicación de la vía laparoscópica para la reparación de las EP ha ido en aumento, como demuestra la existencia de múltiples artículos publicados en la literatura médica79–88. Es demasiado pronto para conocer los resultados a largo plazo de este tipo de intervenciones, ya que las series tienen escaso número de pacientes y períodos de seguimiento cortos, hechos que pueden explicar la disparidad en los resultados (tabla 5).
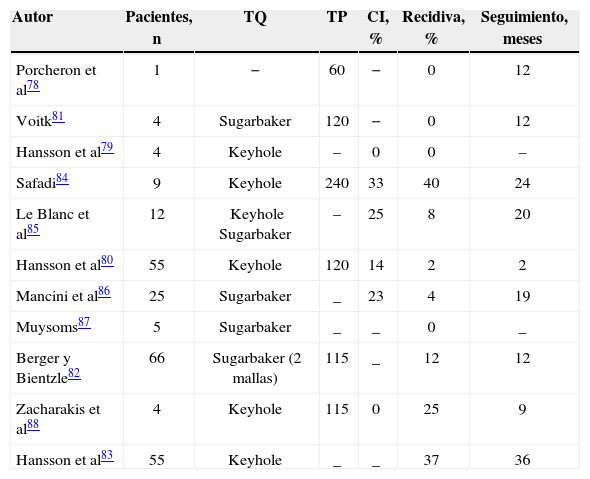
Algunas series publicadas sobre reparación protésica de eventración paraestomal por vía laparoscópica
| Autor | Pacientes, n | TQ | TP | CI, % | Recidiva, % | Seguimiento, meses |
| Porcheron et al78 | 1 | − | 60 | − | 0 | 12 |
| Voitk81 | 4 | Sugarbaker | 120 | − | 0 | 12 |
| Hansson et al79 | 4 | Keyhole | – | 0 | 0 | – |
| Safadi84 | 9 | Keyhole | 240 | 33 | 40 | 24 |
| Le Blanc et al85 | 12 | Keyhole Sugarbaker | – | 25 | 8 | 20 |
| Hansson et al80 | 55 | Keyhole | 120 | 14 | 2 | 2 |
| Mancini et al86 | 25 | Sugarbaker | _ | 23 | 4 | 19 |
| Muysoms87 | 5 | Sugarbaker | _ | _ | 0 | _ |
| Berger y Bientzle82 | 66 | Sugarbaker (2 mallas) | 115 | _ | 12 | 12 |
| Zacharakis et al88 | 4 | Keyhole | 115 | 0 | 25 | 9 |
| Hansson et al83 | 55 | Keyhole | _ | _ | 37 | 36 |
CI: complicaciones inmediatas; TP: tipo de prótesis; TQ: técnica quirúrgica.
De las técnicas publicadas, 2 de ellas han tenido mayor difusión.
En la técnica de Keyhole, descrita por Hansson et al79, la prótesis se corta radialmente hasta llegar a su centro, en el que se reseca un círculo, adaptado a cada caso, para acomodar a su través el estoma, al que rodea completamente. Se trata de una técnica con gran difusión tras su descripción, y los propios autores han comunicado recientemente una tasa de recidiva cercana al 90%, aunque la mayoría de éstas son asintomáticas80.
En la técnica de Sugarbaker modificada, descrita por Voitk81, la prótesis cubre el defecto herniario de forma similar a la descripción para la vía abierta. La prótesis no fenestrada, aplicada directamente en posición intraperitoneal, contiene el colon contra la pared.
Berger y Bientzle82 unifican ambas técnicas al usar 2 prótesis: la primera alrededor del colon y la segunda «al parietalizar» el segmento del colon distal.
En cualquier caso, se recomienda seguir los principios de la técnica laparoscópica para la reparación de las eventraciones, como son sobrepasar en al menos 5cm el borde del defecto con la prótesis y fijarla adecuadamente.
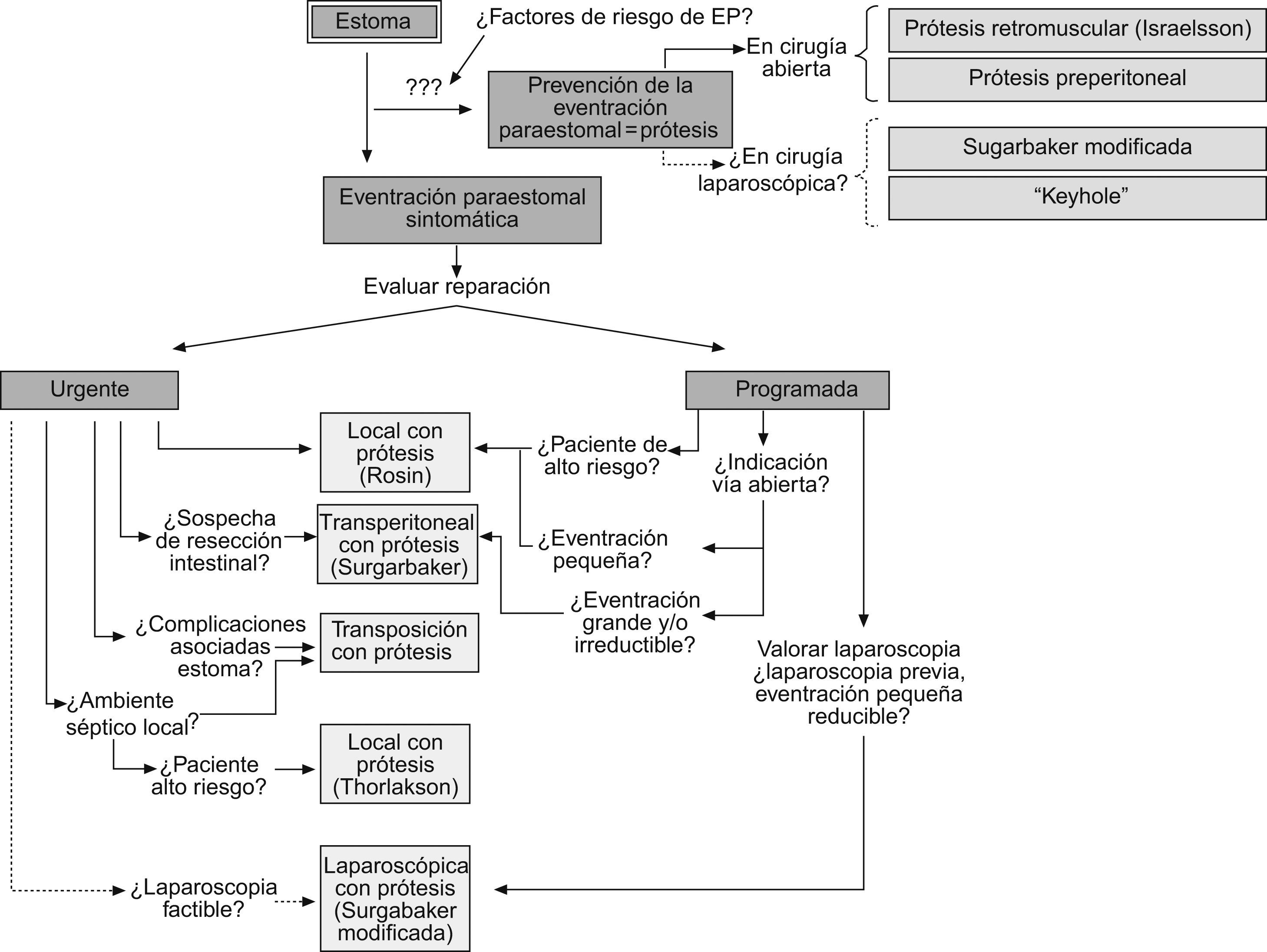
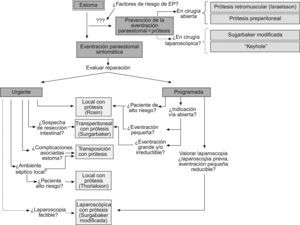
Elección de la técnica de reparación de la eventración paraestomalAunque la mejor técnica suele ser aquélla con la que se tiene más experiencia, es importante individualizar el tratamiento en cada caso, y aplicar el procedimiento más adecuado a las condiciones clínicas del paciente, y la posible asociación de la EP a una hernia laparotómica concomitante, circunstancia que se observa con frecuencia40. La actitud terapéutica, resumida a continuación, es la que seguimos en nuestro centro (fig. 2).
Como norma general, se acepta que el refuerzo de la pared mediante una prótesis es la única técnica que permite una reparación sólida a largo plazo, y ofrece con los nuevos biomateriales unas tasas de recidiva y morbilidad aceptables. La tendencia actual es el empleo de prótesis de poro amplio y baja densidad para disminuir en lo posible la retracción y la reacción inflamatoria.
Cirugía urgenteEs probable que la técnica más usada sea la reparación por vía local con prótesis58. Es sencilla, ya que no requiere deshacer todo el trayecto parietal del estoma, pero tiene una tasa de recidiva elevada58. El abordaje transperitoneal con prótesis puede ser la mejor alternativa cuando haya que tratar otra enfermedad intraabdominal concomitante66,73, mientras que la existencia de complicaciones asociadas en el estoma, como malposición, retracción o estenosis, puede aconsejar una transposición con prótesis1. La presencia de un proceso séptico local grave con un absceso periestomal en un paciente de muy alto riesgo podría ser, hoy en día, la única indicación para realizar una cirugía local, rápida y sin dejar una prótesis en un campo contaminado42. Por último, cabe mencionar el abordaje laparoscópico si se considera factible ante una EP de pequeño tamaño y se cuenta con experiencia en cirugía laparoscópica79,81.
Cirugía programadaEn pacientes de alto riesgo, el tratamiento de elección consistiría en la reparación local con prótesis58, técnica también indicada en EP pequeñas para cualquier paciente, y asumen un riesgo de recidiva alto en aras de una intervención poco intensiva. Si la EP es grande, irreductible o está asociada a una hernia incisional concomitante, es aconsejable un abordaje transperitoneal con prótesis66, ya que permite reducir con comodidad el contenido herniario y colocar una prótesis de grandes dimensiones. Si el paciente ha tenido un procedimiento laparoscópico previo (cada vez más frecuente) o requiere otro procedimiento quirúrgico videoasistido y la EP es pequeña y reductible, puede plantearse una reparación laparoscópica con prótesis, en este caso con la técnica de Sugarbaker modificada81, que es la que por el momento ofrece los mejores resultados.
Profilaxis de las eventraciones paraestomales mediante refuerzo protésicoSobre la base de los mismos principios de las hernias inguinales y al asumir que la construcción de una colostomía supone la creación de manera artificial de una debilidad de la pared abdominal, en los últimos años han aparecido numerosos trabajos en los que se plantea la prevención de la EP antes de que ésta aparezca (tabla 6).
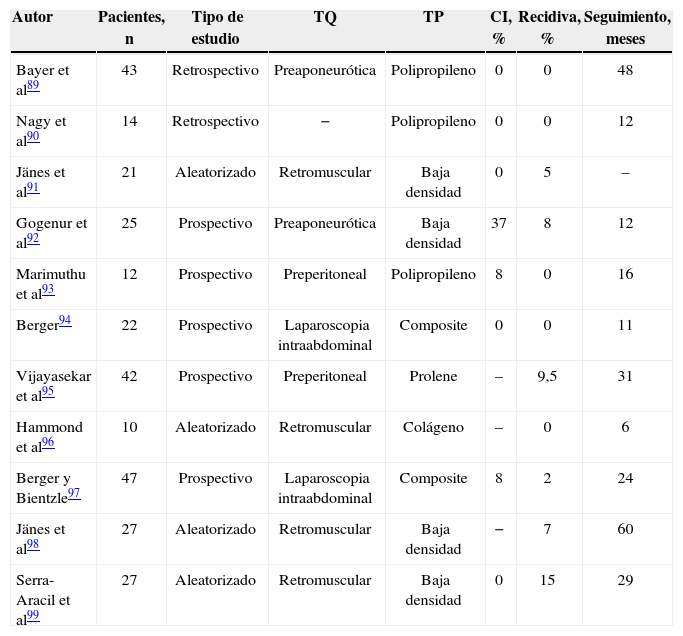
Estudios publicados sobre prevención de eventración paraestomal mediante refuerzo protésico
| Autor | Pacientes, n | Tipo de estudio | TQ | TP | CI, % | Recidiva, % | Seguimiento, meses |
| Bayer et al89 | 43 | Retrospectivo | Preaponeurótica | Polipropileno | 0 | 0 | 48 |
| Nagy et al90 | 14 | Retrospectivo | − | Polipropileno | 0 | 0 | 12 |
| Jänes et al91 | 21 | Aleatorizado | Retromuscular | Baja densidad | 0 | 5 | – |
| Gogenur et al92 | 25 | Prospectivo | Preaponeurótica | Baja densidad | 37 | 8 | 12 |
| Marimuthu et al93 | 12 | Prospectivo | Preperitoneal | Polipropileno | 8 | 0 | 16 |
| Berger94 | 22 | Prospectivo | Laparoscopia intraabdominal | Composite | 0 | 0 | 11 |
| Vijayasekar et al95 | 42 | Prospectivo | Preperitoneal | Prolene | – | 9,5 | 31 |
| Hammond et al96 | 10 | Aleatorizado | Retromuscular | Colágeno | – | 0 | 6 |
| Berger y Bientzle97 | 47 | Prospectivo | Laparoscopia intraabdominal | Composite | 8 | 2 | 24 |
| Jänes et al98 | 27 | Aleatorizado | Retromuscular | Baja densidad | − | 7 | 60 |
| Serra-Aracil et al99 | 27 | Aleatorizado | Retromuscular | Baja densidad | 0 | 15 | 29 |
CI: complicaciones inmediatas; TP: tipo de prótesis; TQ: técnica quirúrgica.
En nuestra opinión, los resultados de la literatura médica hacen atractiva la idea de aconsejar el uso profiláctico de una prótesis en el momento de la construcción del estoma, aunque es necesario contar con una mayor evidencia científica que apoye su uso sistemático.
Hoy en día, la profilaxis de la EP sigue constituyendo un tema debatido, por lo que parece razonable comenzar seleccionando a los pacientes con más riesgo de desarrollar una EP (gran perímetro abdominal, mayores de 60 años, enfermedad de Crohn, etc.) para este procedimiento. Si la intervención es mediante cirugía abierta, pueden recomendarse las técnicas retromuscular91 o preperitoneal, con lo que se evita la colocación de una prótesis intraperitoneal. Si la intervención se realiza por laparoscopia, la prótesis se coloca intraabdominal, y existen ya algunos dispositivos especialmente diseñados para este propósito94,97.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.