Introducción
La colecistectomía laparoscópica (CL) es el tratamiento de elección de la colelitiasis sintomática y, consecuentemente, uno de los procedimientos realizados con mayor frecuencia en un servicio de cirugía. Este hecho se basa en las reconocidas ventajas de la técnica laparoscópica para proporcionar al paciente un postoperatorio más confortable que el abordaje tradicional laparotómico1,2.
En Estados Unidos se comenzó a realizar la CL en régimen ambulatorio en los primeros años de la década de los noventa, y la primera publicación la realizaron Reddick y Olsen3. Pero la aplicación del método a la cirugía mayor ambulatoria no ha sido aceptada de manera generalizada en Europa, sobre todo por el temor a la aparición de complicaciones postoperatorias importantes, por parte del cirujano, y por la falta de información y de confianza de la mayoría de los pacientes que prefieren permanecer una noche como mínimo en el hospital4,5.
Por ello, se hace necesario analizar si se pueden cumplir todos los criterios de selección que permitan la ambulatorización con el máximo de garantías y seguridad para el paciente. Aparte de los parámetros preoperatorios de selección común a un programa de cirugía ambulatoria, creemos importante establecer un sistema predictivo de variables intraoperatorias que permitan discernir qué pacientes podrían ser candidatos al alta hospitalaria.
El objetivo de este estudio fue revisar nuestra experiencia, analizar las variables predictivas intraoperatorias y establecer un score práctico para predecir que pacientes pueden ser candidatos al alta ambulatoria de la CL.
Material y método
Analizamos prospectivamente a 410 pacientes intervenidos de CL electiva por colelitiasis sintomática realizadas en el período comprendido entre enero de 1999 y agosto de 2003. Se excluyó del estudio a aquellos pacientes con signos directos o indirectos de coledocolitiasis, colecistitis, ASA III inestable o ASA IV.
Todos los procedimientos se programaron por la mañana y los pacientes fueron admitidos en el hospital una hora antes de la operación. Se obtuvo consentimiento informado específico para el manejo ambulatorio en todos los casos. Se realizó profilaxis antibiótica con amoxicilina-ácido clavulánico, 2.000 mg por vía intravenosa. En pacientes alérgicos a la penicilina se administró 1.200 mg de clindamicina por vía intravenosa. El equipo anestésico fue siempre el mismo.
La técnica de colecistectomía fue la habitual "europea" con 4 trocares y se inició el procedimiento con la realización de neumoperitoneo "a cielo abierto" mediante la colocación de un trocar de Hasson supraumbilical. Tras la instauración del neumoperitoneo, y antes del procedimiento, se realizó una irrigación del área subfrénica y subhepática, incluyendo el lecho hepático y el hilio hepático con una solución de bupivacaína al 0,5% a la misma dosis que la utilizada con antelación. Al final de la colecistectomía, y antes de retirar los trocares bajo visión directa, repetíamos la instilación de anestésico local del mismo modo. Al final del procedimiento se realizó descompresión manual del abdomen para evacuar el CO2 residual. No se realizó colangiografía intraoperatoria (CIO) en ningún caso.
El abordaje postoperatorio en régimen de fast track de los pacientes intervenidos ha sido previamente descrito6. Se mantuvo al paciente en observación en un área de cuidados intermedios hasta que fue posible la sedestación. Si presentó náuseas o vómitos (N/V), se administró una dosis por vía intravenosa de 10 mg de metoclopramida. Si presentó dolor se administró una dosis por vía intravenosa de 2 g de metamizol magnésico.
Los criterios para ingreso fueron: intervención muy dificultosa, signos vitales inestables, excesivo dolor, N/V incontrolables o razones de causa social por negativa del paciente, a pesar de la información preoperatoria previa. Consideramos pacientes ambulatorios los que tuvieron una estancia hospitalaria menor de 8 h, pacientes de "estancia nocturna" aquellos que estuvieron en el hospital menos de 23 h y pacientes ingresados a los que permanecieron en el hospital más de 24 h.
El inmediato contacto telefónico con el cirujano era rutinario y obligatorio a las 22 h del día de la intervención. Las visitas postoperatorias de control continuaron al tercer día postoperatorio (72 h) y se sucedían posteriormente a la semana, a los 14 días, al mes, a los 3 meses, a los 6 meses y al año de la intervención.
Se determinaron variables intraoperatorias: tiempo de cirugía, grado de dificultad de acceso a cavidad abdominal, score de dificultad anatómica, grado de dificultad en la extracción vesicular, perforación vesicular intraoperatoria, localización de hemorragia durante la disección quirúrgica, score de grado o intensidad de hemorragia intraoperatoria, hallazgos y características anatómicas de la vesícula biliar (normal, colecistitis crónica, hidropesía, vesícula escleroatrófica).
El equipo quirúrgico establecía tras la intervención una puntuación acordada entre los 2 cirujanos participantes:
Score de "dificultad anatómica" o de disección quirúrgica. Contemplaba las variables: grado de disección del triángulo de Calot, identificación del conducto cístico, identificación de la arteria cística, disección del triángulo hepatocístico, disección del lecho hepático. Puntuaciones entre 1 (disección fácil), 2 (disección difícil), 3 (disección muy dificultosa). Score total posible entre 5 y 15.
Score de intensidad hemorrágica. Variables analizadas: grado de hemorragia de puertas de entrada, hemorragia del triángulo de Calot, hemorragia de la arteria cística, hemorragia del lecho hepático (0 = no sangrado, 1 = sangrado leve, 2 = sangrado moderado, 3 = hemorragia intensa). Score total posible entre 0 y 12.
El análisis estadístico se realizó utilizando un programa comercial (SPSS versión 12). Las variables continuas se contrastaron mediante el test de la t de Student, considerando el nivel de significación estadística en p < 0,05. Las variables dicotómicas se analizaron mediante las pruebas de la *2 y la escala de Fisher cuando fue necesario. El análisis multivariante discriminante se practicó eliminando las variables que no alcanzaron un nivel de tolerancia exigido de p < 0,05. Se determinó la ecuación de las variables independientes dotadas de significación en el análisis discriminante, y se realizó un score intraoperatorio considerando un valor numérico de corte entre pacientes ambulatorios y no ambulatorios.
Resultados
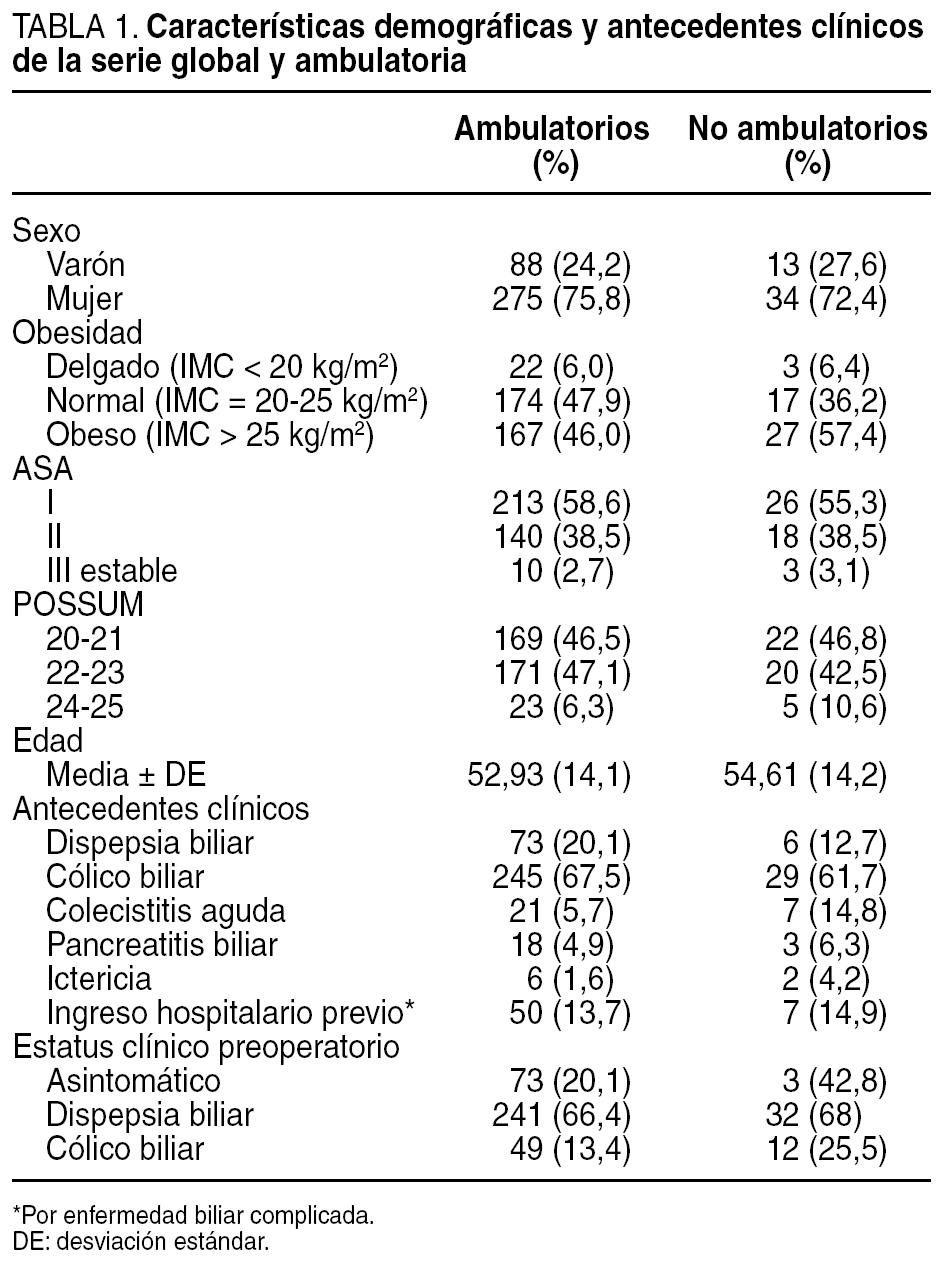
Las principales características demográficas y los antecedentes clínicos de los pacientes se muestran en la tabla 1.
De 410 pacientes consecutivos sólo 363 fueron intervenidos de forma ambulatoria estricta, lo que representa un 88,5% del global de la serie; la estancia hospitalaria media de este grupo fue de de 6,1 ± 1,2 h. Por el contrario, 42 pacientes requirieron estancia nocturna en el hospital, lo que supone un 10,24% de los casos; su estancia hospitalaria fue inferior a 24 h. La mayoría de estos pacientes permaneció en el hospital por causas sociales (negativa del paciente o familiares) o bien por que la intervención quirúrgica finalizó después de las 17 h, lo que hace la hora del alta inaceptable desde el punto de vista médico y social (tabla 2).
En todos los casos ambulatorios se conoció mediante llamada telefónica a las 22.00 h el estado general del paciente. De ellos, 339 pacientes no presentaron ningún síntoma de alarma. Veintiséis pacientes refirieron dolor abdominal que les preocupaba: se les prescribió analgesia oral y nueva consulta en caso de persistencia del dolor, no requiriendo ninguno de reingreso. Once pacientes refirieron N/V; se prescribió metoclopramida oral en 9, y ondansetron en los 2 restantes, sin requerir ingreso posterior.
Hubo 4 conversiones (0,97%), ocasionadas por 2 casos de adherencias densas con imposibilidad de reconocer estructuras, 1 paciente con plastrón colecistogástrico y vesícula escleroatrófica, y un último caso, por pérdida de la vesícula en el interior del abdomen una vez realizada la colecistectomía.
Un total de 5 pacientes requirieron ingreso (entre 24 y 48 h) por diferentes causas, incluyendo:
1. Conversión a cirugía abierta (2 casos).
2. Neumotórax intraoperatorio, por lesión puntiforme en cara diafragmática suprahepática.
3. Complicaciones médicas postoperatorias, a saber: un cuadro de insuficiencia ventricular izquierda y otro de psicosis esquizofrénica.
Se observaron 48 (11,7%) complicaciones postoperatorias en la serie global, la mayoría de ellas sin importancia, y donde el dolor abdominal de tipo parietal fue la más frecuente. El porcentaje de complicaciones en los pacientes inicialmente ambulatorios fue del 10,7%.
Seis pacientes fueron reingresados en nuestro hospital. Dos de ellos al día siguiente de la cirugía debido a episodios de vómitos repetidos que cedieron con tratamiento sintomático; otro paciente debido a una pancreatitis aguda biliar, el sexto día de la colecistectomía, que respondió a terapia conservadora; un paciente por colección subfrénica que comenzó el tercer día postoperatorio con fiebre y dolor en hipocondrio derecho, también solucionada con tratamiento antibiótico endovenoso, y un último paciente aquejado de un dolor abdominal generalizado a las 72 h, en el que se halló una colección subhepática de origen biliar, pero que en controles seriados radiológicos por ecografía y tomografía computarizada (TC) abdominal, no requirió cirugía, únicamente tratamiento de soporte y observación durante 5 días. Un sexto paciente reingresó en otra institución distinta a la nuestra, a causa de un episodio de oclusión intestinal que necesitó de tratamiento quirúrgico a la semana debido a cuadro adherencial (tabla 2).
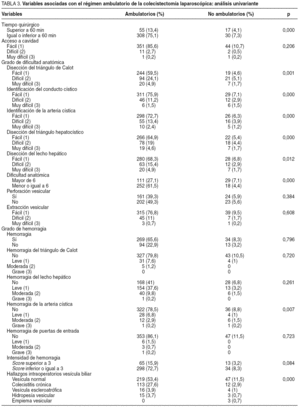
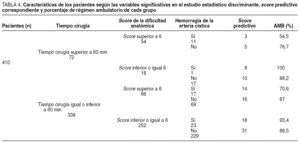
El estudio univariante mostró variables que resultaron significativas (tabla 3). Factores como la perforación vesicular, el acceso a cavidad, la extracción vesicular, la presencia de hemorragia del lecho hepático o de las puertas de entrada, así como el grado o intensidad de la hemorragia durante el acto quirúrgico no resultaron variables estadísticamente significativas en nuestro estudio. El estudio multivariado discriminante confirmó que las únicas variables con influencia en el carácter ambulatorio de la intervención eran el tiempo quirúrgico superior a 60 min (p = 0,011 y F = 6,515), el score de dificultad anatómica (p = 0,001 y F = 11,17) y la hemorragia de la arteria cística en la disección del hilio vesicular (p = 0,011 y F = 4,92) (tabla 4). Utilizando los coeficientes derivados de la ecuación discriminante mediante este análisis, el sistema sería capaz de predecir la clasificación correcta de un 88,5% de los casos analizados.
Se obtuvo una ecuación discriminante múltiple, que permitió identificar con un score, rápida y fácilmente la probabilidad de seguir el régimen ambulatorio de cada paciente: Y = 11 Xº + 5 X1 + 2 X2 15; donde Y representa la probabilidad de régimen ambulatorio del paciente; Xº, el tiempo de cirugía superior a 60 min; X1, el score de dificultad anatómica superior a 6, y X2, la hemorragia de la arteria cística. Se obtuvo un valor de corte en base a la aplicación de la ecuación (valor = 16), estableciendo una probabilidad de régimen ambulatorio superior al 87%, por encima de este valor. La sensibilidad del sistema predictivo fue del 93,6% y la especificidad de 66%, con un alto valor predictivo positivo (95,4%).
Discusión
La posibilidad de realizar la colecistectomía de manera ambulatoria ha sido facilitada fundamentalmente por la aplicación del abordaje laparoscópico, el uso de anestesia libre de opiáceos, los métodos de analgesia preventiva y el uso de anestésicos intraperitoneales7-9. La inclusión como procedimiento susceptible de manejo ambulatorio conlleva una mejora en la calidad asistencial, un ahorro económico sustancial y un incremento en la disponibilidad de recursos hospitalarios para otras enfermedades de difícil cálculo por lo importante de su repercusión10.
El porcentaje de fracaso del régimen ambulatorio de la CL en pacientes seleccionados en las series estudiadas oscila entre un 2-19%, debido principalmente a los síntomas postoperatorios (N/V o dolor abdominal), la conversión a cirugía abierta y la inseguridad del paciente8,11-14. La selección de pacientes, por tanto se antoja necesaria con el objeto de disminuir al mínimo esta probabilidad.
Pero, a su vez, es necesaria una técnica quirúrgica meticulosa por cirujanos expertos e involucrados en este tipo de cirugía. Varios estudios5,11,12,14-17 han identificado ciertos factores intraoperatorios que podrían predecir qué pacientes no son candidatos a priori al éxito de la CL ambulatoria (tabla 5). En nuestro estudio, el tiempo quirúrgico superior a 60 min, la puntuación elevada en el score de dificultad anatómica, y la hemorragia de la arteria cística fueron los factores de mayor peso que determinaron el fracaso en la aplicación ambulatoria de la CL.
El tiempo del acto quirúrgico es clave para determinar la posibilidad de éxito en la ambulatorización, e incluso en algunas series es el factor predictivo más importante. Se ha establecido que una duración de la intervención superior a 60 minutos conlleva asociada una alta probabilidad de estancia nocturna o ingreso5,11,16. La duración de la cirugía es una función multifactorial, que incluiría factores como la dificultad quirúrgica de disección, la presencia de alguna complicación intraoperatoria, el hallazgo de adherencias al acceder a la cavidad abdominal o la presencia de colecistitis escleroatrófica, ya contempladas como variables significativas en el estudio estadístico univariante. Asimismo, existiría un tiempo anestésico también alargado, lo que conllevaría la aparición de efectos anestésicos indeseables postoperatorios como las náuseas o el adormecimiento, a pesar de la utilización de un protocolo anestésico fast track casi sin opiáceos. Incluso, una intervención de larga duración crea inseguridad en el propio cirujano, debido a una cirugía "compleja", lo que también influye en el retraso del alta hospitalaria16.
La creación de una puntuación o score de "dificultad anatómica" en la disección quirúrgica nos permitió diferenciar y clasificar las variables más importantes que desempeñan un papel clave en las maniobras intraoperatorias de la CL. Así, el grado de dificultad en la disección del hilio vesicular, conducto cístico y arteria cística, y en el despegamiento del lecho hepático fueron variables significativas en el estudio univariante. Un score superior al valor 6 tradujo un grado complicado de disección, provocado por alteraciones en el triángulo de Calot por adherencias, fibrosis o vesícula escleroatrófica o hidrópica, causa influyente en otras series revisadas.
Asimismo, la hemorragia importante de la arteria cística se destacó como otra variable significativa en el estudio estadístico discriminante, al traducir secundariamente un grado de dificultad en la disección del hilio vesicular. La mayoría de los casos correspondieron a adherencias densas, plastrón vesicular, o hemorragia asociado profuso del triangulo de Calot, en resumen, una intervención compleja que alargó el tiempo intraoperatorio. Sin embargo, contrariamente a lo que se podía sospechar, el estudio estadístico demostró una ausencia de significación entre la variable del régimen ambulatorio e intensidad del sangrado intraoperatorio, quizá justificada por la correcta revisión hemostática al concluir la cirugía y la buena recuperación postoperatoria en estos casos, lo que ocasiona secundariamente una confianza de cara al alta de la clínica.
La colecistitis aguda representa otro factor importante a tener en cuenta según la mayoría de las series consultadas5,11-14,17. En nuestro caso, excluimos a priori esta situación según nuestro sistema de selección de pacientes.
Asimismo, otros factores como el acceso a cavidad abdominal, la perforación vesicular intraoperatoria, la extracción de la vesícula por la herida umbilical, la presencia de hemorragia en lecho hepático o puertas de entrada, tampoco resultaron significativos en el análisis univariante.
Con el objetivo de obtener un sistema predictivo intraoperatorio, se elaboró una ecuación aplicada en base a las tres variables señaladas y un valor de corte, consiguiendo un índice de clasificación del 88,6%. La sensibilidad del sistema predictivo fue de un 93,6% y la especificidad del 66%, con un alto valor predictivo positivo.
Intentamos analizar las causas que influyeron en la obtención de valores relativamente bajos en la especificidad y el valor predictivo negativo del sistema, observando la existencia de factores de índole social no predecibles que influían en la estancia nocturna del paciente. Así, la principal causa fue determinada por la negativa del paciente ante la inseguridad o el "parecerle demasiado pronto" el alta hospitalaria en ese mismo día. Estos factores tildados como "sociales" podrían considerarse prevenibles, aunque no del todo evitables, mediante una detallada información preoperatoria del paciente18, que a priori podría mostrarse indeciso ante la ambulatorización de la CL, y que a su vez, apoyaría la fuerza del sistema predictivo o score intraoperatorio.
Como conclusiones, el tiempo quirúrgico, las características anatómicas del hilio vesicular durante la disección quirúrgica y la presencia de hemorragia de la arteria cística son las variables intraoperatorias de mayor peso en el régimen ambulatorio de la CL. Este sistema de predicción, asociado a una adecuada selección preoperatoria y una información detallada cultural del paciente, según los criterios de la cirugía ambulatoria, es de fácil aplicación clínica y permite descartar a los pacientes no candidatos al alta temprana. Por último, consideramos que una amplia experiencia en el abordaje laparoscópico facilita el éxito de este tipo de cirugía sin ingreso.