El objetivo de este estudio es crear un modelo predictivo de estancia postoperatoria prolongada (EPP) en pacientes sometidos a resección pulmonar anatómica, validarlo en una serie externa y evaluar la influencia de la EPP en el reingreso y la mortalidad a 90 días.
MétodosSe incluyeron todos los pacientes registrados en la base de datos del GEVATS dados de alta tras la intervención. Definimos la EPP como la permanencia postoperatoria en días por encima del percentil 75 de estancia de todos los pacientes de la serie. Se realizó un análisis univariable y multivariable mediante regresión logística y el modelo fue validado en una cohorte externa. Se analizó la posible asociación entre la EPP y el reingreso y la mortalidad a 90 días.
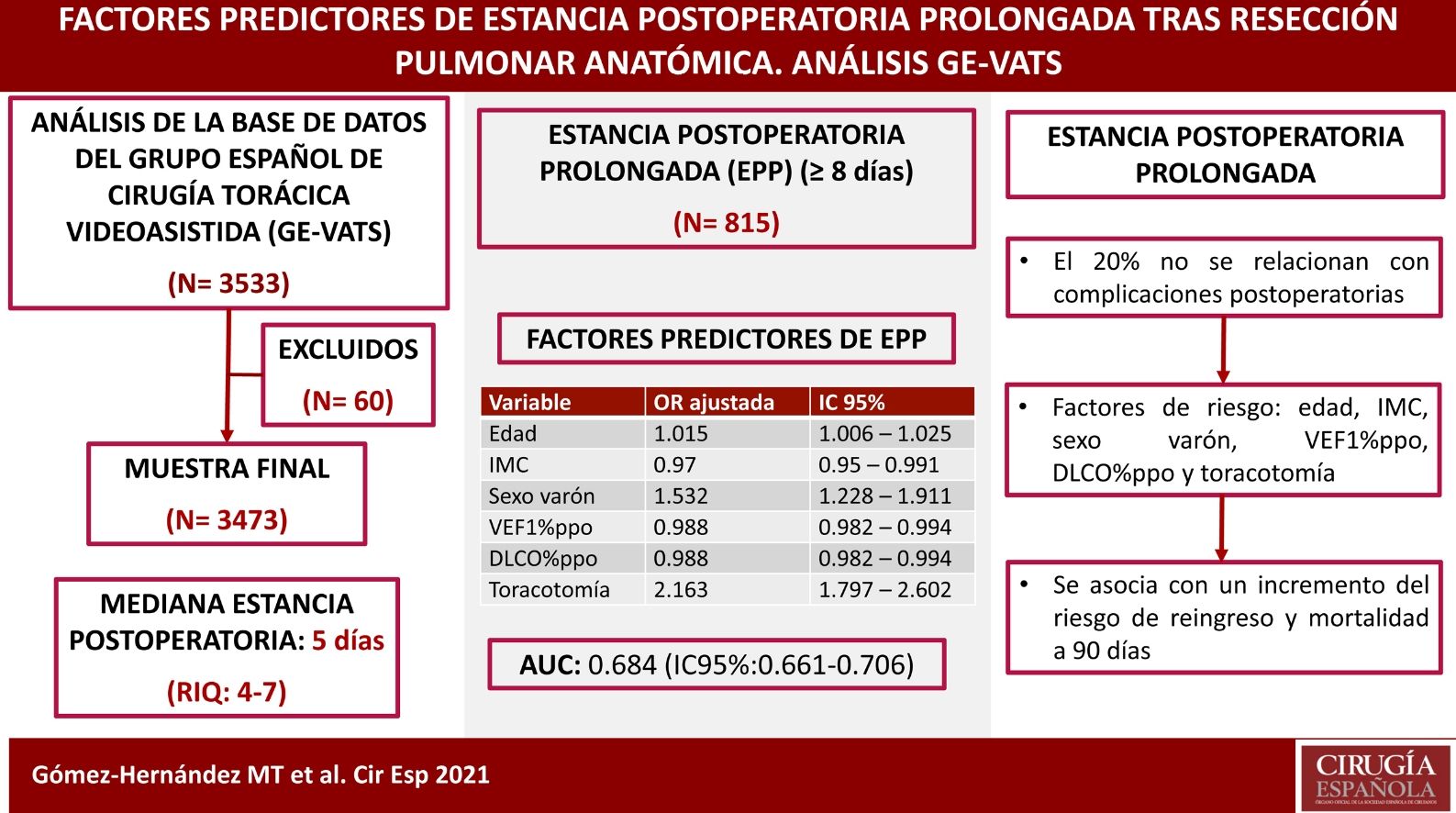
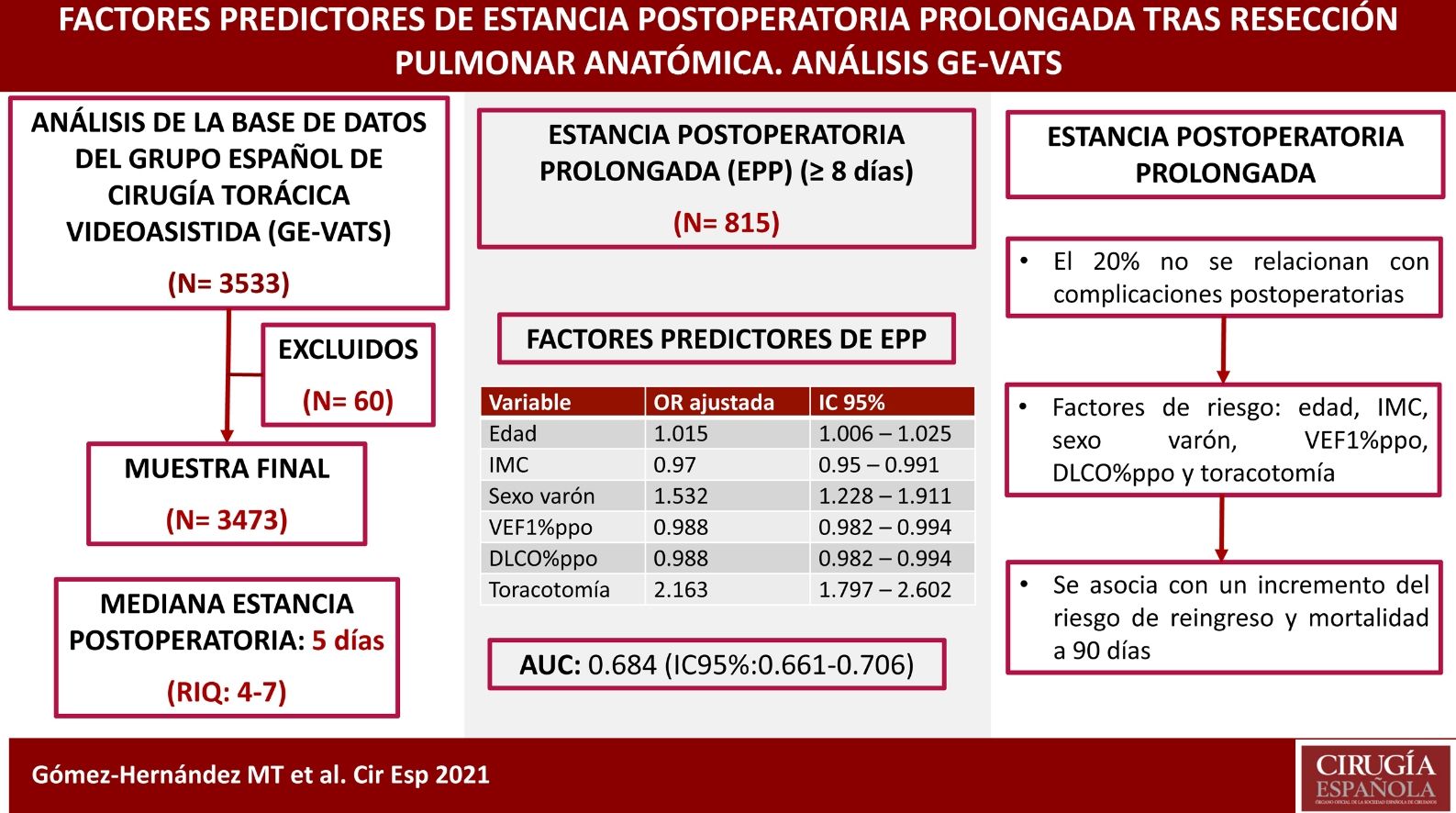
ResultadosSe incluyeron en el estudio 3473 pacientes. La mediana de estancia postoperatoria fue de 5 días (RIQ:4-7). Ochocientos quince pacientes tuvieron una EPP (≥8 días), de los que el 79,9% presentaron complicaciones postoperatorias. El modelo final incluyó como variables: edad, IMC, sexo varón, VEF1%ppo, DLCO%ppo y toracotomía; el AUC en la serie de derivación fue de 0,684 (IC95%: 0,661-0,706) y en la de validación de 0,73 (IC95%: 0,681-0,78). Se encontró una asociación significativa entre la EPP y el reingreso (p<0,000) y la mortalidad a 90 días (p<0,000).
ConclusionesLas variables edad, IMC, sexo varón, VEF1%ppo, DLCO%ppo y toracotomía afectan a la EPP. La EPP se asocia con un incremento del riesgo de reingreso y mortalidad a 90 días. El 20% de las EPP no se relacionan con la ocurrencia de complicaciones postoperatorias.
The objective of this study is to create a predictive model of prolonged postoperative length of stay (PLOS) in patients undergoing anatomic lung resection, to validate it in an external series and to evaluate the influence of PLOS on readmission and 90-day mortality.
MethodsAll patients registered in the GEVATS database discharged after the intervention were included. We define PLOS as the postoperative stay in days above the 75th percentile of stay for all patients in the series. A univariate and multivariate analysis was performed using logistic regression and the model was validated in an external cohort. The possible association between PPE and readmission and mortality at 90 days was analyzed.
Results3473 patients were included in the study. The median postoperative stay was 5 days (IQR: 4–7). 815 patients had PLOS (≥8 days), of which 79.9% had postoperative complications. The final model included as variables: age, BMI, male sex, ppoFEV1%, ppoDLCO% and thoracotomy; the AUC in the referral series was 0.684 (95% CI: 0.661–0.706) and in the validation series was 0.73 (95% CI: 0.681–0.78). A significant association was found between PLOS and readmission (p<.000) and 90-day mortality (p<.000).
ConclusionsThe variables age, BMI, male sex, ppoFEV1%, ppoDLCO% and thoracotomy affect PLOS. PLOS is associated with an increased risk of readmission and 90-day mortality. 20% of PLOS are not related to the occurrence of postoperative complications.
La mayoría de los sistemas de salud luchan por contener el aumento del gasto y distribuir los recursos disponibles con sensatez; en este escenario el papel de los profesionales sanitarios es fundamental1. La duración de la estancia postoperatoria es un componente importante del gasto total de los procedimientos quirúrgicos electivos2–4. Además de por sus implicaciones económicas, la estancia postoperatoria se ha analizado como un indicador de calidad tras lobectomías por cáncer y ha sido utilizada para establecer comparaciones entre los distintos hospitales5,6. A pesar de que la ocurrencia de complicaciones postoperatorias es el factor más determinante de la duración de la estancia hospitalaria postoperatoria, es probable que ciertos factores preoperatorios de tipo demográfico o clínico que no se encuentran bajo el control del cirujano y que no están relacionados con la calidad de los cuidados puedan también afectar la duración de la estancia postoperatoria4,7,8. Consideramos que la identificación de los factores predictores de ingreso prolongado podría ser relevante a la hora de establecer preoperatoriamente las expectativas de estancia hospitalaria, lo que facilitaría una planificación quirúrgica adaptada a los requerimientos de camas hospitalarias y una optimización en la utilización de los recursos disponibles. Asimismo, la estancia hospitalaria ajustada por riesgo podría utilizarse como indicador de calidad para la comparación de resultados entre distintas unidades de cirugía torácica con fines de mejora de la calidad.
Por otro lado, las medidas encaminadas a reducir la estancia hospitalaria postoperatoria tras procedimientos torácicos tienen el valor potencial de ahorrar costes de forma significativa y permitir el acceso de otros pacientes a la hospitalización. Aunque estos beneficios deben ser sopesados frente al riesgo de reingreso en pacientes dados de alta precozmente9. Sin embargo, no está bien estudiada la relación entre la estancia postoperatoria prolongada (EPP) y el riesgo de reingreso o mortalidad tras procedimientos torácicos mayores.
El objetivo del presente estudio es identificar los factores predictores de EPP en pacientes sometidos a resección pulmonar anatómica a partir de la base de datos del Grupo Español de Cirugía Torácica Videoasistida (GEVATS)10, crear un modelo predictivo, validarlo en una cohorte externa y evaluar la influencia de la EPP en el reingreso y la mortalidad a 90 días en pacientes sometidos a resección pulmonar anatómica.
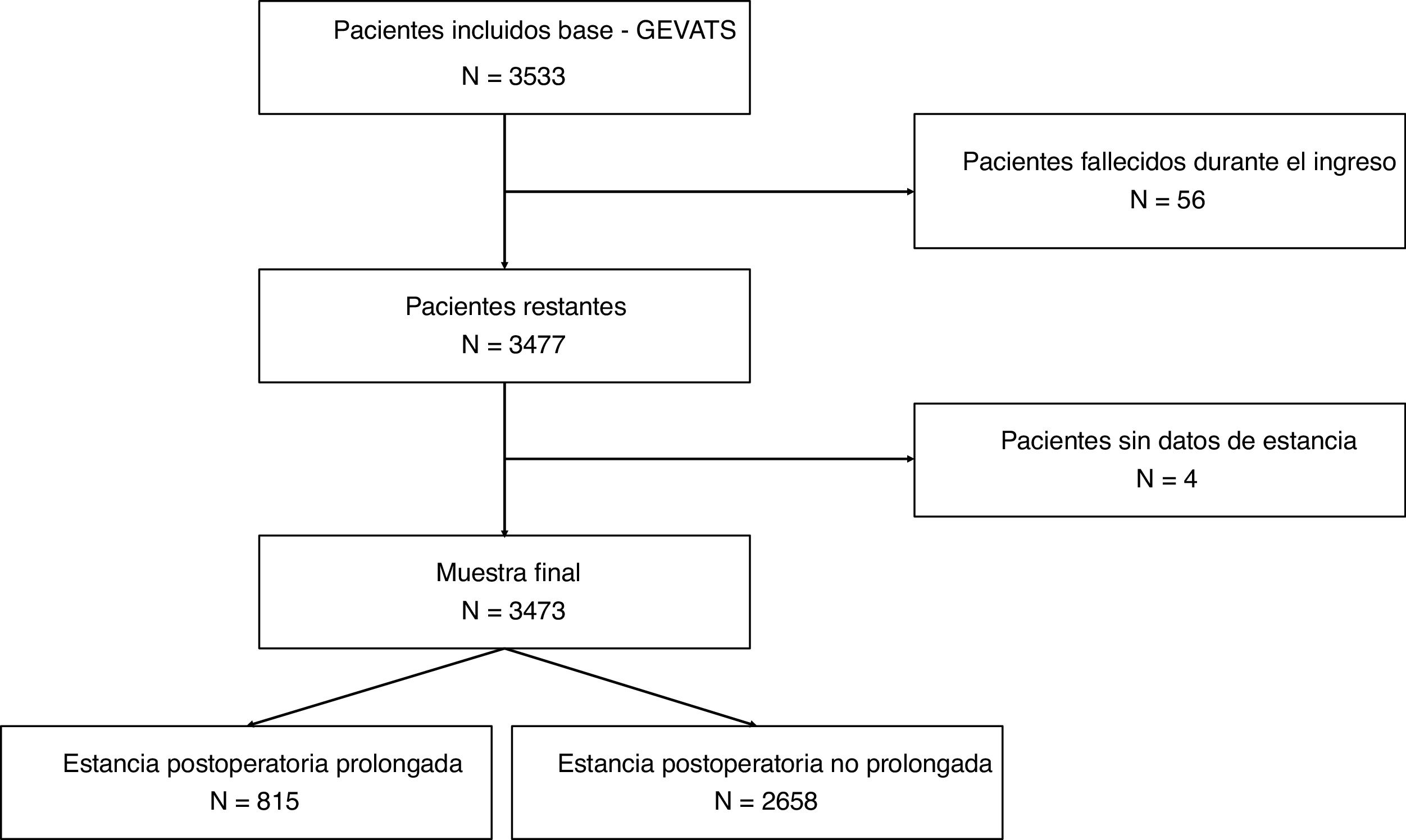
MétodosPoblación de estudioSe incluyeron en el estudio todos los pacientes registrados de forma prospectiva en la base de datos del GEVATS sometidos a resección pulmonar anatómica. Los pacientes fueron reclutados durante el periodo de tiempo comprendido entre el 20/12/2016 y el 20/03/2018 (15 meses) por parte de 33 servicios españoles de cirugía torácica. El estudio fue aprobado por el comité ético de todos los centros participantes y los pacientes firmaron un consentimiento informado específico para poder emplear sus datos con fines científicos. Se excluyeron los pacientes fallecidos durante el ingreso tras la intervención quirúrgica y aquellos casos en los que no existían datos referentes a la duración de la estancia hospitalaria.
Análisis estadísticosLa variable seleccionada como resultado fue la EPP definida como la permanencia en días por encima del percentil 75 de la estancia de todos los pacientes incluidos en el estudio. En primer lugar, se analizaron los factores predictivos de EPP en todos los pacientes incluidos en el estudio. Las variables basales demográficas, oncológicas y quirúrgicas de los pacientes fueron evaluadas para detectar una posible asociación con la EPP. Se llevó a cabo una primera evaluación de las variables mediante un análisis univariable. Solo aquellas variables estadísticamente significativas fueron usadas como variables predictoras independientes en el análisis de regresión logística. Los datos de las variables cuantitativas continuas fueron expresados como media±desviación estándar. La distribución normal de las variables numéricas fue previamente evaluada con la prueba de normalidad de Kolmogorov-Smirnov. Las variables numéricas con distribución normal fueron analizadas con la prueba t de Student para datos independientes, mientras que aquellas sin distribución normal fueron analizadas con el test U Mann-Whitney. Las variables categóricas se expresaron en frecuencias y porcentajes y fueron analizadas con la prueba Chi cuadrado o la prueba exacta de Fisher si la frecuencia esperada era menor de 5. Las variables estadísticamente significativas en el análisis univariable fueron utilizadas como variables independientes en el análisis multivariable. Las variables que mostraron colinealidad entre ellas tras el análisis de la matriz de correlaciones entre las variables independientes fueron excluidas del modelo. Se utilizó una regresión logística por pasos sucesivos hacia atrás, en la que se fueron eliminando del modelo de forma sucesiva aquellas variables con un nivel de significación en el test de Wald p>0,05. Los resultados se presentan como odds ratio (OR) con un intervalo de confianza (IC) del 95% y el valor de p. Para estimar la capacidad de discriminación del modelo se construyó una curva ROC y se calculó el área bajo la curva (AUC) y su IC 95%. La calibración del modelo se evaluó mediante la prueba de bondad de ajuste de Hosmer-Lemeshow. El modelo resultante fue probado en una serie externa de validación utilizando los mismos criterios de aplicación.
En segundo lugar, se analizó la asociación entre EPP y el reingreso a los 30 días y la mortalidad a 90 días mediante la prueba Chi cuadrado.
Para todos los análisis, se consideró como valor de significación estadística una p<0,05. El análisis de datos se realizó mediante el paquete estadístico SPSS versión 26 (IBM Corp, Chicago, Illinois, 2019).
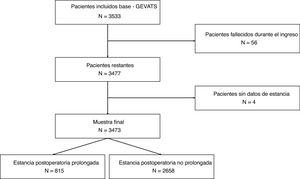
ResultadosUn total de 3533 pacientes fueron sometidos a resección anatómica durante el período de estudio. Cincuenta y seis pacientes fallecieron durante el ingreso tras la intervención quirúrgica (1,6%) y 4 casos fueron excluidos debido a la ausencia de datos sobre la duración de la estancia postoperatoria. La muestra final la componen 3473 pacientes. La mediana de estancia postoperatoria fue de 5 días (rango intercuartílico: 4-7 días). Un total de 815 pacientes tuvieron una estancia hospitalaria ≥8 días (fig. 1). El 79,9% de los pacientes que tuvieron una EPP presentaron alguna complicación postoperatoria frente al 14,3% de los pacientes con estancia ≤7 días (p<0,000).
En la tabla 1 se detallan las principales características demográficas y clínicas de los pacientes incluidos en cada grupo, así como el volumen quirúrgico anual del centro en el que fueron intervenidos.
Comparación de las características de los pacientes (estancia hospitalaria prolongada versus estancia hospitalaria no prolongada)
| Variable | Estancia hospitalaria prolongada | No estancia hospitalaria prolongada | Valor p |
|---|---|---|---|
| Edad, media±DT, años | 65,67±10,01 | 64,6±10,1 | 0,003 |
| IMC, media±DT | 26,47±4,74 | 26,99±4,53 | 0,005 |
| Sexo, hombre, n (%) | 635 (77,9) | 1784 (67,1) | <0,000 |
| Cardiopatía isquémica, n (%) | 76 (9,3) | 230 (8,7) | 0,554 |
| Creatinina>2mg/dL, n (%) | 19 (2,3) | 71 (2,7) | 0,591 |
| ACV, n (%) | 47 (5,8) | 129 (4,9) | 0,295 |
| Diabetes mellitus, n (%) | 160 (19,6) | 482 (18,1) | 0,337 |
| VEF1%ppo, media±DT | 64,53±17,12 | 71,82±18,25 | <0,000 |
| DLCO%ppo, media±DT | 60,37±17,87 | 67,18±18,2 | <0,000 |
| Tratamiento de inducción, n (%) | 66 (9,1) | 193 (8,4) | 0,546 |
| Tamaño tumoral> 3cm, n (%) | 320 (44,5) | 831 (36,2) | <0,000 |
| Diagnóstico de cáncer de pulmón, n (%) | 726 (89,1) | 2305 (86,7) | 0,077 |
| Neumonectomía, n (%) | 81 (9,9) | 143 (5,4) | <0,000 |
| Resección ampliada, n (%) | 78 (9,6) | 97 (3,6) | <0,000 |
| Abordaje, n (%) | |||
| Toracotomía | 508 (62,3) | 1065 (40,1) | <0,000 |
| Mínima invasión | 307 (37,7) | 1593 (59,9) | |
| Volumen quirúrgico, n (%)* | |||
| <100 casos | 237 (29,1) | 745 (28) | 0,528 |
| 100-150 casos | 281 (34,5) | 886 (33,3) | |
| > 150 casos | 297 (36,4) | 1027 (38,6) | |
ACV: accidente cerebrovascular; DLCO%ppo: capacidad de difusión de monóxido de carbono prevista postoperatoria; DT: desviación típica; IMC: índice de masa corporal; VEF1%ppo: volumen espiratorio forzado en el primer segundo previsto postoperatorio.
En la tabla 2 se describen las complicaciones postoperatorias presentadas por los pacientes con EPP. Aquellos que presentaron complicaciones mayores Clavien-Dindo11 (III-IV) tuvieron estancias medias más prolongadas (20,65 días) que los que sufrieron complicaciones menores (Clavien-Dindo I-II) (12,37 días).
Descripción de las principales complicaciones postoperatorias de los pacientes con estancia postoperatoria prolongada
| Complicaciones | N (%) |
|---|---|
| Complicaciones mayores (CD III-IV) | 198 (30,4) |
| Complicaciones respiratorias | 538 (66) |
| Neumonía | 111 (17,1) |
| Empiema | 31 (4,8) |
| SDRA | 21 (3,2) |
| Fístula bronquial | 10 (1,5) |
| TEP | 6 (0,9) |
| CD I-II | 365 (67,8) |
| CD III-IV | 173 (32,2) |
| Complicaciones cardiovasculares | 122 (15) |
| Arritmia | 87 (13,4) |
| Insuficiencia cardíaca | 15 (2,3) |
| ACV | 2 (0,3) |
| IAM | 2 (0,3) |
| CD I-II | 96 (78,7) |
| CD III-IV | 26 (21,3) |
| Otras complicaciones | 135 (16,6) |
| Digestivas | 31 (4,8) |
| Urológicas | 47 (7,2) |
| Psiquiátricas | 14 (2,2) |
| Hematológicas | 10 (1,5) |
| Infección de herida | 32 (4,9) |
| CD I-II | 114 (84,4) |
| CD III-IV | 21 (15,6) |
ACV: accidente cerebrovascular; CD: Clasificación Clavien-Dindo; IAM: infarto agudo de miocardio; SDRA: síndrome de distrés respiratorio del adulto; TEP: tromboembolismo pulmonar.
Las variables predictoras asociadas a EPP en el modelo de regresión logística final fueron la edad, el sexo masculino, el IMC, el porcentaje del volumen espiratorio forzado en el primer segundo previsto postoperatorio (VEF1%ppo), el porcentaje de la capacidad de difusión de monóxido de carbono prevista postoperatoria (DLCO%ppo) y el abordaje por toracotomía. Los resultados se recogen en la tabla 3.
Resultados análisis regresión logística
| Variable | OR ajustada | IC 95% | p valor |
|---|---|---|---|
| Edad | 1,015 | 1,006 – 1,025 | 0,002 |
| IMC | 0,97 | 0,95 – 0,991 | 0,005 |
| Sexo varón | 1,532 | 1,228 – 1,911 | <0,000 |
| VEF1%ppo | 0,988 | 0,982 – 0,994 | <0,000 |
| DLCO%ppo | 0,988 | 0,982 – 0,994 | <0,000 |
| Toracotomía | 2,163 | 1,797 – 2,602 | <0,000 |
DLCO%ppo: capacidad de difusión de monóxido de carbono prevista postoperatoria; IMC: índice de masa corporal; VEF1%ppo: volumen espiratorio forzado en el primer segundo previsto postoperatorio,
Del estudio de regresión se obtienen los coeficientes que integran la fórmula final para el cálculo del riesgo de EPP (logit): -0,46 + 0,015 x edad - 0,03 x IMC + 0,427 x sexo (codificado 1 para varón y 0 para mujer) - 0,012 x VEF1ppo% - 0,012 x DLCOppo% + 0,771 x abordaje (codificado 1 para toracotomía y 0 para mínima invasión).
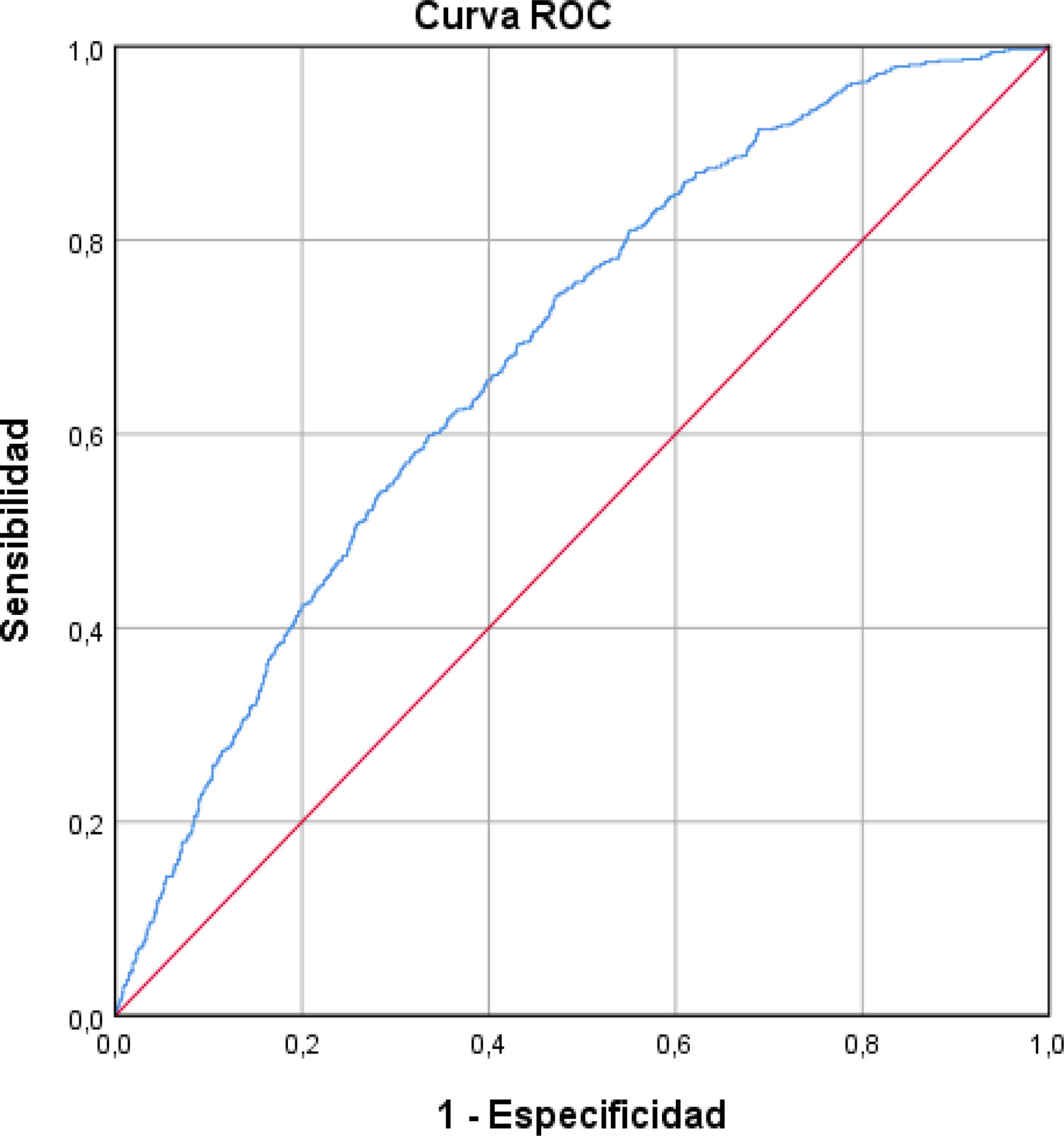
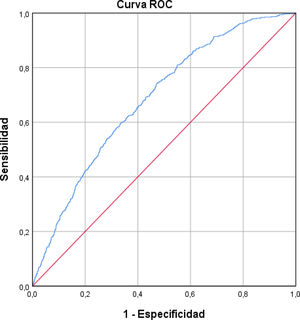
La curva ROC obtenida, que estima la capacidad predictiva del modelo, puede verse en la figura 2. El AUC fue de 0,684 (IC95%: 0,661-0,706) indicando una capacidad discriminativa moderada. La prueba de bondad de ajuste de Hosmer-Lemeshow mostró un valor de p =0,079 que señala una buena bondad de ajuste del modelo.
La serie externa de validación estaba compuesta por un total de 619 pacientes sometidos a resección pulmonar anatómica de forma consecutiva entre el 21 de marzo de 2018 y el 31 de diciembre 2020 en el Hospital Universitario de Salamanca. La mediana de estancia hospitalaria postoperatoria de esta serie fue de 4 días (RIQ: 3-5). Un total de 133 pacientes presentaron una EPP, en este caso ≥6 días. La tabla 4 muestra las características de la serie y las compara con las de la serie de derivación. El análisis estadístico mostró magnitudes similares en las variables incluidas en el modelo excepto en VEF1ppo% y el abordaje mínimamente invasivo que fueron significativamente mayores en la serie de validación.
Comparación de las características de los pacientes (serie de derivación versus serie de validación)
| Variable | Serie de derivación | Serie de validación | Valor p |
|---|---|---|---|
| Edad, media±DT, años | 64,86±10,09 | 65,39±10,24 | 0,135 |
| IMC, media±DT | 26,87±4,58 | 26,74±4,67 | 0,277 |
| Sexo, hombre, n (%) | 2419 (69,7) | 429 (69,3) | 0,855 |
| Cardiopatía isquémica, n (%) | 306 (8,8) | 47 (7,6) | 0,320 |
| Creatinina>2mg/dL, n (%) | 90 (2,6) | 27 (4,4) | 0,015 |
| ACV, n (%) | 176 (5,1) | 0 (1,3) | <0,000 |
| Diabetes mellitus, n (%) | 642 (18,5) | 117 (18,9) | 0,809 |
| VEF1%ppo, media±DT | 70,13±18,26 | 76,56±20,27 | <0,000 |
| DLCO%ppo, media±DT | 65,58±18,35 | 67,04±18,45 | 0,120 |
| Tratamiento de inducción, n (%) | 259 (7,5) | 25 (4) | 0,002 |
| Tamaño tumoral> 3cm, n (%) | 1151 (38,2) | 242 (39,1) | 0,673 |
| Diagnóstico de cáncer de pulmón, n (%) | 3031 (87,3) | 488 (78,8) | <0,000 |
| Neumonectomía, n (%) | 224 (6,4) | 23 (3,7) | 0,009 |
| Resección ampliada, n (%) | 175 (5) | 52 (8,4) | 0,001 |
| Abordaje, n (%) | |||
| Toracotomía | 1573 (45,3) | 135 (21,8) | <0,000 |
| Mínima invasión | 1900 (54,7) | 484 (78,2) | |
DLCO%ppo: capacidad de difusión de monóxido de carbono prevista postoperatoria; IMC: índice de masa corporal; VEF1%ppo: volumen espiratorio forzado en el primer segundo previsto postoperatorio.
El modelo predictivo fue probado en la serie de validación obteniendo un AUC de 0,73 (IC95%:0,681-0,78), la prueba de bondad de ajuste de Hosmer-Lemeshow mostró un valor de p=0,313.
Finalmente, se encontró una asociación estadísticamente significativa entre la EPP y el reingreso (10,9% vs. 5,8%, p<0,000) y la mortalidad a 90 días (2,8 vs 0,9%, p<0, 000). El análisis del subgrupo de pacientes que no presentaron complicaciones postoperatorias mostró frecuencias similares de reingreso en pacientes con EPP frente a estancias ≤7 días (3,8 vs. 4,2%, p=0,797), sin embargo, la mortalidad a 90 días fue significativamente mayor en pacientes con EPP (3,7 vs. 0,7%, p<0,000).
DiscusiónLa mediana de estancia postoperatoria hospitalaria registrada en la serie GEVATS es de 5 días, inferior a la publicada en otras series multicéntricas nacionales12 e igual a la publicada por Giambrone et al.13 en una serie de más de trece mil pacientes sometidos a lobectomía pulmonar que no presentaron complicaciones postoperatorias.
A pesar de que se han descrito varias estrategias para reducir la estancia postoperatoria tras cirugía de resección pulmonar como los protocolos de recuperación acelerada14, un número significativo de pacientes presentan estancias postoperatorias prolongadas. Existen varias posibles explicaciones que pueden justificar un EPP. En primer lugar, la ocurrencia de complicaciones postoperatorias; en nuestra serie casi el 80% de los pacientes con EPP presentaron alguna complicación postoperatoria, frente al 14% de los pacientes con estancias iguales o inferiores a los 7. La prevención de complicaciones y la optimización de su manejo podrían mejorar la eficiencia global de la hospitalización para el proceso quirúrgico. En segundo lugar, es posible que la EPP y la variabilidad en las estancias postoperatorias entre los diferentes centros se deban a diferentes estilos de práctica de los profesionales implicados en los cuidados del paciente; por ejemplo, la adopción desigual de los abordajes mínimamente invasivos o de los protocolos de recuperación acelerada15, las distintas políticas internas en cuanto a las altas durante el fin de semana o festivos o la dispersión geográfica de la población atendida. En tercer lugar, existen factores no modificables dependientes de las características demográficas y clínicas de los pacientes que pueden influir en la duración de la estancia postoperatoria. A diferencia de los modelos de riesgo quirúrgico ya publicados16,17 enfocados a morbimortalidad postoperatoria, el modelo obtenido pretende identificar aquellos pacientes que precisarán ingresos prolongados asociados o no a morbilidad postoperatoria. En nuestro estudio, el 20% de los pacientes con EPP no presentó ninguna complicación postoperatoria. Si asumimos similares estilos de práctica asistencial de los diferentes hospitales, el exceso de estancia postoperatoria en estos casos podría explicarse por las propias características preoperatorias de los pacientes (comorbilidad previa o fragilidad), por variables intraoperatorias (abordajes y resecciones ampliadas) y por eventos postoperatorios no relacionados con efectos adversos (control analgésico) que requieren una mayor vigilancia y control evolutivo.
El modelo predictivo final incluyó como variables predictoras de EPP la edad, el sexo varón, el IMC, el VEF1%ppo, la DLCO%ppo y el abordaje quirúrgico abierto, todas ellas incluidas en alguno de los distintos modelos de riesgo quirúrgico ya publicados16,17. El factor predictor con más peso resultó el abordaje abierto (OR: 2.2). La asociación entre la disminución de la estancia hospitalaria y los abordajes mínimamente invasivos se ha descrito previamente en grandes series de pacientes de Europa y EE. UU.18,19.
El modelo predictivo resultante tiene una capacidad predictiva moderada (AUC: 0,684), sin embargo, su validación en la serie externa mostró una capacidad predictiva superior (AUC: 0,73). Esta circunstancia podría explicarse por la menor complejidad de la serie de validación debido la homogeneidad en el manejo perioperatorio de los pacientes al tratarse de un único centro. Es probable que la estancia postoperatoria de la serie GEVATS esté también influida por otras variables no registradas en la base de datos, que pudieran diferir de forma significativa entre los diferentes hospitales participantes como la aplicación o no de protocolos de fisioterapia intensiva postoperatoria, cuya identificación haría que el modelo ganara en precisión y complejidad. Por otro lado, el modelo muestra buena capacidad predictiva independientemente de la variabilidad en los estilos de práctica asistencial individuales, puesto que considera como punto de corte para definir la EPP el percentil 75 de la estancia de la serie de derivación (7 días) y de la de validación (5 días). Por lo que consideramos que el modelo podría ser útil como indicador de calidad de la atención médica para comparar resultados diferentes unidades de cirugía torácica.
Uno de los hallazgos más relevantes de nuestro estudio es la relación entre la EPP y el reingreso y la mortalidad a 90 días, de manera que, en nuestra serie, los pacientes con EPP tienen un mayor riesgo de reingreso y mortalidad a 90 días comparado con los pacientes con estancias postoperatorias no prolongadas. Estos hallazgos son concordantes con lo publicado por Quero-Valenzuela et al.20 quienes encontraron que los pacientes que precisaron reingreso tenían estancias postoperatorias más prolongadas y que el reingreso, a su vez, aumentaba significativamente el riesgo de mortalidad a 90 días. Puesto que la ocurrencia de complicaciones postoperatorias es el principal factor de riesgo de reingreso21,22 y mortalidad a 90 días23, llevamos a cabo una análisis del subgrupo de pacientes no complicados. Nuestros resultados indican que la EPP se asocia con un mayor riesgo de mortalidad a 90 días, mientras que el riesgo de reingreso no se ve alterado por la duración de la estancia en pacientes no complicados.
Este estudio presenta algunas limitaciones:- -
Se trata de un estudio basado en un registro de carácter voluntario, lo cual puede asociar sesgos de selección de pacientes. Sin embargo, cabe destacar que se excluyeron los pacientes procedentes de centros con bajas tasas de reclutamiento y se llevó a cabo una auditoría interna de la calidad de los datos (grado de concordancia fue del 98%)10.
- -
La potencial influencia de la variabilidad en el manejo perioperatorio de los pacientes en los diferentes centros participantes. La variabilidad en la estancia hospitalaria tras lobectomía pulmonar se ha asociado con el volumen quirúrgico, los hospitales con volúmenes quirúrgicos bajos tienen entre 1,46-2,36 más probabilidad de exceder la mediana de estancia postoperatoria que los hospitales con alto volumen13. Sin embargo, en el presente estudio no se encontró una asociación significativa entre volumen quirúrgico y EPP.
- -
Existen factores específicos de los pacientes como el performance estatus, la fragilidad o el adecuado control analgésico que no fueron considerados en los registros de la bases de datos que pueden afectar la duración de la estancia hospitalaria24 y que podrían justificar la EPP en pacientes no complicados.
En conclusión, el modelo predictivo calculado, que incluye edad, IMC, sexo varón, VEF1%ppo, DLCO%ppo y toracotomía tiene un rendimiento aceptable en la predicción de EPP. La EPP se asocia con un incremento del riesgo de reingreso y mortalidad a 90 días. El 20% de las EPP no se asocian con la existencia de complicaciones postoperatorias por lo que otras variables que influyen en la calidad del proceso de atención hospitalaria se deben analizar.
FinanciaciónLos costes relacionados con el desarrollo y mantenimiento de la base de datos GEVATS han sido cubiertos por Ethicon, Johnson & Johnson. Los autores han tenido absoluta libertad y control en todos los aspectos relacionados con el diseño, metodología, análisis y redacción del trabajo. GEVATS ha recibido una beca de investigación de la Sociedad Española de Cirugía Torácica en 2015.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Raúl Embuna, Iñigo Royo-Crespoa, José Luis Recuero Díaza, Sergio Boluferb, Sergi Callc, Miguel Congregadod, David Gómez-de Antonioe, Marcelo F. Jimenezf, Nicolás Moreno-Matag, Borja Aguinagaldeh, Sergio Amor-Alonsoi, Miguel Jesús Arrarásj, Ana Isabel Blanco Orozcok, Marc Boadal, Alberto Cabañero Sánchezg, Isabel Cal Vázquezm, Ángel Cilleruelo Ramosn, Silvana Crowley Carrascoe, Elena Fernández-Martínn, Santiago García-Barajaso, María Dolores García-Jiménezp, José María García-Primq, José Alberto García-Salcedor, Juan José Gelbenzu-Zazpes, Carlos Fernando Giraldo-Ospinat, María Teresa Gómez Hernándezf, Jorge Hernándezu, Jennifer D. Illana Wolfv, Alberto Jauregui Abularachw, Unai Jiménezx, Iker López Sanzh, Néstor J. Martínez-Hernándezy, Elisabeth Martínez-Téllezz, Lucía Milla Colladoaa, Roberto Mongil Pocet, Francisco Javier Moradiellos-Díezi, Ramón Moreno-Balsalobrem, Sergio B. Moreno Merinod, Carme Obiolsc, Florencio Quero-Valenzuelaab, María Elena Ramírez-Gils, Ricard Ramos-Izquierdoac, Eduardo Rivoq, Alberto Rodríguez-Fusterad,ae, Rafael Rojo-Marcosx, David Sánchez-Lorentel, Laura Sánchez Morenoaf, Carlos Simónag, Juan Carlos Trujillo-Reyesz, Florentino Hernando Tranchon.
a) Servicio de Cirugía Torácica, Hospital Universitario Miguel Servet y Hospital Clínico Universitario Lozano Blesa, IIS Aragón, Zaragoza.
b) Servicio de Cirugía Torácica, Hospital General Universitario de Alicante, Alicante.
c) Servicio de Cirugía Torácica, Hospital Universitari Mútua Terrasa, Universidad de Barcelona, Terrasa, Barcelona.
d) Servicio de Cirugía Torácica, Hospital Universitario Virgen Macarena, Sevilla.
e) Servicio de Cirugía Torácica, Hospital Universitario Puerta de Hierro Majadahonda, Madrid.
f) Servicio de Cirugía Torácica, Hospital Universitario de Salamanca, Universidad de Salamanca, IBSAL, Salamanca.
g) Servicio de Cirugía Torácica, Hospital Universitario Ramón y Cajal, Madrid.
h) Servicio de Cirugía Torácica, Hospital Universitario de Donostia, San Sebastián-Donostia.
i) Servicio de Cirugía Torácica, Hospital Universitario Quironsalud Madrid, Madrid.
j) Servicio de Cirugía Torácica, Fundación Instituto Valenciano de Oncología, Valencia.
k) Servicio de Cirugía Torácica, Hospital Universitario Virgen del Rocío, Sevilla.
l) Servicio de Cirugía Torácica, Hospital Clinic de Barcelona, Instituto Respiratorio, Universidad de Barcelona, Barcelona.
m) Servicio de Cirugía Torácica, Hospital Universitario La Princesa, Madrid.
n) Servicio de Cirugía Torácica, Hospital Clínico Universitario, Valladolid.
ñ) Servicio de Cirugía Torácica, Hospital Clínico San Carlos, Madrid.
o) Servicio de Cirugía Torácica, Hospital Universitario de Badajoz, Badajoz.
p) Servicio de Cirugía Torácica, Hospital Universitario de Albacete, Albacete.
q) Servicio de Cirugía Torácica, Hospital Universitario Santiago de Compostela, Santiago de Compostela.
r) Servicio de Cirugía Torácica, Hospital Universitario 12 de Octubre, Madrid.
s) Servicio de Cirugía Torácica, Complejo Hospitalario de Navarra, Pamplona.
t) Servicio de Cirugía Torácica, Hospital Regional Universitario, Málaga.
u) Servicio de Cirugía Torácica, Hospital Universitario Sagrat Cor, Barcelona.
v) Servicio de Cirugía Torácica, Hospital Puerta del Mar, Cádiz.
w) Servicio de Cirugía Torácica, Hospital Universitario Vall d’Hebron, Barcelona.
x) Servicio de Cirugía Torácica, Hospital Universitario Cruces, Bilbao.
y) Servicio de Cirugía Torácica, Hospital Universitario La Ribera, Alcira, Valencia.
z) Servicio de Cirugía Torácica, Hospital Santa Creu y Sant Pau, Universidad Autónoma de Barcelona, Barcelona.
aa) Servicio de Cirugía Torácica, Hospital Arnau de Vilanova, Lleida.
ab) Servicio de Cirugía Torácica, Hospital Virgen de las Nieves, Granada.
ac) Servicio de Cirugía Torácica, Hospital Universitario de Bellvitge, Hospitalet de Llobregat, Barcelona.
ad) Servicio de Cirugía Torácica, Hospital del Mar, Barcelona.
ae) IMIM (Instituto de Investigación Médica Hospital del Mar), Barcelona.
af) Servicio de Cirugía Torácica, Hospital Universitario Marqués de Valdecilla, Santander.
ag) Servicio de Cirugía Torácica, Hospital Universitario Gregorio Marañón, Madrid.