Introducción
En la actualidad, existen controversias sobre la eficacia del drenaje biliar previo a la duodenopancreatectomía cefálica por tumores periampulares potencialmente resecables, en la prevención de las complicaciones infecciosas postoperatorias1-9 .
El drenaje biliar preoperatorio permite la disminución de la ictericia y la normalización de las cifras de bilirrubina previas a la intervención1,6 ; pero puede producir colangitis3-5,9 , pancreatitis5 y aumentar la morbilidad postoperatoria (fístulas biliares, pancreáticas, infección de he-rida...)4,7,8 .
Se realiza un estudio retrospectivo de 58 pacientes sometidos a duodenopancreatectomía cefálica por tumores periampulares malignos, realizados en nuestro servicio, para valorar los efectos del drenaje biliar preoperatorio en la morbimortalidad posquirúrgica.
Material y métodos
Desde 1980 hasta finales de 2002 hemos realizado 58 duodenopancreatectomías cefálicas por tumores periampulares. La técnica de Whipple se empleó en 36 ocasiones y la duodenopancreatectomía con preservación pilórica en 22 casos.
La edad de los pacientes osciló entre los 40 y los 60 años, y un 62% fueron varones. Los tumores de papila fueron más frecuentes en varones y los tumores de páncreas presentaron igual incidencia en ambos sexos.
El tumor se localizó en la cabeza del páncreas en 24 casos (41,3%), en la ampolla de Vater en 23 (39,6%), en la vía biliar en 8 (13,79%) y en el duodeno en 3 pacientes (5,1%). La mayoría de los tumores de cabeza de páncreas fueron adenocarcinomas (22 casos), y destacaban 1 linfoma pancreático y 1 pancreatitis crónica. Los tumores de la ampolla de Vater fueron 20 adenocarcinomas, 1 recidiva tras ampulectomía, 1 adenoma velloso gigante y 1 caso de displasia epitelial grave. El adenoma velloso era de gran tamaño, de origen duodenal, de 8 × 5 cm y amplia base de implantación en la desembocadura del colédoco en el duodeno, peripapilar. Tras practicar su resección local, debido a su tamaño en la intervención se decidió practicar una duodenopancreatectomía cefálica.
Un paciente presentó displasia epitelial grave en la ampolla de Vater. La colangiopancreatografía retrógrada endoscópica (CPRE) y la citología preoperatorias fueron diagnósticas de colangiocarcinoma. Se practicó una duodenopancreatectomía cefálica, y la biopsia de la pieza informó de una displasia epitelial grave en la ampolla de Vater, el colédoco, el duodeno y la cabeza del páncreas. De los 3 tumores duodenales, 2 fueron adenocarcinomas de segunda porción duodenal, y otro un leiomiosarcoma.
El objetivo del estudio es la comparación del drenaje biliar preoperatorio frente a su ausencia en los tumores periampulares y el estudio de los siguientes parámetros en el postoperatorio de la duodenopancreatectomía cefálica: la morbilidad postoperatoria, la presencia de fístulas biliares y pancreáticas, el número de reintervenciones, la estancia media hospitalaria postoperatoria y la mortalidad postoperatoria a los 30 días.
El estudio preoperatorio de los tumores periampulares consistió en una ecografía abdominal y una tomografía computarizada (TC) toracoabdominal. Se utilizó drenaje biliar preoperatorio en 15 pacientes (25,8%); en 13 pacientes consistió en prótesis biliar endoscópica por CPRE (22,4%) y en 2 se realizó drenaje percutáneo transhepático. El presente estudio es retrospectivo, y la CPRE se realizó en casos de duda diagnóstica y presencia de ictericia e hiperbilirrubinemia, lo que permitió la localización, el diagnóstico de certeza del tumor periampular y la colocación de la endoprótesis biliar preopeartoria en el mismo acto. Dos pacientes precisaron drenaje biliar percutáneo transhepático preoperatorio por presentar colangitis y no ser posible el drenaje por CPRE. El drenaje biliar preoperatorio su utilizó con más frecuencia en los ampulomas (40%) y en los tumores de la vía biliar (50%) que en tumores de páncreas (4,3%) y duodenales (0%).
Resultados
El drenaje biliar endoscópico preoperatorio se realizó en 13 pacientes (22,4%) y en 2 casos se presentaron complicaciones; una pancreatitis aguda necrosante en un paciente con adenocarcinoma de vía biliar distal, que cursó en el postoperatorio con fístula biliar, y un caso de colecistitis aguda gangrenosa. No hubo mortalidad relacionada con la CPRE.
Tras el estudio anatomopatológico de la pieza quirúrgica, 18 pacientes (31%) con tumores periampulares y pancreáticos presentaron enfermedad ganglionar metastásica. Presentó enfermedad ganglionar metastásica el 25% de los adenocarcinomas de cabeza de páncreas (6 casos), el 30,4% de los tumores de papila (7 casos), el 37,5% de los tumores de vía biliar (3 casos) y el 66,6% de los tumores duodenales (2 casos).
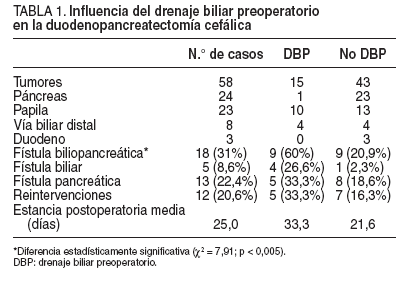
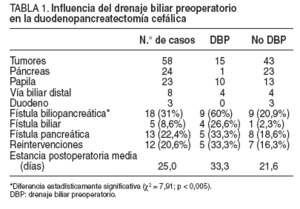
En el postoperatorio de la duodenopancreatectomía cefálica hubo un 31% de fístulas biliopancreáticas; un 22,4% de fístulas pancreáticas y un 8,6% de fístulas biliares. La fístula pancreática se definió como el aumento del líquido de drenaje, de aspecto turbio, con elevación de los valores de amilasa en éste. La incidencia de fístulas biliopancreáticas fue mayor cuando se utilizó drenaje biliar preoperatorio (el 20,9% sin drenaje frente al 60% con drenaje), con una diferencia estadísticamente significativa (χ2 = 7,91; p < 0,005). Este aumento de incidencia se produjo tanto en las fístulas pancreáticas (de un 18,6% sin drenaje biliar a un 33,3% con drenaje biliar preoperatorio) como, especialmente, en las biliares (de 2,3% de fístulas cuando no se utilizó drenaje biliar preoperatorio a un 26,6% cuando sí se hizo). La fístula biliopancreática tras duodenopancreatectomía fue más frecuente en los tumores de la vía biliar (62,5%), seguidos de tumores de papila (47,8%), duodeno (33,3%) y páncreas (4,1%).
Se reintervino a 12 pacientes (20,6%): 3 pacientes con hemoperitoneo en el postoperatorio inmediato que precisaron cirugía de urgencias; 3 con fístula pancreática de alto débito y mala evolución clínica tras el tratamiento conservador; 2 con peritonitis y abscesos abdominales por dehiscencia de anastomosis pancreatoyeyunal, en el postoperatorio inmediato; 1 caso con pancreatitis aguda necrohemorrágica; 1 paciente con gangrena intestinal masiva; 1 con perforación de colon, y otro con estenosis de anastomosis gastroyeyunal.
El número de reintervenciones fue mayor en el grupo de pacientes que recibió drenaje biliar preoperatorio (el 33,3% con drenaje frente al 16,3% sin éste). En el grupo de pacientes sometidos a drenaje biliar preoperatorio aumentó la estancia media hospitalaria postoperatoria (33,3 días con drenaje frente a 21,6 días sin éste).
Cinco pacientes presentaron retraso del vaciamiento gástrico (8,6%) en el postoperatorio: 2 por tumores de páncreas; 2 por tumores duodenales, y 1 por un tumor de papila. En 3 casos se había realizado preservación pilórica y en 2 la técnica de Whipple clásica. Ocho pacientes fallecieron tras la cirugía, con una mortalidad postoperatoria a los 30 días del 13,7%. Las causas de mortalidad fueron: 5 sepsis (fístulas biliopancreáticas), 2 hemorragias intraabdominales y 1 gangrena intestinal. No hubo diferencias estadísticamente significativas entre ambos grupos (el 6,6% con drenaje frente al 16,2% sin éste) (tabla 1).
Discusión
La expresión carcinoma periampular incluye los tumores de la cabeza del páncreas, del colédoco distal, de la ampolla de Vater y de la segunda porción duodenal. El pronóstico depende de la localización y el origen del tumor1 . Los tumores periampulares más frecuentes son los adenocarcinomas de cabeza de páncreas (68%), seguidos de tumores del colédoco distal (18%), de la ampolla de Vater (13%) y de la segunda porción duodenal (1%)1 . En nuestra serie, el número de tumores de la ampolla de Vater (23) es muy similar al de los de cabeza de páncreas
(24) sometidos a duodenopancreatectomía cefálica, enuna proporción relativa, debido a la baja resecabilidad de los tumores de páncreas. Estos pacientes presentan mal pronóstico, con una baja supervivencia a los 5 años, a expensas fundamentalmente del cáncer de páncreas (supervivencia a los 5 años del 15%, tras duodenopancreatectomía cefálica)1,2 .
La mayoría de los pacientes con cáncer de páncreas presentan un estadio avanzado en el momento de la intervención, y sólo unos pocos presentan la enfermedad limitada a la región periampular y a los ganglios linfáticos peripancreáticos, y son candidatos para la resección pancreática1,2 .
La duodenopancreatectomía cefálica es el único tratamiento potencialmente curativo para los tumores periampulares y pancreáticos, con un índice de resecabilidad que oscila entre el 26,3% en el cáncer de páncreas y el 80% en el adenocarcinoma duodenal1,3,5-10 .
A pesar de los avances técnicos quirúrgicos, del manejo intraoperatorio y de los cuidados postoperatorios, la morbimortalidad postoperatoria de la intervención continúa siendo elevada, con una morbilidad que oscila entre el 23 y el 50% en las series publicadas1,2,4,5,9,10 , y una mortalidad postoperatoria alrededor del 5%1-6,8-10 .
En nuestra serie, la mortalidad postoperatoria de la duodenopancreatectomía cefálica para los tumores periampulares a los 30 días de la intervención fue del 13,7%.
En un estudio realizado por Birkmeyer et al11 , se demostró que la mortalidad postoperatoria de la resección pancreática oscila entre el 4,6 y el 14,7%, según el volumen anual del hospital y la experiencia del cirujano.
El absceso intraabdominal (5%) y la sepsis son las causas más frecuentes de mortalidad postoperatoria1 ;en nuestra serie, la causa más frecuente fue la sepsis y el absceso abdominal (5 pacientes fallecieron), seguida de la hemorragia intraabdominal en el postoperatorio inmediato (2 casos). La mortalidad postoperatoria a los 30 días fue del 13,7%. Estudios prospectivos aleatorizados han demostrado que una adecuada técnica quirúrgica y la administración peri y postoperatoria de octeótrida disminuyen significativamente la aparición de fístulas pancreáticas en el postoperatorio3 .
En los tumores periampulares la ictericia es el síntoma predominante1 , y es primordial obtener un diagnóstico de certeza y una rápida resolución de la ictericia; por ello, y debido a la elevada morbilidad de la cirugía de la obstrucción biliar maligna, varios autores han propuesto el drenaje biliar preoperatorio para reducir la ictericia preoperatoria e intentar disminuir las complicaciones postoperatorias de la duodenopancreatectomía cefálica 1-3,6 .
TABLA 1. Influencia del drenaje biliar preoperatorio en la duodenopancreatectomía cefálica
La ictericia obstructiva produce una alteración del metabolismo del glucógeno, y de la función mitocondrial y reticuloendotelial hepática, una depresión de las células inmunitarias, valores elevados de endotoxinas circulantes y una depresión de los factores de coagulación, que hacen que el paciente quirúrgico sea más sensible a la in-fección3,5,9 pero, aunque el drenaje biliar interno tiene efectos beneficiosos basados en datos experimentales, en la restauración del estado nutricional y la reducción de la endotoxemia, los beneficios clínicos todavía no se han probado5,6 ; la recuperación metabólica y de la función inmunitaria requiere 4-6 semanas después del drenaje biliar interno, y la prótesis endoscópica produce contaminación bacteriana biliar5,9 , aumenta el riesgo de colan-4,5,9 y de una grave respuesta inflamatoria en la pared del colédoco, con lo que aumenta el riesgo de fuga biliar en la anastomosis bilioentérica4,5 .
El uso sistemático de colangiografía transhepática percutánea y la CPRE en el estudio preoperatorio de pacientes con lesiones pancreáticas y peripancreáticas potencialmente resecables es controvertido4,7-9 , ya que la instrumentación y los procedimientos de drenaje biliar pueden asociar complicaciones infecciosas4 .
Saleh et al2 realizaron un metaanálisis (1995-2001) en el que investigaron los efectos en la morbimortalidad postoperatoria del drenaje biliar endoscópico preoperatorio en pacientes con ictericia y tumores periampulares susceptibles de cirugía radical o paliativa. Estos autores revisaron 2 estudios prospectivos aleatorizados y 8 retrospectivos, y llegaron a la conclusión de que no hay evidencias de que el drenaje biliar endoscópico preoperatorio tenga efectos positivos o adversos en la evolución de los pacientes candidatos para la resección del tumor periampular; no obstante, debido a la heterogeneidad del metaanálisis, se requieren más estudios, de gran tamaño, prospectivos y aleatorizados para responder a esta pregunta. Marcus et al6 , en 52 pacientes sometidos a duodenopancreatectomía cefálica por ictericia obstructiva maligna, demostraron que el drenaje biliar endoscópico previo a la cirugía asoció una disminución estadísticamente significativa de la estancia media hospitalaria postoperatoria (19 días pacientes sin drenaje preoperatorio frente a 13,5 días con éste) y menor morbilidad postoperatoria (colangitis, absceso intraabdominal e infección de la herida) en el grupo de pacientes con drenaje biliar preoperatorio (del 14% en el grupo con drenaje biliar al 40% en el que no se realizó drenaje). En ambos grupos la incidencia de fístula pancreática fue del 15%, y la mortalidad a 30 días, del 4%.
Coppola et al1 , en un estudio retrospectivo de 84 pacientes sometidos a duodenopancreatectomía cefálica por tumor periampular, no obtuvieron datos suficientes para analizar la eficacia del drenaje biliar endoscópico preoperatorio en la prevención de las complicaciones infecciosas posquirúrgicas, pero la CPRE fue un método fiable diagnóstico preoperatorio, y la colocación del drenaje biliar endoscópico previo a la cirugía permitió la intervención en el paciente con cifras normalizadas de bilirrubina en sangre (de 10,4 mg/dl a 2,9 mg/dl).
Martignogni et al3 , en su estudio retrospectivo de 257 pacientes sometidos a duodenopancreatectomía (un 38% con drenaje biliar endoscópico preoperatorio), no encontraron diferencias en la morbimortalidad postoperatoria (el 49% con drenaje frente al 45% sin drenaje), en el índice de reoperación (4,3%), en la mortalidad postoperatoria (el 3 frente al 2%), ni en la supervivencia a largo plazo entre ambos grupos de pacientes, y concluyeron que el drenaje biliar preoperatorio endoscópico no afecta a la morbimortalidad de la duodenopancreatectomía ni a la evolución a largo plazo.
Swenath et al5 estudiaron 311 duodenopancreatectomías y no encontraron diferencias en la morbilidad postoperatoria entre el grupo de pacientes sometidos a drenaje biliar preoperatorio y los que no lo recibieron (el 50 frente al 55%). Su análisis mostró también que los pacientes que recibieron drenaje biliar preoperatorio y presentaban cifras de bilirrubina normales tuvieron igual número de complicaciones postoperatorias que los pacientes que recibieron drenaje biliar preoperatorio y con valores de bilirrubina elevados.
Karsten et al9 concluyeron, en un estudio retrospectivo de 241 duodenopancreatectomías cefálicas, que la contaminación bacteriana biliar fue más frecuente cuando se utilizó endoprótesis preoperatoria, pero ello no influyó en el riesgo de complicaciones infecciosas postoperatorias. La morbilidad postoperatoria global fue del 59%, y no hubo diferencias estadísticamente significativas en las complicaciones infecciosas y en la mortalidad postoperatoria en ambos grupos de pacientes.
Heslin et al7 , en 74 duodenopancreatectomías, demostraron una mayor incidencia de infección intraabdominal y de la herida cuando se asoció drenaje biliar preoperatorio (el 54% con drenaje frente al 34% sin drenaje), un aumento de la mortalidad postoperatoria (el 3 frente al 0%) y una prolongación de la estancia hospitalaria postoperatoria.
Pisters et al8 , en un estudio retrospectivo de 300 casos de duodenopancreatectomías, no encontraron diferencias entre los pacientes que recibieron drenaje biliar endoscópico preoperatorio y los que no lo recibieron, en complicaciones postoperatorias, abscesos abdominales o dehiscencias de anastomosis, pero hubo mayor número de infecciones de la herida en el grupo de pacientes que recibieron drenaje biliar endoscópico preoperatorio. La mortalidad postoperatoria de la serie fue del 1%.
Povoski et al4 demostraron, en un estudio retrospectivo de 240 duodenopancreatectomías, que el drenaje biliar preoperatorio fue la única variable estadísticamente significativa asociada con complicaciones infecciosas, absceso intraabdominal y mortalidad postoperatoria. Por ello, consideran que, en los tumores periampulares potencialmente resecables en la TC, debe evitarse el drenaje biliar preoperatorio. La morbilidad postoperatoria global fue de 48%, y la mortalidad, del 5%.
En nuestro estudio retrospectivo de 58 duodenopancreatectomías cefálicas por tumores periampulares, el grupo de pacientes que recibió drenaje biliar preoperatorio en el postoperatorio presentó mayor incidencia de fístulas biliopancreáticas (el 20,9% sin drenaje frente al 60% con drenaje), con una diferencia estadísticamente significativa, un mayor número de reintervenciones (el 16,3% sin drenaje frente al 33.3% con drenaje) y una mayor duración de la estancia media hospitalaria (21,6 días sin drenaje frente a 33,3 días con drenaje), pero la mortalidad postoperatoria a los 30 días (13,7%) no mostró diferencias estadísticamente significativas entre ambos grupos.
Aunque se requieren más estudios prospectivos alea-torizados2,3,6 para valorar la eficacia del drenaje biliar endoscópico previo a la duodenopancreatectomía en la prevención de las complicaciones infecciosas posquirúrgicas, actualmente no sólo no se dispone de evidencias de que el drenaje biliar endoscópico preoperatorio disminuya la morbilidad postoperatoria4 , sino que algunos autores señalan que puede producir contaminación bacteriana biliar, colangitis, aumento de fístulas biliares y pancreáticas e infección de herida, y aumentar la morbilidad posquirúrgica4,7,8 .
Concluimos, al igual que otros autores4,5,7 , que el drenaje biliar endoscópico preoperatorio debe evitarse siempre que sea posible en pacientes con tumores pancreáticos y peripancreáticos potencialmente resecables, en los que debe considerarse la indicación quirúrgica temprana para determinar la resecabilidad del tumor.
Correspondencia: Dr. E. García-Plata Polo . Condes de Castilfalé, 14, 2.° B. 09001 Burgos. España. Correo electrónico: esthergarciaplata@ozu.es
Manuscrito recibido el 23-3-2004 y aceptado el 13-12-2004.