Introducción
El adenocarcinoma de duodeno (AD) es una neoplasia infrecuente que se observa en el 0,035% de las autopsias, representa el 0,3-0,4% de todos los cánceres gastrointestinales y el 25-45% de los tumores malignos de intestino delgado1-8 . Fue descrito por primera vez en 1746 por Hamburger.
El diagnóstico de AD se basa en el tránsito baritado y en la endoscopia digestiva alta. La tomografía computarizada (TC) abdominal es útil como técnica de estadificación pero no como pilar diagnóstico. La resección quirúrgica es la única opción terapéutica curativa, y la técnica a realizar depende de la localización tumoral1-8 . La duodenopancreatectomía cefálica (DPC) se realiza en los tumores en la segunda porción duodenal, aunque ciertos grupos abogan por la DPC sistemática en todo AD. No existe consenso sobre la conveniencia de realizar preservación pilórica. En los tumores situados en la tercera y la cuarta porción duodenal si no existe infiltración pancreática, la duodenectomía con linfadenectomía es una alternativa válida. La tasa de resecabilidad en el AD es muy superior a la obtenida en los cánceres de páncreas.
Su baja frecuencia ha impedido la existencia de grandes series que permitan extraer conclusiones sobre su patogenia, su diagnóstico y su tratamiento2,3 . Presentamos nuestra experiencia reciente en AD, y debatimos las opciones diagnósticas y terapéuticas posibles.
Pacientes y método
Hemos realizado un estudio retrospectivo en la base de datos del Servicio de Documentación del Hospital Virgen de las Nieves de los años 1999 a 2003. Hemos identificado 5 casos de adenocarcinoma de duodeno tratados en nuestro servicio en este período.
Se ha realizado un estudio de las siguientes variables: demográficas (edad, sexo y ocupación laboral), clínicas (signos y síntomas asociados a AD, tiempo de evolución de los síntomas, antecedentes personales, enfermedades colónicas previas y analíticas realizadas), diagnósticas (métodos diagnósticos empleados, sensibilidad diagnóstica, predicción de resecabilidad y extensión local y regional), quirúrgicas (cirugía realizada, tiempo de la intervención, realización de transfusión, morbilidad y mortalidad postoperatoria, y estancia media), histológicas (tamaño tu-moral, invasión transmural, afección ganglionar, localización de los ganglios afectados, estadio tumoral y márgenes de resección) y evolutivas (supervivencia total y libre de enfermedad, tasa de recidiva). Los datos de seguimiento se actualizaron mediante visita médica en la consulta de la unidad en enero de 2004.
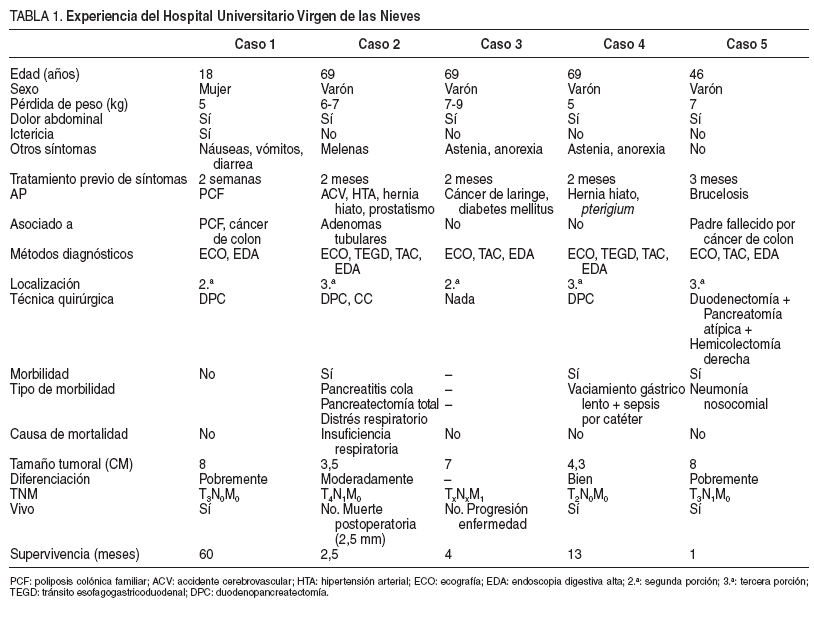
La edad media de la serie es de 54 años (rango, 18-69). El 80% (4/5) eran varones. La única enferma era joven (18 años) y estudiante. Por el contrario, los varones eran trabajadores agropecuarios (agricultores y/o pastores).
Todos los pacientes presentaron pérdida de peso, con una media de 6 kg (rango, 5-9 kg) y dolor abdominal. La paciente presentó ictericia, náuseas y vómitos (1/5). Todos los varones (4/5) presentaron astenia y anorexia. Un paciente cursó con melena (1/5). El tiempo previo de sintomatología hasta el diagnóstico osciló entre 2 semanas y 3 meses. Los antecedentes personales están descritos en la tabla 1. La única paciente de la serie estaba afectada de poliposis adenomatosa familiar (PAF) y se había intervenido previamente del colon y presentaba una neoplasia de sigma, otro paciente había presentado 2 adenomas tubulares en el colon, resecados mediante polipectomía, y un tercer paciente presentaba el antecedente de padre fallecido por neoplasia de colon. La hemoglobina media fue 11,1 g/dl (rango, 6,3-13,2 g/dl). La bilirrubina sólo estaba elevada en la paciente con PAF, que presentaba ictericia (7,34 g/dl) y en el resto era normal.
A todos los pacientes (5/5) se les practicó una endoscopia digestiva alta con biopsia de la lesión. La biopsia fue informada como adenocarcinoma en todos los pacientes. Sólo se efectuó tránsito baritado en 2 pacientes (40%), y se observó una estenosis de aspecto neoplásico. La ecografía se efectuó en todos los enfermos (5/5) y fue diagnóstica en el 80% de los pacientes (4/5). Se observó engrosamiento de la pared duodenal (4/4) y masa en duodeno en (2/4). Se realizó una TC abdominal en 4 pacientes, con un 100% de acierto diagnóstico (4/4). En todas las TC se apreciaba una masa duodenal; además, en uno de los pacientes se observó la infiltración de la rama ileocólica de la arteria mesentérica superior, y en otro, metástasis hepáticas bilaterales y adenopatías periduodenales. La localización del tumor fue: segunda (3 casos) y tercera porción (2 casos). El diagnóstico preoperatorio fue correcto en todos los pacientes (tabla 1).
Resultados
La técnica realizada fue DPC (3 casos): en 1 caso se practicó preservación pilórica y en otros 2, Whipple clásico, duodenectomía con resección atípica pancreática y hemicolectomía derecha (1 caso). En el paciente con metástasis hepáticas bilaterales se decidió no practicar intervención quirúrgica. El tiempo de cirugía fue de 6 h y 15 min (rango, 4-8 h). No se realizó transfusión peroperatoria en ninguno de los pacientes. De los 4 pacientes intervenidos, 2 (50%) no presentaron ninguna complicación relacionada con la cirugía; los otros 2 presentaron, respectivamente, vaciado gástrico lento, y pancreatitis del muñón, que requirió laparotomía donde se completó la pancreatectomía. Este segundo postoperatorio cursó con SIRS, y el paciente falleció por insuficiencia respiratoria a los 72 días de la primera intervención (tabla 1).
El estudio histológico confirmó la existencia de una AD. En los pacientes resecados, el tamaño del tumor fue 5,9 cm (rango, 3,5-8 cm) y la afección ganglionar fue del 50% (2/4). La diferenciación tumoral fue pobre (2 casos), moderada (1 caso) y buena (1 caso). En el 100% de los pacientes intervenidos se obtuvo un resección R0 y los estadios tumorales fueron: T4 N1 M0 , T3 N1 M0 , T3 N0 M0 , T2 N0 M0 (tabla 1).
La supervivencia de los pacientes vivos es de 60 meses, 13 y 1 mes, respectivamente. Ninguno presenta recidiva de la enfermedad. El paciente no intervenido falleció a los 4 meses. Debido al reducido número de pacientes no hemos podido identificar los factores pronósticos.
Discusión
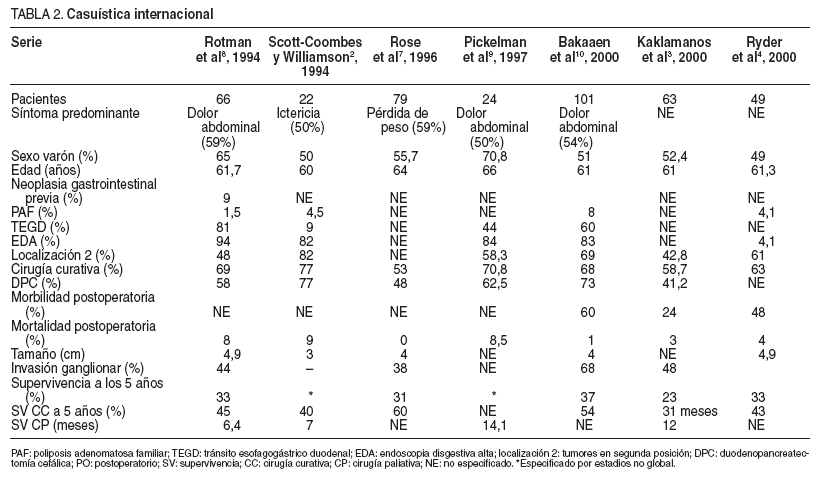
El AD es un tumor infrecuente2,3,7 . La baja incidencia de tumores duodenales se ha postulado que se debe a la existencia de posibles mecanismos protectores, como el rápido tránsito duodenal, la presencia de secreciones y fluidos que reducen la exposición de carcinógenos, la relativa esterilidad duodenal y la acción protectora de la pared intestinal5 . Las publicaciones existentes en la bibliografía sobre AD son series publicadas por centros de gran prestigio en cirugía oncológica, pero con casos recogidos en grandes períodos, para obtener un mayor volumen de enfermos, lo que supone poca homogeneidad en cuanto a los métodos de imagen, técnicas quirúrgicas y tratamientos adyuvantes aplicados2-4,7-10 .
La localización del AD más frecuente es la segunda porción duodenal (el 43,8-82% de los pacientes) (tabla 2-4,7-10 y es excepcional en la primera porción duode-nal2,4 . En la tercera y cuarta porción se localizan aproximadamente el 45% de los AD6 . En nuestra serie el 60% (3/5) se encontraban en la segunda porción. Dos tercios de estos tumores son exofíticos y polipoideos, y el otro tercio es ulcerativo1,9 . En un alto porcentaje de pacientes con AD existe un adenoma previo 2 , y estos casos se asocian a una menor invasión transmural si se comparan con los pacientes sin adenoma 2 . Esta alta incidencia de adenomas apoya la ya conocida secuencia adenoma-carcinoma 1,9 . La mayoría de los AD son tumores bien diferenciados 5 . Los AD expresan EMA (el 100% de los tumores), CEA (73%), c-neu (60%) y p53 (20%) 1 .
TABLA 1. Experiencia del Hospital Universitario Virgen de las Nieves
TABLA 2. Casuística internacional
La edad media de los pacientes en las series publicadas oscila entre los 60 y los 66 años2-10 (tabla 2). En nuestra serie es ligeramente inferior debido a la paciente joven (18 años) que disminuye marcadamente la media de la serie. El porcentaje de varones, en las series publicadas, se sitúa entre el 49 y el 70,8%2-10 (tabla 2), y es superior en nuestros casos alcanzando el 80%. Los síntomas de los AD suelen ser inespecíficos5 . La tríada formada por pérdida de peso, vómitos y náuseas, y anorexia es la presentación clínica más frecuente7,9 . Otros síntomas descritos son: ictericia, que en alguna serie aislada es el síntoma más frecuente2 , hemorragia digestiva y diarrea, entre otros. En los AD de las porciones tercera y cuarta, el síntoma predominante es el dolor abdominal debido a la obstrucción duodenal6 . En casos aislados se produce la perforación del tumor y comienza con un cuadro de abdomen agudo. Todos nuestros pacientes presentaban dolor abdominal, y sólo la paciente con PAF presentaba ictericia. La sintomatología poco específica contribuye a un retraso diagnóstico que oscila entre los 0 y los 19 meses4,7,9 . En nuestra serie, el retraso diagnóstico es corto, ya que el más prolongado es de 3 meses.
Un porcentaje importante de pacientes cercano al 10% ha sido intervenido previamente de otra neoplasia gastrointestinal. Se ha asociado a enfermedades como la celiaquía, el esprúe no celíaco, la PAF, el síndrome de Gardner y la neurofibromatosis2,4-6,8 . En los pacientes con PAF, el adenocarcinoma de duodeno es la segunda neoplasia más frecuente tras el cáncer de colon2 . En las series publicadas, entre el 1,5 y el 8% de los enfermos presentan PAF2,4,8,10 (tabla 2). Una de nuestras pacientes presentaba el antecedente de poliposis colónica familiar, a otro se le habían extirpado 2 adenomas tubulares en el colon y el padre de un tercero había fallecido de cáncer de colon (tabla 1).
El diagnóstico de AD se basa en el tránsito baritado, que presenta una sensibilidad cercana al 80% y en él pueden observarse imágenes de estenosis, obstrucción, ulceración y rigidez en la pared duodenal5 , y en la endoscopia digestiva alta, que alcanza una sensibilidad cercana al 90%3,5,7-9 . La ecografía y la TC abdominal son más útiles para una correcta estadificación y para determinar la resecabilidad que como primera arma diagnóstica2,5,8,9 . La ecoendoscopia posiblemente se convertirá en arma fundamental para conocer la extensión transmural de forma preoperatoria6,9 . Un diagnóstico preoperatorio correcto se obtiene en el 85% de los pacientes con AD3 .En nuestra corta serie se eleva al 100%.
La resección quirúrgica es la única opción terapéutica curativa3,4 . La técnica depende de la localización tumoral. La DPC es la técnica quirúrgica de elección en los tumores localizados en la segunda porción duodenal, ya que permite realizar la resección en bloque acompañada de una linfadenectomía locorregional2,3,7-9 , aunque ciertos grupos abogan por la DPC sistemática en todos los AD3 . Tampoco existe consenso sobre si se debe o no realizar preservación pilórica, en las series publicadas se realiza mayoritariamente Whipple clásico con antrectomía. La tasa de fístula pancreática post-DPC es superior en los pacientes con AD comparada con la observada en los pacientes con cáncer de páncreas debido a que el parénquima pancreático es habitualmente blando y sin dilatación ductal11 .
En los tumores situados en los otros segmentos duodenales (tercera y cuarta porción duodenal) si no existe infiltración pancreática, la duodenectomía acompañada de una linfadenectomía locorregional puede ser una alternativa de menor riesgo quirúrgico y con idéntica validez oncológica, al obtener supervivencias comparables3,4,6-8.La opinión más extendida es que ambas técnicas son aceptables si se obtiene un margen quirúrgico libre, excepto en los pacientes con poliposis familiar, donde se recomienda DPC3 . En uno de nuestros pacientes realizamos una duodenectomía a la que asociamos una resección atípica pancreática para asegurar una reseccion R0 , el estudio histológico demostró que el páncreas no se encontraba afectado. La resección transduodenal no es un tratamiento aceptable para el AD3 . Las técnicas quirúrgicas derivativas, habitualmente una gastroyeyunostomía, pueden ofrecer una mejor calidad de vida y deben realizarse en los pacientes con tumores localmente irresecables2,5,8,9 . La tasa de resecabilidad observada en la bibliografía varía entre un 43 y un 87%, muy superior a la obtenida en los cánceres de páncreas (tabla 2)2-10 . Las causas más habituales de irresecabilidad son las metástasis a distancia y la infiltración de la raíz del mesenterio3 . En nuestra serie, la resecabilidad fue del 80%, con un único caso no resecable por la presencia de metástasis hepáticas múltiples. La mortalidad quirúrgica descrita varía entre un 0 y un 9%2-10 . En nuestra corta serie, se eleva a un 20%, invalorable debido al corto número de casos, y muy superior a la que obtenemos en nuestro centro con la DPC por cáncer de páncreas, que se sitúa en el 8%. El tratamiento ablativo endoscópico con láser o prótesis autoexpandibles puede ser útil en pacientes no candidatos a cirugía con tumores que causen obstrucción o sangrado8,9 .
El escaso número de pacientes con AD ha dificultado una clara delimitación de los factores pronósticos y es frecuente la existencia de datos contradictorios en las distintas series publicadas2-4,8,10 . La edad, el sexo, la anemia preoperatoria, el tipo de cirugía (DPC frente a resección segmentaria), la estenosis duodenal, la localización del tumor o la ictericia son datos cuya relación con la supervivencia no se ha confirmado2-4 . Los siguientes parámetros clínicos se han reconocido como factores pronósticos en alguna serie: la pérdida de peso, la resecabilidad7 , la diferenciación histológica, el estadio, el tamaño tumoral, la T y la afectación ganglionar3,4 . Lai et 12 observaron una disminución marcada de la supervivencia en los pacientes con tumores que invadían la se-rosa, dato que no se ha confirmado en otras series3,7,8 . Sobre la afectación ganglionar se han publicado resultados muy dispares2,3,8 . Históricamente se admitió como factor de mal pronostico, y se afirmó que no existían supervivencias superiores a los 3 años si los ganglios eran positivos8 . Posteriormente, se observaron supervivencias aceptables cuando los ganglios positivos eran los paraduodenales, que disminuían marcadamente si la afectación era regional8,12 . Se ha afirmado que la presencia de metástasis ganglionares es un predictor de la mortalidad, con una sensibilidad del 83%. Otros autores han afirmado que la existencia de ganglios positivos no es un factor pronóstico independiente4,7,8 . Con el número de casos que hemos estudiados nos parece inadecuado intentar extraer alguna conclusión sobre factores pronósticos.
La supervivencia descrita a los 5 años oscila entre el 13 y el 50%2-4,8 (tabla 2), con una supervivencia media total (resecados y no resecados) de alrededor del 30%4,8 .En los pacientes resecados, la supervivencia es muy superior comparada con la obtenida en los no resecados, y se sitúa en torno al 45%, aunque en alguna serie aislada alcanza el 60%2,3,8 . En los no resecados la mediana de supervivencia es de 7 meses2,8 y del 0 al 13% a los 5 años4 .
El AD es un tumor con gran tendencia a la invasión local, más que las metástasis a distancia, que se encuentran, por orden de frecuencia, en los ganglios regionales, el hígado y otras localizaciones a distancia5 . La utilidad de la quimioterapia y la radioterapia postoperatoria está por determinar, ya que no se dispone, debido al escaso número de pacientes con AD, de ensayos aleatorizados que permitan extraer conclusiones válidas. El porcentaje de pacientes tratados con quimioterapia varía entre las distintas series, ya sea aplicada como terapia complementaria y/o en los casos no resecados. Como conclusión se puede afirmar que, en la actualidad, no se ha podido demostrar un beneficio claro de ninguna de las terapias adyuvantes4,5,9 .
Correspondencia: Dr. J.M. Ramia. Buensuceso, 6, 4.° D. 18002 Granada. España. Correo electrónio: jose_ramia@hotmail.com
Manuscrito recibido el 1-7-2004 y aceptado el 14-12-2004.