Introducción
El trasplante hepático (TH) ha avanzado desde 1963, cuando se realizó el primer TH1. En la actualidad se considera el tratamiento de elección para la mayoría de los pacientes con enfermedades hepáticas terminales2,3.
A finales de la década de los ochenta y a principios de los años noventa, la mejoría de las técnicas quirúrgicas y anestésicas, de las soluciones de preservación y el desarrollo de nuevos agentes inmunosupresores, así como la mejor selección de candidatos, han hecho posible un incremento de la supervivencia de los receptores de un TH4.
El objetivo de este trabajo fue estudiar una serie de 1.000 TH realizados en nuestro hospital, y evaluar los cambios experimentados en el tiempo de los donantes y receptores utilizados, así como los resultados obtenidos.
Material y método
Entre junio de 1988 y junio del 2003 se realizaron 1.000 trasplantes en el Hospital Clínic i Provincial de Barcelona. Con el fin de evaluar más claramente las diferencias entre la primera época del trasplante y la época actual hemos seleccionado los primeros 100 trasplantes realizados entre junio de 1988 y junio de 1990 (primer período) y los últimos 200 trasplantes realizados de forma consecutiva desde enero del 2001 hasta junio del 2003 (segundo período).
Durante estos dos períodos, los equipos anestésico y quirúrgico permanecieron sin cambios.
Los datos fueron obtenidos de forma retrospectiva. El estudio estadístico se realizó utilizando el paquete estadístico SPSS-11, empleándose el análisis con las pruebas de χ2 para las variables cuantitativas y de la t de Student para variables cualitativas.
Selección de donantes
Los criterios de aceptación seguidos por nuestro grupo no varían significativamente de los utilizados por la mayoría de los grupos5. Si bien en nuestra etapa temprana éramos muy estrictos en los criterios de aceptación, al igual que otros grupos, con el paso del tiempo los hemos ampliado para poder obtener un mayor número de injertos. En la actualidad no existe edad límite para ser donante de hígado y son pocas las contraindicaciones. Tan sólo ser positivo para el antígeno de superficie del virus de la hepatitis B, virus de la inmunodeficiencia humana (VIH), infección sistémica activa y neoplasia extracraneal no curada (menos de 5 años).
A partir de noviembre de 2003 aceptamos donantes con positividad para el virus de la hepatitis C (VHC), para que sus órganos sean trasplantados en receptores que ya presentan la infección por el mismo virus.
Donante a corazón parado
Otra forma de aumentar el grupo de donantes adoptado por nuestro grupo ha sido la utilización de donantes a corazón parado6. Desde 1998 hasta la actualidad llevamos a cabo un protocolo de donación7.
Donantes con polineuropatía amiloidótica familiar (PAF)
Se trata de utilizar el hígado de un receptor de TH con PAF para trasplantarlo a un segundo receptor (trasplante dominó)8. Se estima que esta enfermedad metabólica de lenta evolución desarrollará sus síntomas a los 20-30 años, por lo que si lo implantamos a pacientes de edad avanzada (superior a 60 años) es poco probable que aparezcan los síntomas de esta enfermedad. En la actualidad no existe ningún receptor portador de un hígado con PAF en el que haya aparecido sintomatología neurológica.
Donante vivo
El programa de TH de donante vivo con lóbulo derecho se inició en nuestro centro en marzo del 2000. Los criterios de selección de los donantes han sido ya publicados9.
Donante split
A partir del año 2003 iniciamos la aceptación de injertos procedentes de un donante split4. En la actualidad hemos realizado el procedimiento de la bipartición hepática en un donante con PAF. De esta forma con un solo injerto cadáver realizamos 3 TH.
Selección de receptores
Desde el inicio todos los candidatos a TH son incluidos en lista de espera tras ser presentados en un comité formado por cirujanos y hepatólogos. Las indicaciones no diferían en el inicio de las publicadas por la mayoría de los grupos; las principales eran las hepatopatías en fase terminal, la insuficiencia hepática aguda y los hepatocarcinomas10. Los criterios utilizados en la selección de candidatos fueron publicados por Visa11 en 1992. En los primeros años la edad límite era de 60 años, edad que se ha ampliado hasta los 65 en la actualidad. De la misma manera la trombosis portal completa era una contraindicación absoluta en los primeros años, hecho que no lo es en la actualidad.
Virus de la inmunodeficiencia humana
En septiembre de 1992 entró por primera vez en lista un candidato a trasplante portador del VIH, en el contexto de un estudio piloto para evaluar la eficacia y seguridad del TH en pacientes con hepatopatía terminal coinfectados por el VIH12.
Trasplante hepático de donante vivo
A partir de marzo del 2000 se inició el TH de donante vivo. Dado el tiempo en el que los pacientes permanecen en lista de espera esta opción se ofrece a todos los candidatos en lista de espera. También como indicación expandida a los pacientes con edad mayor de 65 años y a pacientes con hepatocarcinoma que exceden los criterios de Milán13.
Técnica quirúrgica en el donante
La técnica quirúrgica inicial utilizada fue la descrita por Starzl et al en 198414. Con la finalidad de reducir el tiempo de intervención quirúrgica en el donante, fundamentalmente en aquellos casos en los que la obtención del órgano se realizaba en condiciones hemodinámicamente inestables, se utilizó desde abril de 1991 hasta diciembre de 1999 la técnica de extracción en bloque descrita por Nakazato et al15. La realización de esta técnica fue objeto de estudio16. Desde el año 2000 la técnica descrita por Starlz et al14 es la única que se realiza en nuestro centro.
Solución de preservación
De 1988 a 1989 sólo se empleó la solución de Collins. Desde 1989 a 1995 se inició la técnica combinada de perfusión arterial con Collins y venosa portal con Wisconsin17. De 1995 a 2003 la solución de Wisconsin se ha empleado en la totalidad de los donantes. Desde hace un año, los donantes son aleatorizados para solución de Celsior frente a Wisconsin en el marco de un estudio prospectivo.
Técnica quirúrgica en el receptor
Desde 1988 hasta 1991, la técnica empleada en el receptor fue la técnica clásica1. La utilización de la derivación venovenosa motivó un estudio prospectivo para valorar sus beneficios durante la fase anhepática18. La realización de la derivación venovenosa en la actualidad está limitada a los casos en los que se practica la técnica clásica, como en el trasplante dominó.
A partir de noviembre de 1991, la técnica utilizada en el receptor es la hepatectomía con preservación de vena cava (Piggy-back)19. Los beneficios de su utilización también fueron estudiados por nuestro grupo20. En la actualidad ésta es la técnica de elección en todos los casos, excepto en el TH dominó.
Desde el inicio, la reconstrucción biliar habitual se realizó mediante una anastomosis colédoco-coledocal con tubo en T21. Desde el año 2002 se ha incluido a los receptores en un estudio prospectivo, aleatorizado (tubo en T frente a no tubo en T) para comprobar los beneficios teóricos de la utilización o no del tubo de Kehr.
Mortalidad postoperatoria
Definimos la mortalidad postoperatoria como la acontecida en los primeros 30 días.
Resultados
El seguimiento medio de los pacientes en el primer y segundo período fue de 9,8 y 2,9 años, respectivamente.
Donantes
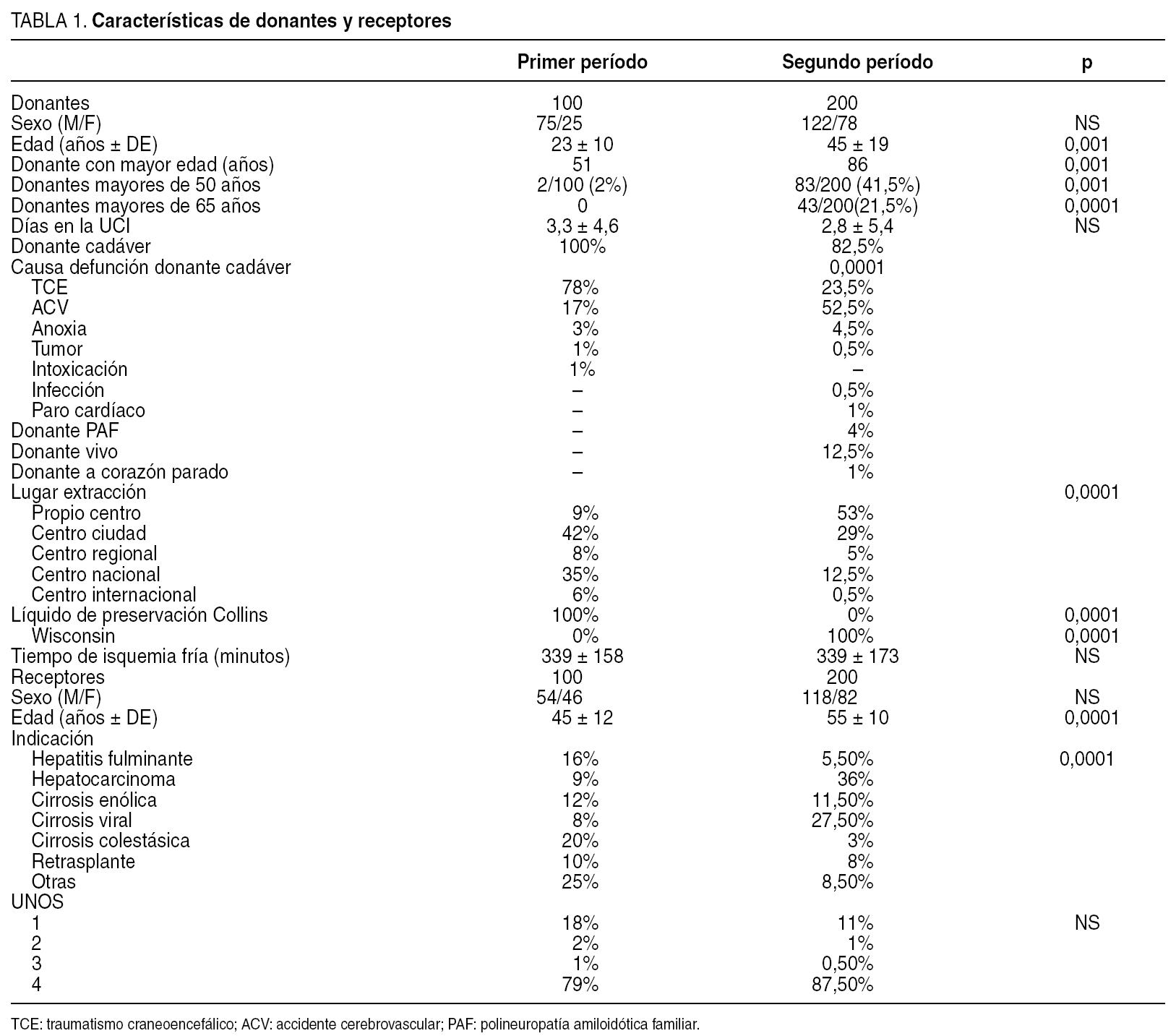
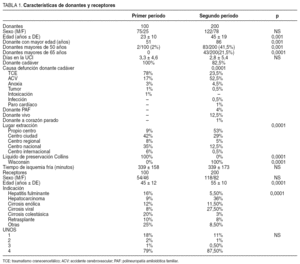
Las características de los donantes de ambos períodos quedan reflejadas en la tabla 1.
Destaca el aumento de la edad de los donantes y el cambio en la etiología de la muerte cerebral en el segundo período. Asimismo en el segundo período destaca el mayor porcentaje de donantes procedentes de programas alternativos a la donación estándar de cadáver (donante PAF, vivo y donante a corazón parado).
Receptores
Las indicaciones de TH han experimentado un cambio evidente en los dos períodos evaluados (tabla 1).
Técnica quirúrgica
Técnica en el donante
Aunque la técnica quirúrgica en el donante varió en el tiempo, al comparar los 2 períodos coincidió que en un 100% de los trasplantes la técnica efectuada fue la clásica.
Técnica en el receptor
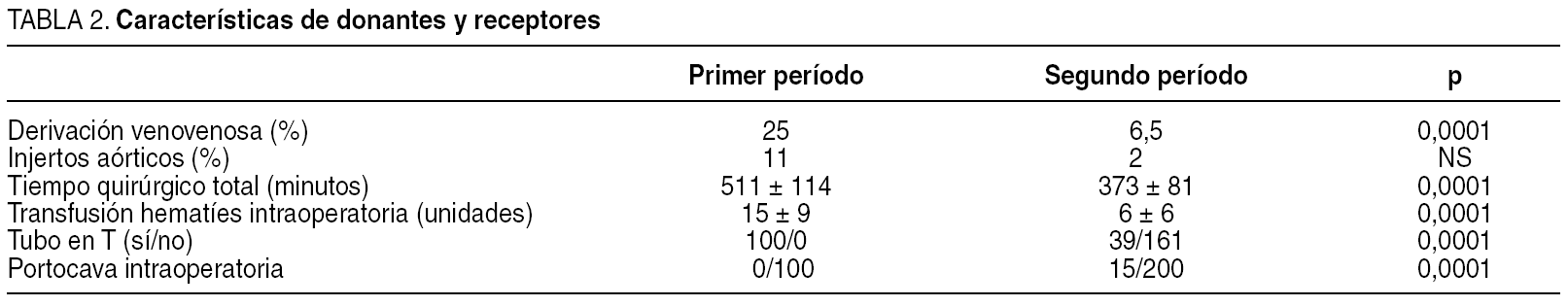
Al analizar la técnica quirúrgica, observamos que ha habido diferencias en cuanto a la utilización de la derivación venovenosa, hecho relacionado con la introducción de la técnica de Piggy-back (tabla 2).
Morbilidad y mortalidad
La mortalidad global de toda la serie (1.000 trasplantes) fue del 28,7%. La mortalidad postoperatoria fue del 5,5% (el 17% en el primer período y el 10% en el segundo período).
El 53,7% de los pacientes falleció por complicaciones directamente relacionadas con una mala función del injerto (injerto no funcionante). El resto (46,3%) falleció con un injerto funcionante.
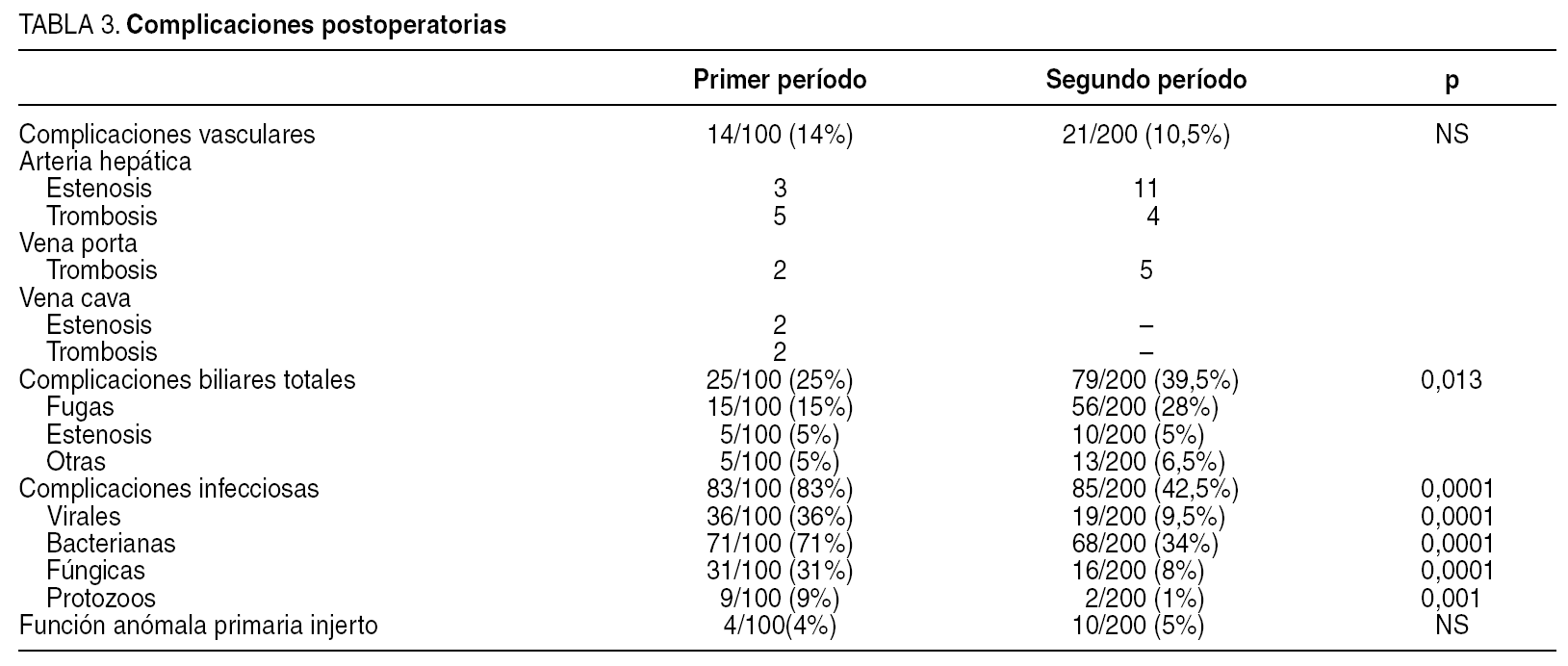
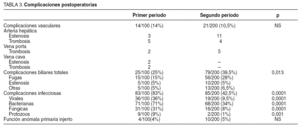
Las complicaciones postoperatorias se reflejan en la tabla 3.
Retrasplante
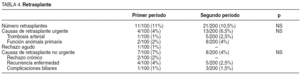
El porcentaje de retrasplante de toda la serie fue del 9,5%. La proporción y las causas en ambos períodos se reflejan en la tabla 4.
Supervivencia
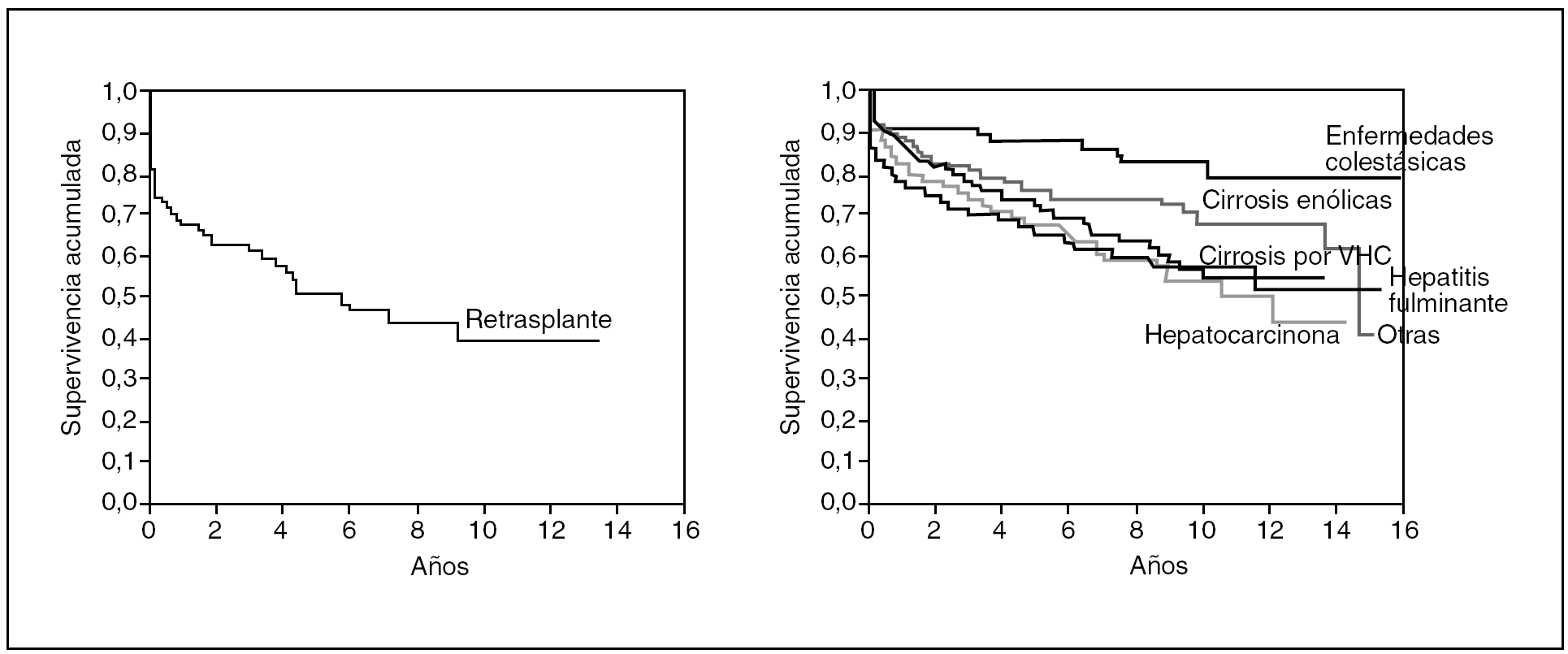
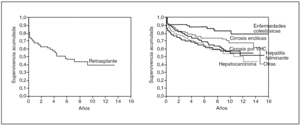
La supervivencia actuarial de toda la serie (1.000 TH) a 1, 5 y 10 años fue del 80,3, el 64,1 y el 50,8% para el injerto y del 86,5%, el 73,9% y el 64,1% para el paciente. En la figura 1 podemos ver la supervivencia actuarial de toda la serie según las diferentes indicaciones de trasplante.
Fig. 1. Supervivencia del paciente según la indicación del trasplante.
La supervivencia actuarial del injerto y del paciente en el primer período fue del 71% y del 84% al primer año; la del segundo período fue del 82,1% y del 91,3%, respectivamente.
La supervivencia al año de los injertos procedentes de donantes mayores de 65 años fue del 85,6%, mientras que la supervivencia al año de los pacientes que recibieron un injerto mayor de 65 años fue del 88,3%.
La supervivencia actuarial del retrasplante de toda la serie (1.000 TH) fue a 1, 5 y 10 años del 67,7, el 51,3 y el 39,4%, respectivamente (fig. 1). La supervivencia al año del retrasplante en el primer y el segundo períodos fue del 66,6 y el 75%, respectivamente.
Discusión
En este trabajo podemos observar la evolución que ha tenido el trasplante desde sus inicios hasta la actualidad. Es evidente que al comparar los primeros 100 TH con los últimos 200 del total de 1.000 trasplantes el seguimiento es significativamente menor por lo que parte de los resultados se verán sesgados por este motivo.
Uno de los factores que más han contribuido al éxito del trasplante en nuestro país fue el aumento en la tasa de donación, en la actualidad la más alta del mundo por millón de habitantes22. Al inicio del trasplante nuestro grupo era muy restrictivo con los criterios de donación al igual que la mayoría de los grupos. Como se puede observar los criterios se han ido ampliando y en nuestro segundo período la edad de los donantes fue muy superior. Este hecho no parece haber tenido ningún efecto desfavorable en referencia al porcentaje de funciones anómalas primarias o a la tasa de supervivencia que se encuentra dentro los estándares europeos23. Además en la actualidad somos uno de los pocos centros en España que aceptamos donantes con VHC. A pesar de la liberalización de los criterios de donación el número de receptores supera al número de donantes. Al igual que otros grupos, nuestro hospital inició programas alternativos al donante convencional de cadáver como el TH de donante vivo, donantes en asistolia, el trasplante dominó y TH split. Sin embargo, la aplicación real de estas alternativas no ha supuesto un aumento muy importante en el número de donantes. Otro hecho destacable en nuestro país es que con la ampliación en el número de equipos de trasplante en los últimos años los donantes utilizados son principalmente los generados en la comunidad autónoma. Este hecho no condicionó un tiempo de isquemia fría inferior.
De la misma manera las características de los receptores han variado con el tiempo. La edad de los receptores ha aumentado en el último período y también ha cambiado la etiología que motivó el trasplante. En el primer período destaca el porcentaje elevado de hepatitis fulminantes y de pacientes con enfermedad colestásica. Probablemente se deba a que nuestro hospital ha sido centro de referencia para el control de estas enfermedades.
En el segundo período, al igual que sucede en la mayoría de los grupos, la cirrosis por VHC y el hepatocarcinoma son en la actualidad la principal indicación de trasplante. La prevalencia de VHC en nuestro medio es muy elevada. A pesar del esfuerzo considerable para identificar estrategias efectivas para reducir la incidencia de recurrencia de enfermedad en trasplantados portadores de VHC, los resultados del TH para estas indicaciones permanecen por debajo de aquellas alcanzadas con otras enfermedades; la recurrencia de la enfermedad es el principal problema24. Nuestro hospital, especialmente dedicado al estudio del hepatocarcinoma, ha ampliado los criterios de TH en pacientes que exceden los criterios de Milán bajo un estudio controlado de TH con donante vivo25. Uno de los cambios importantes ha sido la aceptación de receptores con trombosis portal siempre que el eje esplenomesentérico esté permeable.
La utilización sistemática de la técnica de preservación de cava ha permitido reducir significativamente la utilización de la derivación venovenosa, un mejor control hemodinámico y en consecuencia una disminución de los requerimientos transfusionales26. Otro cambio importante en la técnica quirúrgica ha sido la reconstrucción biliar que actualmente se realiza sin tutorización.
Las complicaciones vasculares no han variado sustancialmente. Al iniciar la técnica de la preservación de cava la anastomosis de la vena cava suprahepática se realizaba con 2 de las venas suprahepáticas del receptor, lo que motivó 2 casos de estenosis y trombosis. Desde que la anastomosis se realiza sistemáticamente con las 3 venas suprahepáticas del receptor han desaparecido las complicaciones de la vena cava. Las complicaciones biliares han sido el "talón de Aquiles" del trasplante, lo que ha motivado la realización de estudios retrospectivos y prospectivos para analizar las causas de este elevado índice de complicaciones, común en la mayoría de los grupos21. Nosotros creemos que la mayoría de estas complicaciones está derivada de la utilización del tubo en T, lo que ha llevado a la no tutorización sistemática en la actualidad.
La diferencia más evidente entre ambos períodos recae en las complicaciones infecciosas. El número de infecciones acontecidas en el primer período es muy superior al del segundo. No cabe duda de que el mejor control de la inmunosupresión, la mejoría en el tratamiento y la profilaxis de las infecciones, así como la realización del trasplante en una fase menos evolucionada, han contribuido a esta reducción27.
A pesar de todas las mejoras mencionadas, la tasa de retrasplante no ha cambiado sustancialmente. Sin embargo, que el número de retrasplantes urgentes por mala función primaria sea mayor en el segundo período significa la utilización de un mayor número de donantes "marginales", como consecuencia de la presión cada día mayor de las lista de espera.
La supervivencia del injerto al año es similar a la que refleja el registro europeo28; en el segundo período es de 13 puntos por encima de la alcanzada en el primero. Esta mejoría en la supervivencia es multifactorial (técnica quirúrgica, inmunosupresión, cuidados postoperatorios, etc.). Esta excelente supervivencia global es significativamente diferente dependiendo de la indicación del TH. Como sucede en la mayoría de los grupos, el grupo de hepatitis fulminante, cirrosis, VHC y hepatocarcinoma tienen una menor supervivencia que el grupo de enfermedades colestásicas o cirrosis enólica29.
El retrasplante hepático puede alcanzar unos resultados excelentes en pacientes seleccionados. Sin embargo, la supervivencia actuarial del retrasplante está muy por debajo de la del primer injerto como sucede con todas las series30.
Como conclusión, podemos decir que a pesar de la aceptación de donantes cada vez más marginales, de la realización del trasplante en pacientes en estados más avanzados de su enfermedad y de la puesta en marcha de programas alternativos, los buenos resultados alcanzados no se han visto modificados.