El síndrome de Paget-Schroetter es una enfermedad relativamente infrecuente pero de especial importancia por afectar a sujetos jóvenes y sanos1. Su manejo es controvertivo y suele precisar tratamiento médico, quirúrgico y endovascular.
Presentamos un caso de una mujer de 48 años, fumadora (20 paquetes/año), sin otros antecedentes de interés, que acude a urgencias por dolor y edema en miembro superior derecho súbito, de menos de 24h de evolución. La exploración física general fue normal. En el miembro superior derecho presentaba ingurgitación venosa, así como en la parte anterior del pecho. Se realizó ecografía venosa en la que no se apreció flujo en la vena subclavia derecha.
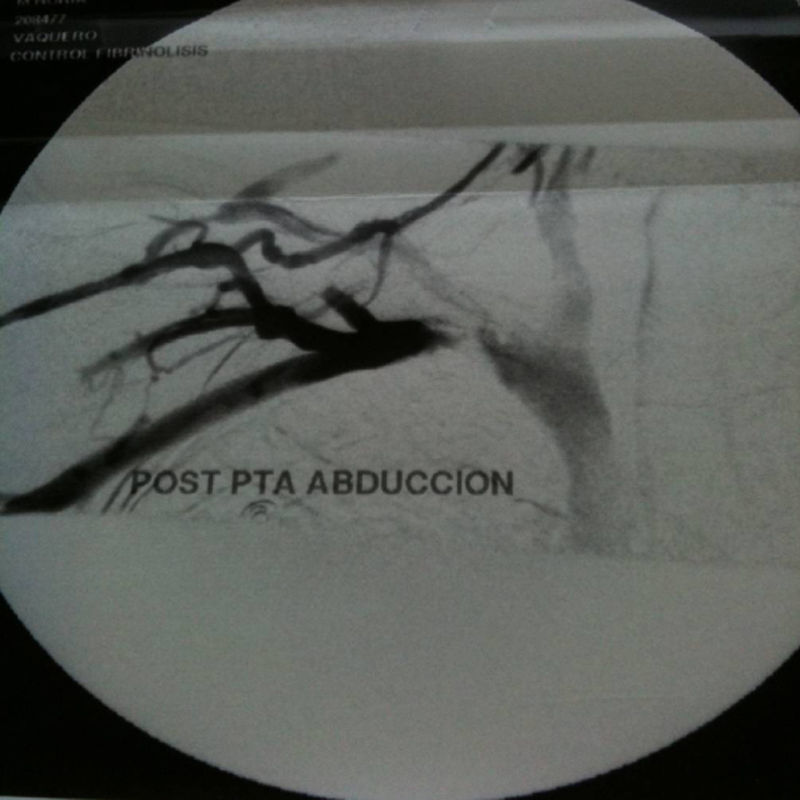
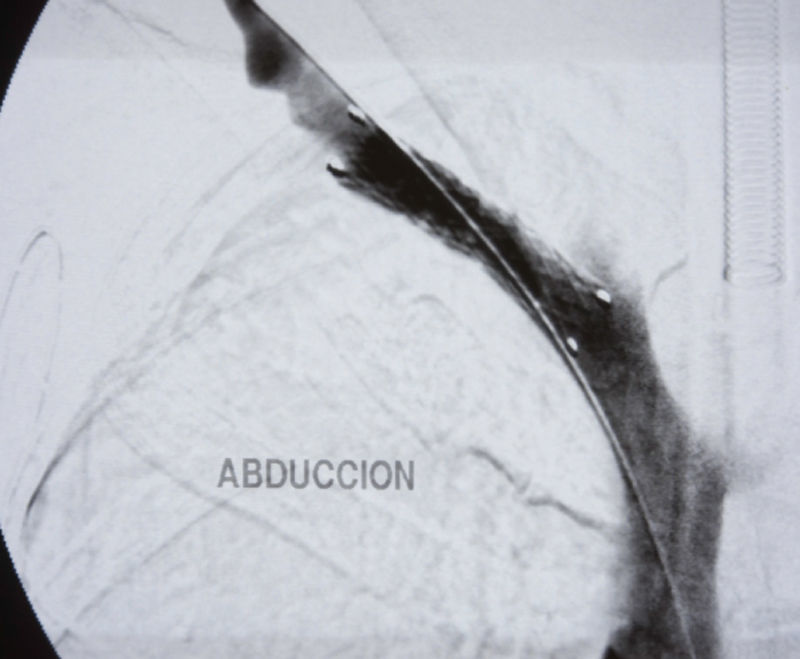
Ante el diagnóstico de trombosis venosa profunda de miembro superior derecho, se decide realizar flebografía con guía hueca de fibrinólisis 0,035mm y en el mismo acto se inicia fibrinólisis intratrombo con urocinasa a dosis iniciales de 250.000U y posteriormente 60.000U/hora. Realizamos controles radiológicos seriados para ver evolución y así poder recolocar el catéter. A las 48h del inicio, tras comprobar la lisis del trombo, se decide suspender la fibrinólisis, realizar angioplastia con balón 8×40mm e iniciar anticoagulación hasta la cirugía (fig. 1). Tras 4 semanas, se realiza cirugía descompresiva mediante resección transaxilar de la primera costilla. En el control flebográfico posquirúrgico se observa una estenosis residual significativa y presencia de abundantes colaterales, por lo que se coloca stent 8×40mm para corrección de dicha estenosis (fig. 2). Actualmente, tras un año de evolución, la paciente está asintomática.
El síndrome de Paget-Schroetter es una trombosis primaria de la vena subclavia en la unión subclavio-axilar. Se produce por compresión de la vena subclavia al pasar por el triángulo formado por el músculo escaleno anterior, la primera costilla y el tendón y músculo subclavios2.
Su incidencia es de 2 por 100.000 habitantes y afecta a jóvenes (edad media 32 años) principalmente varones (2:1)3, en la extremidad superior dominante. Hasta el 80% de los pacientes refieren actividad física importante con movimientos de separación y rotación externa.
La clínica clásica consiste en dolor, edema y sensación de pesadez en el miembro afectado4. El inicio es brusco, en el 85%1 de los casos los síntomas comienzan antes de 24h desde la realización del ejercicio.
El eco-doppler5 es la primera técnica diagnóstica a realizar. En manos expertas es muy sensible (78-100%) y específica (82-100%)6. El siguiente paso es la flebografía en la que se puede objetivar trombosis de la vena subclavio-axilar en la unión costoclavicular y presencia de abundantes colaterales1. En caso de no observar dicha obstrucción, la presencia de colaterales siempre implica cierto grado de estenosis. Las maniobras de provocación, como la separación de la extremidad, pueden ayudar al diagnóstico1.
No hay un claro consenso respecto al tratamiento. Hoy en día, la mayor parte de los autores están de acuerdo en que la anticoagulación en monoterapia ofrece malos resultados7, por lo que se recomienda asociarla a fibrinólisis y a tratamiento quirúrgico y/o endovascular8.
La fibrinólisis con estreptoquinasa o urocinasa intratombo en fase aguda (antes de 10 días) es muy efectiva (hasta 100%) y segura, siendo el tratamiento de elección5. Dado que la desaparición del trombo no resuelve el cuadro ni elimina la compresión venosa, se recomienda realizar cirugía descompresiva. Previamente a dicha cirugía, la angioplastia o la colocación de stent no están indicadas, ya que pueden lesionar más el endotelio y la articulación puede llegar a obstruir e incluso romper el stent4.
La técnica quirúrgica descompresiva2 más utilizada es la resección transaxilar de la primera costilla, tiene poca morbilidad y excelentes resultados estéticos. Sus principales complicaciones son la lesión del nervio torácico largo, hemoneumotórax y la resección de la segunda costilla. Otros abordajes como desarticulación esternal, claviculectomía o vía supra/infraclavicular, también están descritas. Una de las ventajas de esta última es la posibilidad de realizar una reconstrucción venosa completa9, en casos en los que persisten la clínica o defectos hemodinámicos.
El momento de realizar la cirugía está en debate; hay autores que recomiendan realizarla 3 meses después de la fibrinólisis, ya que la tasa de complicaciones es menor5. Por otro lado, las últimas series proponen realizarla inmediatamente por el riesgo de recurrencia hasta la cirugía, además de que la recuperación es más rápida7. En cualquier caso se debe anticoagular al paciente entre 3 y 6 meses tras la descompresión.
En los casos en los que los resultados son subóptimos, tras la cirugía se puede plantear en este momento angioplastia o colocación de stent, aunque, si es posible, se prefiere evitar su uso7.
En conclusión, el síndrome de Pager-Schroetter es una enfermedad infradiagnosticada, que afecta a individuos jóvenes en su extremidad dominante. El manejo más aceptado es fibrinólisis lo antes posible, cirugía descompresiva y anticoagulación, con lo que las secuelas disminuyen y más del 90% de los pacientes se reincorporan a su actividad habitual.