Actualmente, se considera que la mejor opción para conseguir pérdidas de peso significativas y mantenidas en el tiempo, además de mejorar la enfermedad asociada a la obesidad mórbida, es la cirugía bariátrica. El bypass gástrico laparoscópico (BPGL) es una de las técnicas más utilizadas por sus excelentes resultados en cuanto a seguridad y eficacia en términos de pérdida de peso y tasa de complicaciones1. Las complicaciones tras un BPGL pueden aparecer a corto plazo (las más frecuentes son la fuga anastomótica y el sangrado de la línea de grapas) y a largo plazo (hernias internas o úlceras de la anastomosis2). Presentamos una complicación a largo plazo extremadamente infrecuente tras el BPGL: el infarto omental.
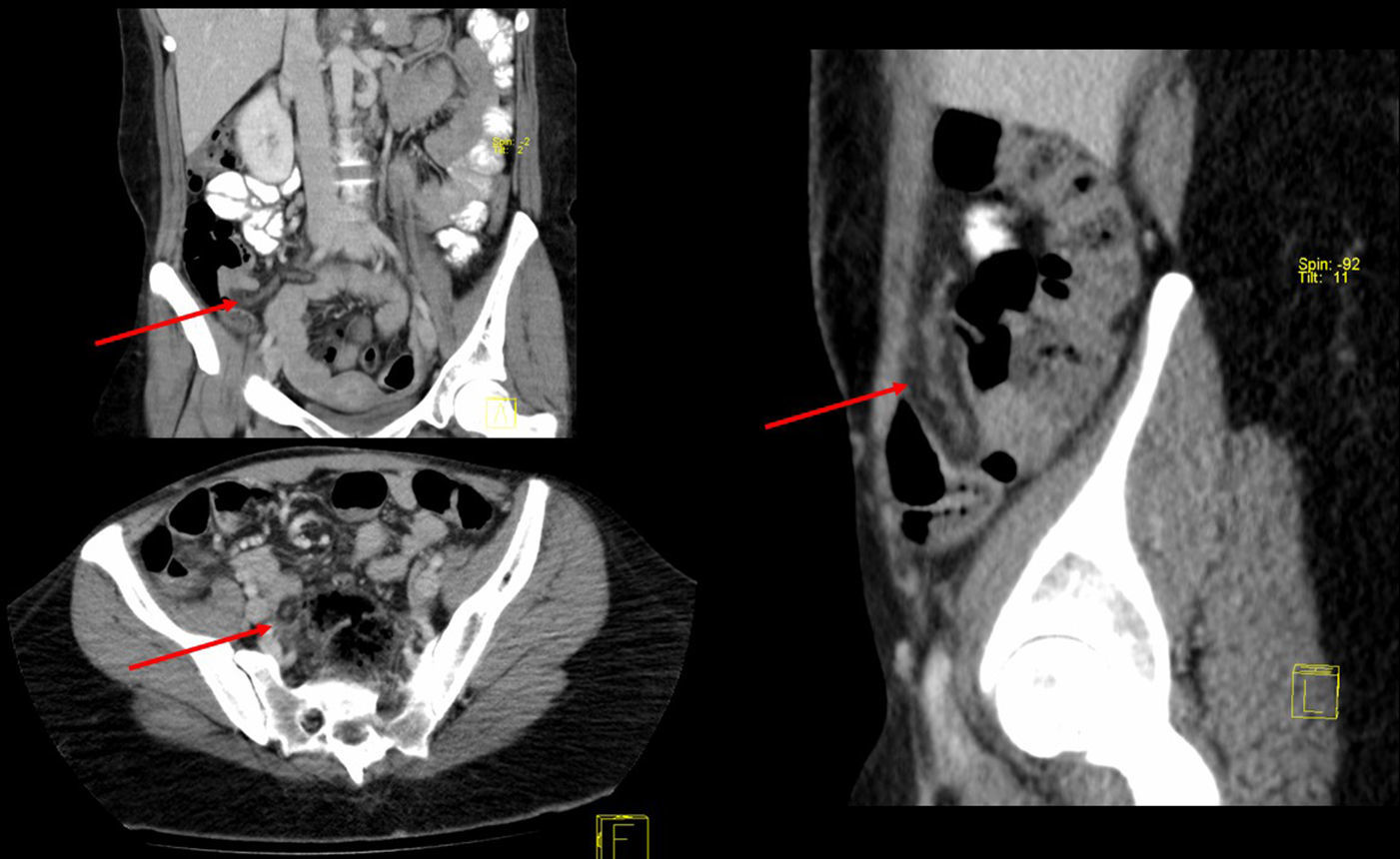
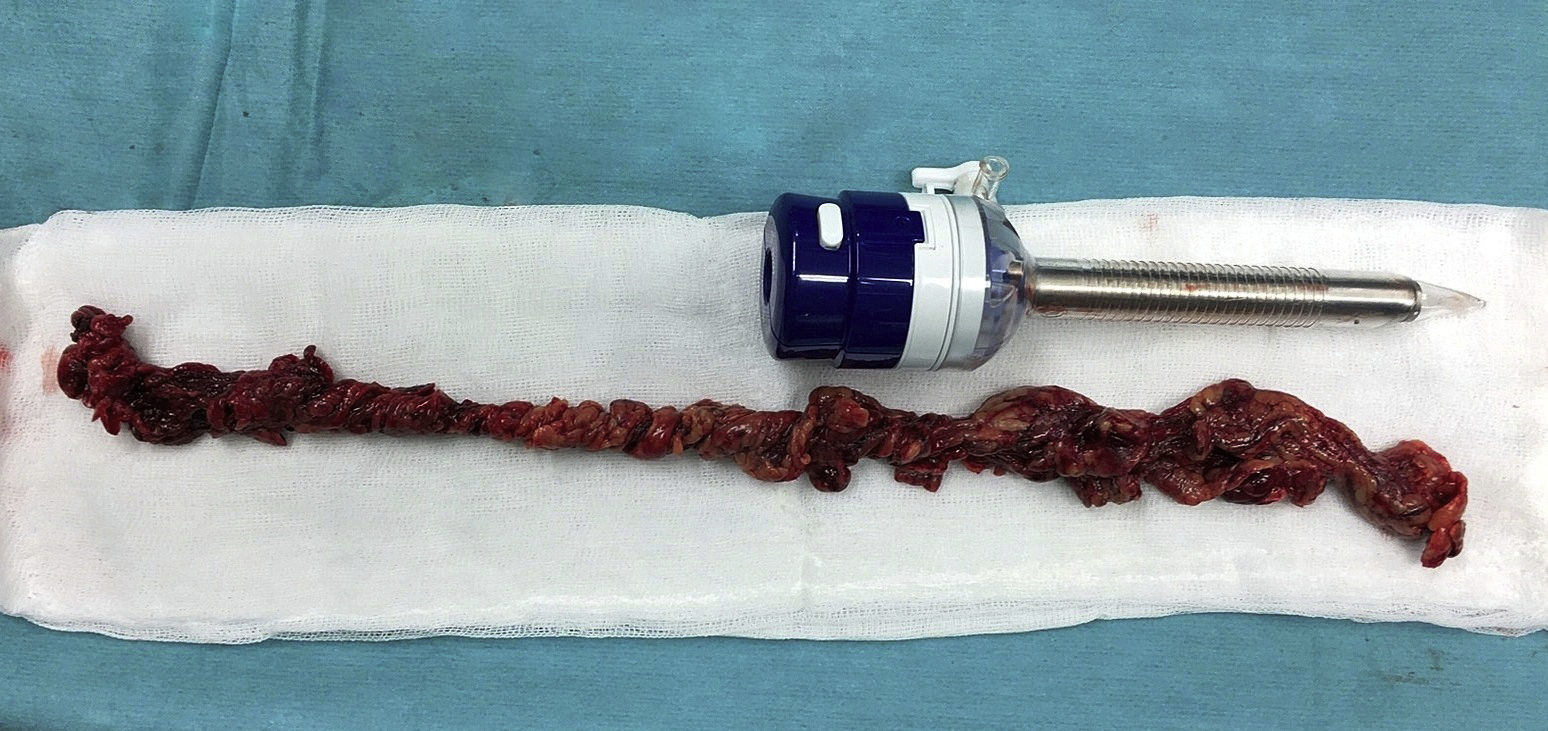
Se trata de una mujer de 32 años intervenida en 2004 por obesidad mórbida (IMC 52,8) mediante BPGL, que fue dada de alta el 2.° día postoperatorio sin complicaciones y con un exceso de peso perdido de 80kg tras la cirugía. Once años después, la paciente acudió a urgencias por dolor en fosa ilíaca derecha de 48 h de evolución, sin asociar fiebre ni otra sintomatología. Analíticamente destacaba una elevación de la proteína C reactiva (5,3mg/dl) sin leucocitosis. La tomografía computarizada (TC) objetivó una estructura tubular de unos 20mm de diámetro, dependiente de colon transverso, compatible con epiploitis (fig. 1). Se intervino mediante laparoscopia y se halló un cordón de epiplón de unos 40cm, necrosado y torsionado, que se resecó (fig. 2). También se realizó la apendicectomía profiláctica en el mismo acto quirúrgico debido a la sospecha inicial de apendicitis aguda y con la intención de evitar futuras reintervenciones. Tras un postoperatorio satisfactorio, la paciente fue dada de alta.
El BPGL representa aproximadamente el 60% de todos los procedimientos bariátricos3. En nuestro centro, con una experiencia de más de 1.500 intervenciones desde el año 2000, la tasa de complicaciones a corto plazo es del 13,4% (principalmente debido a la infección de la herida quirúrgica) y del 10,5% a largo plazo. Sin embargo, el infarto omental representa una complicación muy infrecuente: este es el primer caso registrado en nuestro centro y hay pocos casos publicados en la literatura4,5.
Según la clasificación propuesta por Leitner et al., el infarto omental se divide en primario y secundario6. Son numerosos los artículos y revisiones publicados en la literatura en los que se describen múltiples causas como adherencias, tumores, hernias internas, anomalías vasculares o traumatismos abdominales7. En ausencia de una causa directa, se denomina primario.
Durante la realización de un BPGL, seccionamos el epiplón mayor de forma lineal hasta la vecindad del colon transverso con electrocoagulación para posteriormente realizar la anastomosis gastroentérica antecólica. Esta maniobra consigue aminorar las fuerzas de tracción sobre la anastomosis, disminuyendo, por tanto, el potencial riesgo de fuga4. Esto podría explicar un infarto por isquemia debido a la sección asimétrica del epiplón y el compromiso secundario de la vascularización de una parte del mismo. Sin embargo, creemos que esto explicaría una complicación en el postoperatorio inmediato, como ya ha sido reflejado en la literatura4, pero no tras 11 años de la intervención, como ocurre con nuestra paciente. Se han propuesto otros factores predisponentes para la torsión del epiplón en pacientes con BPGL tales como malformaciones anatómicas o anomalías vasculares, distribución asimétrica de la grasa omental y adherencias o hernias provocadas por la técnica quirúrgica8.
Las manifestaciones clínicas se limitan frecuentemente a dolor abdominal de inicio brusco localizado en epigastrio sin asociar náuseas, vómitos, anorexia ni otros datos clínicos gastrointestinales. Por tanto, puede comenzar como un abdomen agudo y debe hacerse diagnóstico diferencial con otros cuadros como colecistitis, apendicitis epiploica, mesenteritis esclerosante, enfermedad ginecológica como la torsión quística, y con la apendicitis aguda. Además, en pacientes a los que se ha realizado BPGL, es necesario considerar otras posibles complicaciones derivadas de la técnica a largo plazo como una hernia interna o una úlcera anastomótica.
Con respecto al diagnóstico, los reactantes de fase aguda pueden ser normales o estar levemente elevados. La ecografía podría orientar en el diagnóstico, aunque la TC abdominal constituye la prueba de elección en los pacientes con BPGL para poder descartar otro tipo de complicaciones intraabdominales. El signo típico en una TC del infarto omental es la presencia de un patrón de rayas concéntricas hiperatenuadas en la masa grasa, llamado «signo del giro»9.
Sin tratamiento, el infarto omental puede presentar como complicaciones el desarrollo de adherencias y abscesos intraabdominales9, por lo que su tratamiento debe ser quirúrgico, incluyendo la resección del epiplón necrótico. La laparoscopia sigue siendo la modalidad diagnóstica y terapéutica definitiva para la evaluación del dolor abdominal agudo, especialmente después de la cirugía de bypass gástrico. Aunque en la literatura se ha descrito el tratamiento conservador, en nuestro centro no somos partidarios de este enfoque por las posibles complicaciones derivadas del segmento necrosado y la necesidad de seguimiento mediante TC los años ulteriores10.
Por tanto, aunque la torsión e infarto del epiplón mayor tras un bypass gástrico en Y de Roux es una complicación infrecuente, debe tenerse en cuenta y considerarla dentro del diagnóstico diferencial de las posibles complicaciones.
Autoría/colaboradoresAdquisición y recogida de datos: D. Ferreras.
Redacción del artículo: J. Abrisqueta y N. Ibáñez.
Revisión crítica y aprobación de la versión final: J. Luján y P. Parrilla.