La enfermedad cardiovascular aterosclerótica (ECVA) es el principal desenlace de la evolución en una serie de condiciones metabólicas. Desde hace varias décadas, el continuo cardiovascular es una herramienta extraordinaria para explicar la evolución de la ECVA desde el inicio de los factores de riesgo hasta los desenlaces clínicos y la muerte. Hoy día, enfermedades metabólicas como la obesidad, la prediabetes y la diabetes tipo2 se han incrementado lo suficiente para transformarse en un serio problema de salud pública y contribuyentes notorias a la tasa de morbimortalidad debido a ECVA, incluyendo la hipertensión arterial. Otras condiciones parecen incrementar la lista, tales como la inactividad física con su pléyade metabólica, la sarcopenia y el hígado graso no alcohólico. Más aún, la obesidad en la infancia y la juventud están creciendo a una velocidad exponencial, de modo que el exceso de adiposidad se traducirá en un exceso de riesgo cardiometabólico en los adultos. Varios estudios longitudinales confirman la estrecha asociación entre la obesidad pediátrica con la persistencia de obesidad en el adulto y el desarrollo futuro de condiciones cardiometabólicas, tales como prediabetes, diabetes, obesidad, mayor riesgo de hipertensión arterial y ECVA. En consecuencia, es el momento de conceptualizar el continuo cardiometabólico como una herramienta de una aplicación preventiva más temprana con la finalidad de reducir la morbimortalidad debido a la ECVA.
Atherosclerotic cardiovascular disease (ACVD) is the major adverse outcome in the evolution of several metabolic conditions. For around several decades, the cardiovascular continuum has been used as a fantastic tool to explain the evolution of ACVD from the onset of risk factor, to clinical outcomes, and to death. Nowadays, metabolic diseases such as obesity, prediabetes, and type2 diabetes have been increasing enough to become serious public health problems and notorious contributors to the morbidity and mortality rates due to ACVD, including arterial hypertension. Other conditions seem to increase the list, such as: physical inactivity with its metabolic cluster, sarcopenia, and non-alcoholic fatty liver disease (NAFLD). Moreover, obesity in childhood has been growing at an exponential rate so the excess of adiposity in children and adolescents will translate into an excess of cardiometabolic risk in adults. Several longitudinal studies confirm the strong association of paediatric obesity with the persistence of adult obesity, as well as the future development of cardiometabolic conditions, such as prediabetes, diabetes, obesity, increased risk of arterial hypertension, and ACVD. Therefore, it is time to conceptualise the cardiometabolic continuum as a tool of an early, wider and preventive intervention in order to reduce the morbidity and mortality due to ACVD.
El concepto del continuo cardiovascular, surgido a comienzos de la última década del pasado siglo, es la conclusión de una hipótesis de un grupo de trabajo que enmarcaba a las enfermedades cardiovasculares (ECV) como una cadena de eventos iniciada por numerosos factores de riesgo, relacionados o no, que progresaban a través de diversas rutas fisiopatológicas hasta la consolidación final de la ECV definitiva y donde cualquier intervención podría ralentizar la progresión del proceso fisiopatológico1.
En los años siguientes, los resultados de las investigaciones experimentales y clínicas comprobaron los mecanismos fisiopatológicos subyacentes y, con el desarrollo de nuevas clases terapéuticas y los numerosos estudios clínicos de alta calidad metodológica, confirmaron la validez del continuo cardiovascular y reforzaron la noción que cualquier intervención, sin importar en cuál punto de la cadena, puede modificar la progresión de la ECV; adicionalmente, otras evidencias señalaban el solapamiento y la interacción entre los eventos favorecedores de la progresión y sin que hubiera una secuencia temporal lineal2-4.
El continuo cardiometabólico como conceptoDerivado en gran parte de los estudios epidemiológicos, de observación y de desenlaces clínicos, se demostró la estrecha vinculación de condiciones metabólicas como la diabetes mellitus tipo2 (DM2) y la obesidad con la aterosclerosis, la hipertensión arterial y los desenlaces clínicos subsecuentes de ECV, un argumento válido para considerar estas afecciones, y otras más, como cardiometabólicas, cuya evolución también se puede explicar a lo largo de un continuo cardiometabólico.
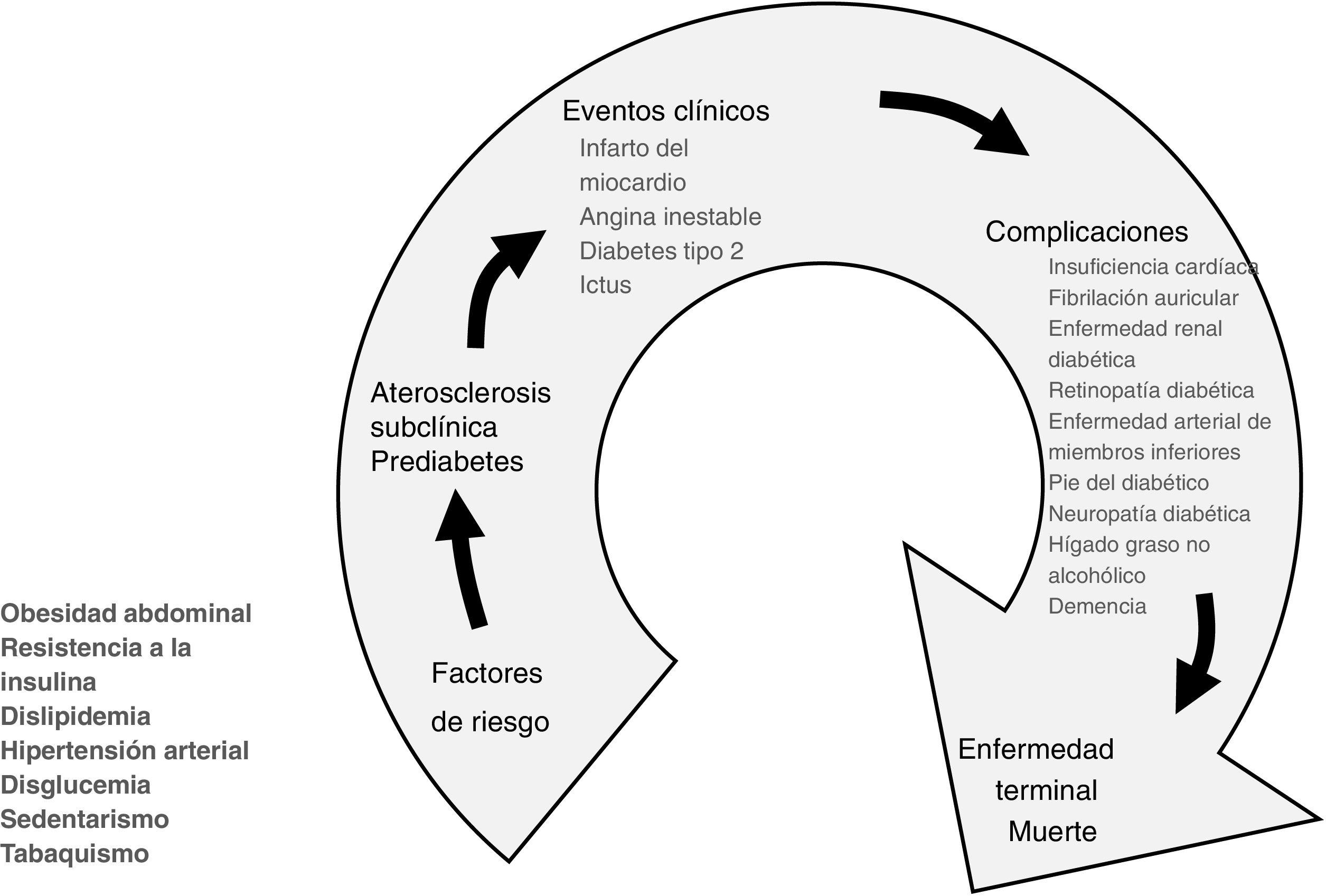
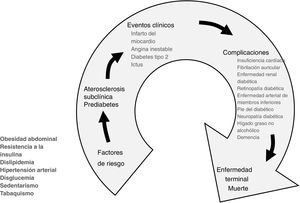
Comúnmente, los pacientes cardiometabólicos son portadores de más de un factor de riesgo cardiovascular (FRCV), como la dislipidemia, la presión arterial elevada, el sedentarismo e, incluso, el tabaquismo. En consecuencia, el enfoque preventivo más conveniente es bajo la óptica del continuo cardiometabólico, como se muestra en la figura 1, porque refleja la serie de eventos concatenados que cubren la transición desde la aparición de los FRCV, incluyendo los metabólicos, hasta el desarrollo de una condición clínica, cardiovascular, metabólica o ambas, con la posible inclusión de otra patología adicional en el transcurso de la evolución hasta el desenlace final.
El continuo cardiometabólico. En su comienzo, al lado de los factores de riesgo cardiovascular, hay que tener en cuenta diversas condiciones de índole metabólica que tienen una especial repercusión sobre el sistema cardiovascular y los eventos por ECVA, como es el caso de la resistencia a la insulina, la obesidad central, la disglucemia y el sedentarismo, que pueden pasar desapercibidos.
La obesidad, la prediabetes y la DM2 originalmente conformaron el grupo de enfermedades cardiometabólicas, a las cuales recientemente se han añadido la aterosclerosis subclínica, la inactividad física o, en su expresión más temible, el sedentarismo con toda su constelación de alteraciones metabólicas y la sarcopenia; últimamente se ha unido el hígado graso no alcohólico.
En la mayoría de estas situaciones, cuyo sustrato fisiopatológico es la resistencia a la insulina, no es infrecuente que coexistan varias de ellas, con o sin hipertensión arterial, lo cual es la combinación fatal para promover la progresión de la aterosclerosis y la enfermedad cardiovascular aterosclerótica (ECVA).
Más aún, resulta de interés el considerar que todas estas condiciones mencionadas favorecen el desarrollo de deterioro intelectual y demencia5,6, un punto final que está apareciendo a edades más tempranas y en mayor número de personas.
Por supuesto, al igual que en el continuo cardiovascular, cualquier intervención, positiva o negativa en el continuo cardiometabólico, modificaría en un sentido u otro la progresión y los desenlaces de la ECVA.
Brevemente, se consideran estas entidades por separado y la forma en que se integran en el continuo cardiometabólico.
Obesidad generalUn balance positivo de energía entre la ingesta calórica y el gasto energético conduce a la ganancia de peso y a la obesidad, donde se han involucrado numerosos factores: genéticos, epigenéticos y ambientales; en la mayoría de los casos no hay un factor exclusivamente responsable y, más bien, la obesidad es la sumatoria de la interacción de tales factores, pudiendo ser variable en función del tiempo y de la característica individual del sujeto7.
Uno de los principales argumentos para sustentar la validación del continuo cardiometabólico es la creciente prevalencia irrefrenable de la obesidad, como se resume a continuación8-11:
- •
La obesidad se triplicó en el mundo entre 1975 y 2016.
- •
En 2016, más de 1.900 millones de adultos de 18 o más años tenían sobrepeso, de los cuales más de 650 millones eran obesos.
- •
Para ese año, el sobrepeso estaba presente en el 39% de los adultos de 18 o más años (el 39% de los hombres y el 40% de las mujeres).
- •
Las proyecciones derivadas de 182 encuestas epidemiológicas y demográficas con 2.240.000 respuestas indican que, si las tendencias pasadas continúan, el número de personas de escasos recursos y con sobrepeso se incrementará en, promedio, un 84,4% (rango de 3,54% a 383,4%), siendo más prominente en los países con ingresos bajos10.
- •
En unas estimaciones proyectadas para el año 2030 en Estados Unidos11, cerca de uno de cada dos adultos tendrá obesidad (48,9%; intervalo de confianza del 95% [IC95%]: 47,7-50,1), siendo esta proporción mayor en 29 estados, pero ningún estado estará por debajo del 35%. Para ese año, casi uno de cada cuatro estadounidenses tendrá obesidad severa.
En cuanto a la población infantil, las cifras son más preocupantes12:
- •
La proporción de niños menores de 5años con sobrepeso aumentó el 20% entre los años 2000 a 2018; en este último año se evidenció una proporción de 1 por cada 17 con más peso que el estándar global.
- •
La región de las Américas es considerada por la OMS como la de mayor proporción de niños con sobrepeso: 1 de cada 14.
- •
Según el estatus económico de los países, la proporción es mayor en los países con ingresos elevados y medios (1 de cada 14) y más baja en los países de menores ingresos (1 de cada 32).
En relación con los niños y adolescentes (de 5 a 19 años)8,13,14:
- •
Población estimada para 2016 con sobrepeso u obesidad: 340 millones.
- •
En este grupo etario la prevalencia está cercana a quintuplicarse: del 4% en 1975 a más del 18% en 2016. Aumento observado en ambos sexos: el 18% de niñas y el 19% de niños.
- •
Mientras que en 1975 había menos del 1% de niños y adolescentes de 5 a 19años con obesidad, en 2016 eran 124 millones (el 6% de las niñas y el 8% de los niños).
- •
Aunque la prevalencia de la obesidad en los niños ha sido más baja que entre los adultos, la velocidad de aumento en la obesidad infantil, en muchos países, es superior a la observada en los adultos14.
Un punto a tener en cuenta es la carga de la enfermedad en la población. El informe del GBD 2015 Obesity Collaborators14, realizado sobre más de 68,5 millones de personas para comprobar las tendencias en la prevalencia de sobrepeso y obesidad en niños y adultos entre 1980 y 2015, encuentra que el exceso de peso corporal es responsable de casi 4 millones de muertes y 120 millones de años de vida perdidos por discapacidad. Casi el 70% de las muertes por índice de masa corporal (IMC) alto fueron por ECV y más del 60% de estas muertes ocurrieron en los sujetos obesos. Otra conclusión interesante del informe es que el balance de la evidencia respalda que un IMC entre 20 y 25 representa el nivel mínimo de riesgo de enfermedad.
Además, la obesidad y la consiguiente resistencia a la insulina son determinantes para la aparición de DM2, la progresión de la aterosclerosis y el daño a órganos blanco, en virtud del daño vascular precoz que es evidente en muchos pacientes15.
Obesidad abdominal en el contexto cardiometabólicoSi bien la estimación de la obesidad general se guía por el cálculo del IMC (kg/m2), la obesidad central o abdominal es la mejor referencia de las alteraciones en el continuo cardiometabólico, siendo la circunferencia abdominal un marcador válido de esta acumulación ectópica de grasa intraabdominal en el ser humano16.
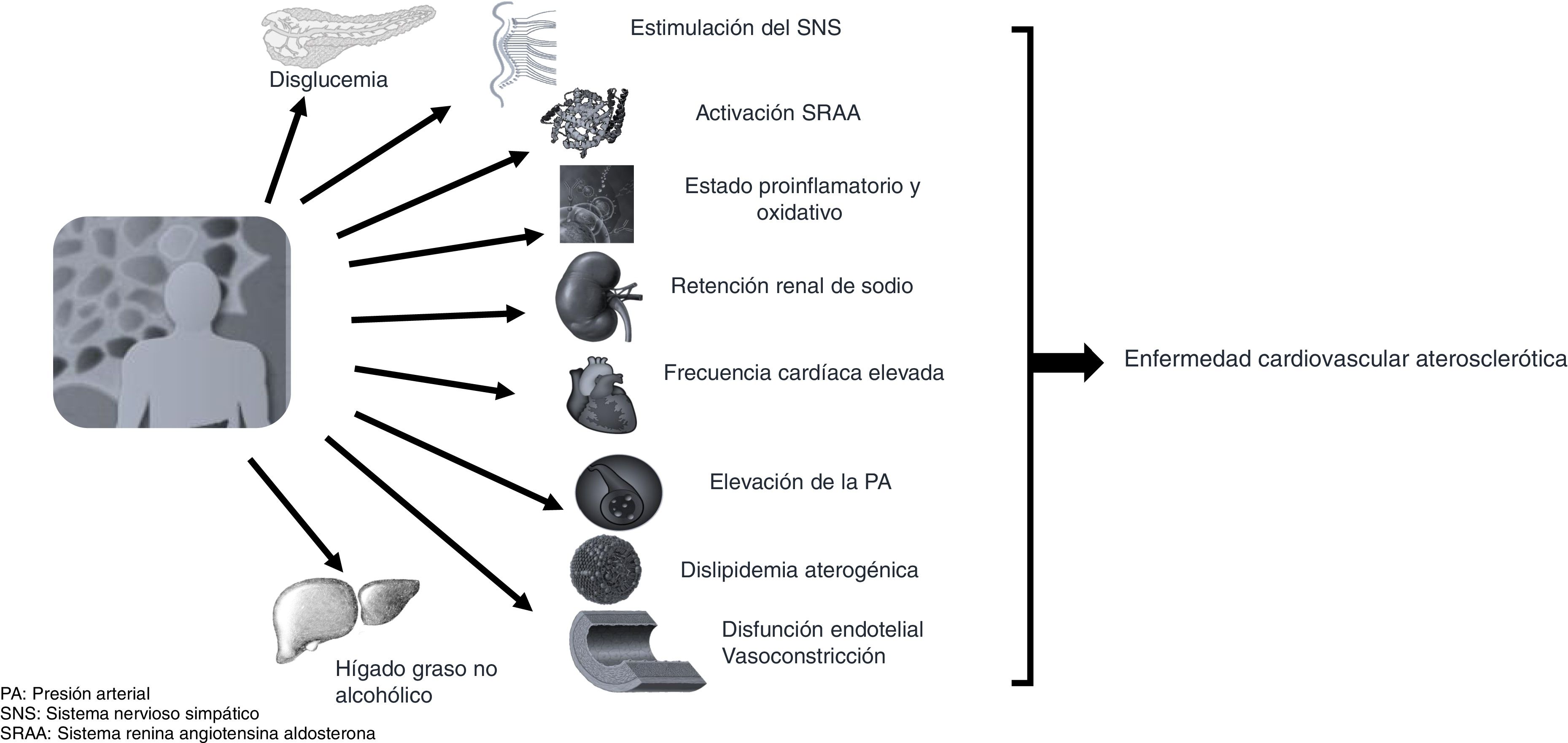
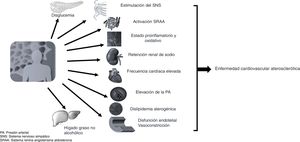
Con la adiposidad abdominal generalmente coexisten la resistencia a la insulina y uno o más de los FRCV o bien otras condiciones fisiopatológicas, como la hiperactividad adrenérgica o del sistema renina angiotensina aldosterona e, incluso, un microambiente inflamatorio típico del adipocito, todo lo cual contribuye a alterar la homeostasis cardiovascular promoviendo el incremento de la presión arterial, de la frecuencia cardíaca en reposo y de la disfunción endotelial, que abrirá el paso para impulsar la aparición de las lesiones ateroscleróticas (fig. 2), con lo cual se favorecerá la aparición de complicaciones cardiovasculares como la hipertrofia ventricular izquierda, la fibrilación auricular, un síndrome coronario agudo, falla cardíaca y enfermedad tromboembólica17.
Al igual que la obesidad general, la prevalencia de la obesidad abdominal es alarmante. En el reciente metaanálisis de Wong et al.18, integrado por 288 estudios con la participación de 13.233.675 sujetos mayores de 15años, la prevalencia global fue del 41,5% (IC95%: 39,9-43,2), con las siguientes características:
- •
La prevalencia más elevada se encontró en ancianos, en mujeres, en residentes urbanos, en caucásicos y en las poblaciones de los países con ingresos más elevados.
- •
En cuanto a las variaciones regionales, la mayor prevalencia se encontró en América del Sur (55,1%; IC95%: 45,8-64,3) y América Central (52%; IC95% 32,7-72,7).
- •
Hubo un rápido crecimiento entre 1985 y 2014, siendo el grupo etario entre 15 y 40años de mayor incremento (del 16,3 al 33,9%) que el de los sujetos mayores de 40años (43,6 a 57,9%). Esta tendencia con duplicación en los porcentajes se traducirá en un mayor riesgo cardiometabólico en el segmento productivo de la población con serias implicancias en la carga de la ECVA.
- •
En los hombres, el incremento fue más drástico (25,3 a 41,6%) que en las mujeres (38,6 a 49,7%).
Estos datos son por demás trascendentales para la elaboración de políticas públicas que incrementen la actividad física y mejoren la calidad de la nutrición; igual recomendación debe tenerse en cuenta para estas materias en el pensum académico de los estudios de pregrado y posgrado de medicina, temas usualmente desatendidos19.
Por otro camino, esta adiposidad abdominal acompaña y fomenta la hiperinsulinemia y la resistencia a la insulina, pudiendo culminar en prediabetes y luego en DM2, con el conocido cortejo de las complicaciones microvasculares (enfermedad renal diabética, retinopatía y neuropatía), pudiendo algunas de ellas estar presentes en el momento del diagnóstico de la enfermedad y pasar desapercibidas para el médico20.
Por fortuna, por tratarse de un proceso evolutivo paulatino, algunas de estas condiciones cardiometabólicas pueden ser revertidas o, al menos, retardadas en su progresión o restringidas al daño subclínico cardíaco o arterial, el cual, aunque difícilmente pueda ser revertido totalmente, responde bien a las medidas terapéuticas apropiadas.
Inactividad físicaAl igual que el crecimiento de la obesidad, la carencia de la actividad física adecuada se ha convertido en un temible factor de riesgo cardiometabólico, especialmente en niños y adolescentes. Varios informes de la OMS habían mostrado en años pasados la preocupación sobre las fallas en el cumplimiento de las metas de actividad física en niños y adolescentes21. La reciente publicación de Guthold et al.22 sobre actividad física insuficiente entre adolescentes analiza los datos de 1,6 millones de estudiantes con edades comprendidas entre los 11 y los 17años y muestra que, globalmente, en el año 2016 el 81,0% (intervalo de incertidumbre [II] 77,8 a 87,7) de los participantes no eran lo suficientemente activos, con un menor porcentaje entre los varones (77,6% [76,1 a 80,4]) que para las hembras (84,7% [83,0 a 88,2]); más aún, la prevalencia de la actividad física insuficiente se redujo significativamente entre 2001 y 2016 para los varones (del 80,1 al 77,6%), pero no así para las hembras (85,1 a 84,7%), sin distinciones en cuanto a la posición económica de los países.
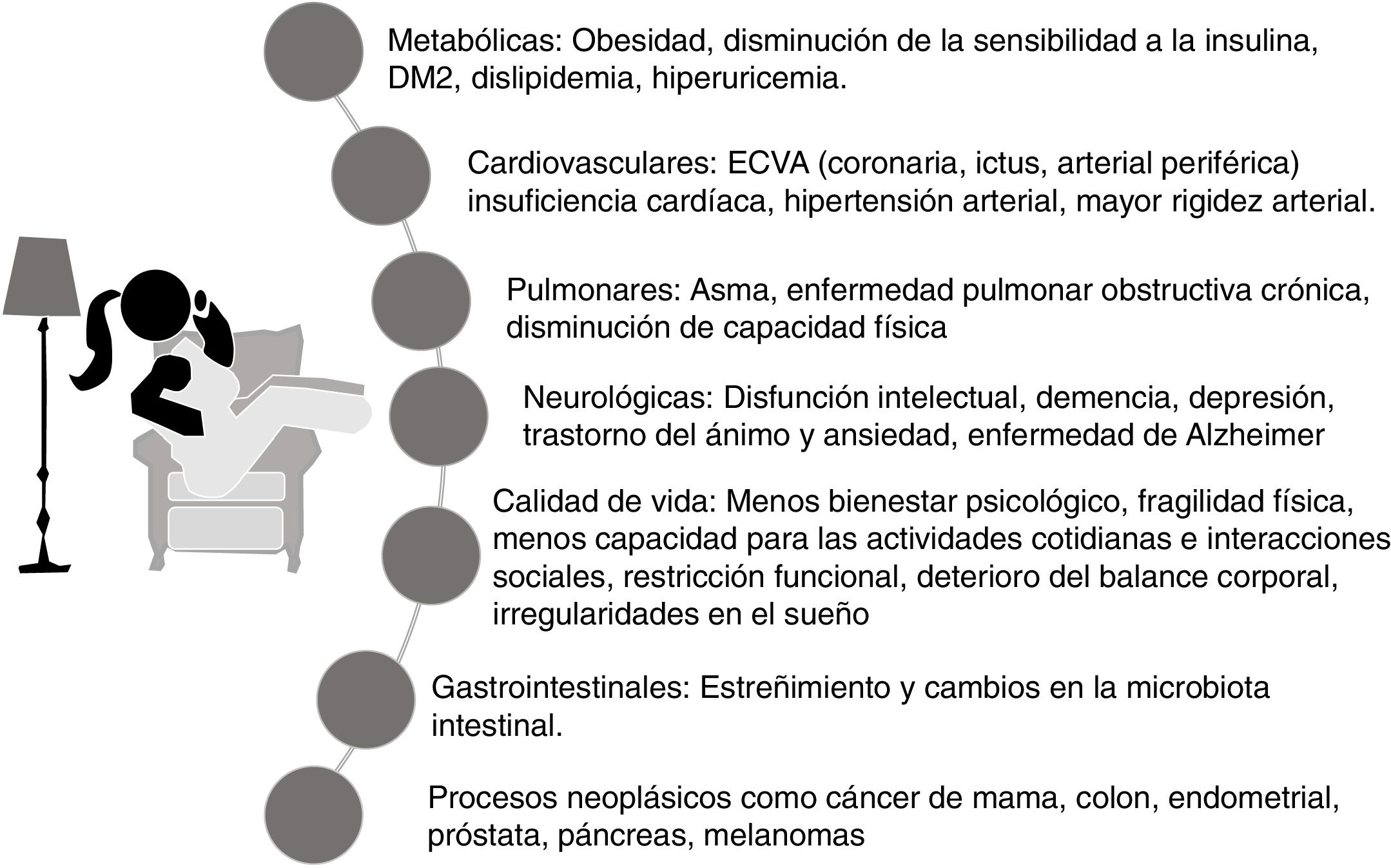
Los efectos nocivos del sedentarismo, una conducta que se ha constituido como un atributo del estilo de vida contemporáneo y por cierto poco divulgados, abarcan a casi todas las estructuras o sistemas del organismo23-27, y en la mayoría de los casos son dependientes unas de otras y se resumen en la figura 3.
Efectos adversos del sedentarismo sobre la salud. A diferencia de los muy reconocidos factores de riesgo cardiovascular, la carga del sedentarismo sobre la salud apenas es conocida y sus efectos adversos impactan a la mayoría de los sistemas del organismo, con mayor repercusión en el área metabólica.
Es bien conocido que la DM2 está precedida por una prolongada etapa asintomática, caracterizada por hiperglucemia (entre 100 a 125mg/ml), resistencia a la insulina y disminución precoz de la capacidad de secreción de la insulina, pudiendo coexistir con dislipidemia y elevación de la presión arterial28,29.
De acuerdo a la Asociación Americana de Diabetes28 (ADA por sus siglas en inglés) y a las guías europeas29, cualquiera de los tres criterios siguientes son apropiados para definirla:
- •
Glucemia en ayunas entre 100mg/dl (5,6mmol/l) a 125mg/dl (6,9mmol/l), condición denominada glucemia alterada en ayunas, o
- •
Prueba de tolerancia a la glucosa: 2h con una carga de 75g de glucosa, 140mg/dl (7,8mmol/l) a 199mg/dl (11,0mmol/l), lo que se conoce como tolerancia anormal a la glucosa, o
- •
Hemoglobina glucosilada (A1c) entre 5,7 a 6,4% (39-47mmol/mol).
Es importante aclarar que el riesgo es continuo, extendiéndose por debajo del límite inferior del rango y llegando a ser desproporcionadamente mayor en los extremos superiores del mismo.
La prediabetes no debe ser etiquetada como una entidad clínica, sino más bien como una condición de mayor riesgo que se reviste de cierta trascendencia por sus connotaciones28-32:
- •
Su elevada prevalencia: puede existir en uno de cada tres adultos, y en cerca de la mitad de los mayores de 65años. En la población joven de Estados Unidos uno de cada cinco adolescentes y uno de cada cuatro adultos jóvenes son portadores de prediabetes.
- •
Si no se hacen los cambios debidos en el estilo de vida, un tercio de las personas con prediabetes pueden desarrollar DM2 en un lapso de 5años.
- •
Implica un mayor riesgo de ECVA, con rápida progresión de la aterosclerosis.
- •
En un porcentaje sustancial de pacientes ya existe daño en la visión, deterioro de la función renal, de la sensibilidad y/o del riego sanguíneo de las extremidades inferiores, expresiones todas ellas del daño microvascular31 que usualmente pasa desapercibido o no se le presta la debida atención.
- •
No es infrecuente en estos pacientes la coexistencia de otras condiciones, como síndrome de apnea obstructiva del sueño, esteatosis hepática o hígado graso no alcohólico, deterioro intelectual o enfermedad periodontal33.
Con el tratamiento preventivo efectivo se puede eliminar o retardar la aparición de la DM2, siendo fundamentales los cambios en el estilo de vida, como alimentación saludable e incremento en la actividad física regular y vigorosa con el objetivo de perder del 5 al 7% del peso corporal, de ser necesario28,29. Estos cambios en el estilo de vida pueden reducir a más de la mitad el riesgo de DM2.
La identificación de sujetos con prediabetes permite ampliar la ventana de oportunidades para iniciar las estrategias que permitan reducir la probabilidad de la enfermedad así como el riesgo cardiovascular y renal; mientras más tempranas y efectivas sean, mejor. Sobre este aspecto, es necesario puntualizar el incremento notorio en la prevalencia de prediabetes entre los adolescentes (12 a 18años), alcanzando el 18,0% (IC95%: 16,0-20,1), y del 24,0% (IC95%: 22,0-26,1) en adultos jóvenes (19 a 34años), lo cual representa una proporción de uno por cada cinco adolescentes y uno por cada cuatro adultos jóvenes32. Más aún, en comparación con sus pares sin prediabetes, mostraron cifras más elevadas de colesterol no HDL, presión arterial sistólica, adiposidad abdominal y menor sensibilidad a la insulina.
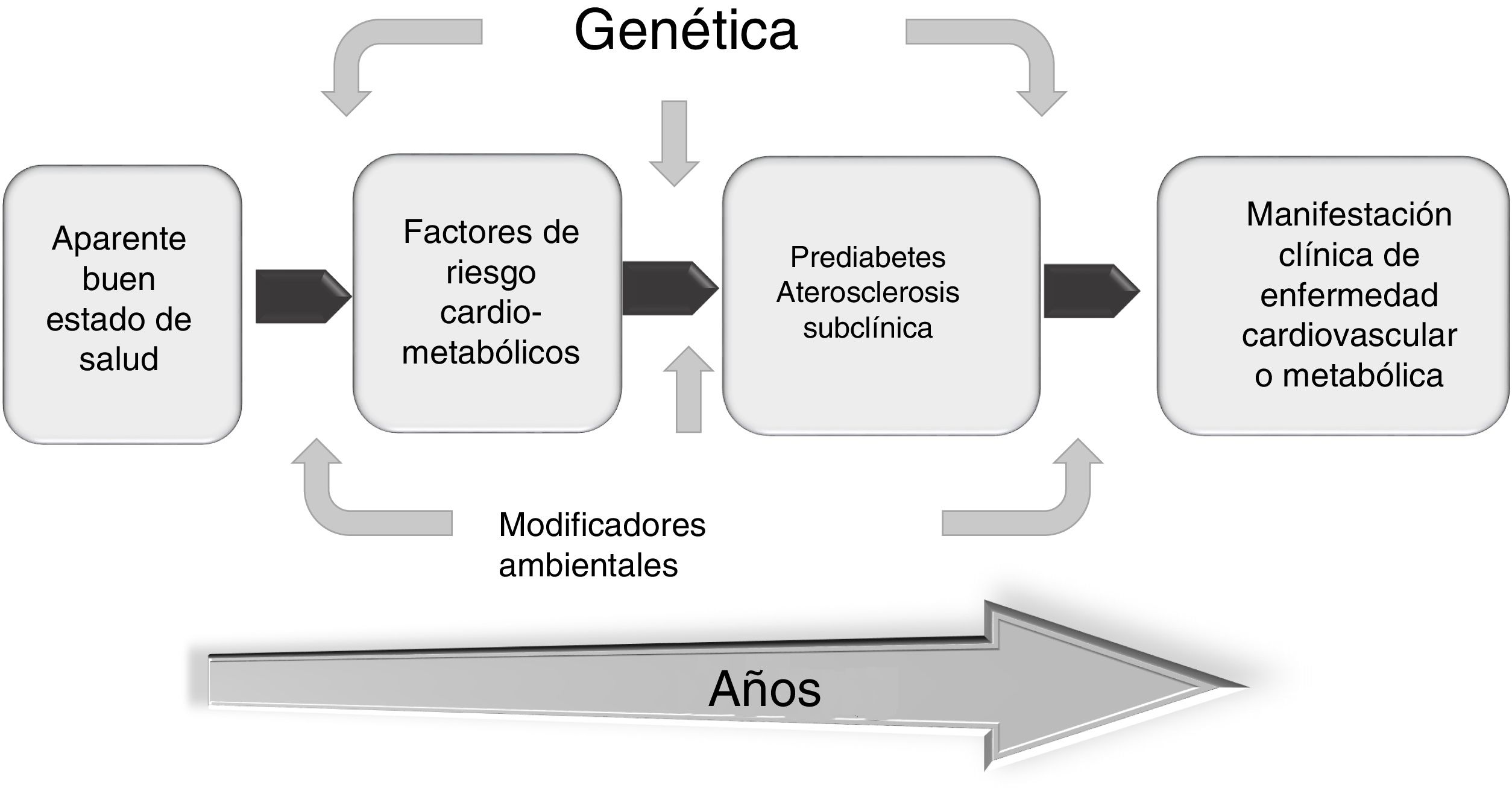
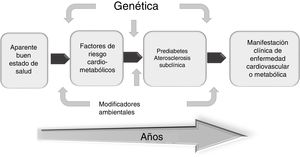
La aterosclerosis subclínica se corresponde con el largo período silente o asintomático en la historia natural de la enfermedad aterosclerótica e indica que, si bien está presente, aún no se ha reflejado en un evento adverso clínico. Aunque los FRCV son útiles en predecir la probabilidad de un desenlace en grupos de población, su precisión en calcular el riesgo cardiovascular global en un sujeto varía considerablemente y por lo general lo subestima34; por tal razón no es raro que un episodio de muerte súbita sea la primera manifestación clínica de la aterosclerosis. Este hecho, aunado a la elevada morbimortalidad de la ECVA, junto a la evidencia de que mientras más temprano sean implementadas las medidas preventivas mejores resultados habrá, ha llevado a la búsqueda de herramientas o marcadores que permitan la detección precoz de la ECVA en pacientes asintomáticos35.
La búsqueda de procedimientos diagnósticos versátiles y no invasivos ha llevado al desarrollo y a la validación de ciertas técnicas (ultrasonido de carótidas, determinación del calcio coronario, índice tobillo-brazo, etc.) que permiten evaluar la enfermedad en estadios tempranos para una mejor identificación de pacientes vulnerables e implementar el tratamiento apropiado. Por ello, intervenir en esta fase subclínica es crucial para prevenir con mayor efectividad eventos clínicos cardiovasculares (fig. 4).
En resumen, tanto la prediabetes como la aterosclerosis subclínica son ventanas terapéuticas que deben aprovecharse para implementar estrategias eficaces que se traduzcan en minimizar o erradicar el posible impacto futuro de la ECVA
Dislipidemia aterogénicaEn la constelación de FRCV, la dislipidemia aterogénica es de capital importancia por la relevancia de la tríada lipídica conformada por cHDL bajo, triglicéridos (TG) elevados y una mayor proporción de partículas de LDL pequeñas y densas, lo cual le confiere el atributo de poseer un mayor poder aterogénico36. Esta tríada lipídica está emergiendo con elevada proporción en la población de muchos países, especialmente en el subcontinente latinoamericano.
Esta condición puede ser revertida al adoptar un estilo de vida más saludable con alimentación de mejor calidad, mayor actividad física y pérdida del exceso de peso. Si fallan estas medidas, hay que recurrir al tratamiento farmacológico a la dosis necesaria. La dislipidemia aterogénica difícilmente desaparece a pesar del tratamiento intensivo, y el paciente debe ser advertido por el médico y ser consciente de que solamente es controlada37.
Otro actor de reciente conocimiento es la esteatosis hepática, muy frecuente en los sujetos con obesidad abdominal y/o DM2 y secundaria al mayor flujo de ácidos grasos libres provenientes de la lipólisis38. Este hígado graso puede funcionar bien como un blanco de las anormalidades metabólicas existentes y/o como amplificador de la aterogénesis, gracias a la liberación de componentes inflamatorios, hemostáticos y promotores del estrés oxidativo39.
Las consecuencias de las afecciones cardiometabólicas sobre la salud en general pueden ser resumidas en40,41:
- •
Mayor riesgo de enfermedades concomitantes, especialmente ECVA, ya que la aterosclerosis es ubicua. Habitualmente, los pacientes con afección vascular en un territorio arterial tienen lesiones ateroscleróticas en otras arterias.
- •
Elevada frecuencia de hipertensión arterial y arritmias, como la fibrilación auricular.
- •
La repercusión y el daño sobre órganos diana: riñón, cerebro e hígado.
- •
Deterioro en la calidad de vida, dependiendo del grado de discapacidad.
- •
Mortalidad elevada, especialmente la muerte súbita cardíaca, que en un elevado porcentaje de casos es la primera manifestación de la enfermedad.
Las evidencias han demostrado, sin lugar a dudas, que el cumplimiento estricto del tratamiento (farmacológico y los cambios terapéuticos de los hábitos de vida, especialmente la alimentación cardiosaludable y la rutina de actividad física diaria), reflejado en un excelente control metabólico (glucemia, A1c, cLDL y TG) y de la presión arterial, puede reducir en más del 50% la probabilidad de un evento vascular o la progresión a la DM2, asegurando una mejor calidad de vida42.
DiscusiónEn razón a la abundante documentación sobre el tema cardiometabólico derivado de los numerosos estudios de observación, epidemiológicos, de intervención y clínicos, la estrategia más efectiva parece ser la detección precoz y el tratamiento de los factores de riesgo que desencadenan el continuo cardiometabólico como única forma de aminorar, detener o retardar la aparición y/o la progresión de la ECVA. En consecuencia, el énfasis ha de estar centrado en la prevención primordial (evitar la aparición de los factores de riesgo) o en la prevención primaria (evitar el daño provocado por los factores de riesgo presentes), teniendo como baluarte a los médicos de atención primaria, médicos generales o médicos no especialistas en el enfoque cardiometabólico, ya que ellos reciben por primera vez a la mayoría de los pacientes con algún trastorno de este tipo. De allí la importancia de la conceptualización como un continuo, por ser fácilmente asimilable por el médico y comprensible para el paciente al ser una visión dinámica del problema marcada por su progresión en el tiempo.
Sin lugar a dudas, el continuo cardiometabólico ayudaría a comprender la complejidad de las alteraciones fisiopatológicas y clínicas, fomentaría la adherencia del paciente a las estrategias terapéuticas y evitaría posibles desvíos en la ruta trazada. Lo trascendente es que el médico entienda que la fisiopatología de las afecciones cardiometabólicas es una madeja de mecanismos entrelazados que, por una vía u otra, conducen a los eventos clínicos y, por tanto, la intervención terapéutica debe ser más enérgica y amplia de lo que se piensa, ya que no se trata de un solo factor de riesgo, sino de varios de ellos con mayor o menor protagonismo, pero siempre con alguna contribución en la progresión de este tipo de afecciones.
El crecimiento desenfrenado en la prevalencia del sobrepeso y la obesidad, especialmente en la infancia y la adolescencia, seguramente obligará a la modificación en los pensum de estudios de pregrado de medicina para una preparación académica en el área cardiometabólica y muy especialmente en nutrición, donde ha sido posible objetivar una deficiencia en estos conocimientos en distintas evaluaciones publicadas19.
Es necesario asimilar que la obesidad infantil ha pasado de ser un evento raro a una ocurrencia común, con trazabilidad de sus repercusiones hasta la adultez, por lo que hay que dejar de conceptualizar a la obesidad como un asunto de números: es fundamental que sea apreciada como una enfermedad compleja cuya carga negativa no desaparece completamente con la pérdida de peso; de hecho, los niños con obesidad tienen cinco veces más probabilidades de continuar siendo obesos que los adultos, con todos los problemas cardiometabólicos concomitantes43. Por consiguiente, en la medida que se incremente la prevalencia de obesidad en la niñez, es de esperar una elevación proporcional en la carga futura de la ECVA; por tanto, las políticas públicas orientadas a reformar/eliminar el entorno obesogénico en los niños y adolescentes son cruciales para la salud en años futuros y son una excelente inversión.
Otro aspecto trascendental de la obesidad es el deterioro en la calidad de la salud. Según el estudio de Nyberg et al.44, la obesidad leve está asociada con la pérdida de uno por cada 10 años, y la obesidad severa de uno por cada cuatro años de los años potencialmente libres de enfermedad durante la adultez joven y tardía. Más aún, esta mayor pérdida de años libres de enfermedad a medida que la obesidad es más severa ocurre por igual en ambos sexos, en fumadores y no fumadores, en el físicamente activo o inactivo y a través de toda la escala socioeconómica.
En cuanto a la inactividad física, es evidente que las conductas sedentarias constituyen un atributo del estilo de vida contemporáneo y muestran una relación estrecha con diversos factores de riesgo, además de los cardiometabólicos, como es el caso de la salud ósea con tendencia a la osteopenia o el deterioro intelectual. A diferencia de los programas de actividad física, que suponen inversiones en tiempo, transporte, infraestructura y logística, la reducción en la conducta sedentaria puede alcanzarse a muy bajo coste económico a través de simples microintervenciones, sin límite temporal, encaminadas a un incremento en la disminución del hábito sedentario y a la implantación de actividades con mayor gasto energético.
Los profesionales de la salud, especialmente los de atención primaria, médicos generales o especialistas no entrenados en el área cardiometabólica, necesitan comprender a cabalidad la fisiopatología de estos trastornos para estar en capacidad de intervenir biológica y conductualmente para garantizar la cobertura terapéutica adecuada y minimizar la probabilidad de un desenlace clínico, el cual eventualmente puede ser fatal.
En los últimos años se ha acuñado el término «multimorbilidad cardiometabólica» para definir la coexistencia de dos o más de las entidades de este tipo, como hipertensión arterial, obesidad, prediabetes, DM2 y ECVA, y dicho agrupamiento se ha hecho progresivamente más común a nivel global, con un extraordinario impacto sobre la salud pública por su elevada tasa de mortalidad, morbilidad y coste económico45, y en dichas entidades cardiometabólicas la asociación es más la regla que la excepción.
La aplicabilidad del continuo cardiometabólico exige la habilidad necesaria para interactuar con los pacientes en un lenguaje claro y comprensible e instruirlos sobre los beneficios de los abordajes existentes, así como de los riesgos de incumplir con la adherencia o seguir medicamentos o estrategias no debidamente comprobadas, advirtiendo de forma clara que el objetivo no es solamente controlar las cifras alteradas de glucemia, lípidos o peso, sino también la prevención de la ECVA, destino final de estas afecciones cuando no son atendidas a tiempo y con la intensidad debida.
FinanciaciónLa presente investigación no ha recibido ninguna beca específica de agencias de los sectores público, comercial, o sin ánimo de lucro.
Conflicto de interesesNinguno que declarar.
Al Lcdo. Pedro M. Arocha Silva por su minuciosa revisión y corrección de estilo al presente manuscrito. A la Lcda. Ana María Reyes por la elaboración de las imágenes correspondientes.