Los pacientes con enfermedad arterial coronaria (EAC) de origen isquémico tienen una morbimortalidad muy alta a corto plazo debido a enfermedad cardiovascular del mismo o de distinto territorio1. Los pacientes con EAC tienen una alta prevalencia de factores de riesgo, tales como la dislipemia, el tabaquismo y la diabetes2,3, y frecuentemente se asocian 2 o más factores de riesgo.
Las dislipemias son el factor de riesgo modificable más importante en la prevención secundaria de la EAC. En los pacientes con EAC, la hipercolesterolemia se relaciona con la aparición de episodios cardiovasculares y con la mortalidad mucho más intensamente que en la población general4. Las concentraciones séricas de colesterol total (CT) y del colesterol unido a lipoproteínas aterogénicas, principalmente las de baja densidad (LDL), muestran una potente y positiva relación con el riesgo cardiovascular en pacientes con EAC5-8. Esta relación se extiende al exceso de lipoproteínas ricas en triglicéridos (de muy baja densidad [VLDL]) y la pérdida de lipoproteínas antiaterogénicas (de alta densidad [HDL])6-9. Datos de diversos estudios han mostrado claramente que el tratamiento hipolipemiante con estatinas prolonga la vida, previene recurrencias isquémicas y reduce los costes médicos en pacientes con EAC10. Esto se ha demostrado en poblaciones con EAC y severa hipercolesterolemia11, pero también en aquellas con concentraciones ligera o moderadamente altas de colesterol unido a LDL (cLDL)12-14.
La intervención más efectiva y eficiente para el manejo de la EAC es prevenirla mediante la identificación temprana y el control de los factores de riesgo cardiovascular (FRCV)15,16. Por otro lado, la mayor parte de los costes directos derivados del tratamiento de los pacientes con EAC corresponde a costes de hospitalización10. Sólo un pequeño porcentaje del coste total se emplea en los tratamientos médicos preventivos y en los cambios del estilo de vida que reducen la mortalidad total, la mortalidad cardiovascular y la necesidad de procedimientos de revascularización10.
A pesar de estas evidencias y de las recomendaciones terapéuticas avaladas por diversas sociedades científicas, la mayoría de los pacientes con EAC no alcanzan los objetivos lipídicos17-22. Esto puede deberse principalmente a la amplia variabilidad en la práctica clínica y al desconocimiento de las actuales recomendaciones terapéuticas realizadas por las sociedades internacionales a los médicos18,22-26. En concordancia con estos datos, el gran vacío existente entre las evidencias de los estudios y la práctica clínica tendría relación con un alto riesgo de recurrencias y muerte, así como con el aumento de los costes médicos27. Por ello, es necesario desarrollar programas de prevención secundaria de la EAC que incluyan estrategias sistemáticas de control de las dislipemias en los pacientes que tienen un evento isquémico10. Sin embargo, se han publicado pocos datos que describan la metodología y la efectividad de estos programas preventivos15,28-35. La mayor concienciación de la población, la educación continuada de los médicos y otros profesionales de la salud y la existencia de clínicas especializadas son estrategias que pueden mejorar la salud de los pacientes con EAC y disminuir el gasto sanitario, y por ello se debería promoverlas activamente10,29,36.
El estudio que presentamos pretende conocer en qué medida la intervención específica en la dislipemia y los FRCV del paciente con EAC hecha por un equipo especializado consigue alcanzar los objetivos terapéuticos recomendados en la actualidad por las diferentes sociedades científicas, lo cual constituye un objetivo prioritario en la prevención secundaria de estos pacientes.
Pacientes y método
Diseño
Es un estudio de intervención, abierto y aleatorizado llevado a cabo en la Unidad de Arteriosclerosis de un hospital terciario, el Hospital Universitario de Bellvitge (HUB), en Barcelona.
Pacientes
Se incluyó a pacientes mayores de 18 y menores de 75 años, de ambos sexos, ingresados en el HUB por un episodio coronario agudo: angina inestable, infarto agudo de miocardio (IAM) e IAM sin onda Q, entre septiembre de 2001 y febrero de 2003. Se excluyó a los pacientes que no deseaban participar o eran incapaces de colaborar en el estudio y a aquellos con un estado de salud deteriorado o enfermedades graves que les condicionasen una corta expectativa de vida. Asimismo se excluyó a los pacientes con dislipemias previsiblemente genéticas (cLDL > 4,9 mmol/l y/o triglicéridos > 4,4 mmol/l, habiendo descartado causas secundarias). Todos los pacientes fueron informados de su inclusión en el estudio y firmaron la hoja de consentimiento. El Comité Ético del hospital aprobó el estudio.
Plan de visitas
Se dividió en 2 grupos a los pacientes incluidos en el estudio, uno de intervención y otro de control, según recibieran una atención especializada o fueran tratados mediante los cuidados habituales, respectivamente. La asignación de los pacientes a ambos grupos se realizó de forma aleatoria.
La duración total del estudio fue de 9 meses. En la primera visita se realizaba, tanto en los casos como en los controles, una historia clínica protocolizada y una exploración física y se practicaba una analítica de sangre. Los mismos procedimientos se llevaban a cabo a los 9 meses (visita final) con ambos grupos.
En el grupo de intervención se realizaron, además, visitas a los 3 y 6 meses (2.ª y 3.ª visitas), donde se controlaba el cumplimiento de las medidas higiénico-dietéticas y farmacológicas propuestas y, además, se las reforzaba si éstas no se habían cumplido.
Los pacientes del grupo de control fueron tratados mediante los cuidados habituales recibidos de sus médicos de atención primaria y especialistas del área sanitaria correspondiente. No se interfirió con el tratamiento, ya fuera farmacológico o higiénico-dietético, que los médicos que asistían al paciente hubieran decidido utilizar. Los médicos de cabecera y los especialistas que atendían al paciente recibían información de la participación del paciente en este estudio.
El grupo de intervención recibió una atención especializada en la Unidad de Arteriosclerosis sobre los factores relacionados con la enfermedad isquémica, a saber: dislipemia, tabaquismo, presión arterial, sedentarismo, obesidad, diabetes y dieta; esta atención corrió a cargo del médico encargado del paciente, una dietista y una enfermera. Las recomendaciones de dieta se basaban en las directrices de la Sociedad Española de Arteriosclerosis37.
Variables evaluadas
Se utilizó un cuestionario estandarizado para obtener las características biológicas y médicas y los hábitos de salud de cada uno de los pacientes. En todos los casos se registraron los siguientes datos:
1. Características biológicas: edad, sexo, peso, talla, índice de masa corporal (IMC) y presiones arteriales sistólica (PAS) y diastólica (PAD).
2. Características médicas: diabetes mellitus (DM), hipertensión arterial (HTA) y enfermedad arterial isquémica previa.
3. Historia familiar de enfermedad isquémica.
4. Hábito tabáquico.
5. Perfil lipídico: CT, cHDL, cLDL, triglicéridos e índices aterogénicos (cHDL/CT, cHDL/cLDL), colesterol no unido a HDL (cnHDL) y apolipoproteínas (apo) A-I y B.
6. Fibrinógeno.
7. Analítica general, incluyendo glucosa, uratos, creatinina y función hepática.
8. Tirotropina.
9. Proteinuria 24 h.
Según su hábito tabáquico en el momento de entrar en el estudio, los pacientes fueron divididos en 3 grupos: fumador (fumador actual), ex fumador (si no fumaba desde 1 mes o más antes del ingreso) o no fumador (nunca había fumado). El IMC se calculó según la fórmula: peso (kg)/estatura (m)2. El colesterol no HDL (cnHDL) se calculó con la fórmula: CT cHDL.
Objetivos de valoración
El control lipídico fue el eje central del manejo de estos pacientes. Se marcaron unos objetivos lipídicos basados en las recomendaciones de las sociedades internacionales en el momento de iniciar el estudio38-40.
La variable principal de valoración del estudio fue el grado de control de la hipercolesterolemia conseguido en estos pacientes. El objetivo terapéutico era conseguir un cLDL < 2,6 mmol/l39,40. Otros objetivos de control lipídico fueron38,39,41: cHDL > 0,9 mmol/l (35 mg/dl); cnHDL ¾ 3,4 mmol/l (130 mg/dl); cHDL/CT > 0,20; cHDL/cLDL > 0,27, y triglicéridos ¾ 2,3 mmol/l (200 mg/dl).
Asimismo, en el análisis se consideró el control de otros factores no lipídicos, como el abandono del hábito tabáquico, la pérdida de peso, el fibrinógeno y las cifras tensionales.
Tamaño de la muestra
Se calculó un tamaño necesario de 100 individuos en el grupo de intervención y 100 en el grupo control, según los siguientes criterios: error tipo alfa = 0,05 (intervalo de confianza del 95%); error tipo beta = 0,10 (potencia de la prueba del 90%), y relación caso/control de 1:1. Se asumió que en el grupo control se conseguiría un control adecuado de las cifras de colesterol (cLDL < 2,6 mmol/l, 100 mg/dl) en el 37,5% de los individuos, mientras que en el grupo de intervención sería del 60%21,29,34,41-43.
Métodos de laboratorio
Se obtuvo las muestras de sangre después de 12 h de ayuno en todos los casos. Se determinaron las concentraciones de colesterol y triglicéridos en un autoanalizador BM/Hitachi 705 utilizando métodos enzimáticos44. El cHDL se midió después de la precipitación de las lipoproteínas que contienen apo-B con sulfato dextrano magnésico45. El cLDL se calculó a partir de la fórmula de Friedewald46. La apo-AI y la apo-B se determinaron mediante inmunodifusión radial en placas de agarosa47,48.
Análisis estadístico
Se utilizó la prueba de la *2 de comparación de 2 proporciones para comparar las variables cualitativas (sexo, alcanzar objetivos terapéuticos, etc.) entre el grupo de intervención y el grupo control; se empleó la prueba de la t de Student para datos independientes para comparar las variables cuantitativas entre ambos grupos, y el análisis multivariable de la covariancia (ANCOVA) para comparar entre ambos grupos las variables cuantitativas al finalizar el período de estudio, utilizando los valores iniciales como covariable. Los cálculos se realizaron utilizando el paquete estadístico SPSS (Statistical Package for the Social Sciences) versión 11.0. Se consideró en todos los casos el valor de p < 0,05 como estadísticamente significativo.
Resultados
Se ha incluido a un total de 245 pacientes, de los que se ha perdido para el seguimiento a 18 (8 en el grupo de intervención y 10 en el grupo control): 5 en el grupo de intervención y 7 en el grupo control por dificultad para acudir a las visitas (zona de residencia alejada del hospital); 2 en el grupo de intervención y 1 en el grupo de intervención por negativa expresa a continuar con los controles médicos; de los otros 3 pacientes no fue posible conocer la causa. Los 227 pacientes que completaron el estudio se distribuyeron en 119 casos en el grupo de intervención y 108 en el grupo control.
Análisis descriptivo
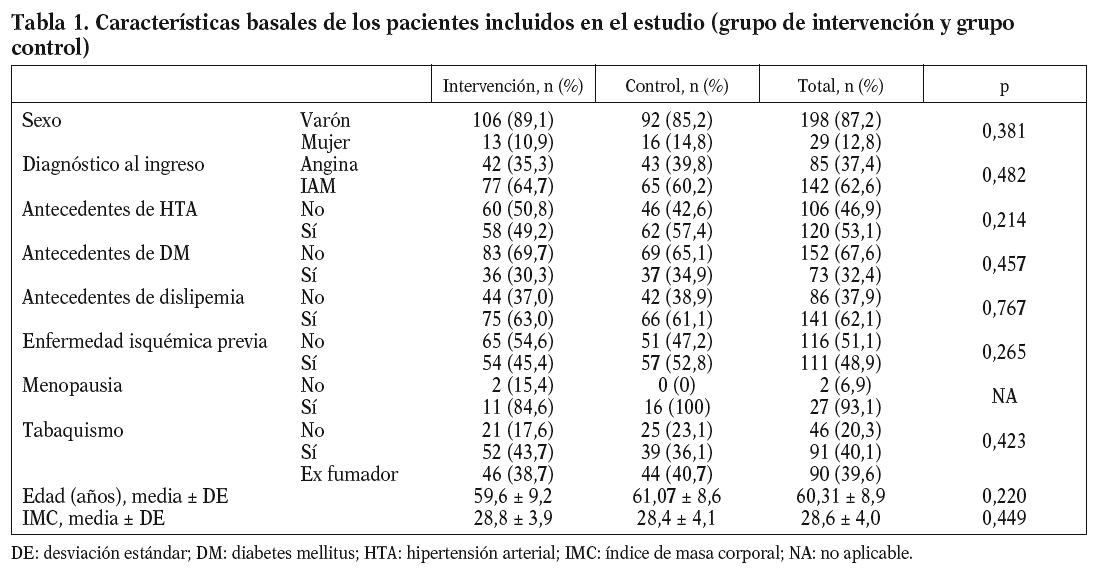
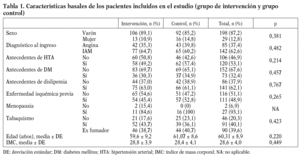
En la tabla 1 se muestran las características basales de los 2 grupos de pacientes. No existían diferencias significativas entre ambos.
Análisis comparativo de las variables entre visitas y entre grupos
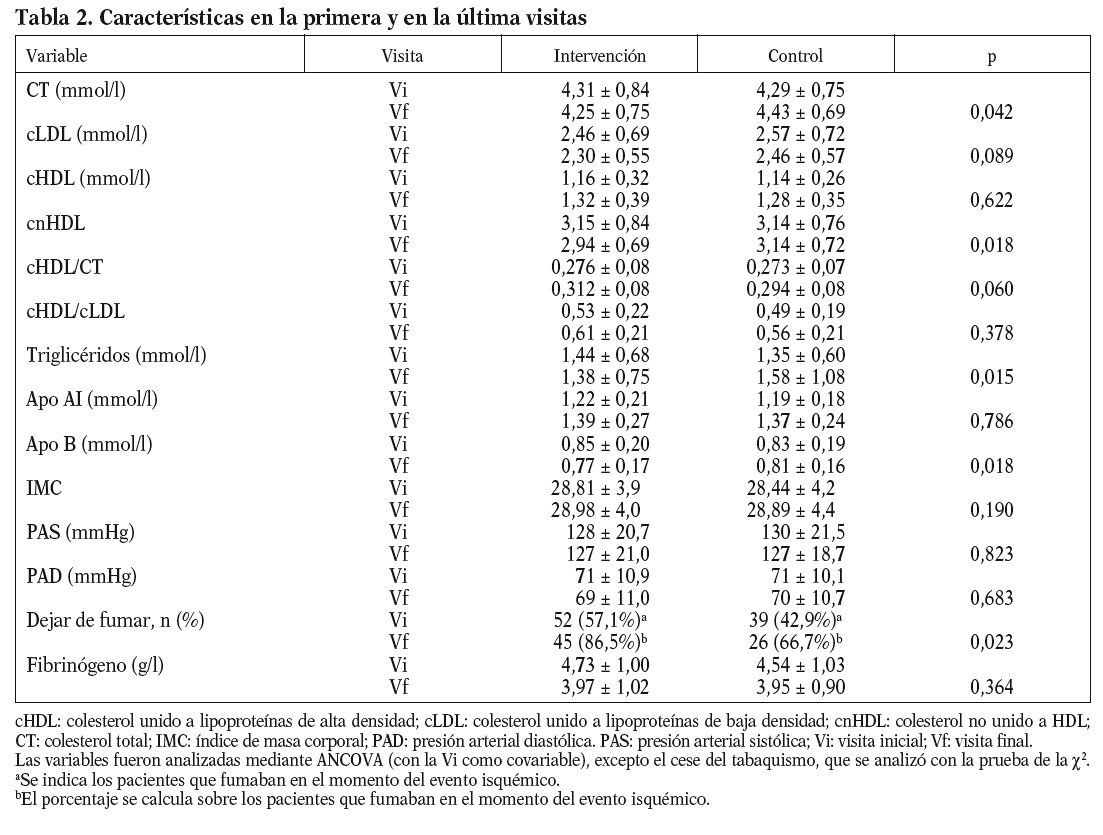
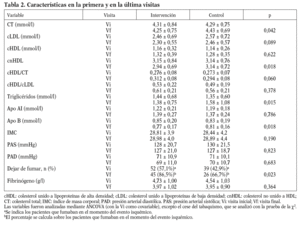
En la tabla 2 se muestran los FRCV en la visita basal y en la visita final para los 2 grupos y también la comparación de esos factores entre los 2 grupos en la visita final, corregida por el valor de la visita inicial (covariable). No hubo diferencias estadísticamente significativas en las siguientes variables con respecto a la comparación de los 2 grupos en la visita final: cHDL, cHDL/cLDL, apo-AI, IMC, PAS, PAD y fibrinógeno. Se observó una diferencia casi significativa en el cLDL y en el cociente cHDL/CT. Sí se detectaron diferencias estadísticamente significativas en las siguientes variables: CT, cnHDL, triglicéridos, apo-B y el cese del tabaquismo.
Se observa que el valor del cLDL no fue estadísticamente diferente, aunque en la visita final sí mostró una tendencia (p = 0,089) entre los 2 grupos a favor del de intervención intensiva.
Análisis del porcentaje de pacientes que llegan a los objetivos terapéuticos en la visita final
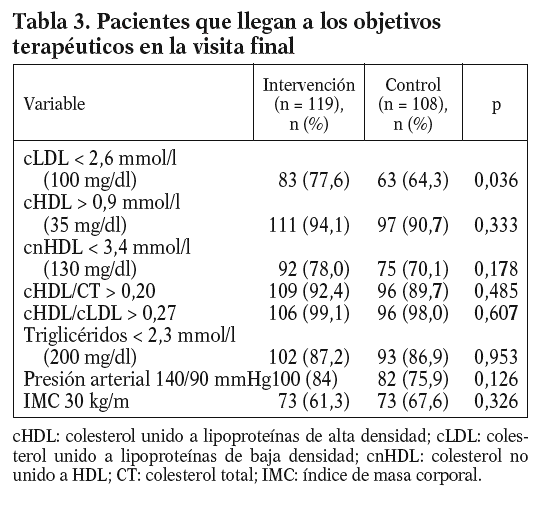
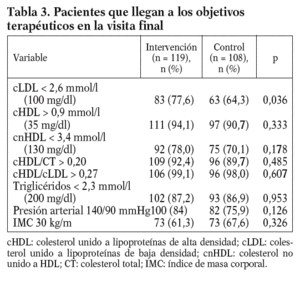
En la tabla 3 se muestra el porcentaje de pacientes de ambos grupos que habían alcanzado los objetivos terapéuticos lipídicos en la visita final. Un mayor porcentaje de pacientes en el grupo de intervención consiguió alcanzar el objetivo de cLDL al final del estudio (p = 0,036).
Análisis de los pacientes con tratamiento hipolipemiante en la visita final
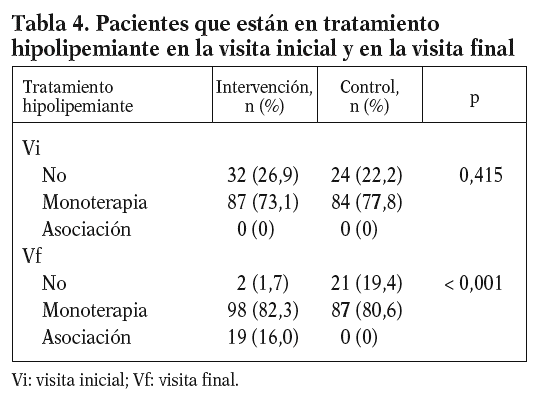
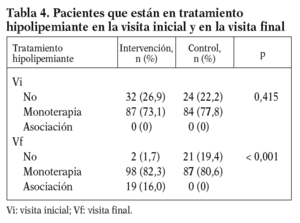
En la tabla 4 se muestra el porcentaje de pacientes de ambos grupos con tratamiento hipolipemiante en la visita inicial y en la visita final. Un mayor porcentaje de pacientes en el grupo de intervención era tratado con fármacos hipolipemiantes en la visita final (p < 0,001). Además, el 16% de los individuos del grupo de intervención fueron tratados con combinaciones de fármacos hipolipemiantes, y ninguno de los individuos del grupo control.
Discusión
A la vista de los resultados obtenidos hay que destacar el buen control conseguido en las variables lipídicas y no lipídicas en los pacientes del estudio, independientemente del grupo de asignación. El grupo de intervención llegó a los objetivos terapéuticos del cLDL en el 77,6% de los individuos, del cHDL en el 94,1%, de los triglicéridos en el 87,2%, y en los cocientes aterogénicos (cHDL/CT y cHDL/cLDL) en el 92,4 y el 99,1%, respectivamente, resultados mejores que los referidos en la literatura médica21,49. Por otra parte, los porcentajes alcanzados en las variables lipídicas en el grupo de control fueron más altos de lo esperado a priori, si nos referimos al grado de control (muy por debajo del 40% para el CT y el cLDL) descrito en poblaciones de nuestro entorno más cercano y correspondientes a diferentes niveles asistenciales42,43,50,51.
El análisis de los valores absolutos de las variables lipídicas que se alcanzan al final del estudio muestra una disminución significativa en la variable principal de estudio (cLDL) respecto al valor basal, y este comportamiento fue similar en ambos grupos; si bien al comparar las cifras de cLDL finales controlando por los valores basales observamos que el grupo de intervención alcanza cifras ligeramente inferiores, lo que podría indicar un mejor control de esa variable en este grupo. Asimismo, los pacientes del grupo de intervención alcanzan en mayor grado los objetivos lipídicos secundarios marcados para el colesterol y los triglicéridos.
Sería esperable que los programas de prevención secundaria de la aterosclerosis realizados en unidades especializadas tuviesen una eficacia superior que las medidas de la asistencia médica habitual en el control de la hipercolesterolemia y del riesgo cardiovascular15,28-35. Sin embargo, existen motivos que pueden justificar que nuestros resultados no sean tan favorables para el grupo de intervención como se preveía. En primer lugar, éste es un estudio abierto en el que los médicos que atendían a los pacientes del grupo control conocían la participación del paciente en el estudio. Ello podría motivar en los médicos tratantes un interés y una dedicación especialmente mayor en el control del paciente. En segundo lugar, se excluyó a los pacientes con dislipemias presumiblemente genéticas, que son de alto riesgo cardiovascular y de bajo control lipídico52,53. En tercer lugar, el tiempo de intervención fue sólo de 9 meses, y en ese tiempo es razonable considerar que el cumplimiento del paciente sea alto. En un estudio con un seguimiento más largo, el control de los pacientes del grupo control podría haber sido menor29,33. Y en cuarto lugar, los facultativos de nuestra unidad participan en programas de formación y colaboración en distintos proyectos de investigación con médicos de atención primaria de las áreas que controlan a los pacientes del estudio (dato no cuantificable), lo cual también podría haber influido en una mayor semejanza entre los planteamientos terapéuticos de los 2 ámbitos.
Con relación a las variables no lipídicas, en el grupo de intervención se consiguió que dejase de fumar el 86,5% de los pacientes y el 66,7% del grupo control, diferencia estadísticamente significativa (p = 0,023). Los cambios en el IMC y las cifras de PAS y PAD no mostraron diferencias significativas entre grupos. El fibrinógeno no cambió significativamente entre los grupos, aunque en ambos disminuyó de forma significativa.
Un reciente estudio transversal54 realizado en centros de atención primaria del Reino Unido, con 24.431 pacientes diagnosticados de EAC, observó que un 47% de los varones y un 40% de las mujeres presentaban un CT > 5 mmol/l, que un 37% de los varones y un 35% de las mujeres tenían cifras de PAS/PAD > 160/90 mmHg, y que un 26% de los varones y un 20% de las mujeres seguían fumando. En el estudio ASPIRE55 se constató que, de los pacientes con infarto de miocardio, un 56% tenía CT > 5 mmol/l; un 46%, HTA; un 77%, sobrepeso; un 30%, obesidad, y un 26% fumaba. El EUROASPIRE II3, un estudio realizado en pacientes coronarios de 15 países europeos, entre ellos España, encontró que, 6 o más meses (media, 1,4 años) después del evento coronario, el 58% de los pacientes tenían CT >= 5,0 mmol/l, el 21% de los pacientes fumaban, el 31% eran obesos y el 50% tenía cifras de PAS/PAD >= 140/90 mmHg. En otros estudios realizados en nuestro medio, los resultados también son desalentadores. En el estudio PREMISE51, con 618 pacientes que ingresaron por un primer infarto de miocardio en hospitales de Cataluña, un 54% de los pacientes tenía un CT > 200 mg/dl durante el seguimiento tras el episodio coronario, un 41% presentaba cifras de PAS/PAD > 140/90 mmHg, un 76% de los pacientes tenía sobrepeso, un 19% eran obesos y un 11% seguía fumando. En el estudio PREVESE20, realizado en 1.242 pacientes ingresados por EAC en 39 hospitales de toda España, a los 6 meses del alta, el 2,3% de los pacientes tenía cifras tensionales > 140/90 mmHg, el 9,5% seguía fumando y la media de las concentraciones lipídicas estaba por encima de las recomendaciones internacionales, había un 13,3% de obesos y el 53,8% tenía sobrepeso. En el estudio ELIPSE56, un estudio observacional y multicéntrico hecho en el ámbito de la atención primaria de la provincia de Ciudad Real en individuos con cardiopatía isquémica de más de 1 año de evolución, el cLDL < 100 mg/dl se alcanzó en el 9% de los casos; el CT < 195 mg/dl, en el 32%; el cHDL > 35 mg/dl, en el 92%, el cHDL > 45 mg/dl, en el 59%, y triglicéridos < 200 mg/dl, en el 87% y triglicéridos < 150 mg/dl, en el 69%. En los estudios PREVESE20 y ELIPSE56 los resultados de prevalencia de tabaquismo son incluso ligeramente inferiores a los observados en nuestro estudio (el 9,5 y el 7,8%, respectivamente).
En nuestro estudio colaboraba un equipo multidisciplinario integrado por 1 enfermera, 1 dietista y 2 médicos especialistas. En el Stanford Coronary Risk Intervention Project (SCRIP)29, un estudio angiográfico donde se realizaba un control intensivo de los FRCV comparado con el tratamiento convencional en pacientes con aterosclerosis coronaria, a los pacientes del grupo de intervención se les proporcionaba programas individualizados de control de sus FRCV. En ese estudio participaban médicos, enfermeras y dietistas para conseguir una actuación general e intensiva contra los FRCV, con resultados clínicos, analíticos y angiográficos muy favorables para los pacientes incluidos. El papel de la enfermera en el grupo de tratamiento se ha valorado como muy positivo para la consecución de los objetivos terapéuticos33,35,57.
A pesar de sus limitaciones, el presente estudio propone la posibilidad de alcanzar en una unidad especializada un buen control de los FRCV en general. La alta prevalencia de las dislipemias en este grupo de pacientes, la dificultad de alcanzar un adecuado control de estos trastornos y su demostrada implicación en el desarrollo de la enfermedad aterotrombótica nos obligan a dedicar una atención especial a esta entidad. Si conseguimos controlarlos con la correcta aplicación y la observancia de los cambios de estilo de vida y las medidas farmacológicas bajo una estricta supervisión en una unidad especializada, contribuiremos a la mejora sustancial de la historia natural de la enfermedad isquémica29,31,32.
En referencia al tratamiento hipolipemiante seguido, fue indicado a un mayor número de pacientes del grupo de intervención que en el grupo control (el 98,3 y el 80,6%, respectivamente), con significación estadística (p < 0,001). En el estudio SCRIP29, el 6,3% de los individuos del grupo control y el 12,6% de los de intervención intensiva tomaban fármacos hipolipemiantes en el momento de la inclusión; al año de seguimiento, eran el 11,0 y el 70,6%, respectivamente; y a los 4 años, el 22,6% de los individuos del grupo de control y el 89,9% del grupo de intervención. En un programa de prevención secundaria llevado a cabo en el Reino Unido, un 29-35% de los individuos seguía un tratamiento hipolipemiante en el momento del alta por un primer episodio de enfermedad coronaria, y aumentaban hasta el 64% a las 12 semanas34. No había grupo control. En un estudio transversal54 realizado en centros de atención primaria del Reino Unido, con 24.431 pacientes diagnosticados de EAC, se observó que sólo un 18% de los varones y un 13% de las mujeres tomaban estatinas. No se hace mención de otros fármacos hipolipemiantes. En el estudio L-TAP21, un estudio observacional hecho en Estados Unidos, un 27,7% de los individuos adultos con enfermedad coronaria previa seguía tratamiento con fármacos hipolipemiantes. En el EUROASPIRE II3, el 61% de los individuos incluidos seguía tratamiento con fármacos hipolipemiantes 6 o más meses (media, 1,4 años) después del alta hospitalaria por un episodio coronario. En el estudio PREVESE20, el 6,7% de los pacientes dados de alta tras un infarto de miocardio eran tratados con fármacos hipolipemiantes. En el estudio PREVESE II58, hecho 4 años más tarde que el PREVESE, con 2.054 pacientes ingresados por IAM en 74 hospitales españoles, el 31,4% recibía hipolipemiantes en el momento del alta. Un 18 y un 52% de los pacientes del estudio PREMISE51 tenían tratamiento hipolipemiante al alta después de un primer infarto de miocardio y a los 2 años del alta, respectivamente. En el estudio ELIPSE56, el 45,85% de los individuos con EAC previa seguía tratamiento hipolipemiante en el momento de realizar el estudio.
Cabe destacar la ausencia de tratamiento con asociación de fármacos hipolipemiantes tanto en el momento del alta hospitalaria para ambos grupos como en la visita final para el grupo de control. En el grupo de intervención, el 16% de los pacientes cumplían dicho tratamiento en la visita final.
La escasa utilización de combinaciones de fármacos hipolipemiantes se ha constatado en otros análisis, como los del estudio ELIPSE56, en el que se administraron combinaciones de fármacos hipolipemiantes al 2,7% de los pacientes.
En conclusión, la actuación de una forma general y enérgica contra los FRCV permite alcanzar un alto porcentaje de individuos bien controlados. Este estudio apoya la implantación de programas específicos de control global de los FRCV en los individuos con un evento coronario isquémico.
Agradecimiento
Queremos expresar nuestra gratitud a la Sra. Pilar Muñiz por su labor de secretaría, y a la Sra. Charo Guerra por su colaboración en la actividad de enfermería clínica. Asimismo, manifestamos nuestro agradecimiento a los médicos del Servicio de Cardiología por su participación en la actividad asistencial de los pacientes incluidos en el estudio.