Hasta fechas recientes había poca evidencia de que el tratamiento con estatinas fuera capaz de reducir el riesgo de recurrencia de ictus. El estudio SPARCL, publicado en 2006, fue el primer ensayo específicamente diseñado con esa finalidad. El SPARCL demostró que el tratamiento con atorvastatina 80mg/día reducía el riesgo de ictus recurrente en pacientes con ictus o AIT recientes.
Posteriormente se han realizado varios análisis post hoc de diferentes subgrupos que no han revelado diferencias según la edad, sexo o tipo de ictus.
Además, el estudio SPARCL ha ayudado a identificar a los pacientes que pueden tener un mayor beneficio: pacientes con estenosis carotídea, con reducción más intensa de lípidos, y aquellos que alcanzan niveles óptimos de cLDL, de cHDL, de triglicéridos y de presión arterial.
También ha ayudado a identificar a aquellos pacientes que presentan un riesgo más alto de nuevos episodios vasculares.
Es evidente que hay un antes y un después en la prevención del ictus desde la publicación del estudio SPARCL.
Until recently there was little evidence that statin therapy reduced the risk of stroke recurrence. The SPARCL trial, published in 2006, was the first trial to show the benefits of statin therapy in preventing recurrent stroke. The SPARCL trial showed that treatment with atorvastatin 80mg/day reduced recurrent stroke in patients with a recent stroke or transient ischemic attack (TIA).
Several post hoc analyses of different subgroups followed the SPARCL trial. They have not revealed any significant differences when patients were grouped by age, sex or type of stroke.
The SPARCL trial has also helped to identify patients who may have a greater benefit from statins: Patients with carotid stenosis, with more intense lipid lowering, and those who achieve optimal levels of LDL-C, HDL-C, triglycerides, and blood pressure.
The trial has also helped to identify individuals at high risk of new vascular events.
Clearly there is a before and after in stroke prevention since the SPARCL trial was published.
A pesar de que la asociación entre niveles de colesterol e ictus no está claramente establecida en muchos estudios, la reducción de las concentraciones de colesterol con inhibidores de la HMG-CoA reductasa, o «estatinas», reduce el riesgo de ictus en poblaciones de alto riesgo y en pacientes con ictus no cardioembólico o accidente isquémico transitorio (AIT)1.
Actualmente, el tratamiento con estatinas se considera el avance más importante en la prevención del ictus desde la introducción de la aspirina y los fármacos antihipertensivos. De hecho, un metaanálisis de ensayos aleatorizados con estatinas en combinación con otras estrategias preventivas, que incluyó 165.792 pacientes, muestra que por cada 1mmol/l (39mg/dl) de disminución en el colesterol unido a la lipoproteínas de baja densidad (cLDL) se produce una reducción en el riesgo relativo de ictus del 21,1% (intervalo de confianza [IC] del 95%: 6,3-33,5, p=0,009)2.
Sin embargo, hasta fechas recientes había poca evidencia de que el tratamiento con estatinas redujera el riesgo de recurrencia de ictus. La primera evidencia de los beneficios del tratamiento con estatinas en la prevención secundaria del ictus en pacientes con enfermedad cerebrovascular previa fue proporcionada por el Heart Protection Study (HPS)3. Un total de 20.536 pacientes con alto riesgo de episodios vasculares fueron incluidos en el HPS. En ellos, el tratamiento con simvastatina redujo significativamente el riesgo de episodios vasculares (reducción del riesgo relativo [RRR]: 24%, p<0,00001) y de ictus (RRR: 27%, p<0,00001). El HPS incluyó 3.280 pacientes aleatorizados con ictus previo (ninguno con AIT) y 1.822 pacientes con ictus y sin enfermedad coronaria establecida. En todos los pacientes con enfermedad cerebrovascular hubo una RRR del 19% de los episodios vasculares graves, y en los pacientes con ictus y sin enfermedad coronaria establecida, la reducción en el riesgo de episodios vasculares graves fue del 23%. Sin embargo, el HPS no demostró una reducción en el riesgo de ictus entre los pacientes con enfermedad cerebrovascular previa (el 10,4% de los pacientes en el grupo de estatinas tuvo un ictus en comparación con el 10,5% de los pacientes en el grupo placebo). Por lo tanto, en los pacientes con un ictus previo las estatinas reducían la incidencia de episodios coronarios, pero no había ninguna prueba de que redujeran la incidencia de ictus recurrentes.
El estudio Stroke Prevention by Aggressive Reduction in Cholesterol Levels (SPARCL)4 fue diseñado específicamente para investigar el efecto de la reducción de los niveles de colesterol con una estatina en la prevención secundaria del ictus, y fue el primer ensayo en mostrar los beneficios de la terapia con estatinas en la prevención del ictus recurrente.
Estudio SPARCLEl SPARCL4 fue un estudio internacional, aleatorizado, prospectivo, doble ciego, realizado en 205 centros, en el que se incluyeron 4.731 pacientes con antecedentes de ictus no discapacitante o AIT en los 1-6meses previos y sin enfermedad coronaria o hipercolesterolemia. Los pacientes, que fueron incluidos entre septiembre de 1998 y marzo de 2001, recibieron atorvastatina 80mg al día (n=2.365) o placebo (n=2.366), y fueron seguidos durante un promedio de 4,9años.
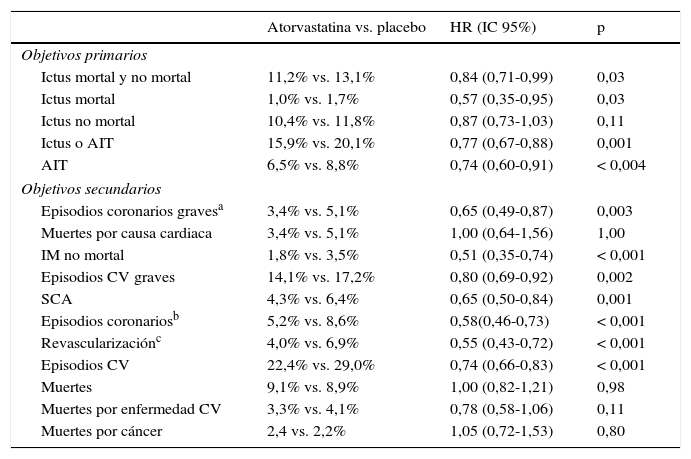
El objetivo primario fue valorar la incidencia de ictus mortal y no mortal. También se midieron una serie de episodios cardiovasculares como resultados secundarios (tabla 1). Los niveles de cLDL fueron similares entre los 2 grupos al inicio del estudio, con una disminución del 53% en el grupo de atorvastatina, permaneciendo sin cambios en el grupo de placebo un mes después de la aleatorización.
Principales resultados del estudio SPARCL
| Atorvastatina vs. placebo | HR (IC 95%) | p | |
|---|---|---|---|
| Objetivos primarios | |||
| Ictus mortal y no mortal | 11,2% vs. 13,1% | 0,84 (0,71-0,99) | 0,03 |
| Ictus mortal | 1,0% vs. 1,7% | 0,57 (0,35-0,95) | 0,03 |
| Ictus no mortal | 10,4% vs. 11,8% | 0,87 (0,73-1,03) | 0,11 |
| Ictus o AIT | 15,9% vs. 20,1% | 0,77 (0,67-0,88) | 0,001 |
| AIT | 6,5% vs. 8,8% | 0,74 (0,60-0,91) | < 0,004 |
| Objetivos secundarios | |||
| Episodios coronarios gravesa | 3,4% vs. 5,1% | 0,65 (0,49-0,87) | 0,003 |
| Muertes por causa cardiaca | 3,4% vs. 5,1% | 1,00 (0,64-1,56) | 1,00 |
| IM no mortal | 1,8% vs. 3,5% | 0,51 (0,35-0,74) | < 0,001 |
| Episodios CV graves | 14,1% vs. 17,2% | 0,80 (0,69-0,92) | 0,002 |
| SCA | 4,3% vs. 6,4% | 0,65 (0,50-0,84) | 0,001 |
| Episodios coronariosb | 5,2% vs. 8,6% | 0,58(0,46-0,73) | < 0,001 |
| Revascularizaciónc | 4,0% vs. 6,9% | 0,55 (0,43-0,72) | < 0,001 |
| Episodios CV | 22,4% vs. 29,0% | 0,74 (0,66-0,83) | < 0,001 |
| Muertes | 9,1% vs. 8,9% | 1,00 (0,82-1,21) | 0,98 |
| Muertes por enfermedad CV | 3,3% vs. 4,1% | 0,78 (0,58-1,06) | 0,11 |
| Muertes por cáncer | 2,4 vs. 2,2% | 1,05 (0,72-1,53) | 0,80 |
AIT: accidente isquémico transitorio; CV: cardiovascular; IM: infarto de miocardio; SCA: síndrome coronario agudo.
Durante el periodo de seguimiento, 265 pacientes (11,2%) que recibieron atorvastatina y 311 pacientes (13,1%) que recibieron placebo tuvieron un ictus, lo cual representaba una RRR del 16% (p=0,03; IC95%: 0,71-0,99). Este efecto se vio impulsado principalmente por la RRR ajustado de ictus mortal, que experimentó una reducción en un 43% (p=0,03), mientras que la atorvastatina no tuvo efecto significativo en la reducción de ictus no mortal (p=0,11).
Cada variable secundaria mostró una mejoría significativa con el tratamiento con atorvastatina (tabla 1).
Un hallazgo destacado en el SPARCL fue la asociación del tratamiento con estatinas con una mayor incidencia de ictus hemorrágico (n=55 [2,3%] para el tratamiento con estatinas, en comparación con n=33 [1,4%] para el placebo; hazard ratio [HR]: 1,66; IC95%: 1,08-2,55).
Una observación similar se observó en el subgrupo de 3.200 pacientes con ictus antes de la aleatorización en el HPS, en el que hubo un aumento relativo del 91% en el riesgo de ictus hemorrágico en los pacientes asignados al tratamiento con estatinas3.
Un análisis exploratorio posterior del SPARCL5 encontró que los factores asociados significativamente con la aparición de hemorragia intracerebral en la regresión multivariable eran: el tratamiento con atorvastatina, la hemorragia como episodio de entrada (2% de la población de estudio), el sexo masculino, la edad avanzada y la hipertensión faseii (presión arterial sistólica [PAS]>160mmHg o presión arterial diastólica [PAD]>100mmHg.). El mayor riesgo se asoció con tener un ictus hemorrágico previo. Es importante destacar que no existía una relación de la aparición de hemorragia con el grado de reducción del cLDL, lo que sugiere que no fue un efecto de la dosis.
Este riesgo se recoge en la reciente guía sobre la prevención secundaria del ictus de la American Heart Association/American Stroke Association (AHA/ASA): «Teniendo en cuenta el mayor riesgo de ictus hemorrágico con el tratamiento con estatinas observado en los estudios SPARCL y HPS entre los supervivientes de un ictus o AIT, una historia de hemorragia intracerebral previa puede identificar un subconjunto de pacientes con ictus con mayor propensión hemorrágica, en los que las estatinas se deben utilizar muy juiciosamente en todo caso»6.
En base en los hallazgos del estudio SPARCL, las recientes directrices de la AHA/ASA6 para la prevención del ictus en pacientes con ictus isquémico recomiendan el tratamiento con estatinas de alta potencia en pacientes con AIT o ictus isquémico de origen aterosclerótico para reducir el riesgo de ictus y de episodios cardiovasculares (tabla 2).
Recomendaciones actuales de la AHA/ASA sobre la dislipidemia en pacientes con ictus isquémico
| 1. Se recomienda el tratamiento con estatinas de alta potencia para reducir el riesgo de ictus y episodios cardiovasculares en los pacientes con ictus isquémico o AIT que se cree de origen aterosclerótico y un nivel de cLDL≥100mg/dl con o sin evidencia de otra ECVAS clínica (clasei; nivel de evidenciaB). (Recomendación revisada) |
| 2. Se recomienda el tratamiento con estatinas de alta potencia para reducir el riesgo de ictus y episodios cardiovasculares en los pacientes con ictus isquémico o AIT que se cree de origen aterosclerótico, con un nivel de cLDL<100mg/dl y sin evidencia de otra ECVAS clínica (clasei; nivel de evidenciaC). (Nueva recomendacióna) |
| 3. Los pacientes con ictus isquémico o AIT y otra ECVAS concomitante deben manejarse de otra manera, de acuerdo con las directrices de colesterol de 2103 de la ACC/AHA, que incluyen la modificación del estilo de vida, recomendaciones dietéticas y recomendaciones sobre medicación (clasei; nivel de evidenciaA). (Recomendación revisada) |
ACC/AHA: American College of Cardiology/American Heart Association; AHA/ASA: American Heart Association/American Stroke Association; AIT: accidente isquémico transitorio; ECVAS: enfermedad cardiovascular aterosclerótica.
Desde la publicación del SPARCL han aparecido múltiples publicaciones analizando distintos subgrupos y aspectos del estudio. Aunque no predefinidos en el estudio original y con insuficiente potencia estadística en ocasiones, estos estudios post hoc van a dar respuesta a preguntas clínicas importantes en relación con el uso de estatinas en pacientes con enfermedad cerebrovascular7.
EdadEn un subanálisis del estudio SPARCL8 la cohorte de pacientes se dividió en un grupo de adultos mayores (≥65años) y un grupo más joven. El estudio incluyó a 2.249 pacientes en el grupo de mayores, con una edad media de 72,4años. De estos sujetos, el 30,9% eran ≥70años y el 4,6% eran ≥80años. El riesgo de ictus y AIT (HR: 0,79, p=0,01), de episodios coronarios graves (HR: 0,68, p=0,035), de episodios coronarios (HR: 0,61, p=0,0006) y de procedimientos de revascularización (HR: 0,55, p=0,0005) se redujo claramente en el grupo de sujetos mayores.
GéneroEn cuanto al género, también se realizó un análisis secundario de los efectos del tratamiento con estatinas en hombres y mujeres. Aunque el perfil de factores de riesgo de ictus en el SPARCL fue diferente para hombres y mujeres, el análisis secundario no encontró diferencias en los efectos del tratamiento con estatinas o en la aparición de reacciones adversas7,9. No hubo diferencias por sexo en el riesgo combinado de infarto mortal y no mortal (tratamiento, HR: 0,84, IC95%: 0,68-1,02 en los hombres frente HR: 0,84, IC95%: 0,63-1,11 en las mujeres; interacción por sexo del tratamiento p=0,99) y en los distintos criterios de valoración secundarios.
Tipo de ictusEn este análisis post hoc del ensayo SPARCL10 los autores exploraron si el beneficio del tratamiento variaba en base al tipo de ictus.
Entre los 4.731 participantes, 4.728 tenían información sobre episodio de entrada, con el 15,8% clasificados con enfermedad de grandes vasos (LVD; n=749), el 29,8% enfermedad de pequeño vaso (SVD; n=1.409), el 21,5% ictus isquémico de causa desconocida (n=1017), el 30,9% TIA (n=1.460) y el 2% ictus hemorrágico (n=93).
Los autores no encontraron diferencias en la eficacia del tratamiento según el tipo de ictus, ya sea para el objetivo primario (LVD, HR: 0,70; IC95%: 0,49 a 1,02; TIA, HR: 0,81; IC95%: 0,57-1,17; SVD, HR: 0,85; IC95%: 0,64-1,12; causa desconocida, HR: 0,87; IC95%: 0,61-1,24; p para la heterogeneidad=0,421), o de episodios cardiovasculares graves (p para la heterogeneidad=0,360).
Los autores concluyen afirmando que la atorvastatina 80mg/día fue igualmente eficaz en la prevención de ictus y otros episodios cardiovasculares, independientemente del subtipo de ictus isquémico.
Identificación de los pacientes que pueden tener un mayor beneficio con el tratamiento con estatinasPacientes con estenosis carotídeaEn un análisis11 del subconjunto de pacientes con estenosis carotídea del estudio SPARCL se demostró que la enfermedad carotídea señala a pacientes que están en alto riesgo de episodios cardiovasculares y cerebrovasculares, y que el grupo estenosis carotídea puede tener un mayor beneficio con el tratamiento intensivo con estatinas.
La evaluación de la arteria carótida no era un requisito en el protocolo del estudio SPARCL, pero 4.278 (90,4%) pacientes se sometieron a un estudio de imagen carotídea en el momento de su aleatorización4.
De la población total de SPARCL, 1.007 tenían estenosis carotídea al inicio del estudio, 3.271 no la tenían, y en los 453 restantes era desconocido. En el grupo con estenosis de la arteria carótida el tratamiento con atorvastatina se asoció con una reducción del 33% en el riesgo de ictus (HR: 0,67; IC95%: 0,47-0,94; p=0,02) y una reducción del 43% en el riesgo de episodios coronarios graves (HR: 0,57; IC95%: 0,32-1,00; p=0,05). La revascularización carotídea se redujo en un 56% (HR: 0,44; IC95%: 0,24-0,79; p=0,006) en el grupo aleatorizado a la atorvastatina.
En el grupo con estenosis carotídea, la reducción absoluta del riesgo de ictus fue del 1% por año (número necesario a tratar [NNT]: 20 en 5años), y teniendo en cuenta todos los episodios cardiovasculares, la reducción del riesgo anual superó el 2,5% por año (NNT: 8 de cada 5años). Curiosamente, los autores señalaron que este beneficio era comparable a la realización de la endarterectomía carotídea en pacientes asintomáticos, pero sin los riesgos de la cirugía y con los beneficios adicionales de la reducción de episodios cardiovasculares12.
Pacientes con una reducción más intensa de lípidosEn este estudio post hoc del SPARCL13 los autores analizan la aparición de episodios vasculares en base a los niveles alcanzados de reducción de cLDL, con la hipótesis de que los que tienen una reducción ≥50% del cLDL tendrían las mayores reducciones en la aparición de ictus y otros episodios vasculares. Este análisis reveló que alcanzar un nivel de cLDL<70mg/dl se relacionó con una reducción del 28% en el riesgo de ictus (HR: 0,72; IC95%: 0,59-0,89; p=0,0018) sin un aumento significativo en el riesgo de ictus hemorrágico (HR: 1,28; IC95%: 0,78-2,09; p=0,3358). Además, los pacientes con ictus y AIT con reducción ≥50% en cLDL tuvieron una reducción del 31% en el riesgo de ictus (RR: 0,69; IC95%: 0,55-0,87; p=0,0016), una reducción del 33% en el ictus isquémico (p=0,0018) y una reducción del 37% en los episodios coronarios graves (p=0,0323), con un aumento no estadísticamente significativo en los ictus hemorrágicos (p=0,8864).
Debido a que es un análisis exploratorio, y que el objetivo del SPARCL no fue específicamente valorar los beneficios del tratamiento de acuerdo a los objetivos de cLDL, podemos concluir que estos resultados sugieren que una reducción más intensa del cLDL puede ser más beneficiosa en estos enfermos7.
Pacientes con niveles óptimos de colesterol LDL, colesterol HDL, triglicéridos y presión arterialEn este subanálisis14 los autores encontraron un efecto acumulativo de los lípidos y el control de la PA en la prevención del ictus. Los autores evaluaron las contribuciones relativas del tratamiento de cLDL, el colesterol de lipoproteínas de alta densidad (cHDL), los triglicéridos y el control de la presión arterial (PA) en el riesgo de ictus recurrentes o episodios cardiovasculares graves en pacientes con ictus en la población del SPARCL.
Después de 4,9años, en cada nivel de reducción de cLDL los sujetos con valor de cHDL por encima de la mediana o la PAS por debajo de la mediana tuvieron una mayor reducción de ictus y episodios cardiovasculares graves, y aquellos con una reducción de triglicéridos por encima de la media o por debajo de la PAD la mediana mostró tendencias similares. En este análisis, un control óptimo se definió como cLDL<70mg/dl, cHDL>50mg/dl, triglicéridos<150mg/dl y la PAS/PAD<120/80mmHg. El riesgo de ictus disminuyó con relación al nivel de control de los factores (HR: 0,98 [IC 95%: 0,76-1,27], 0,78 [0,61-0,99], 0,62 [0,46-0,84] y 0,35 [0,13-0,96]) para aquellos que lograban un control óptimo de 1, 2, 3 o 4 factores en comparación con ninguno, respectivamente. Los resultados fueron similares para los episodios cardiovasculares graves.
Por lo tanto, los autores encontraron un efecto acumulativo de alcanzar niveles óptimos de cLDL, cHDL, triglicéridos y PA en la reducción del riesgo de ictus recurrente y de episodios cardiovasculares graves. El efecto protector de tener un aumento de cHDL se mantuvo incluso con niveles bajos de cLDL.
Identificación de pacientes con alto riesgo de ictus recurrente y de nuevos episodios vascularesPacientes con bajo colesterol HDLEn este artículo15 los autores exploran las contribuciones relativas de la PAS y la PAD basal y las lipoproteínas en la aparición de ictus recurrente o episodios cardiovasculares graves, y el beneficio del tratamiento con estatinas.
Después de 4,9años de seguimiento, hubo 575 episodios finales primarios (ictus mortales y no mortales), incluyendo 491 ictus isquémicos, y 740 episodios cardiovasculares graves. El análisis Cox de modelos de regresión mostró una tendencia (p>0,05 y p<0,10) para una mayor PAS con la aparición de ictus, pero no de la PAD, y solo la PAS se asociaba con episodios cardiovasculares graves. Solo los niveles basales bajos de cHDL se asociaron con la aparición de ictus recurrente, mientras que los niveles de cHDL, triglicéridos y la relación LDL/HDL se asociaron con los episodios cardiovasculares graves.
Por lo tanto, el cHDL fue el predictor más fuerte del riesgo de ictus, de forma que cada aumento de una desviación estándar (DE) en el nivel de cHDL basal se asociaba con una reducción del 13% en el riesgo de ictus recurrente. Este hallazgo indica que el cHDL podría ser un objetivo potencial para la terapia de prevención de ictus.
Pacientes con diabetesEn este análisis secundario del estudio SPARCL16, los autores valoraron los efectos del tratamiento en sujetos con diabetes tipo2 (DM2) o síndrome metabólico (SM). De los 4.731 sujetos incluidos en el ensayo SPARCL, los pacientes fueron clasificados como diabéticos (n=794), con SM (n=642) o sin diabetes ni SM (n=3.295, el grupo de referencia) basándose en los datos recogidos al inicio del estudio. Los sujetos con DM2 tenían aumentado el riesgo de ictus (HR: 1,62; IC95%: 1,33-1,98; p<0,001), los episodios cardiovasculares graves (HR: 1,66; IC95%: 1,39-1,97; p<0,001) y la posibilidad de procedimientos de revascularización (HR: 2,39; IC95%: 1,78-3,19; p<0,001) en comparación con el grupo de referencia. Los sujetos con SM no presentaron mayor riesgo de ictus (p=0,78) o de episodios cardiovasculares graves (p=0,38), pero con mayor frecuencia se sometieron a procedimientos de revascularización (HR=1,78; IC95%: 1,26-2,5; p=0,001).
Los autores concluyen que los sujetos con DM2 del estudio SPARCL tenían un mayor riesgo de ictus recurrente y de nuevos episodios cardiovasculares. Este análisis exploratorio no encontró ninguna diferencia en el efecto del tratamiento con estatinas en la reducción de estos episodios en los sujetos con y sin DM2 o SM.
Pacientes con dislipidemia aterogénicaEl tratamiento con estatinas reduce la tasa de episodios cardiovasculares en pacientes de alto riesgo, aunque se ha visto que existe un riesgo residual en esos sujetos. Por lo menos parte de ese riesgo puede ser atribuible a la dislipidemia aterogénica, que se caracteriza por bajos niveles de cHDL (≤40mg/dl) y niveles altos de triglicéridos (≥150mg/dl).
En este análisis exploratorio17 los autores estudiaron a los pacientes con ictus o AIT incluidos en el estudio Prevention of Cerebrovascular and Cardiovascular Events of Ischemic Origin With Terutroban in Patients With a History of Ischemic Stroke or Transient Ischemic Attack (PERFORM; n=19.100) y en el SPARCL (n=4.731). Se incluyó a aquellos sujetos que fueron tratados con estatinas y que tenían mediciones del cHDL y triglicéridos a los 3meses de la aleatorización (n=10.498 y 2.900, respectivamente). El objetivo primario de este análisis exploratorio fue la aparición de episodios cardiovasculares graves (que incluía infarto de miocardio no mortal, ictus no mortal o muerte cardiovascular).
El 10% de los sujetos en PERFORM y el 9% en SPARCL presentaban dislipidemia aterogénica después de 3meses en tratamiento con estatinas. Tras un seguimiento de 2,3años (PERFORM) y 4,9años (SPARCL) se produjeron episodios cardiovasculares graves en 1.123 y 485 pacientes en los 2 ensayos, respectivamente. El riesgo de episodios cardiovasculares graves fue mayor en los sujetos con dislipidemia aterogénica respecto a los pacientes sin dislipidemia aterogénica tanto en el PERFORM (HR: 1,36; IC95%; 1,14-1,63) como en el SPARCL (HR: 1,40; IC95%: 1,06-1,85). La asociación se atenuó después del ajuste multivariable (HR: 1,23; IC95%: 1,03-1,48 en PERFORM, y HR: 1,24; IC95%: 0,93-1,65 en SPARCL). Los autores concluyen que la presencia de dislipidemia aterogénica se asoció con un mayor riesgo cardiovascular residual en los pacientes con ictus o AIT en tratamiento con estatinas.
ConclusionesTradicionalmente, el vínculo causal entre la hipercolesterolemia y el ictus ha sido menos claro que para la enfermedad cardíaca coronaria, y hasta fechas recientes había poca evidencia de que el tratamiento con estatinas redujera el riesgo de recurrencia de ictus. El estudio SPARCL, publicado en 2006, fue el primer ensayo en demostrar los beneficios de la terapia con estatinas en la prevención del ictus recurrente. El estudio SPARCL mostró que el tratamiento con atorvastatina 80mg/día reducía la recurrencia de ictus en pacientes con un ictus reciente o AIT, con un modesto aumento en la tasa de ictus hemorrágico. Sorprendentemente, la reducción relativa de episodios no cerebrovasculares y de la necesidad de revascularización fue mayor con atorvastatina que la reducción de ictus: el número de personas que había que tratar para prevenir un ictus durante el período de 5años fue de 46, y la cifra correspondiente para evitar un episodio cardiovascular grave fue de 29.
Numerosas publicaciones que analizan distintos subgrupos y aspectos del estudio se han publicado desde entonces. Estos estudios post hoc han respondido a cuestiones clínicas importantes con relación al uso de las estatinas en pacientes con ictus o AIT reciente.
En resumen, los resultados del estudio SPARCL han aclarado definitivamente el papel destacado de la terapia con estatinas en la prevención secundaria de la enfermedad cerebrovascular. Es evidente que hay un antes y un después en la prevención del ictus desde la publicación del SPARCL.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesNinguno.