La cardiopatía isquémica es la primera causa de muerte en el mundo industrializado y plantea un problema cada vez más grave para los países en desarrollo. La aparición de esta enfermedad se basa en la expresión de los factores de riesgo coronario. El objetivo del estudio fue conocer la prevalencia de estos factores y el riesgo cardiovascular en la población adulta de un área de salud urbana de Rancho Veloz (Cuba).
Material y métodoSe realizó un estudio descriptivo, de corte transversal, en busca de factores de riesgo coronario. De 626 individuos de 15 o más años de edad que presentaban al menos uno de estos factores, identificable por el interrogatorio, el examen físico o los complementarios, se eligieron 116 por un método aleatorizado simple.
ResultadosPredominaron los pacientes del sexo femenino (56,0%), con color de la piel blanca (75,0%) y edades comprendidas entre los 45 y los 59 años (34,5%) y los 60 y los 74 años (35,3%). Los factores de riesgo coronario predominantes fueron el sedentarismo (83,6%), la hipertensión arterial (78,4%), la obesidad (48,3%) y el hábito de fumar (43,9%). Un porcentaje elevado de pacientes, supuestamente sanos, presentaban varios factores de riesgo coronario y el 26,9% tenía un riesgo del 20% de tener enfermedad coronaria a los 10 años.
ConclusionesHay una gran prevalencia de factores de riesgo coronario en la población estudiada. Su probabilidad de presentar enfermedad coronaria es muy elevada, pues el 82% de ellos tiene un riesgo alto de presentar cardiopatía isquémica.
Ischaemic heart disease is the first cause of death in the industrialised world and it is becoming an increasingly serious problem in developing countries. The appearance of this disease is based in the expression of coronary risk factors. The objective of this study was to find out the prevalence of these factors and the cardiovascular risk in the adult population in an urban health area of Rancho Veloz.
Material and methodA descriptive, crosssectional study was performed, looking for coronary risk factors. Of 626 subjects of 15 years or older, who had at least one of these factors, identifiable by interview, physical or complementary examination, 116 were chosen by simple randomisation method.
ResultsFemale patients (56.0%), with white skin (75%) and ages 45-59 (34.5%) and 60-74 years (35.3%), were in the majority. The predominant coronary risk factors were, sedentary lifestyle (83.6%), arterial hypertension (78.4%), obesity (48.3%) and smoking habit (43.9%). A high percentage of supposedly healthy patients, had several coronary risk factors and 26.9% had a risk of suffering a coronary disease in 10 years.
ConclusionsThere is a high prevalence of coronary risk factors in the population studied. Their probability of suffering a coronary disease is very high, as 82% of them have a high risk of suffering from ischaemic cardiac disease.
La cardiopatía isquémica (CI) es una entidad que se conoce desde hace más de 500 años. A Leonardo Da Vinci se le atribuye la primera descripción de muerte por insuficiencia coronaria, ya que indica: "…disecase su cuerpo para ver la causa de muerte la cual llegó por falta de sangre a las arterias del corazón…"1.
La CI es la primera causa de muerte en los países desarrollados y en vías de desarrollo. Su causa fundamental es la aterosclerosis coronaria, que es una enfermedad multifactorial y aparece por la asociación de varios factores de riesgo coronario (FRC) que producen alteraciones del endotelio vascular, lo cual genera la acumulación de lípidos, macrófagos, plaquetas y linfocitos T en el espacio subintimal, que estimulan la migración y la proliferación de células musculares lisas, con formación de matriz extracelular, que originan la placa de ateroma2. Estas placas, que pueden tener diferentes dimensiones, tienen grados concomitantes de obstrucción arterial (total o parcial) y pueden ser vulnerables o no, dando lugar a los estadios y los grados correspondientes de la expresión clínica de la enfermedad2.
En Cuba, esta entidad nosológica es la causa de casi un 25% de la mortalidad total del país y constituye la primera causa de muerte1,3.
La magnitud de este problema va en aumento, si tomamos en cuenta el incremento de la esperanza de vida al nacer de los cubanos y la disminución de la tasa de natalidad, lo que lleva a un envejecimiento progresivo de nuestra población. Esta situación exige del médico de atención primaria una respuesta enérgica para promover estilos de vida saludables y desempeñar una activa función en la lucha contra éstas4. Por estas razones, nos motivamos a realizar un estudio para identificar la prevalencia de FRC y el riesgo de presentar CI en la población adulta de un área de salud urbana de Rancho Veloz, en la provincia de Villa Clara (Cuba).
Material y métodoDiseño del estudioSe realizó un estudio descriptivo, de corte transversal, en busca de la presencia de FRC en un área de salud del Policlínico Docente Mártires del 10 de Abril de Rancho Veloz, municipio de Corralillo, en la provincia de Villa Clara (Cuba).
PacientesDe 626 individuos de 15 o más años de edad -pertenecientes a los consultorios 5 y 6-que presentaban, al menos, un FRC, identificable por el interrogatorio, el examen físico o ambos, como recomiendan Cristóbal et al5; se eligieron 116 por un método aleatorizado simple.
Medidas de laboratorioPara lograr nuestros objetivos, entrevistamos y examinamos a todos los pacientes seleccionados y se les tomó muestra de sangre en ayunas de 8 h o más, para realizar glucemia, colesterol y prueba de frío. No se realizó el perfil lipídico completo, porque en nuestra área no se realiza esta determinación; ni se hace, de forma sistemática, para este tipo de investigación en ningún centro de Cuba, debido al elevado coste de los reactivos utilizados. Sin embargo, en los pacientes donde se constató turbidez del suero, se tomaron las medidas pertinentes y se les ofreció la posibilidad de que asistieran a una consulta especializada en el Cardiocentro Ernesto Che Guevara, considerando la necesidad de realizar un estudio lipídico más profundo.
La glucemia se consideró normal cuando sus valores se encontraban por debajo de 7,0 mmol/l (120 mg/dl)1. El colesterol se consideró normal cuando sus valores se encontraban por debajo de 6,21 mmol/l (240 mg/dl)1,6. Y la prueba de frío, que consiste en evaluar el aspecto del suero guardado a 4 °C durante 12 h, se interpretó de la forma siguiente:
- –
Normal: suero claro y transparente.
- –
Suero turbio: aparece turbidez del suero.
- –
Suero altamente lipémico: suero de aspecto lechoso que denota la elevada concentración de grasa.
Todos los pacientes fueron pesados (en kilogramos) y tallados (en metros) en la consulta del médico de atención primaria. Se citaron a primera hora de la mañana, en ayunas.
En ese mismo momento, se determinó el índice de masa corporal (IMC), dividiendo el peso entre el cuadrado de la talla.
Criterios diagnósticosLos FRC evaluados, de acuerdo con las sugerencias de otros autores1,4–7, fueron: edad, sexo, antecedentes patológicos familiares de CI, hábito de fumar, obesidad, sedentarismo, hipertensión arterial (HTA), diabetes mellitus e hiperlipemia.
Antecedentes patológicos familiares. Se consideró cuando había antecedentes de síndrome coronario agudo o muerte por causa cardiovascular en familiares de primera línea, antes de los 45 años en los varones y antes de los 55 en las mujeres.
Hábito de fumar. Se consideró a los que consumen actualmente cigarrillos y tabaco, o uno de ellos, y los que actualmente no fuman, pero el tiempo de abandono del hábito era menor de un año.
Obesidad. Se consideró obeso a todo paciente con un IMC ≥ 30 kg/m2 de superficie corporal.
Hipertensión arterial. La medición de la presión arterial (PA) se realizó utilizando el método de Korotkoff, con el paciente sentado, posicionando el manguito del esfigmomanómetro en el brazo derecho y colocando el estetoscopio sobre el pulso de la arteria braquial previamente identificado. La PA se obtuvo pasados 5 min de que el paciente se hubiera sentado y hubiera establecido una adecuada relación con el médico. Los pies se apoyaban en el suelo y los brazos permanecieron aproximadamente al mismo nivel del corazón.
Se utilizaron esfigmomanómetros de mercurio, en perfecto estado técnico, garantizando que cubrieran el 80% o más de la circunferencia del brazo.
Se consideraron hipertensos a los pacientes sin antecedentes de la enfermedad, a los cuales se les chequeó la PA en 3 ocasiones fortuitas y se encontraron cifras elevadas según los criterios de la Organización Mundial de la Salud (OMS)8. También se consideraron en este apartado a los individuos que estaban normotensos, pero tenían pautado un tratamiento preciso para la HTA que se había diagnosticado previamente8.
Diabetes mellitus. Se consideraron diabéticos a todos los pacientes que presentaron cifras de glucemia en ayunas superiores a 7,0 mmol/l (120 mg/dl) y a aquéllos con diabetes mellitus conocida que recibían tratamiento insulínico o con hipoglucemiantes orales.
Hiperlipemia. Se consideró a todo paciente con cifras de colesterol elevadas o prueba de frío positiva, o ambas. Y aquellos con cifras normales que utilizaban hipolipemiantes (inhibidores de la HMG-CoA reductasa, fibratos, ácido nicotínico o policosanol) de forma habitual por conocer su diagnóstico con anterioridad.
Cálculo del riesgo cardiovascularPara calcular el riesgo de presentar CI, utilizamos el programa para el cálculo del riesgo cardiovascular (CHD Risk Calculator) de AstraZeneca, validado por el National Cholesterol Education Program, y que aparece en el sitio web del estudio Framingham9. Se asumieron como normales los valores de lipoproteínas de alta densidad (HDL) (por encima de 1,01 mmol/l o 40 mg/dl) y triglicéridos (por debajo de 2,26 mmol/l o 200 mg/dl), basados en recomendaciones de otros autores5,7.
Análisis estadísticoLa recolección del dato primario fue manual y se utilizó un cuestionario confeccionado al efecto.
Para procesar la información, se utilizó una microcomputadora Pentium IV y el gestor de base de datos SPSS para Windows, versión 12.
Para analizar los resultados, se establecieron las asociaciones entre las diferentes variables y se realizaron pruebas estadísticas acordes al diseño de la investigación, que consistieron fundamentalmente en la comparación de proporciones, dado el carácter descriptivo de las variables. Se utilizó el método de la χ2 y se interpretó la probabilidad asociada estableciendo diferentes valores de significación (muy significativo p < 0,01; significativo valores de p entre 0,01 y 0,05, y no significativo p ≥ 0,05).
Consideraciones bioéticasEl Comité de Ética aprobó este estudio a nivel provincial, debido a que en él participaron varios centros de diferentes niveles de atención médica (primaria y secundaria) y se realizó de acuerdo a lo establecido en la Declaración de Helsinki.
Todos los pacientes estuvieron dispuestos a participar en la investigación y mostraron su conformidad al firmar el impreso del consentimiento informado.
Así, se mantuvieron los principios éticos y se protegió el carácter confidencial de los datos.
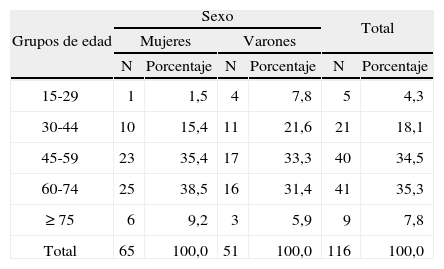
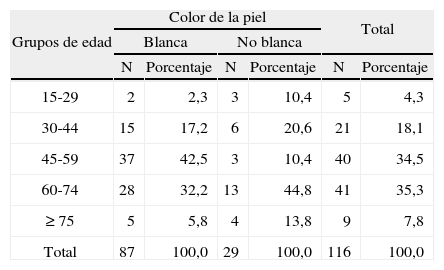
ResultadosEn la tabla 1 se muestra la distribución de pacientes según el sexo y los grupos de edad. Se puede observar que hubo un ligero predominio del sexo femenino y de los pacientes en los grupos de edad de 45–59 y de 60–75 años. El análisis estadístico demostró la distribución homogénea de estas variables (p > 0,05). Además, predominaron los pacientes con color de la piel blanca (75,0%) (tabla 2).
Distribución de pacientes según el sexo y grupos de edad
| Grupos de edad | Sexo | Total | ||||
| Mujeres | Varones | |||||
| N | Porcentaje | N | Porcentaje | N | Porcentaje | |
| 15-29 | 1 | 1,5 | 4 | 7,8 | 5 | 4,3 |
| 30-44 | 10 | 15,4 | 11 | 21,6 | 21 | 18,1 |
| 45-59 | 23 | 35,4 | 17 | 33,3 | 40 | 34,5 |
| 60-74 | 25 | 38,5 | 16 | 31,4 | 41 | 35,3 |
| ≥ 75 | 6 | 9,2 | 3 | 5,9 | 9 | 7,8 |
| Total | 65 | 100,0 | 51 | 100,0 | 116 | 100,0 |
χ2 = 4,09.
p = 0,393.
Distribución de pacientes según el color de la piel y grupos de edad
| Grupos de edad | Color de la piel | Total | ||||
| Blanca | No blanca | |||||
| N | Porcentaje | N | Porcentaje | N | Porcentaje | |
| 15-29 | 2 | 2,3 | 3 | 10,4 | 5 | 4,3 |
| 30-44 | 15 | 17,2 | 6 | 20,6 | 21 | 18,1 |
| 45-59 | 37 | 42,5 | 3 | 10,4 | 40 | 34,5 |
| 60-74 | 28 | 32,2 | 13 | 44,8 | 41 | 35,3 |
| ≥ 75 | 5 | 5,8 | 4 | 13,8 | 9 | 7,8 |
| Total | 87 | 100,0 | 29 | 100,0 | 116 | 100,0 |
χ2 = 12,74.
p = 0,012.
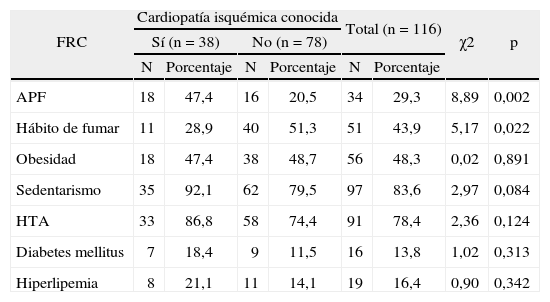
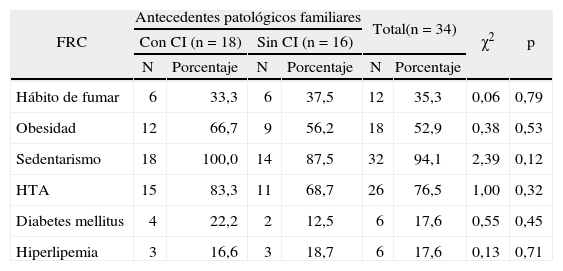
Los antecedentes patológicos familiares aparecieron predominantemente en los pacientes con CI conocida (tabla 3); sin embargo, el hábito de fumar casi duplicó el porcentaje en los individuos sin esta enfermedad (51,3%). En los pacientes con CI conocida, además de los antecedentes familiares, el sedentarismo (92,1%), la HTA (86,8%), la hiperlipemia y la diabetes mellitus, fueron más frecuentes.
Distribución de pacientes, con o sin cardiopatía conocida, según sus factores de riesgo cardiovascular
| FRC | Cardiopatía isquémica conocida | Total (n = 116) | χ2 | p | ||||
| Sí (n = 38) | No (n = 78) | |||||||
| N | Porcentaje | N | Porcentaje | N | Porcentaje | |||
| APF | 18 | 47,4 | 16 | 20,5 | 34 | 29,3 | 8,89 | 0,002 |
| Hábito de fumar | 11 | 28,9 | 40 | 51,3 | 51 | 43,9 | 5,17 | 0,022 |
| Obesidad | 18 | 47,4 | 38 | 48,7 | 56 | 48,3 | 0,02 | 0,891 |
| Sedentarismo | 35 | 92,1 | 62 | 79,5 | 97 | 83,6 | 2,97 | 0,084 |
| HTA | 33 | 86,8 | 58 | 74,4 | 91 | 78,4 | 2,36 | 0,124 |
| Diabetes mellitus | 7 | 18,4 | 9 | 11,5 | 16 | 13,8 | 1,02 | 0,313 |
| Hiperlipemia | 8 | 21,1 | 11 | 14,1 | 19 | 16,4 | 0,90 | 0,342 |
APF: antecedentes patológicos familiares; FRC: factores de riesgo cardiovascular; HTA: hipertensión arterial.
En la tabla 4 encontramos, como datos relevantes, que todos los cardiópatas con antecedentes patológicos familiares eran sedentarios y la hiperlipemia fue mayor en los individuos supuestamente sanos, pero sin significación estadística (p > 0,05).
Distribución de pacientes según la asociación de los antecedentes patológicos familiares con otros factores de riesgo cardiovascular evaluados
| FRC | Antecedentes patológicos familiares | Total(n = 34) | χ2 | p | ||||
| Con CI (n = 18) | Sin CI (n = 16) | |||||||
| N | Porcentaje | N | Porcentaje | N | Porcentaje | |||
| Hábito de fumar | 6 | 33,3 | 6 | 37,5 | 12 | 35,3 | 0,06 | 0,79 |
| Obesidad | 12 | 66,7 | 9 | 56,2 | 18 | 52,9 | 0,38 | 0,53 |
| Sedentarismo | 18 | 100,0 | 14 | 87,5 | 32 | 94,1 | 2,39 | 0,12 |
| HTA | 15 | 83,3 | 11 | 68,7 | 26 | 76,5 | 1,00 | 0,32 |
| Diabetes mellitus | 4 | 22,2 | 2 | 12,5 | 6 | 17,6 | 0,55 | 0,45 |
| Hiperlipemia | 3 | 16,6 | 3 | 18,7 | 6 | 17,6 | 0,13 | 0,71 |
CI: cardiopatía isquémica; FRC: factores de riesgo cardiovascular; HTA: hipertensión arterial.
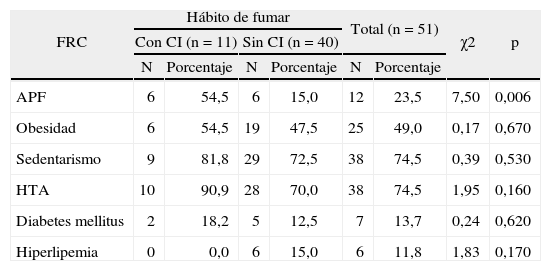
En la tabla 5 se muestra que la mayoría de los fumadores no presentan aún CI; sin embargo, tienen una elevada prevalencia de obesidad (47,5%), sedentarismo (72,5%) y HTA (70,0%). Sólo resultó muy significativa (p < 0,01) la asociación entre hábito de fumar y los antecedentes patológicos familiares.
Distribución de pacientes según la asociación del hábito de fumar con otros factores de riesgo cardiovascular evaluados
| FRC | Hábito de fumar | Total (n = 51) | χ2 | p | ||||
| Con CI (n = 11) | Sin CI (n = 40) | |||||||
| N | Porcentaje | N | Porcentaje | N | Porcentaje | |||
| APF | 6 | 54,5 | 6 | 15,0 | 12 | 23,5 | 7,50 | 0,006 |
| Obesidad | 6 | 54,5 | 19 | 47,5 | 25 | 49,0 | 0,17 | 0,670 |
| Sedentarismo | 9 | 81,8 | 29 | 72,5 | 38 | 74,5 | 0,39 | 0,530 |
| HTA | 10 | 90,9 | 28 | 70,0 | 38 | 74,5 | 1,95 | 0,160 |
| Diabetes mellitus | 2 | 18,2 | 5 | 12,5 | 7 | 13,7 | 0,24 | 0,620 |
| Hiperlipemia | 0 | 0,0 | 6 | 15,0 | 6 | 11,8 | 1,83 | 0,170 |
APF: antecedentes patológicos familiares; CI: cardiopatía isquémica; FRC: factores de riesgo cardiovascular; HTA: hipertensión arterial.
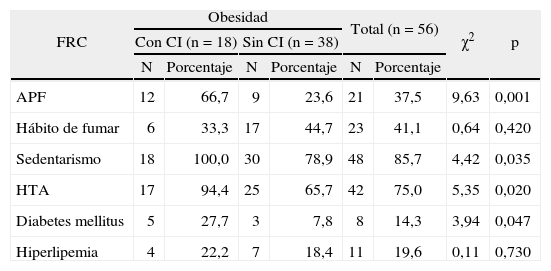
En la tabla 6 se muestra la asociación con la obesidad. Excepto en el hábito de fumar (33,3 y 44,7%), todos los porcentajes fueron mayores en los que tienen la enfermedad isquémica, lo que indica el efecto deletéreo de los FRC; pero resultaron significativas las asociaciones con antecedentes patológicos familiares (p < 0,01), HTA (p < 0,05), sedentarismo (p < 0,05) y diabetes mellitus (p < 0,05).
Distribución de pacientes según la asociación de la obesidad con otros factores de riesgo cardiovascular evaluados
| FRC | Obesidad | Total (n = 56) | χ2 | p | ||||
| Con CI (n = 18) | Sin CI (n = 38) | |||||||
| N | Porcentaje | N | Porcentaje | N | Porcentaje | |||
| APF | 12 | 66,7 | 9 | 23,6 | 21 | 37,5 | 9,63 | 0,001 |
| Hábito de fumar | 6 | 33,3 | 17 | 44,7 | 23 | 41,1 | 0,64 | 0,420 |
| Sedentarismo | 18 | 100,0 | 30 | 78,9 | 48 | 85,7 | 4,42 | 0,035 |
| HTA | 17 | 94,4 | 25 | 65,7 | 42 | 75,0 | 5,35 | 0,020 |
| Diabetes mellitus | 5 | 27,7 | 3 | 7,8 | 8 | 14,3 | 3,94 | 0,047 |
| Hiperlipemia | 4 | 22,2 | 7 | 18,4 | 11 | 19,6 | 0,11 | 0,730 |
APF: antecedentes patológicos familiares; CI: cardiopatía isquémica; FRC: factores de riesgo cardiovascular; HTA: hipertensión arterial.
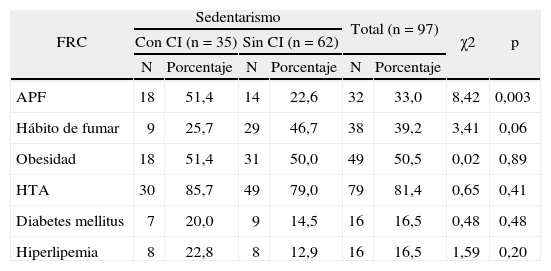
En la tabla 7 se muestra la asociación del sedentarismo, donde podemos observar que excepto en el hábito de fumar (el 25,7 frente al 46,7%), los porcentajes son mayores entre los pacientes afectados por la CI, lo que indica el riesgo. La diferencia fue muy significativa (p < 0,01) al asociar esta variable con los antecedentes patológicos familiares.
Distribución de pacientes según la asociación del sedentarismo con otros factores de riesgo cardiovascular evaluados
| FRC | Sedentarismo | Total (n = 97) | χ2 | p | ||||
| Con CI (n = 35) | Sin CI (n = 62) | |||||||
| N | Porcentaje | N | Porcentaje | N | Porcentaje | |||
| APF | 18 | 51,4 | 14 | 22,6 | 32 | 33,0 | 8,42 | 0,003 |
| Hábito de fumar | 9 | 25,7 | 29 | 46,7 | 38 | 39,2 | 3,41 | 0,06 |
| Obesidad | 18 | 51,4 | 31 | 50,0 | 49 | 50,5 | 0,02 | 0,89 |
| HTA | 30 | 85,7 | 49 | 79,0 | 79 | 81,4 | 0,65 | 0,41 |
| Diabetes mellitus | 7 | 20,0 | 9 | 14,5 | 16 | 16,5 | 0,48 | 0,48 |
| Hiperlipemia | 8 | 22,8 | 8 | 12,9 | 16 | 16,5 | 1,59 | 0,20 |
APF: antecedentes patológicos familiares; CI: cardiopatía isquémica; FRC: factores de riesgo cardiovascular; HTA: hipertensión arterial.
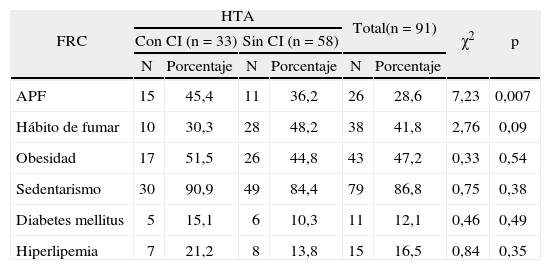
Al asociar la HTA (tabla 8) observamos que 28 pacientes sin CI (48,2%), además de ser hipertensos, fumaban; 26 (44,8%) estaban obesos, y 49 (84,4%), sedentarios. La diferencia fue muy significativa (p < 0,01) al asociar la HTA con los antecedentes patológicos familiares.
Distribución de pacientes según la asociación de la hipertensión arterial con otros factores de riesgo cardiovascular evaluados
| FRC | HTA | Total(n = 91) | χ2 | p | ||||
| Con CI (n = 33) | Sin CI (n = 58) | |||||||
| N | Porcentaje | N | Porcentaje | N | Porcentaje | |||
| APF | 15 | 45,4 | 11 | 36,2 | 26 | 28,6 | 7,23 | 0,007 |
| Hábito de fumar | 10 | 30,3 | 28 | 48,2 | 38 | 41,8 | 2,76 | 0,09 |
| Obesidad | 17 | 51,5 | 26 | 44,8 | 43 | 47,2 | 0,33 | 0,54 |
| Sedentarismo | 30 | 90,9 | 49 | 84,4 | 79 | 86,8 | 0,75 | 0,38 |
| Diabetes mellitus | 5 | 15,1 | 6 | 10,3 | 11 | 12,1 | 0,46 | 0,49 |
| Hiperlipemia | 7 | 21,2 | 8 | 13,8 | 15 | 16,5 | 0,84 | 0,35 |
APF: antecedentes patológicos familiares; CI: cardiopatía isquémica; FRC: factores de riesgo cardiovascular; HTA: hipertensión arterial.
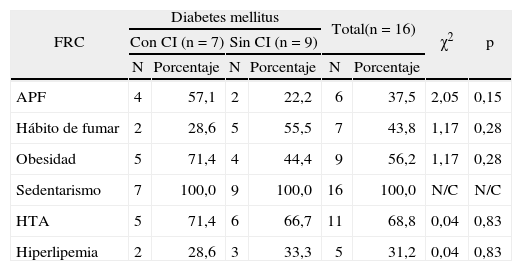
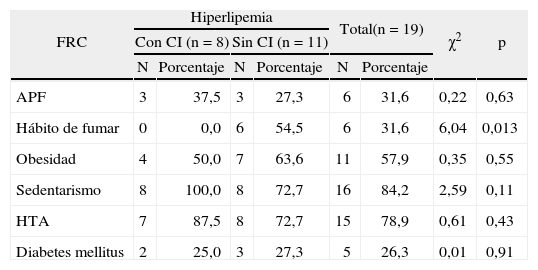
La relación de la diabetes mellitus con el resto de los FRC (tabla 9) muestra que, excepto para el hábito de fumar y la hiperlipemia, los porcentajes son mayores en los pacientes con CI; pero en ningún caso se encontró asociación significativa. Y en la tabla 10, que muestra la asociación de la hiperlipemia, observamos significación estadística (p < 0,05) con el hábito de fumar; pero es de destacar que hay también una condición de riesgo en la asociación de esta variable con el sedentarismo y la HTA.
Distribución de pacientes según la asociación de la diabetes mellitus con otros factores de riesgo cardiovascular evaluados
| FRC | Diabetes mellitus | Total(n = 16) | χ2 | p | ||||
| Con CI (n = 7) | Sin CI (n = 9) | |||||||
| N | Porcentaje | N | Porcentaje | N | Porcentaje | |||
| APF | 4 | 57,1 | 2 | 22,2 | 6 | 37,5 | 2,05 | 0,15 |
| Hábito de fumar | 2 | 28,6 | 5 | 55,5 | 7 | 43,8 | 1,17 | 0,28 |
| Obesidad | 5 | 71,4 | 4 | 44,4 | 9 | 56,2 | 1,17 | 0,28 |
| Sedentarismo | 7 | 100,0 | 9 | 100,0 | 16 | 100,0 | N/C | N/C |
| HTA | 5 | 71,4 | 6 | 66,7 | 11 | 68,8 | 0,04 | 0,83 |
| Hiperlipemia | 2 | 28,6 | 3 | 33,3 | 5 | 31,2 | 0,04 | 0,83 |
APF: antecedentes patológicos familiares; CI: cardiopatía isquémica; FRC: factores de riesgo cardiovascular; HTA: hipertensión arterial; N/C: no computado.
Distribución de pacientes según la asociación de la hiperlipemia con otros factores de riesgo cardiovascular evaluados
| FRC | Hiperlipemia | Total(n = 19) | χ2 | p | ||||
| Con CI (n = 8) | Sin CI (n = 11) | |||||||
| N | Porcentaje | N | Porcentaje | N | Porcentaje | |||
| APF | 3 | 37,5 | 3 | 27,3 | 6 | 31,6 | 0,22 | 0,63 |
| Hábito de fumar | 0 | 0,0 | 6 | 54,5 | 6 | 31,6 | 6,04 | 0,013 |
| Obesidad | 4 | 50,0 | 7 | 63,6 | 11 | 57,9 | 0,35 | 0,55 |
| Sedentarismo | 8 | 100,0 | 8 | 72,7 | 16 | 84,2 | 2,59 | 0,11 |
| HTA | 7 | 87,5 | 8 | 72,7 | 15 | 78,9 | 0,61 | 0,43 |
| Diabetes mellitus | 2 | 25,0 | 3 | 27,3 | 5 | 26,3 | 0,01 | 0,91 |
APF: antecedentes patológicos familiares; CI: cardiopatía isquémica; FRC: factores de riesgo cardiovascular; HTA: hipertensión arterial.
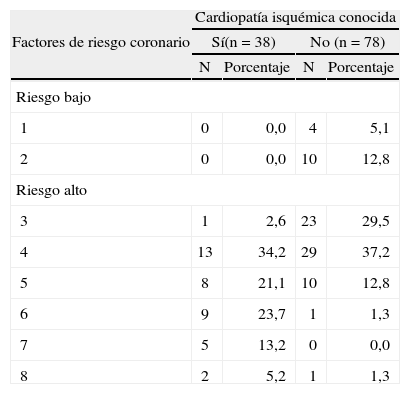
En la tabla 11 se muestra la distribución de pacientes según la valoración cualitativa del riesgo coronario. Se puede observar claramente como el 100% de los pacientes con CI presentaba riesgo alto de tener la enfermedad, mientras que el 82% (64/78) de los que no están enfermos, tienen riesgo alto de presentarla.
Distribución de pacientes según la valoración cualitativa del riesgo coronario
| Factores de riesgo coronario | Cardiopatía isquémica conocida | |||
| Sí(n = 38) | No (n = 78) | |||
| N | Porcentaje | N | Porcentaje | |
| Riesgo bajo | ||||
| 1 | 0 | 0,0 | 4 | 5,1 |
| 2 | 0 | 0,0 | 10 | 12,8 |
| Riesgo alto | ||||
| 3 | 1 | 2,6 | 23 | 29,5 |
| 4 | 13 | 34,2 | 29 | 37,2 |
| 5 | 8 | 21,1 | 10 | 12,8 |
| 6 | 9 | 23,7 | 1 | 1,3 |
| 7 | 5 | 13,2 | 0 | 0,0 |
| 8 | 2 | 5,2 | 1 | 1,3 |
p = 0,005; χ2 = 7,76.
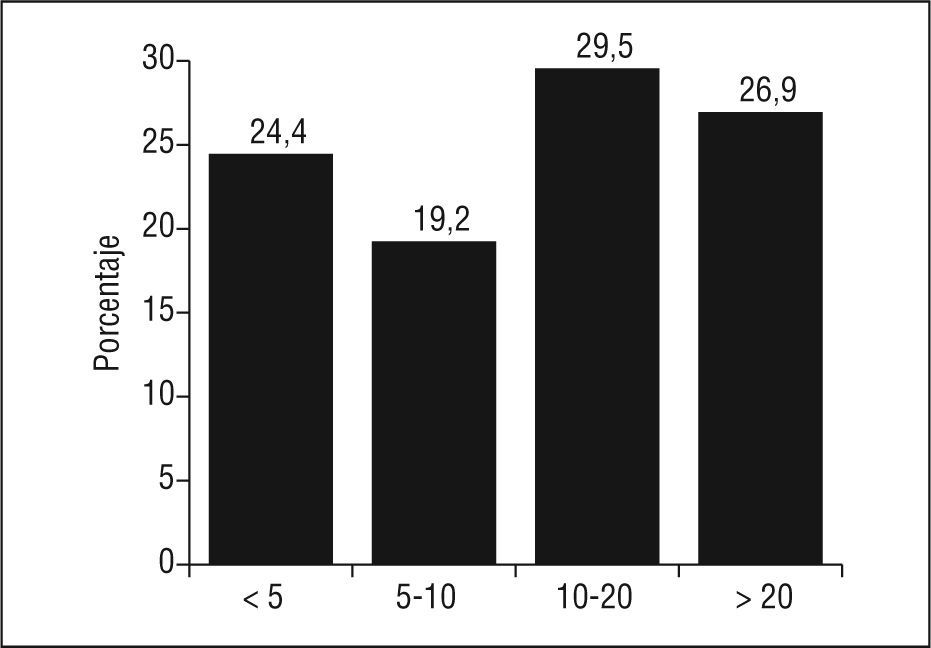
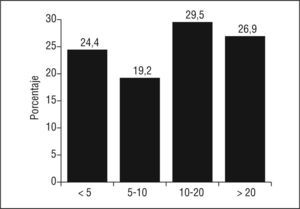
En la figura 1 se muestra la probabilidad de enfermar a los 10 años de los individuos sin CI conocida, y el dato más alarmante es, sin duda, que más de la cuarta parte de ellos (26,9%) presenta más de 20% de probabilidades de enfermar en este período.
DiscusiónEl predominio de individuos en los grupos de edad referidos se debe a que, a medida que la edad aumenta, pueden aparecer situaciones o enfermedades como la obesidad, el sedentarismo, la HTA y la diabetes mellitus, que constituyen FRC. Estos resultados coinciden con los de otros autores1,3,4. En un estudio similar al nuestro10, no se encontró variación significativa entre ambos sexos y Santiago11 encontró un predominio del sexo femenino (52,6%) y de los pacientes con 60 o más años.
Se conoce que antes de los 40 años de edad la incidencia de esta enfermedad es baja, y prácticamente desconocida en la infancia y la adolescencia12. Puede decirse entonces que la CI es una afección que comienza preferentemente a partir de la quinta década de la vida12,13. La aparición de CI aumenta con la edad y no hay pacientes, salvo raras excepciones, que presenten la enfermedad y carezcan de FRC7. Además, al aumentar la edad, aumenta el tiempo de exposición a los FRC, por lo que hay una relación continua y gradual entre esta variable y la morbimortalidad por enfermedad coronaria11.
La acción de los estrógenos le brinda a la mujer en edad fértil cierta protección que la hace poco vulnerable a la enfermedad isquémica14. Los valores de colesterol aumentan con la edad, pero en la mujer esta curva evolutiva se atrasa aproximadamente 10 años respecto al varón10.
Un estudio en mayores de 65 años de ambos sexos mostró que el riesgo de infarto de miocardio se relacionó más en las mujeres con diabetes, edad avanzada y hábito de fumar, mientras que en los varones fue con el peso corporal elevado, la edad, enfermedad cardíaca previa y la HTA, lo cual indica que pueden haber perfiles de riesgo diferentes para ambos sexos10. En los países occidentales, la enfermedad cardíaca mata a más mujeres mayores de 50 años que cualquier otra enfermedad y produce un tercio del total de muertes en la población femenina14, ya que en la etapa menopáusica aparecen cambios en las concentraciones de lipoproteínas y aumentan las lipoproteínas de baja densidad11,14, lo que favorece la aparición de enfermedad coronaria7.
Independientemente de estas aseveraciones, podemos decir que la protección "ligada al sexo" no es absoluta y está determinada, principalmente, por la presencia y la interrelación de los FRC asociados10,15. En estudios de intervención recientes se ha demostrado que el riesgo cardiovascular es igual para ambos sexos, sólo que el momento de aparición es más temprano en el varón13.
Respecto al color de la piel, nuestros resultados coinciden con los encontrados por otros autores cubanos y foráneos. Santiago11 encontró que el 80,6% de sus pacientes eran blancos y Aronow y Krozon16 obtuvieron más cantidad de FRC en blancos. Santiago11 también plantea que la CI es más frecuente en blancos; sin embargo, Saunders17 observó que, en su estudio, la CI fue más frecuente y más grave en negros. En contraposición a estos resultados, Giles et al18 plantean que la expresión de un FRC no guarda relación con el color de la piel o el grupo étnico al que pertenezca el paciente. Sin duda, como plantean algunos autores15,19, hay criterios diferentes como resultado de los diversos grupos poblacionales estudiados y la distribución desigual de etnias y razas, incluso se pueden encontrar diferencias relacionadas con la posición social y las posibilidades económicas20.
El impacto de los FRC en la aparición de CI es muy diferente entre países con grados similares de desarrollo. Así sucede, por ejemplo, en la cuenca del Mediterráneo, donde las tasas de esta enfermedad son muy inferiores a las de países del norte de Europa, con un similar o incluso mejor perfil de FRC21.
En nuestro estudio, este resultado se debe al predominio de personas con piel de color blanco en esta zona geográfica.
Estudios clínicos y epidemiológicos indican que tanto los antecedentes patológicos familiares de enfermedad coronaria o de FRC, como HTA, diabetes mellitus, obesidad e hipercolesterolemia, incrementan en 4,4 veces el riesgo de tener la enfermedad22. Estudios realizados en Cuba han demostrado que los descendientes de pacientes tienen más riesgo de presentar la enfermedad, y los que tienen CI, en un elevado porcentaje, tienen antecedentes patológicos familiares23. Esta relación es más importante cuando se establece con familiares de primera línea.
En múltiples investigaciones, nacionales e internacionales, se ha demostrado la asociación directa de los antecedentes familiares con la aparición de CI1,13,23–25. Este FRC no es modificable; además, la población cubana tiene malos hábitos dietéticos y consume (debido a las tradiciones y a las dificultades económicas) valores altos de grasas saturadas, lo que potencia aún más el riesgo. Por eso, los médicos de la comunidad deben orientar y consultar periódicamente a los descendientes de todos los pacientes con CI. Si educamos adecuadamente a esta población y estimulamos la práctica de estilos de vida saludables, no hay duda de que menos personas tendrán la enfermedad.
En nuestro estudio, encontramos que el 51,3% de los individuos sin CI fumaba, y esto es preocupante, considerando la importancia de este mal hábito en la génesis de la enfermedad coronaria; está demostrado que las sustancias inhaladas son tóxicos que afectan al endotelio vascular2,26–28.
Fajardo10, en un estudio similar al nuestro, encontró que la CI aumentaba proporcionalmente al hábito de fumar, y planteó que no menos del 25% de todos los casos de enfermedad cardiovascular se vincula directamente a este hábito y que la probabilidad de enfermar con CI es, entre los fumadores, de 1,2-1,4 veces más alta que en los no fumadores.
En la tabla 3 nos percatamos que, entre todos los factores de riesgo, sólo presentan asociación significativa los antecedentes patológicos familiares (p < 0,01) y el hábito de fumar (p < 0,05), aunque en este último caso la significación es invertida, ya que fuman más los que están, supuestamente, sanos. Este resultado puede estar influido por la variable edad, ya que conocemos como –de manera alarmante –gran cantidad de jóvenes, incluidos adolescentes, fuman; además, también pudiera deberse al efecto favorable que tiene el seguimiento atento ofrecido a los pacientes con CI como parte del programa de prevención secundaria que se lleva a cabo en Cuba.
La distribución regional de la grasa corporal, más que el exceso total de ésta, constituye un indicador de riesgo muy útil para la enfermedad coronaria, y la obesidad abdominal es más perjudicial que la periférica o glúteo-femoral29. No obstante, independientemente a esta aseveración, la definición de obesidad mediante la determinación del IMC es suficiente para considerarla como un FRC29.
El sedentarismo encontrado en nuestra población (83,6%) fue superior al encontrado por Fajardo10 (79,5%) en su estudio; pero es similar a la media nacional donde se encontró que sólo el 18,4% de la población practica deportes o realiza alguna actividad física acorde a las normas establecidas10. Esta variable, por sí sola, no ha demostrado relación estadísticamente significativa con la aparición de CI; sin embargo, está demostrado que el ejercicio físico aumenta las HDL29 y la OMS lo recomienda como prevención secundaria a los que ya han tenido un episodio de CI23.
La mayoría de los autores consideraba que la obesidad y el sedentarismo eran factores coadyuvantes, pero no determinantes, del proceso aterogénico; sin embargo, es estudios recientes29 se ha demostrado la asociación significativa de la obesidad con esta cardiopatía, que es más evidente cuando se asocia a otros FRC, como ocurre en nuestra población, donde encontramos asociación significativa con antecedentes patológicos familiares (p < 0,01), HTA (p < 0,05), sedentarismo (p < 0,05) y diabetes mellitus (p < 0,05).
Los estudios de Framingham y Albano coinciden en afirmar que el riesgo de cardiopatía aumenta en los hipertensos, sobre todo en su relación directa con la aparición y la progresión de la aterosclerosis5,9. La presencia de HTA puede triplicar el riesgo relativo de enfermedad coronaria y su prevalencia en adultos en Cuba es elevada, de aproximadamente el 30%11.
Frecuentemente, los individuos con HTA presentan asociados otros FRC, como diabetes mellitus, hiperlipemia u obesidad, que conjuntamente producen un riesgo cardiovascular exageradamente alto7,8,29. En consecuencia, la HTA debe detectarse y controlarse de forma temprana, si se quiere evitar el desarrollo de la enfermedad cardioisquémica8.
La relación entre la HTA y la CI está bien establecida desde hace muchísimos años; no obstante, Dyer et al30 demostraron nuevamente que la HTA aumenta la incidencia de CI en relación directamente proporcional con el tiempo de evolución. Un estudio español encontró que tan sólo 3 de cada 10 hipertensos tienen la PA bien controlada31 y, según Hajjar y Kotchen32, hoy día sólo un tercio de los hipertensos tratados con fármacos, alcanzan los valores de PA recomendados. Nosotros encontramos, como lo han hecho otros autores8,33, una probabilidad mayor de mal control si coexisten diabetes, obesidad y sedentarismo.
La presencia de CI es mayor en pacientes diabéticos34. Matsumoto et al35 plantean que puede llegar hasta 9 veces y, si se asocia a HTA, el riesgo puede llegar hasta un 39,4%. Los individuos diabéticos mueren más por complicaciones vasculares que por trastornos metabólicos, los cuales se asocian a un porcentaje alto de obesidad, sedentarismo, hipercolesterolemia y HTA9,29,36.
La diabetes mellitus merece una consideración especial, al ser el FRC que más ha aumentado su prevalencia en los últimos años21. Los estudios realizados hace una década mostraban una prevalencia de alrededor del 6%; sin embargo, estudios más recientes34,37 muestran, en general, una prevalencia superior, con valores entre el 6,7 y el 18,3%. El envejecimiento de la población, los estilos de vida no saludables y la obesidad están aumentando la prevalencia de la diabetes mellitus29,35.
La asociación de esta enfermedad con la HTA, la hipercolesterolemia y el hábito de fumar eleva exponencialmente el riesgo de enfermedad coronaria34,35.
Los estudios epidemiológicos prospectivos en grupos de pacientes diabéticos han demostrado la asociación de enfermedad cardiovascular con el aumento progresivo del valor de glucemia. Según Osorio et al23, hay datos donde se afirma que el riesgo de tener un infarto miocárdico para un paciente diabético sin infarto previo es tan elevado como el del paciente con CI conocida que ya ha presentado un infarto de miocardio, por lo que, aunque no haya evidencias de coronariopatía clínica, se debe tratar al paciente diabético de forma tan radical como al paciente coronario. De hecho, el National Cholesterol Education Program considera que la diabetes mellitus es una enfermedad cardiovascular y no simplemente un factor de riesgo para ésta29.
La hiperlipemia, principalmente la hipercolesterolemia, se considera un FRC mayor9 y puede ser letal cuando se asocia a otros FRC, específicamente a diabetes mellitus y HTA, asociación que muchos autores consideran como "la tríada de la muerte"35. El estudio Framingham7,9 y otras investigaciones posteriores13,38 corroboran esta aseveración.
Los triglicéridos presentan una asociación positiva con la CI, pero durante muchos años se consideró que se debía a la disminución de las HDL, ya que es muy frecuente que cuando se elevan los triglicéridos, disminuyan las HDL36. No obstante, en estudios recientes36,39 se ha demostrado que la hipertrigliceridemia es un FRC independiente, incluso con concentraciones elevadas de HDL. Estos compuestos lipídicos se asocian con un incremento del riesgo cardiovascular de 30% en el varón y hasta del 75% en la mujer28,37.
En Cuba tenemos grandes limitaciones, sobre todo en la atención primaria, donde no disponemos de recursos materiales para determinar el perfil lipídico de nuestros pacientes; no obstante, hemos constatado que la prueba de frío, un complementario fácil y barato, puede darnos gran información, sobre todo cuando la alteración lipídica implique algún trastorno de las lipoproteínas que transportan los triglicéridos, pues cuando únicamente hay hipercolesterolemia el suero permanece claro.
Si valoráramos todos nuestros resultados fríamente podríamos simplemente "informar" lo que hemos encontrado, porque nuestro estudio es descriptivo, pero si analizáramos las proporciones elevadas de FRC en la población de pacientes que no tienen una CI conocida o diagnosticada, sería difícil imaginar que no hay enfermos en este grupo de pacientes; además, no se necesitan muchos conocimientos en el tema para suponer que un gran número de estos individuos tiene un gran riesgo de enfermar en los próximos años. Por estas razones, se hace necesario calcular su riesgo.
El hecho de que todos los pacientes con isquemia diagnosticada hayan tenido un alto riesgo de enfermar, nos alerta sobre la posibilidad real de que en todos los que aún no la presentan y tienen un alto riesgo, se inicie, en cualquier momento, la enfermedad. Es hacia ellos donde tenemos que dirigir nuestro mayor esfuerzo, pues realmente constituye un grave problema de salud.
Desde el punto de vista epidemiológico, estos FRC son predictores estadísticos de la enfermedad y tienen gran importancia clínica, sobre todo por el efecto aditivo, al coincidir varios de ellos en un mismo paciente4. Es por eso que, como la CI es la primera causa de muerte en la población adulta mayor de 15 años, la forma más realista para dar solución a este problema de salud es mediante la prevención, basada en el control de los FRC y, de esta manera, reducir la morbimortalidad5,8,40.
Es evidente que estamos ante un grupo de pacientes de riesgo alto que, si no modifican sus FRC, tendrán grandes probabilidades de enfermar de CI. Esta reflexión nos hace considerar aún más la situación si recordamos que sólo trabajamos con los medios y las posibilidades que brinda la atención primaria en Cuba: ¿qué pasaría con nuestros resultados si hubiéramos podido determinar fibrinógeno, homocisteína, índice aterogénico, lipoproteína(a), reactividad plaquetaria y otros marcadores humorales, reconocidos actualmente como importantes factores de riesgo para la enfermedad coronaria? Pues simplemente hubiéramos obtenido índices de riesgo mayores; sin embargo, no cambiaría en nada nuestra actuación, porque, con lo encontrado, es suficiente para trabajar con la seriedad que la situación merece.
Estos resultados son totalmente descriptivos; sin embargo, no podemos quedar inmutables ante estos porcentajes, pues una parte considerable de los individuos supuestamente sanos tienen más del 20% de posibilidades de enfermar en los próximos 10 años. Es preciso abordar una estrategia global de prevención de la CI a través de la prevención, el control y el tratamiento de los FRC, con el objetivo de reducir la incidencia de esta enfermedad cardíaca7,21,24.
En la medida que se logre que la población adquiera un criterio de amenaza a partir de la exposición a un FRC y no esperen a enfermar para intervenir en la mejoría de su estado de salud, estaremos en condiciones de aportar muchos más años de vida a nuestro pueblo.
Otras investigaciones seguirán a la nuestra, la situación lo merece; pero el trabajo con este grupo poblacional debe comenzar inmediatamente si queremos disminuir la incidencia de CI.
La inquietud ya está planteada y la solución está, únicamente, en nuestras manos.
Concluimos, entonces, que la obesidad, el sedentarismo, la HTA y el hábito de fumar son FRC predominantes en nuestra población. En un gran número de pacientes, supuestamente sanos, coexisten varios FRC y el porcentaje mayor de ellos presentaba 4 FRC, por lo que la probabilidad de enfermar con CI es muy elevada.