La glucemia y el leucograma al ingreso han demostrado importancia pronóstica en pacientes con infarto; el índice leuco-glucémico, un marcador recientemente propuesto, aún carece de suficiente conocimiento sobre su valor.
ObjetivosEvaluar el índice leuco-glucémico como marcador pronóstico en pacientes con infarto agudo de miocardio con elevación del ST.
MétodosSe realizó un estudio retrospectivo en 128 pacientes con infarto agudo de miocardio con elevación del segmento ST que ingresaron entre enero de 2009 y octubre de 2010 en la Unidad de Cuidados Intensivos del Hospital Dr. Celestino Hernández Robau. Se recogieron los datos clínicos y de laboratorio, incluyendo la glucemia y el leucograma al ingreso, a partir de los cuales se calculó el índice leuco-glucémico y se evaluó su valor pronóstico.
ResultadosLos pacientes que presentaron una peor evolución como muerte, complicaciones cardiacas mayores y trombólisis fallida presentaron valores superiores de índice leuco-glucémico (p<0,01), el cual se correlacionó con variables como la clase de Killip y la frecuencia cardiaca al ingreso (p=0,000). Se obtuvo un valor de 1.158 como punto de corte; los pacientes con valores superiores presentaron 3 veces mayor probabilidad de muerte y complicaciones (odds ratio=3,0; IC 95%: 1,2-7,3; p=0,005), por lo que el índice leuco-glucémico constituyó un predictor independiente después del análisis multivariado.
ConclusionesEl índice leuco-glucémico se relacionó con una mayor ocurrencia de complicaciones intrahospitalarias, muerte y trombólisis fallida; su valor patológico constituyó un predictor independiente de muerte y complicaciones hospitalarias en la muestra estudiada.
Blood glucose and white blood cell count on admission have demonstrated prognostic significance in patients with myocardial infarction; leuko-glycemic index, a recently proposed marker, still lacks enough knowledge about its value.
ObjectivesTo evaluate the leuko-glycemic index as a prognostic marker in patients with ST-segment elevation myocardial infarction.
MethodsA retrospective study was carried out in 128 patients with ST-segment elevation myocardial infarction, who were admitted between January 2009 and October 2010 in the Intensive Care Unit of the Hospital Dr. Celestino Hernández Robau. Clinical and laboratory data were collected, including glucose and white blood cell count on admission, from which we calculated the leuko-glycemic index and we evaluated its prognostic value.
ResultsPatients who had a poor outcome such as death, major cardiac complications and failed-thrombolysis, showed higher values of leuko-glycemic index (P<.01), which was correlated with several variables such as Killip class, and heart rate on admission (P=.000). We obtained a cutoff point of 1.158, patients with higher values had 3 times higher probability of death and complications (odds ratio=3,0; IC 95%: 1,2-7,3; P=.005); so leuko-glycemic index was an independent predictor after multivariate analysis.
ConclusionsThe leuko-glycemic index was associated with an increased occurrence of hospital complications, death and failed-thrombolysis; its pathological value was an independent predictor of in-hospital death and complications in the studied sample.
En los últimos años ha sido creciente la evidencia científica que avala el papel de la inflamación en el desarrollo de la ateroesclerosis y en la patogenia de la trombosis coronaria1,2. Estudios recientes muestran que la elevación de ciertos marcadores inflamatorios (proteínaC reactiva, interleucinas, péptido natriurético, etc.) en el contexto de un síndrome coronario agudo (SCA) se asocia con un mayor número de complicaciones cardiovasculares y muerte, a corto y largo plazo. Sin embargo, la accesibilidad a la mayoría de estos marcadores no es universal, su coste es elevado y su obtención no suele ser inmediata; por ello, su utilidad en la práctica clínica habitual es limitada1.
Al recuento leucocitario, otro de los marcadores propuesto en el SCA, usualmente se le presta poca atención, a pesar de su fácil obtención en la analítica de rutina de todos los pacientes que ingresan2. Por otra parte, las concentraciones plasmáticas de glucosa en el momento del ingreso por SCA constituyen un importante factor pronóstico, incluso en pacientes no diabéticos3. La hiperglucemia en estos pacientes tiene un papel facilitador en el desarrollo del infarto miocárdico y acentúa las consecuencias del daño celular producido por la isquemia aguda4. Desde hace algunos años se resalta el valor de este parámetro y se ha demostrado que es un potente predictor independiente de muerte y complicaciones intrahospitalarias en pacientes con SCA3,4.
En años recientes se ha hecho referencia al valor combinado del recuento leucocitario y de la glucemia en el SCA5,6. Quiroga et al.6 fueron los primeros en proponer el índice leuco-glucémico (ILG) como un marcador pronóstico de muerte y complicaciones intrahospitalarias en pacientes con infarto agudo de miocardio con elevación del segmento ST (IAMCEST).
El objetivo de esta investigación fue evaluar el rendimiento pronóstico del ILG en la evolución intrahospitalaria de pacientes con IAMCEST, determinar su relación con variables clínicas, complicaciones y mortalidad, así como identificar un valor de corte (o de referencia) y el índice de probabilidad de que ocurran eventos cardiovasculares mayores.
MétodosPacientesSe estudiaron retrospectivamente 128 pacientes ingresados en la Unidad de Cuidados Intensivos del Hospital Dr. Celestino Hernández Robau durante el período de enero de 2009 a octubre de 2010, con diagnóstico de IAMCEST según las normas establecidas en el servicio e internacionalmente7; se excluyeron aquellos con presencia de alguna enfermedad infecciosa, inflamatoria sistémica o hematológica que pudiera alterar el recuento leucocitario.
VariablesLos datos se obtuvieron a partir del registro de pacientes ingresados en la unidad de cuidados intensivos del hospital y de sus historias clínicas. Se recogieron variables clínicas y de laboratorio, así como de la evolución intrahospitalaria. Se definieron como complicaciones cardiacas mayores (CCM) la ocurrencia de fallo de bomba con clase Killip mayor o igual que 2; arritmias supraventriculares, principalmente fibrilación auricular paroxística; arritmias ventriculares (taquicardia y fibrilación); trastornos de la conducción aurículo-ventricular de alto grado; y reinfarto o angina postinfarto, según se ha definido en otros estudios6,8. La trombólisis se realizó con estreptoquinasa recombinante y se consideró exitosa cuando aparecieron signos clínicos o eléctricos de reperfusión (alivio del dolor, mejoría hemodinámica, regresión del supradesnivel del ST mayor del 50% y aparición de arritmias de reperfusión), aunque el parámetro más utilizado fue la regresión del ST9.
La topografía del infarto se determinó por el electrocardiograma y la angioplastia coronaria (ACTP) primaria, de rescate y precoz, se clasificó según los criterios de las guías de intervencionismo coronario percutáneo del American College of Cardiology/American Heart Association, de 201110.
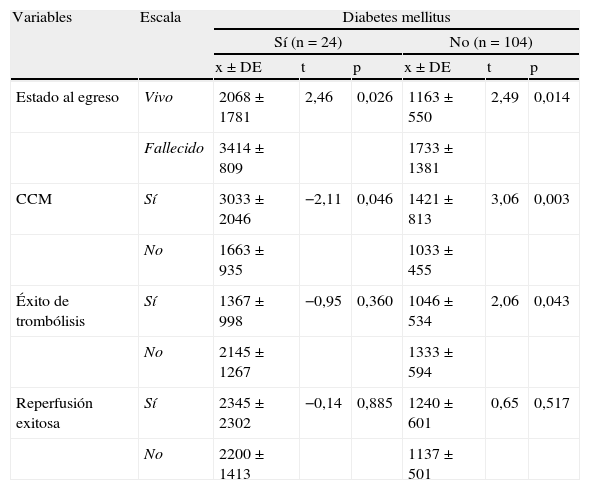
Cálculo del índice leuco-glucémicoPara calcular el ILG se utilizó la siguiente fórmula6:
Se tuvo en cuenta que el leucograma y la glucemia hubieran sido realizados en el momento del ingreso o en las primeras 24h del inicio de los síntomas.
Análisis estadísticoLos datos fueron procesados con el software estadístico SPSS 15.0 para Windows y se analizaron de la siguiente manera: las variables cualitativas se expresaron en frecuencias absolutas y relativas, las cuantitativas se expresaron en su media±desviación estándar (DE). El grado de relación entre las variables cualitativas se determinó mediante el estadístico Chi-cuadrado. Para comparar las medias de variables cuantitativas se empleó la «t» de Student para muestras independientes. Para determinar la precisión del ILG como prueba diagnóstica empleamos las curvas ROC, lo cual también permitió establecer un valor de corte. Se utilizó la regresión logística para establecer la posible independencia del ILG de otras variables analizadas y su índice de probabilidad (odds ratio [OR]) en el desarrollo de muerte y complicaciones mayores. Se estableció como significativo el resultado de los estadísticos si p<0,05 y muy significativo si p<0,01.
El estudio fue aprobado por el comité de ética del hospital y en todo momento se mantuvo el carácter confidencial de los datos de los pacientes incluidos en la investigación.
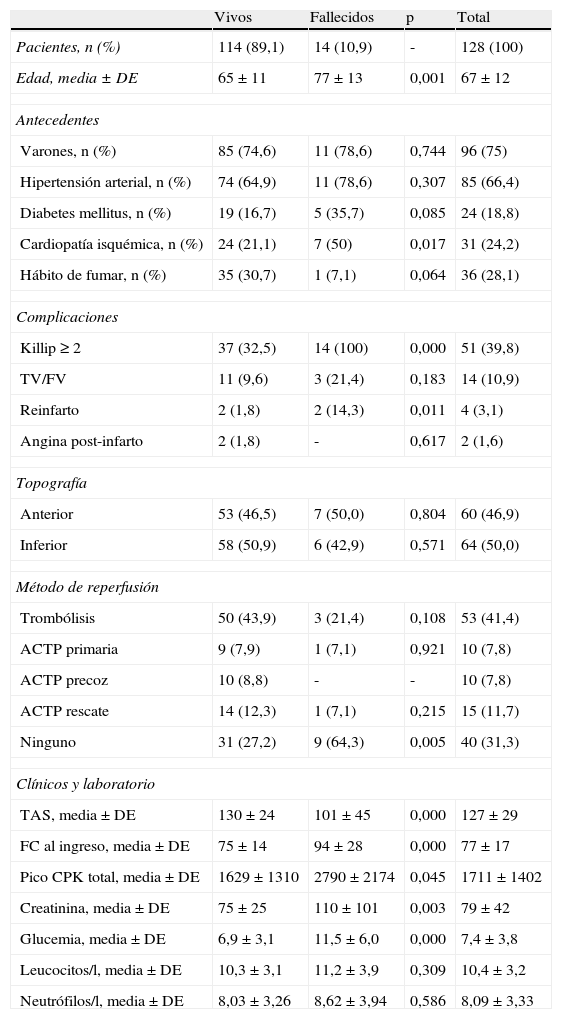
ResultadosEn la tabla 1 se muestran las principales características de la muestra estudiada. Predominó el sexo masculino (75%) y existió una mayor incidencia a edades más tempranas en relación con el sexo femenino, aunque luego el aumento fue similar en ambos sexos, manteniéndose la superioridad en el sexo masculino.
Principales características epidemiológicas y clínicas de los pacientes, según el estado al egreso
| Vivos | Fallecidos | p | Total | |
| Pacientes, n (%) | 114 (89,1) | 14 (10,9) | - | 128 (100) |
| Edad, media±DE | 65±11 | 77±13 | 0,001 | 67±12 |
| Antecedentes | ||||
| Varones, n (%) | 85 (74,6) | 11 (78,6) | 0,744 | 96 (75) |
| Hipertensión arterial, n (%) | 74 (64,9) | 11 (78,6) | 0,307 | 85 (66,4) |
| Diabetes mellitus, n (%) | 19 (16,7) | 5 (35,7) | 0,085 | 24 (18,8) |
| Cardiopatía isquémica, n (%) | 24 (21,1) | 7 (50) | 0,017 | 31 (24,2) |
| Hábito de fumar, n (%) | 35 (30,7) | 1 (7,1) | 0,064 | 36 (28,1) |
| Complicaciones | ||||
| Killip≥2 | 37 (32,5) | 14 (100) | 0,000 | 51 (39,8) |
| TV/FV | 11 (9,6) | 3 (21,4) | 0,183 | 14 (10,9) |
| Reinfarto | 2 (1,8) | 2 (14,3) | 0,011 | 4 (3,1) |
| Angina post-infarto | 2 (1,8) | - | 0,617 | 2 (1,6) |
| Topografía | ||||
| Anterior | 53 (46,5) | 7 (50,0) | 0,804 | 60 (46,9) |
| Inferior | 58 (50,9) | 6 (42,9) | 0,571 | 64 (50,0) |
| Método de reperfusión | ||||
| Trombólisis | 50 (43,9) | 3 (21,4) | 0,108 | 53 (41,4) |
| ACTP primaria | 9 (7,9) | 1 (7,1) | 0,921 | 10 (7,8) |
| ACTP precoz | 10 (8,8) | - | - | 10 (7,8) |
| ACTP rescate | 14 (12,3) | 1 (7,1) | 0,215 | 15 (11,7) |
| Ninguno | 31 (27,2) | 9 (64,3) | 0,005 | 40 (31,3) |
| Clínicos y laboratorio | ||||
| TAS, media±DE | 130±24 | 101±45 | 0,000 | 127±29 |
| FC al ingreso, media±DE | 75±14 | 94±28 | 0,000 | 77±17 |
| Pico CPK total, media±DE | 1629±1310 | 2790±2174 | 0,045 | 1711±1402 |
| Creatinina, media±DE | 75±25 | 110±101 | 0,003 | 79±42 |
| Glucemia, media±DE | 6,9±3,1 | 11,5±6,0 | 0,000 | 7,4±3,8 |
| Leucocitos/l, media±DE | 10,3±3,1 | 11,2±3,9 | 0,309 | 10,4±3,2 |
| Neutrófilos/l, media±DE | 8,03±3,26 | 8,62±3,94 | 0,586 | 8,09±3,33 |
ACTP: angioplastia coronaria transluminal percutánea; CPK: creatinfosfocinasa; DE: desviación estándar; FC: frecuencia cardiaca; TAS: tensión arterial sistólica; TV/FV: taquicardia y fibrilación ventriculares.
En relación con los factores de riesgo asociados la hipertensión arterial estuvo presente en el 66,4% de los pacientes ingresados, seguido del hábito de fumar (28,1%) y la diabetes mellitus (18,8%). La hipertensión y la diabetes fueron más manifiestas en el sexo femenino (84,4 vs. 60,4% y 28,1 vs. 15,6% respectivamente), mientras que el hábito de fumar fue mayor en el masculino (32,3 vs. 15,6%).
La complicación más frecuente fue el fallo de bomba (clase Killip≥2) con un 39,8%, seguido de las arritmias ventriculares en el 10,9% de los casos. Predominó la topografía inferior (50%), sin diferencia estadística significativa; y de los 128 pacientes estudiados 14 fallecieron, lo que representa una mortalidad intrahospitalaria del 10,9%.
El 41,4% recibió tratamiento trombolítico, en 15 pacientes (11,7%) la trombólisis fue fallida y se beneficiaron con la ACTP de rescate. Solo a 10 enfermos (7,8%) se les pudo realizar ACTP primaria. La única diferencia significativa (p=0,005) fue encontrada en aquellos que no recibieron ningún método de reperfusión, lo que reafirma la relación entre la apertura del vaso relacionado con el infarto y la evolución durante la fase aguda del IAM.
Al analizar los datos clínicos y de laboratorio observamos qué variables —como la tensión arterial sistólica, la frecuencia cardiaca al ingreso y el pico de CPK total— estaban más elevadas en los pacientes que fallecieron, como es de esperar; sin embargo, llama la atención que los valores de glucemia estuvieron también significativamente más elevados (p=0,000) en los fallecidos (11,5±6,0), aunque no ocurrió así con el recuento de leucocitos (p=0,309).
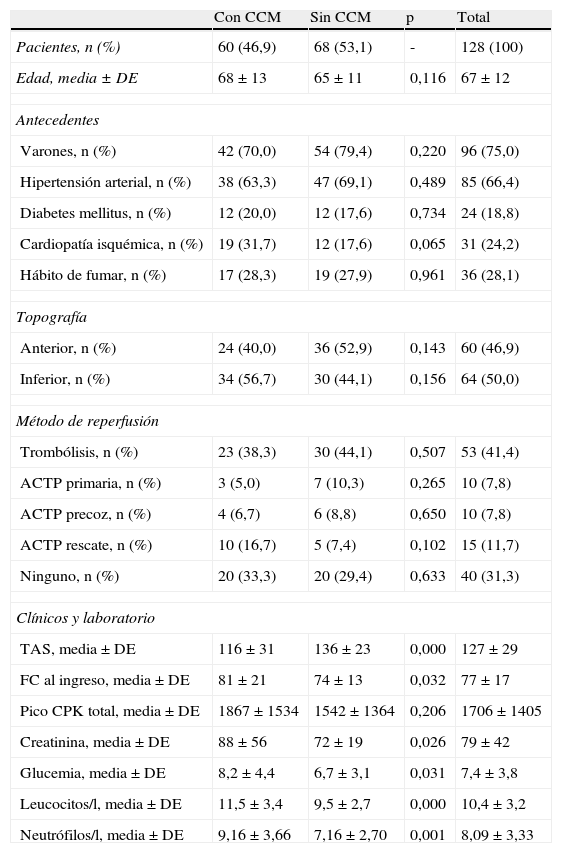
Este mismo análisis, distribuyendo a los pacientes según la presencia o no de CCM (tabla 2), evidencia que las variables tensión arterial sistólica, frecuencia cardiaca al ingreso, creatinina, glucemia, recuento global de leucocitos y neutrófilos fueron significativamente superiores en los pacientes complicados (p<0,05 en todos los casos); mientras que la media del pico de CPK, si bien fue superior en estos pacientes con CCM (1867±1534 vs. 1542±1364), no resultó significativa desde el punto de vista estadístico (p=0,206). Llama la atención que, además de la glucemia (8,2±4,4), los valores de leucocitos (11,5±3,4) estuvieron también significativamente más elevados (p=0,000) en los que presentaron CCM, lo que no fue evidenciado al comparar los vivos con los fallecidos.
Principales características epidemiológicas y clínicas de los pacientes, según la presencia o no de complicaciones cardiacas mayores
| Con CCM | Sin CCM | p | Total | |
| Pacientes, n (%) | 60 (46,9) | 68 (53,1) | - | 128 (100) |
| Edad, media±DE | 68±13 | 65±11 | 0,116 | 67±12 |
| Antecedentes | ||||
| Varones, n (%) | 42 (70,0) | 54 (79,4) | 0,220 | 96 (75,0) |
| Hipertensión arterial, n (%) | 38 (63,3) | 47 (69,1) | 0,489 | 85 (66,4) |
| Diabetes mellitus, n (%) | 12 (20,0) | 12 (17,6) | 0,734 | 24 (18,8) |
| Cardiopatía isquémica, n (%) | 19 (31,7) | 12 (17,6) | 0,065 | 31 (24,2) |
| Hábito de fumar, n (%) | 17 (28,3) | 19 (27,9) | 0,961 | 36 (28,1) |
| Topografía | ||||
| Anterior, n (%) | 24 (40,0) | 36 (52,9) | 0,143 | 60 (46,9) |
| Inferior, n (%) | 34 (56,7) | 30 (44,1) | 0,156 | 64 (50,0) |
| Método de reperfusión | ||||
| Trombólisis, n (%) | 23 (38,3) | 30 (44,1) | 0,507 | 53 (41,4) |
| ACTP primaria, n (%) | 3 (5,0) | 7 (10,3) | 0,265 | 10 (7,8) |
| ACTP precoz, n (%) | 4 (6,7) | 6 (8,8) | 0,650 | 10 (7,8) |
| ACTP rescate, n (%) | 10 (16,7) | 5 (7,4) | 0,102 | 15 (11,7) |
| Ninguno, n (%) | 20 (33,3) | 20 (29,4) | 0,633 | 40 (31,3) |
| Clínicos y laboratorio | ||||
| TAS, media±DE | 116±31 | 136±23 | 0,000 | 127±29 |
| FC al ingreso, media±DE | 81±21 | 74±13 | 0,032 | 77±17 |
| Pico CPK total, media±DE | 1867±1534 | 1542±1364 | 0,206 | 1706±1405 |
| Creatinina, media±DE | 88±56 | 72±19 | 0,026 | 79±42 |
| Glucemia, media±DE | 8,2±4,4 | 6,7±3,1 | 0,031 | 7,4±3,8 |
| Leucocitos/l, media±DE | 11,5±3,4 | 9,5±2,7 | 0,000 | 10,4±3,2 |
| Neutrófilos/l, media±DE | 9,16±3,66 | 7,16±2,70 | 0,001 | 8,09±3,33 |
ACTP: angioplastia coronaria transluminal percutánea; CPK: creatinfosfocinasa; DE: desviación estándar; FC: frecuencia cardiaca, TAS: tensión arterial sistólica; TV/FV: taquicardia y fibrilación ventriculares.
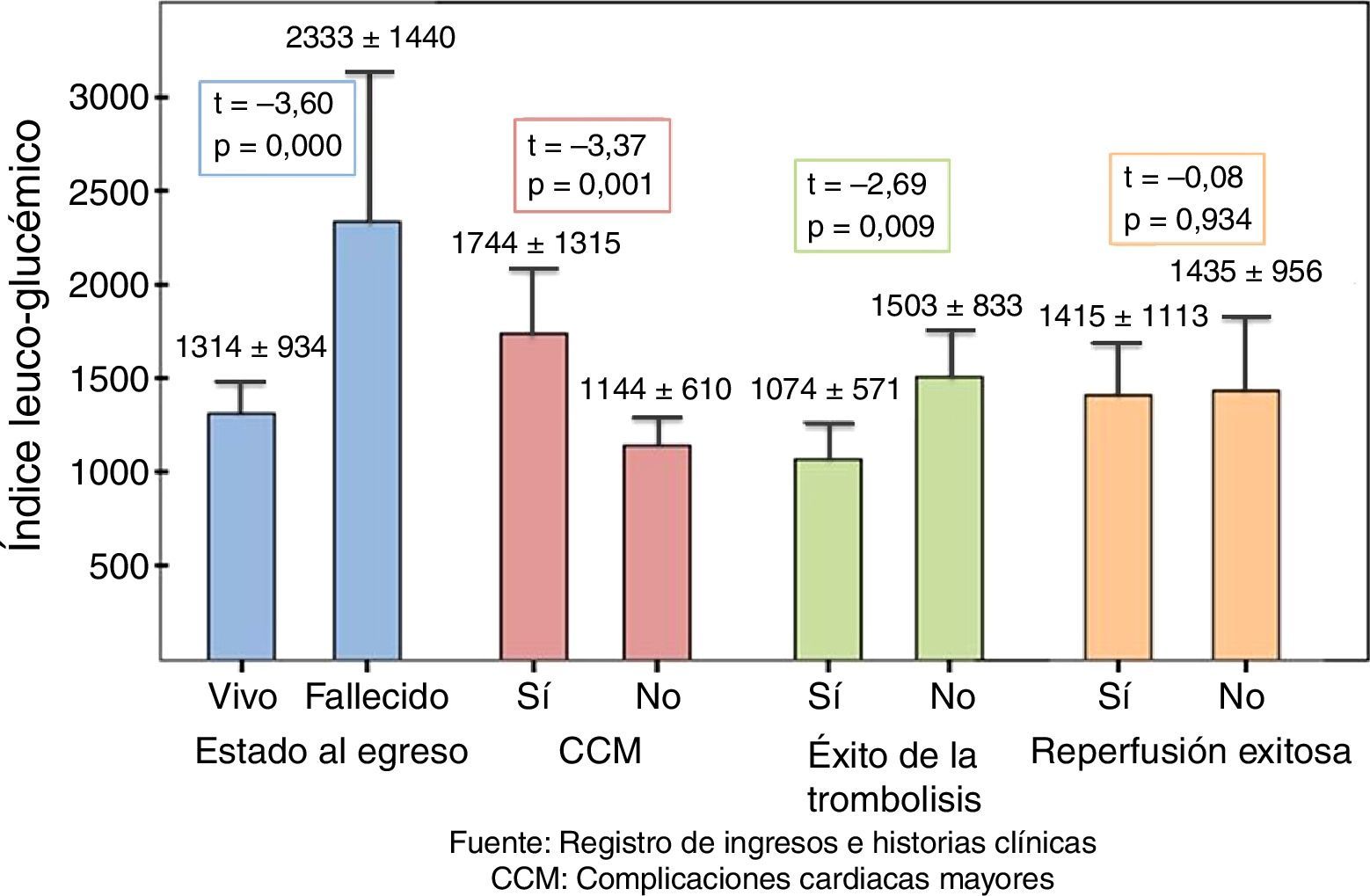
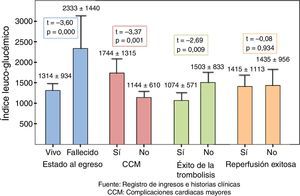
Los valores del ILG (fig. 1) fueron superiores, con diferencia estadística muy significativa en los pacientes que fallecieron (p=0,000), que presentaron alguna CCM (p=0,001) y en los que la trombólisis no fue exitosa (p<0,009); pero no hubo diferencia (p=0,934) al evaluar la reperfusión de forma global, donde además de la trombólisis se incluyeron las ACTP primaria, de rescate y precoz.
Al analizar el valor del ILG según los antecedentes de diabetes mellitus y los principales desenlaces (tabla 3), encontramos que entre los que fallecieron y los que presentaron alguna CCM los valores de ILG fueron significativamente superiores con respecto a aquellos pacientes que tuvieron una evolución favorable, independientemente de que fueran diabéticos (p=0,026 vs. p=0,046) o no (p=0,014 vs. p=0,003). No obstante, los valores promedio fueron siempre superiores en los diabéticos. También fue significativamente superior este índice en los pacientes no diabéticos con trombólisis fallida, respecto a la exitosa (1333±594 vs. 1046±534; p=0,043), y en los diabéticos se comportó de igual manera (2145±1267 vs. 1367±998), pero la diferencia no resultó estadísticamente significativa (p=0,360).
Índice leuco-glucémico según los antecedentes de diabetes mellitus y los principales desenlaces
| Variables | Escala | Diabetes mellitus | |||||
| Sí (n=24) | No (n=104) | ||||||
| x±DE | t | p | x±DE | t | p | ||
| Estado al egreso | Vivo | 2068±1781 | 2,46 | 0,026 | 1163±550 | 2,49 | 0,014 |
| Fallecido | 3414±809 | 1733±1381 | |||||
| CCM | Sí | 3033±2046 | −2,11 | 0,046 | 1421±813 | 3,06 | 0,003 |
| No | 1663±935 | 1033±455 | |||||
| Éxito de trombólisis | Sí | 1367±998 | −0,95 | 0,360 | 1046±534 | 2,06 | 0,043 |
| No | 2145±1267 | 1333±594 | |||||
| Reperfusión exitosa | Sí | 2345±2302 | −0,14 | 0,885 | 1240±601 | 0,65 | 0,517 |
| No | 2200±1413 | 1137±501 | |||||
Fuente: registro de ingresos, historias clínicas.
CCM: complicaciones cardiacas mayores, DE: desviación estándar.
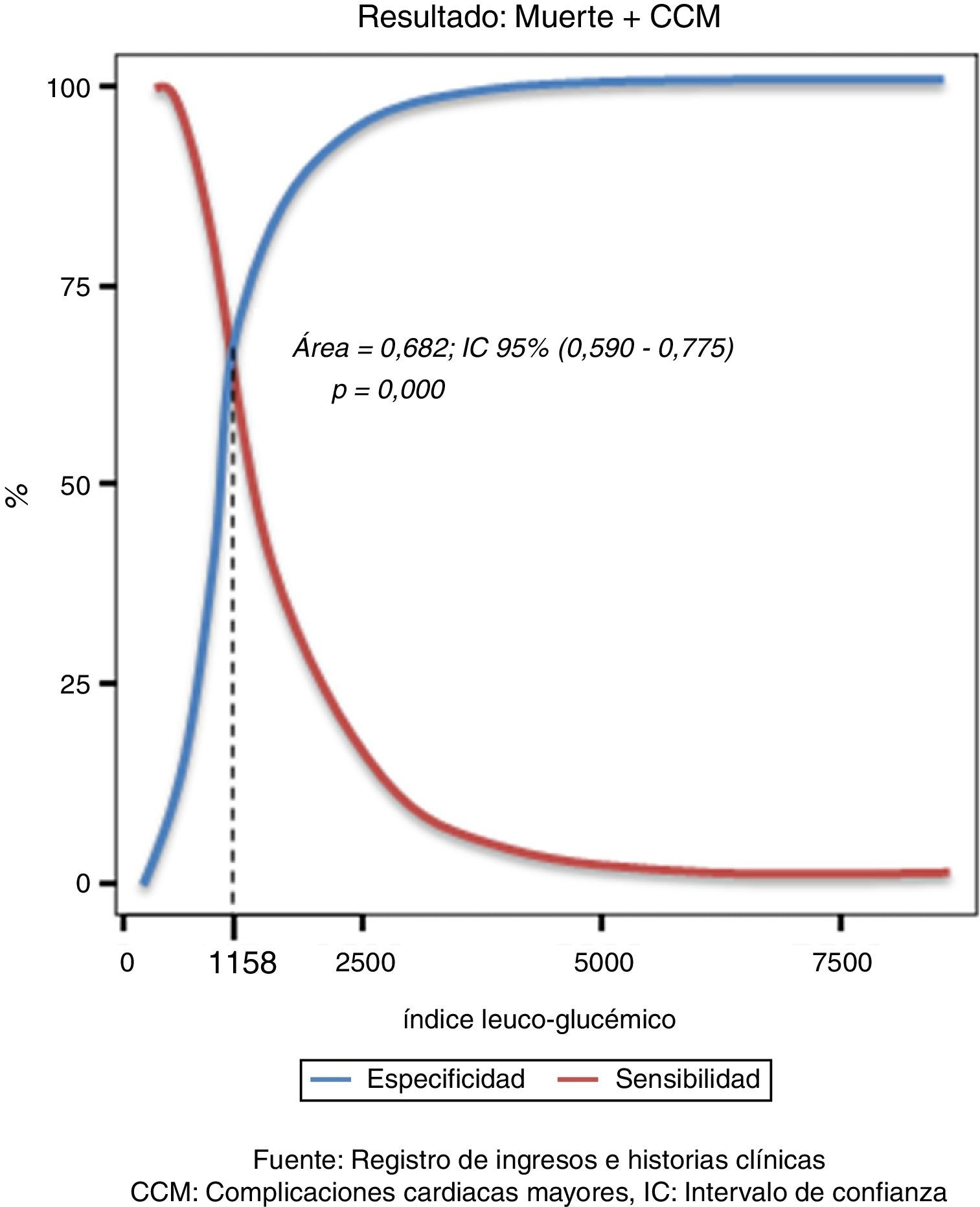
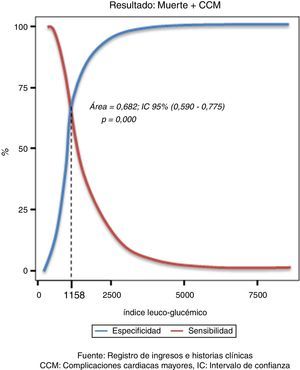
Para establecer un valor de corte que permitiera identificar a los pacientes con mayor riesgo de muerte o complicaciones empleamos las curvas ROC (fig. 2). En nuestro estudio el área bajo la curva fue de 0,682 (intervalo de confianza de 95%, de 0,590 a 0,775), lo que significa que un paciente seleccionado aleatoriamente del grupo de enfermos tiene una posibilidad de 68,2% de tener un valor de ILG patológico en comparación con uno seleccionado aleatoriamente del grupo de los sanos.
Cuando se distribuyó a los pacientes por su ILG menor o superior a 1.158 (que fue el punto de corte establecido), se obtuvo que el 78,6% de los fallecidos, el 65% de los que presentaron el efecto combinado de muerte y CCM y el 62,8% de aquellos en los que la trombólisis fue fallida tuvieron un ILG considerado como patológico (mayor a 1.158).
El análisis multivariado de regresión logística para analizar la posible influencia de otras variables confusoras demostró que la edad mayor a 75 años, la tensión arterial sistólica inferior a 100mmHg y el ILG superior a 1.158 fueron predictores independientes de muerte y CCM, o ambas; después del ajuste por sexo, hábito de fumar, hipertensión arterial, diabetes mellitus, cardiopatía isquémica previa, topografía anterior extensa del infarto, reperfusión total alcanzada, frecuencia cardiaca y pico de CPK. El ILG superior a 1.158 implicó un riesgo relativo de muerte y/o CCM 3 veces superior en comparación con los pacientes con ILG por debajo de esa cifra (OR=3,0; IC 95%: 1,2-7,3; p=0,005).
DiscusiónPesaro et al.5 evaluaron el valor pronóstico del leucograma y la glucemia en la evolución intrahospitalaria y a largo plazo en 809 pacientes con infarto miocárdico, y comprobaron que los pacientes que fallecieron durante la estancia hospitalaria presentaron valores significativamente superiores de estos parámetros al ingreso. Tras el análisis multivariado solo la edad, la fracción de eyección del ventrículo izquierdo, la tensión arterial al ingreso, así como la glucemia y el leucograma al ingreso fueron correlacionados independientemente con la mortalidad. Sin embargo, a largo plazo, en un seguimiento promedio de 5 años, no se comprobaron como variables pronósticas. Esto sustenta la utilidad pronóstica a corto plazo de ambos marcadores, especialmente en la estancia hospitalaria. Por su parte, Quiroga et al.6 conjugaron de una manera sencilla, práctica y útil, el leucograma y la glucemia obtenidos al ingreso del paciente, y propusieron el ILG como un marcador pronóstico de muerte y complicaciones intrahospitalarias en pacientes con IAMCEST. Este marcador tiene su validación teórica en la importancia que tienen la inflamación y el estado metabólico en la evolución del evento isquémico agudo, pues ambas respuestas no ocurren por separado, sino que muestran varios puntos de contacto fisiopatológico donde el estado protrombótico, la cascada hormonal y molecular y el daño más o menos reversible del miocardio isquémico tienen lugar al unísono. En este estudio6, el primero donde se describe el ILG, si bien con una muestra pequeña (101 pacientes con IAMCEST), se correlacionó el ILG con el desarrollo de muerte, insuficiencia cardiaca y angina postinfarto. El valor obtenido mediante las curvas ROC, que mostró una sensibilidad y especificidad adecuadas, fue de 1.600. Los autores concluyen que el ILG puede constituirse en una herramienta útil para la estratificación del riesgo durante el ingreso de los pacientes con IAMCEST, pero que se necesitan más estudios que permitan confirmar sus resultados.
Podría considerarse que las principales diferencias en el ILG ocurren a expensas del desigual pronóstico de los pacientes diabéticos respecto a los que no lo son; sin embargo, cuando analizamos los principales desenlaces de nuestra serie (muerte, complicaciones y éxito de la trombólisis) vemos que se mantuvieron las diferencias según el valor del ILG tanto en diabéticos como en no diabéticos. En la literatura revisada4,11–14 existen 2 ideas bien establecidas; la primera que los pacientes diabéticos indudablemente tienen una mayor propensión a la enfermedad cardiovascular y un peor pronóstico en el curso de un SCA en comparación con los no diabéticos, de hecho, la diabetes mellitus se ha definido como una enfermedad cardiovascular de origen metabólico4,11 y la segunda que los pacientes no diabéticos tienen una peor evolución cuando presentan algún trastorno variable del metabolismo glucídico en el curso del evento isquémico agudo, incluyendo mayor mortalidad y complicaciones12,13.
Ishihara et al.14 estudiaron a 200 pacientes no diabéticos egresados por infarto de miocardio, los cuales habían presentado grados variables de alteración de la glucemia al ingreso, con el objetivo de comprobar si eran pacientes realmente diabéticos o con tolerancia a la glucosa alterada sin diagnosticar, y comprobaron que la glucemia elevada al ingreso no es sinónimo de diabetes mellitus o tolerancia a la glucosa alterada preexistentes, independientemente de su valor, incluso si fuera superior a 7,0-11,1mmol/l (125-199mg/dl). La importancia de este estudio radica en el valor que se le debe conferir a la hiperglucemia aguda en los pacientes no diabéticos y no pensar que se trata generalmente de un diabético sin diagnosticar.
El valor de corte que conjugó una sensibilidad y especificidad adecuadas para predecir la ocurrencia combinada de muerte y/o CCM fue de 1.158. Este valor fue inferior al de 1.600 reportado por Quiroga et al.6, lo que puede deberse al tamaño de la muestra, que en ambos estudios fue pequeña (n=128 y n=101), y a los criterios de desenlace establecidos, pues ellos consideraron como salida la presencia de muerte, insuficiencia cardiaca y angina postinfarto, mientras que en el presente estudio se incluyeron otras como arritmias ventriculares y bloqueos aurículo-ventriculares.
De modo global, en nuestra serie la incidencia de complicaciones fue superior en relación con otros estudios internacionales15,16, lo que puede explicarse debido a las diferencias en cuanto a la estrategia de reperfusión, pues a nivel internacional se realiza más angioplastia primaria que, realizada con sus indicaciones precisas, ha demostrado mejores resultados que la trombólisis. No obstante, cuando se analizó el hecho de lograr una reperfusión exitosa, independientemente del método empleado (trombólisis y ACTP primaria o de rescate), no existieron diferencias en relación con el ILG. Este fenómeno ocurrió principalmente por lograrse una revascularización completa con la ACTP, aunque es importante señalar que hasta un 50% de los pacientes en los que se obtiene un flujo epicárdico TIMI 3 pueden presentar fenómeno de no reflow (pues el flujo TIMI no evalúa el grado de opacificación miocárdica); de igual forma, podría presentarse en los pacientes tratados con trombólisis, donde la resolución del supradesnivel del ST sea menor del 50-70%17.
En la bibliografía consultada la mortalidad hospitalaria por IAMCEST es similar a la obtenida en nuestro estudio y varía entre un 10,5 a 15,9%1,8,18. En estudios aleatorizados se informa una mortalidad entre el 6,5 y 7%, aunque en estudios observacionales se indica una tasa de mortalidad en el «mundo real» entre 15 y 20%19.
Tanto el recuento leucocitario como la glucemia están relacionados con la morbimortalidad durante el evento isquémico agudo, con la severidad y extensión del infarto, la disfunción sistólica del ventrículo izquierdo y la resistencia a la terapia fibrinolítica1,2,20–23, por lo que no es extraño observar valores superiores de ILG en los pacientes con desenlaces adversos. La ventaja de este método radica en que analiza, en conjunto, el efecto sinérgico de la respuesta inflamatoria e hiperglucémica, aumentando así la utilidad práctica y clínica de ambos parámetros complementarios.
El ILG puede convertirse en una herramienta útil en la estratificación precoz de riesgo en pacientes con IAMCEST, pues combina 2 respuestas ampliamente definidas como pronósticas en los síndromes coronarios agudos: la inflamatoria y la metabólica. Además no se trata solamente de un cálculo aritmético, pues Ray et al.24 constataron la acción sinérgica de la hiperglucemia y la respuesta inflamatoria en pacientes con infarto sin elevación del ST, incluso después del ajuste por diabetes mellitus. En el estudio de seguimiento de Trøseid et al.25, en 563 pertenecientes del ensayo DOIT, se constató una acción mutua y sinérgica entre la hiperglucemia y varios marcadores de la inflamación como la proteína C reactiva y las interleucinas 6 y 18 en la aparición de enfermedad cardiovascular fatal y no fatal. Ellos plantean que la hiperglucemia estimula la expresión de distintos mediadores de adhesión de macrófagos y linfocitos, lo cual influye en el desarrollo de la aterosclerosis, y en el contexto isquémico agudo también provoca una expansión del área y daño isquémicos. Schillinger et al.26 obtuvieron resultados similares con el uso de otros marcadores.
ConclusionesEl ILG mayor a 1.158 se relacionó con un peor pronóstico y una mayor ocurrencia de complicaciones intrahospitalarias, así como con el fallo de la trombólisis. Su valor patológico constituyó un predictor independiente del efecto combinado de muerte y complicaciones hospitalarias. Este marcador puede convertirse en una herramienta útil, barata y sencilla, en la estratificación precoz de riesgo en pacientes con IAMCEST.
Limitaciones del estudioNuestra investigación tiene limitaciones porque la muestra es relativamente pequeña, lo que pudo influir en el establecimiento del valor de corte. No dispusimos de la fracción de eyección del ventrículo izquierdo en todos los pacientes, por la definición retrospectiva de la investigación, y no se pudo evaluar mejor el grado de disfunción sistólica. Además, tampoco se dispuso del grado de reperfusión miocárdica, pues en nuestro medio se emplea la escala TIMI, que solo evalúa la reperfusión epicárdica. Todos estos datos hubieran podido aportar más elementos; no obstante, se pudo relacionar el ILG con importantes variables clínicas y se propuso un valor de corte, con suficiente robustez estadística, para identificar precozmente aquellos pacientes con un peor pronóstico, lo que sin duda permitirá optimizar su manejo hospitalario.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.