El objetivo del estudio ha sido valorar la capacidad predictiva del índice tobillo-brazo (ITB) en la mortalidad por todas las causas y en el criterio compuesto de valoración morbilidad de causa cardiovascular (CV) y mortalidad total en una muestra de origen poblacional.
MétodosEstudio de cohortes prospectivo en el que han participado 1.143 individuos seguidos durante 10,8 años (DE=2,2) libres de eventos CV. El ITB se estratificó en 2 niveles: menos de 0,9 y entre 0,9 y 1,4. Las variables predictoras incluidas en el ajuste fueron: sexo, edad (corte en 50 años), hipertensión arterial, diabetes mellitus, obesidad, hipercolesterolemia (corte en 200mg/dl), cociente cHDL/triglicéridos, fumador e hiperfibrinogenemia. Se calcularon curvas de supervivencia (Kaplan-Meier) y se aplicó un modelo de regresión de Cox.
ResultadosLa edad media de los participantes (56,8% mujeres) fue de 47,1 años (DE=17,4), rango 18-91 años. Un 6,9% de la muestra presentó un ITB menor de 0,9. Tras el ajuste, un ITB menor de 0,9 presentó para la mortalidad por todas las causas una hazard ratio (HR) de 1,90, intervalo de confianza (IC) del 95%: 1,10-3,26, y para el combinado morbilidad CV y mortalidad por todas las causas una HR de 1,69 (IC del 95%: 1,07-2,67).
ConclusionesUn ITB<0,9ha demostrado ser un factor de riesgo independiente de mortalidad por todas las causas y del combinado morbilidad CV y mortalidad global tras un seguimiento de 10,8 años en la muestra procedente de nuestra población.
The aim of this study was to investigate the predictive value of the ankle-brachial index (ABI) in all-cause mortality and composite end-point all-cause mortality and cardiovascular morbidity in a sample of a general population.
MethodsWe performed a prospective cohort study of 1143 individuals free of cardiovascular events followed up for 10.8 years (SD=2.2). The ABI was stratified in two levels: less than 0.9 and between 0.9 and 1.4. The predictive variables included in the adjustment were sex, age (cut-off: 50 years), hypertension, diabetes, obesity, hypercholesterolemia (cut-off: 200mg/dl), high-density lipoprotein-cholesterol (HDLc)/triglyceride ratio, smoking and hyperfibrinogenemia. Kaplan-Meier survival curves and multivariate Cox proportional hazards analysis were used.
ResultsThe mean age of the participants (56.8% female) was 47.1 years (SD=17.4), range 18-91 years. An ABI value<0.9 was found in 6.9% of the sample. After adjustment, an ABI of<0.9 had a hazard ratio (HR) of 1.90 [95% confidence interval (CI) 1.10-3.26] for all-cause mortality, and an HR of 1.69 (95% CI 1.07-2.67) for composite all-cause mortality and cardiovascular morbidity.
ConclusionsIn our population, an ABI<0.9 was a risk factor independent of all-cause mortality and of composite all-cause mortality and cardiovascular morbidity after a follow-up of 10.8 years.
Se espera que para el año 2020 las enfermedades cardiovasculares (ECV) sean la primera causa de morbimortalidad en los países desarrollados y en desarrollo1, y ya no es discutible que en la actualidad representan el principal problema de salud en el conjunto de dichos países2,3, constituyendo la aterosclerosis la base de este grupo de enfermedades. Por ello, la detección subclínica de esta carga de aterosclerosis es de gran utilidad para mejorar la predicción del riesgo de las ECV4, de modo que la enfermedad arterial periférica (EAP) medida por el índice tobillo-brazo (ITB), como marcador de aterosclerosis subclínica, ha mostrado que puede mejorar la predicción de los tradicionales factores de riesgo5, aconsejándose su medición, incluso considerando su inclusión en una nueva ecuación de riesgo junto a las variables más relevantes del estudio de Framingham6. Por tanto, la valoración de su predicción en otras poblaciones ha constituido un tema de indudable interés. El objetivo de nuestro estudio ha sido valorar la influencia de la EAP en la aparición de nuevos episodios cardiovasculares y en la mortalidad en una cohorte prospectiva de extracción aleatoria a los 10,8 años de seguimiento.
Material y métodosSe trata de un estudio de cohortes prospectivo en el que se han realizado dos exámenes: el primero entre los años 1992–1994 y el segundo entre los años 2004–2006. La muestra procede de población general, obtenida por muestreo aleatorizado, estratificado y bietápico, con etapas proporcionales al tamaño de la población que contienen. Tanto la descripción de la población incluida en el primer corte como la técnica de medición del ITB ya se han expuesto en otra publicación7. En el segundo corte, entre 10 y 14 años después del primer examen, se han recogido los nuevos episodios cardiovasculares sucedidos, los sujetos que acabaron sin evento y las pérdidas, así como las causas de mortalidad y las fechas de cada uno de los sucesos anteriores.Los episodios registrados durante el seguimiento han sido: angor de cualquier tipo documentado clínicamente; infarto de miocardio (IM) con informe clínico que incluya actividad enzimática concordante, estudio ecográfico y/o angiográfico, o que el ECG basal permita su localización de manera inequívoca; ictus si existe déficit neurológico permanente y objetivable, o cuando se observaron síntomas y/o signos neurológicos que se resolvieron ad integrum, atribuidos por los médicos que los asistieron a accidente isquémico transitorio (AIT), documentados en informe clínico; EAP si los pacientes presentaron clínica incluida en los estadios II a IV de la clasificación clásica de Fontaine8 (el estadio I fue excluido por su imprecisión). Se consideraron como mortalidad por ECV todos los fallecimientos en los que el certificado de defunción especificó como causa de muerte un evento cardiovascular, exceptuando aquellos en los que la causa fundamental fue discordante o suficiente para explicar la causa de esta defunción por sí misma. En los casos dudosos o en los casos de muertes súbitas sin estudios previos claros, se han consultado las historias clínicas tanto en el medio hospitalario como en los centros de salud, se ha contactado con sus médicos de atención primaria y/o que firmaron el certificado de defunción, llegando incluso a contactar con los familiares de los fallecidos cuando ha sido estrictamente necesario. En la mortalidad por otras causas se anotó la causa de la misma. Los eventos se han recogido en una única ocasión; en caso de figurar dos episodios en alguna tabla ha sido porque no ha podido precisarse cuál ha sido el primero en el tiempo.
En cuanto a los participantes, se han incluido los individuos de la muestra inicial que no padecieron un primer evento, cuyo valor del ITB haya sido menor o igual a 1,4, ya que un valor superior a esta cifra indica que las arterias pueden estar calcificadas y ser poco comprimibles9, y que tuvieran todos los valores de las variables incluidas en el análisis multivariante.
Las variables incluidas en el seguimiento han sido: edad (corte en 50 años), sexo, ITB, hipertensión arterial (HTA), diabetes mellitus (DM), hipercolesterolemia (corte en 200mg/dl), cociente colesterol de las lipoproteínas de alta densidad (cHDL)/triglicéridos, estado de fumador, obesidad y fibrinógeno. La obtención y definición de estas variables ya ha sido descrita7. El corte de edad en 50 años parece el más aconsejado10, y se ha considerado que un paciente era hipertenso cuando las medidas de presión arterial sistólica (PAS) o diastólica (PAD) eran mayores o iguales a 140 y/o 90 mmHg, respectivamente, o el paciente estaba en tratamiento farmacológico11. Se estableció DM cuando los valores de glucemia en ayunas eran ≥126mg/dl (comprobada en dos ocasiones) o el paciente estaba en tratamiento con hipoglucemiantes orales o insulina12. El corte de los valores de colesterol total en 200mg/dl es ampliamente aceptado13. Según los valores del índice de masa corporal (kg/m2), se ha clasificado a los participantes en tres categorías: normopeso (entre 18,5 y 24,9), sobrepeso (entre 25 y 29,9) y obesidad (≥30)14, Se consideró hiperfibrinogenemia cuando los valores de fibrinógeno fueron superiores a 400mg/dl15. El ITB se calculó separadamente para cada pierna, dividiendo la más alta de las dos presiones sistólicas del tobillo (pedia o tibial posterior) por la más alta presión arterial sistólica en el brazo. Se consideró que el individuo padecía enfermedad arterial periférica si cualquiera de los ITB calculados en cada pierna era menor de 0,907.
Análisis estadísticoEl análisis de los datos se ha realizado con el software SPSS (SPSS para Windows, 10.0, 1999, SPSS Inc., Chicago, IL). Las variables cualitativas se expresan como cantidad exacta y en porcentaje; las cuantitativas, como media y desviación estándar (DE). En la asociación entre variables cualitativas se aplicó el test de la ji al cuadrado o el test de Fisher. La comparación entre medias se realizó con la prueba t de Student para grupos independientes, o la prueba U de Mann-Whitney si las condiciones de normalidad (aplicación del test de Kolmogorov-Smirnoff o de Shapiro Wilks) no se cumplían. El ITB se ha categorizado en dos grupos: aquellos con valor menor de 0,9 y los que presentaron valores entre 0,9 y menor o igual a 1,4. Se ha calculado la probabilidad de supervivencia entre estos dos grupos mediante la prueba de Kaplan-Meier, utilizando en su comparación el test de rangos logarítmicos. En la identificación de las variables de significado pronóstico se utilizó el modelo de regresión de Cox, comprobando el cumplimiento de la proporcionalidad de los riesgos instantáneos16. En este modelo, una de las variables pronósticas, binaria, sería la carga de aterosclerosis medida por el ITB categorizado en los dos grupos descritos. Las variables incluidas en el modelo han sido las expuestas en el apartado anterior. Las variables dependientes consideradas han sido la mortalidad por todas las causas, por un lado, y un combinado de mortalidad por todas las causas y eventos CV, por otro, como también consideraron Diehm et al17. En los contrastes de hipótesis, el nivel máximo de error alfa se fijó en igual o menor del 5%.
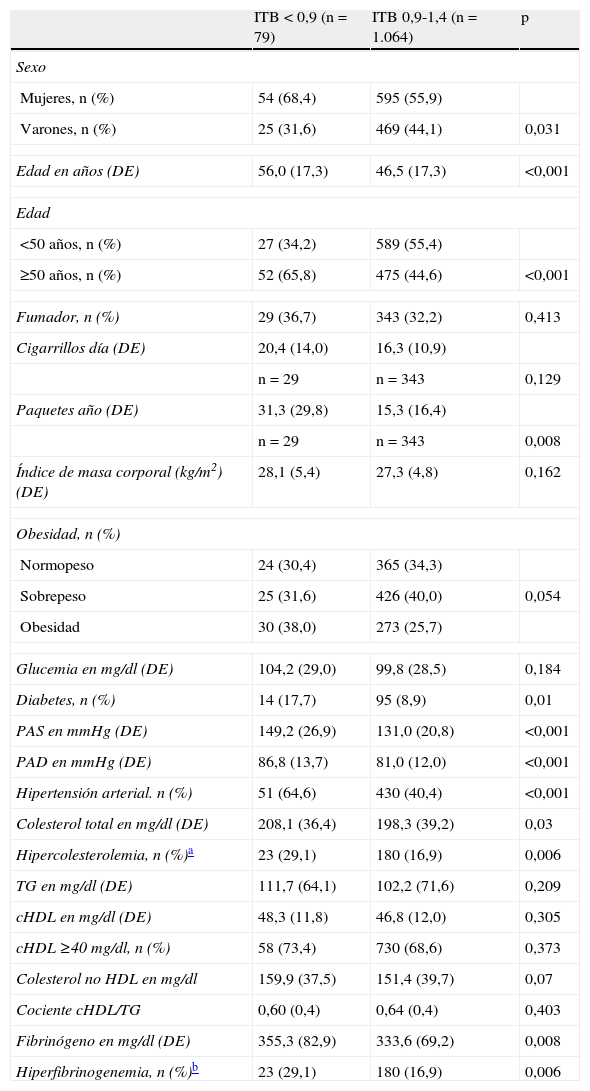
ResultadosUn total de 1.322 individuos participaron en el primer examen. A 3 de ellos no se les pudo realizar el ITB por dificultades técnicas, 19 presentaban un ITB mayor de 1,4, 80 presentaban ECV previa, 91 no presentaban datos en todas las variables analizadas y 14 presentaban alguna combinación de los anteriores, quedando 1.143 participantes definitivos incluidos en el estudio. De éstos, 649 (56,8%) eran mujeres, con una edad media de 47,7 años (DE=17,9), y 494 varones (43,2%), con una edad media de 46,4 años (DE=17,4). La edad media global (rango: 18-91 años) fue de 47,1 años (DE=17,4). Del total de la población, 79 participantes (6,9%) presentaron un ITB menor de 0,9 y 1.064 (93,1%) un ITB entre 0,9 y 1,4. En la tabla 1 se exponen los principales parámetros de la población estratificados por el ITB. En esta población libre de eventos puede apreciarse que un ITB<0,9 afecta más a las mujeres y a los mayores de 50 años, por tanto mayor edad por término medio. Este grupo fuma más y durante más tiempo, y también presenta mayor frecuencia de obesos, diabéticos, hipertensos, dislipémicos y valores medios de fibrinógeno e hiperfibrinogenemia.
Principales parámetros basales de la población incluida en el estudio estratificados por el índice tobillo brazo.
| ITB<0,9 (n=79) | ITB 0,9-1,4 (n=1.064) | p | |
| Sexo | |||
| Mujeres, n (%) | 54 (68,4) | 595 (55,9) | |
| Varones, n (%) | 25 (31,6) | 469 (44,1) | 0,031 |
| Edad en años (DE) | 56,0 (17,3) | 46,5 (17,3) | <0,001 |
| Edad | |||
| <50 años, n (%) | 27 (34,2) | 589 (55,4) | |
| ≥50 años, n (%) | 52 (65,8) | 475 (44,6) | <0,001 |
| Fumador, n (%) | 29 (36,7) | 343 (32,2) | 0,413 |
| Cigarrillos día (DE) | 20,4 (14,0) | 16,3 (10,9) | |
| n=29 | n=343 | 0,129 | |
| Paquetes año (DE) | 31,3 (29,8) | 15,3 (16,4) | |
| n=29 | n=343 | 0,008 | |
| Índice de masa corporal (kg/m2) (DE) | 28,1 (5,4) | 27,3 (4,8) | 0,162 |
| Obesidad, n (%) | |||
| Normopeso | 24 (30,4) | 365 (34,3) | |
| Sobrepeso | 25 (31,6) | 426 (40,0) | 0,054 |
| Obesidad | 30 (38,0) | 273 (25,7) | |
| Glucemia en mg/dl (DE) | 104,2 (29,0) | 99,8 (28,5) | 0,184 |
| Diabetes, n (%) | 14 (17,7) | 95 (8,9) | 0,01 |
| PAS en mmHg (DE) | 149,2 (26,9) | 131,0 (20,8) | <0,001 |
| PAD en mmHg (DE) | 86,8 (13,7) | 81,0 (12,0) | <0,001 |
| Hipertensión arterial. n (%) | 51 (64,6) | 430 (40,4) | <0,001 |
| Colesterol total en mg/dl (DE) | 208,1 (36,4) | 198,3 (39,2) | 0,03 |
| Hipercolesterolemia, n (%)a | 23 (29,1) | 180 (16,9) | 0,006 |
| TG en mg/dl (DE) | 111,7 (64,1) | 102,2 (71,6) | 0,209 |
| cHDL en mg/dl (DE) | 48,3 (11,8) | 46,8 (12,0) | 0,305 |
| cHDL ≥40 mg/dl, n (%) | 58 (73,4) | 730 (68,6) | 0,373 |
| Colesterol no HDL en mg/dl | 159,9 (37,5) | 151,4 (39,7) | 0,07 |
| Cociente cHDL/TG | 0,60 (0,4) | 0,64 (0,4) | 0,403 |
| Fibrinógeno en mg/dl (DE) | 355,3 (82,9) | 333,6 (69,2) | 0,008 |
| Hiperfibrinogenemia, n (%)b | 23 (29,1) | 180 (16,9) | 0,006 |
Las variables cuantitativas se expresan como media y desviación estándar (DE). Las cualitativas, en número exacto y porcentaje. La asociación entre las variables cualitativas se ha realizado con la prueba de ji al cuadrado y la comparación entre medias, con la t de Student para grupos independientes. cHDL: colesterol unido a lipoproteínas de alta densidad; ITB: índice tobillo-brazo; n: número de sujetos; PAD: presión arterial diastólica; PAS: presión arterial sistólica; TG: triglicéridos.
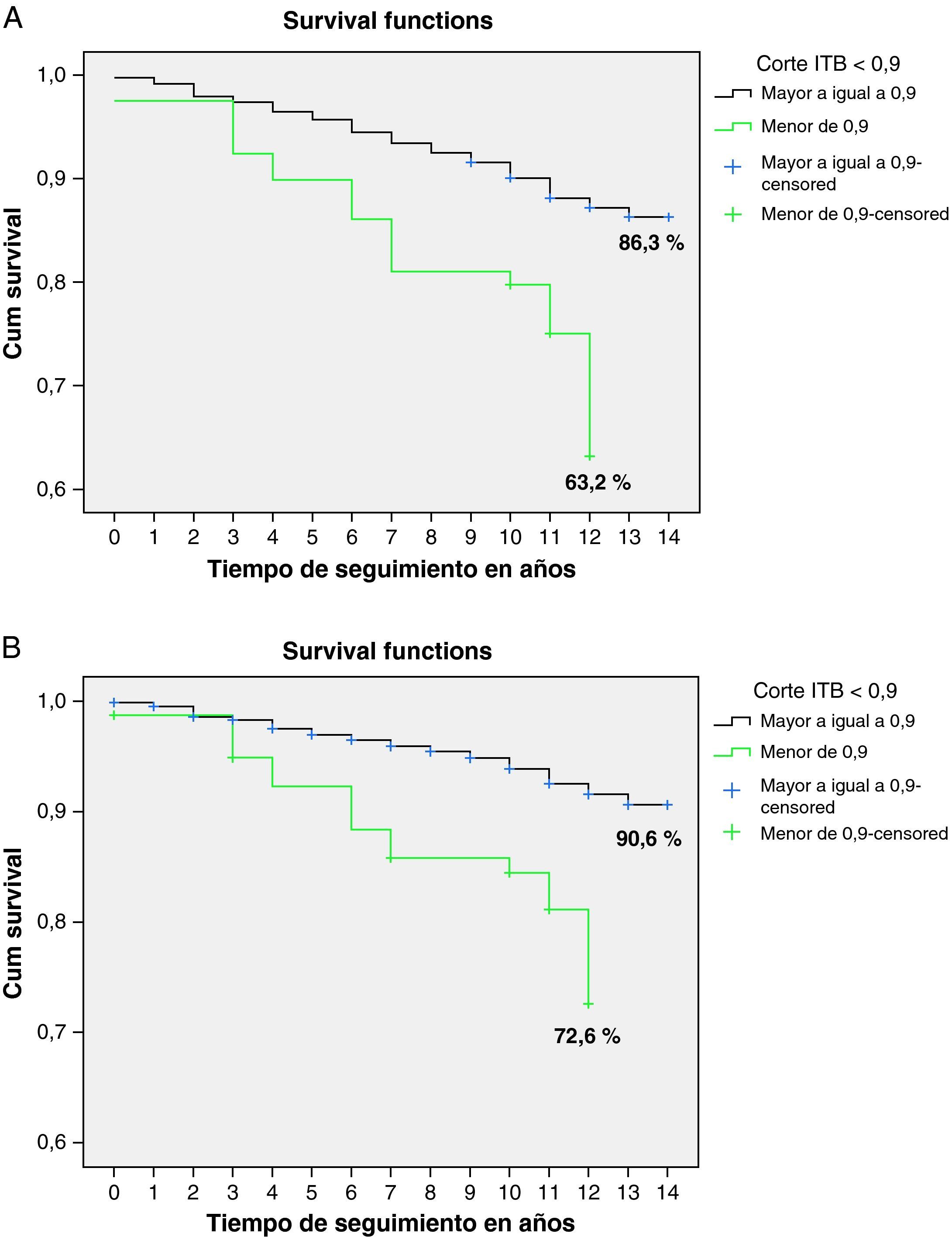
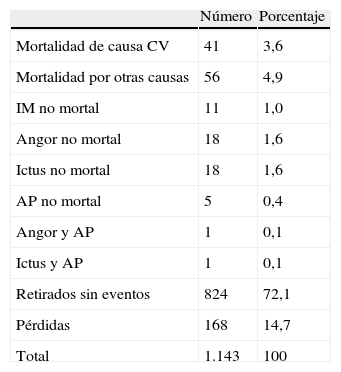
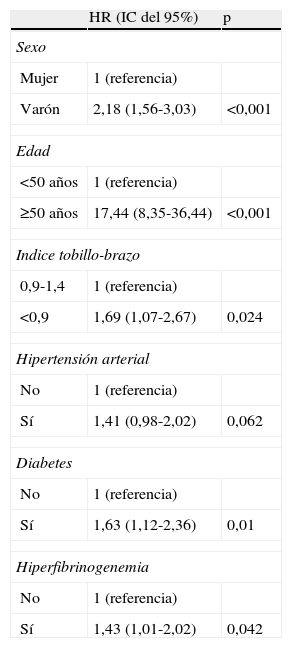
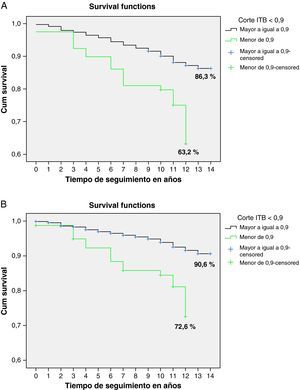
La media de seguimiento fue de 10,8 años (DE=2,2), rango: 0-14 años. La tabla 2 muestra los primeros eventos ocurridos durante este período, y en la tabla 3 se presentan los casos de morbilidad y de mortalidad según los niveles considerados del ITB. Puede apreciarse que estos episodios son claramente más elevados en el grupo con el ITB<0,9. Dado el bajo número de algunos eventos expuestos en esta tabla, hemos agrupado las variables de desenlace final en dos, tal como se ha explicado al exponer el análisis estadístico: la mortalidad por todas las causas y el combinado episodios CV y mortalidad por todas las causas. En las figuras 1A y 1B se puede apreciar que un ITB menor de 0,9 se encuentra en ambos casos relacionado con la morbimortalidad CV y la mortalidad global tras aplicar las curvas de supervivencia de Kaplan-Meier. Las tablas 4 y 5 muestran las variables que han resultados predictoras de modo independiente, y cómo, tras ajustar por sexo, edad, HTA, DM, obesidad, dislipemia, hábito de fumar e hiperfibrinogenemia, un ITB<0,9 presenta una tasa instantánea de riesgo un 69% (IC del 95%: 1,07-2,67) superior a un ITB entre 0,9 y 1,4 en la aparición de morbilidad de causa CV y mortalidad por todas las causas, y una tasa un 90% (IC del 95%: 1,10-3,26) superior cuando se trata de predecir la mortalidad por todas las causas.
Primeros eventos sucedidos en la cohorte durante el seguimiento.
| Número | Porcentaje | |
| Mortalidad de causa CV | 41 | 3,6 |
| Mortalidad por otras causas | 56 | 4,9 |
| IM no mortal | 11 | 1,0 |
| Angor no mortal | 18 | 1,6 |
| Ictus no mortal | 18 | 1,6 |
| AP no mortal | 5 | 0,4 |
| Angor y AP | 1 | 0,1 |
| Ictus y AP | 1 | 0,1 |
| Retirados sin eventos | 824 | 72,1 |
| Pérdidas | 168 | 14,7 |
| Total | 1.143 | 100 |
AP: arteriopatía periférica; CV: cardiovascular; IM: infarto de miocardio.
Morbilidad cardiovascular (CV) y mortalidad por todas las causas estratificados por el índice tobillo-brazo (ITB).
| ITB<0,9 (n=79) | ITB 0,9-1,4 (n=1.064) | p | |
| Morbimortalidad de causa CV, n (%) | 12 (15,2) | 83 (7,8) | 0,02 |
| Mortalidad de causa CV, n (%) | 6 (7,6) | 35 (3,3) | 0,001 |
| Morbilidad CV y mortalidad por todas las causas, n (%) | 22 (27,8) | 129 (12,1) | <0,001 |
| Mortalidad por todas las causas, n (%) | 16 (20,3) | 81 (7,6) | 0,001 |
Las variables (cualitativas) se expresan en número exacto y porcentaje. La asociación entre las variables se ha realizado con la prueba de ji al cuadrado.
Probabilidades de supervivencia acumulada al valorar el combinado morbilidad de causa cardiovascular y mortalidad por todas las causas (A) y la mortalidad por todas las causas (B), según clasificación del ITB en dos categorías (Kaplan-Meier). El valor de p entre ambos grupos se ha calculado con el test de rangos logarítmicos (p<0,001 en ambos casos).
Incidencia de los factores de riesgo predictores del combinado morbilidad de causa cardiovascular y mortalidad por todas las causas en la cohorte de Albacete libre de eventos seguida durante 10,8 años.
| HR (IC del 95%) | p | |
| Sexo | ||
| Mujer | 1 (referencia) | |
| Varón | 2,18 (1,56-3,03) | <0,001 |
| Edad | ||
| <50 años | 1 (referencia) | |
| ≥50 años | 17,44 (8,35-36,44) | <0,001 |
| Indice tobillo-brazo | ||
| 0,9-1,4 | 1 (referencia) | |
| <0,9 | 1,69 (1,07-2,67) | 0,024 |
| Hipertensión arterial | ||
| No | 1 (referencia) | |
| Sí | 1,41 (0,98-2,02) | 0,062 |
| Diabetes | ||
| No | 1 (referencia) | |
| Sí | 1,63 (1,12-2,36) | 0,01 |
| Hiperfibrinogenemia | ||
| No | 1 (referencia) | |
| Sí | 1,43 (1,01-2,02) | 0,042 |
HR: hazard ratio; IC: intervalo de confianza. Las variables predictoras que se han considerado en el ajuste han sido: sexo, edad con corte en 50 años, índice tobillo-brazo, hipertensión arterial, diabetes mellitus, obesidad, hipercolesterolemia (corte en 200mg/dl), cociente cHDL/triglicéridos, fumador e hiperfibrinogenemia.
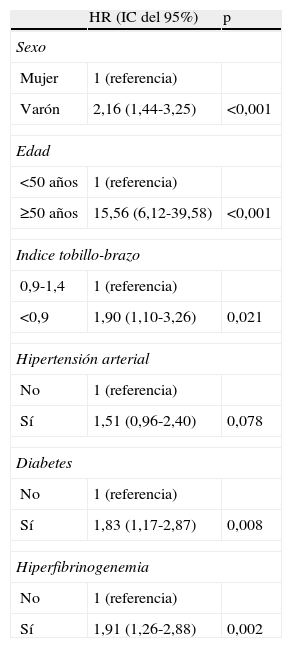
Incidencia de los factores de riesgo predictores de mortalidad por todas las causas en la cohorte de Albacete libre de eventos seguida durante 10,8 años.
| HR (IC del 95%) | p | |
| Sexo | ||
| Mujer | 1 (referencia) | |
| Varón | 2,16 (1,44-3,25) | <0,001 |
| Edad | ||
| <50 años | 1 (referencia) | |
| ≥50 años | 15,56 (6,12-39,58) | <0,001 |
| Indice tobillo-brazo | ||
| 0,9-1,4 | 1 (referencia) | |
| <0,9 | 1,90 (1,10-3,26) | 0,021 |
| Hipertensión arterial | ||
| No | 1 (referencia) | |
| Sí | 1,51 (0,96-2,40) | 0,078 |
| Diabetes | ||
| No | 1 (referencia) | |
| Sí | 1,83 (1,17-2,87) | 0,008 |
| Hiperfibrinogenemia | ||
| No | 1 (referencia) | |
| Sí | 1,91 (1,26-2,88) | 0,002 |
HR: hazard ratio; IC: intervalo de confianza. Las variables predictoras que se han considerado en el ajuste han sido: sexo, edad con corte en 50 años, índice tobillo-brazo, hipertensión arterial, diabetes mellitus, obesidad, hipercolesterolemia (corte en 200mg/dl), cociente cHDL/triglicéridos, fumador e hiperfibrinogenemia.
El presente estudio demuestra en una cohorte de la provincia de Albacete, de origen poblacional y seleccionada mediante muestreo aleatorizado, la importancia del ITB como factor de riesgo independiente en la mortalidad global y en la combinación morbilidad CV y mortalidad total durante un seguimiento de 10,8 años en sujetos que no padecían ECV previa. No tenemos constancia de ningún otro estudio de cohortes realizado en España en una población de características similares, fundamentalmente poblacional, de parecida duración y libre de eventos, que valore el ITB como factor de riesgo independiente. Sí de una cohorte de varones con un seguimiento de 5 años, edad comprendida entre 55 y 74 años no libres de episodios y en la que la EAP también resultó ser un predictor independiente de episodios coronarios mayores18.
El ITB es un predictor independiente de accidente cerebral vascular (ACV)19 —incluso predice la mortalidad en pacientes que ya han sufrido el ACV20— de infarto de miocardio21, de mortalidad22 y de morbimortalidad CV23, quedando reflejada la consistencia en un metaanálisis de 11 estudios longitudinales y representativos de la población general24, confirmando así los resultados ya clásicos que indicaban la predicción del ITB en la morbilidad y la mortalidad CV25,26, si bien en estos estudios presentaban cortes de edad de 40 años en adelante, a partir de los cuales se realizaban los análisis. Más recientemente, en una población oriental tras 3 años de seguimiento en personas ≥35 años, sus autores han encontrado relaciones similares con la mortalidad27.
En nuestro caso no se ha excluido a ningún individuo en función de la edad, dicotomizando la misma en 50 años; de este modo, el predictor más fuerte en nuestro estudio han sido los individuos ≥50 años, que presentan una tasa instantánea de riesgo entre 15 y 18 veces superior a los de menor edad. Aun incluyendo los de menor edad en al análisis, el ITB<0,9ha presentado una incidencia de la mortalidad total un 90% más que aquellos con valores superiores, demostrando así también en nuestra población la consistencia de este parámetro como predictor de mortalidad total, como ya ha quedado también establecido en un reciente metaanálisis6. Hemos incluido en el ajuste la relación cHDL/TG, ya que la combinación del aumento de TG y el descenso del cHDL es considerada la forma de dislipemia más frecuentemente asociada al desarrollo de las enfermedades que tienen como base la aterosclerosis28, no encontrando en nuestra muestra significado pronóstico. En cuanto a otros predictores independientes presentes en nuestro estudio, en la DM, Mostaza et al29 encontraron un ITB<0,9 en más de la cuarta parte (26,2%) de pacientes con DM, y tanto Kuller et al30 como Diehm et al17 en estudios de cohortes encontraron parecidas hazards ratios que nuestro grupo, mostrando con ello no sólo la consistencia de nuestros datos, sino reafirmando en nuestra población el modelo acelerado de aterosclerosis y sus consecuencias tanto fatales como no fatales que representa la DM. En el caso del fibrinógeno, en un metaanálisis de 31 estudios prospectivos31, los autores encontraron una asociación moderadamente fuerte con la morbimortalidad cardiovascular y la mortalidad total, opinando que se podría lograr un mejor ajuste si se incluyera en el mismo al ITB. Nuestro estudio aporta este ajuste y, tras el mismo, el fibrinógeno se ha mantenido como factor de riesgo independiente, apoyando el que valores elevados de fibrinógeno pueden constituir un marcador de aterosclerosis subclínica, de acuerdo con Páramo et al32.
Una de las limitaciones de nuestro estudio podrían ser las podría, que han representado un 14,7%, muy parecido al obtenido por Li X et al27 (14%) con sólo 3 años de seguimiento. Creemos que, dada la duración del estudio en nuestra muestra (10,8 años), podemos considerar aceptables estas pérdidas, ya que se estima en un 15% el umbral a partir del cual un estudio pudiera cuestionarse33. No obstante, en las principales variables analizadas en el primer examen (corte de edad en 50 años, sexo, fumador, obesidad, ITB, DM, HTA e hiperfibrinogenemia) los sujetos perdidos apenas difieren de los que han continuado en el estudio, sin encontrar ninguna diferencia significativa entre ambos grupos.
Como conclusión, nuestro estudio ha confirmado en población española la consistencia del ITB como un fuerte predictor independiente de la mortalidad total y el combinado morbilidad CV y mortalidad total. Dado que un ITB<0,9 sin otras enfermedades CV confiere al paciente asintomático la categoría de alto riesgo y por tanto, considerando su tratamiento como prevención secundaria, estos pacientes son susceptibles de un tratamiento más agresivo de los factores de riesgo CV presentes13,34. Son pacientes no detectados y, en consecuencia, infratratados, ya que también presentan más factores de riesgo cardiovascular asociados que aquellos con valores ≥0,9 (tabla 1). Así pues, debe incidirse en la utilización de este parámetro para identificar pacientes de alto riesgo35y mejorar así la estimación del riesgo CV, como también se expone en un reciente estudio español36, si bien queda por determinar con precisión cómo y cuándo debe realizarse la incorporación de este parámetro en la práctica clínica diaria.
FinanciaciónEste trabajo ha sido financiado en parte por una beca FEA/SEA para Atención Primaria en el año 2005, recibida durante el desarrollo del XVIII Congreso Nacional de la Sociedad Española de Arteriosclerosis celebrado en La Coruña.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A la Sociedad Española de Arteriosclerosis. Una parte del estudio, y como adelanto del mismo, ha sido expuesta como comunicación oral en el XXIII Congreso Nacional de la Sociedad Española de Arteriosclerosis, celebrado en Córdoba en junio de 2010, con el título «La arteriopatía periférica predice la morbimortalidad cardiovascular y la mortalidad por todas las causas en una cohorte prospectiva de origen poblacional», y ha obtenido Mención Especial (16/30).