En el año 2003, Wald y Law1 publicaban un provocativo estudio que recomendaba la elaboración de una polipastilla dirigida a reducir de forma universal el riesgo cardiovascular. Indicaban que en su composición debía incluir una estatina a dosis que permitiera una reducción del colesterol ligado a lipoproteínas de baja densidad (cLDL) de unos 70 mg/dl, una combinación de tres antihipertensivos a la mitad de la dosis habitual (un inhibidor de la enzima convertidora de la angiotensina, un inhibidor del receptor de la angiotensina II, un diurético, un bloqueador beta o un antagonista del calcio), que permitiera una reducción de 11 mmHg en la presión arterial diastólica, ácido fólico y ácido acetilsalicílico a dosis de 75 mg. Los autores recomendaban su administración a cualquier sujeto mayor de 55 años, estimando que la pastilla reduciría en un 88% la incidencia de enfermedad coronaria y en un 80% la de ictus después de 2 años de tratamiento. La tasa de efectos adversos oscilaría entre el 8 y el 15% en función de los antihipertensivos empleados.
Independientemente de las consideraciones éticas que pudiera tener la administración de esta pastilla a personas sanas, la menor atención sobre aspectos higiénico-dietéticos en la que incurrirían sus consumidores y la evidente medicalización de la población, se han criticado otros aspectos de su propuesta. Así, la estimación del beneficio que se debe obtener con la reducción del colesterol y de la presión arterial es más que optimista, y también se pueden plantear dudas razonables sobre la eficacia del tratamiento con ácido fólico y ácido acetilsalicílico en sujetos en prevención primaria2. Además, si bien el porcentaje estimado de reducción relativa del riesgo parece ser atractivo, esta reducción en términos absolutos sería discreta en sujetos en prevención primaria. Por último, los efectos adversos del tratamiento podrían ser mayores de los propuestos, sobre todo si su administración fuera indiscriminada sin atender, como sugieren, a la presencia o no de determinados factores de riesgo cardiovascular y a la comorbilidad. Sin embargo, todos estos aspectos no deben distraernos de la importancia notoria de la combinación de fármacos cardiovasculares en una única pastilla. Su utilización en poblaciones seleccionadas, fundamentalmente pacientes que ya han presentado una complicación cardiovascular, podría tener un beneficio clínico manifiesto.
Los pacientes que han presentado un primer episodio cardiovascular tienen un elevado riesgo de nuevas complicaciones y de muerte3. Esto ha llevado a evaluar diferentes estrategias terapéuticas dirigidas a reducir la tasa de nuevos episodios en esta población. Diversos estudios han demostrado que la administración de antiagregantes, hipolipemiantes y de ciertos hipotensores reduce la tasa de recurrencias, lo que ha llevado a numerosas sociedades científicas a establecer recomendaciones sobre el uso de estos fármacos en poblaciones de riesgo4-6. A pesar de ello, la morbimortalidad de esta población sigue siendo extraordinariamente elevada, y se dispone de varios motivos que podrían justificarlo.
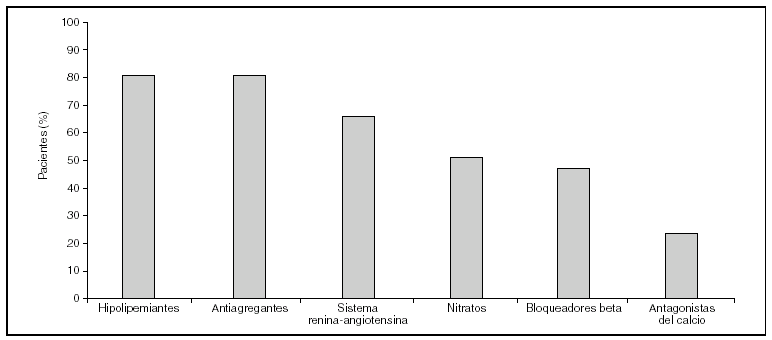
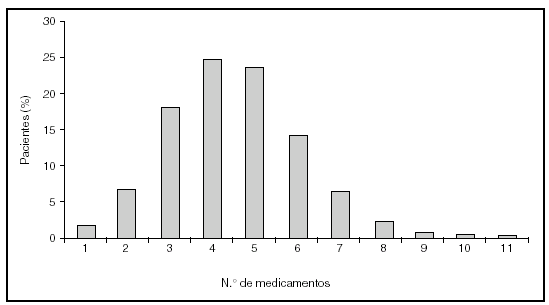
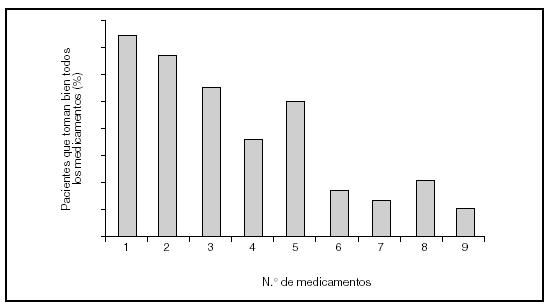
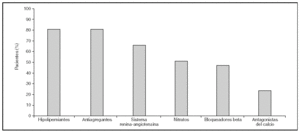
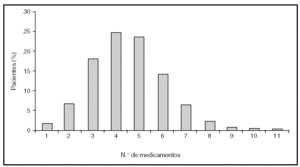
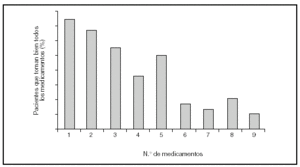
Es indudable que las medidas preventivas aportan un beneficio limitado, todavía alejado del ideal. Sin embargo, uno de los mayores inconvenientes procede de la escasa utilización en la práctica diaria de las opciones terapéuticas disponibles. Existen numerosos ejemplos que demuestran que la prevención secundaria de la enfermedad cardiovascular no es óptima7-9. Datos recientes del estudio PRESENAP (PREvención SEcundaria eN Atención Primaria), un registro nacional de más de 8.000 pacientes con enfermedad coronaria controlados en consultas de atención primaria, demuestran que si bien existe una mejoría progresiva en la tasa de prescripción con respecto a registros previos, aún estamos alejados de la ideal (fig. 1, datos no publicados). Esta resistencia a la prescripción probablemente se deba a que no todas las medidas terapéuticas que han demostrado eficacia en los ensayos clínicos en términos de reducción del riesgo puedan aplicarse al total de sujetos potencialmente candidatos, pero también a que el seguimiento de las guías terapéuticas por parte de los profesionales sanitarios es inadecuado. Incluso en las ocasiones en las que se utilizan estos fármacos, las dosis empleadas suelen ser inferiores a las que han demostrado ser clínicamente eficaces. Asociada a la carencia en la prescripción, el cumplimiento terapéutico suele ser escaso por múltiples razones: el coste del fármaco, sus potenciales efectos secundarios, la frecuente polifarmacia a la que están sometidos estos sujetos y el desconocimiento por parte del paciente de la importancia de una medicación que no produce modificaciones aparentes en su situación clínica. Esto es especialmente significativo en enfermedades crónicas, cuando el paciente toma muchos fármacos y en personas de edad avanzada, criterios que se cumplen en la población de pacientes con enfermedad cardiovascular. En el estudio PRESENAP, el 75% de los participantes consumía cuatro o más fármacos cardiovasculares (fig. 2). Si a esta cifra se le suma la procedente de otros fármacos frecuentemente empleados a esta edad, como analgésicos, antiinflamatorios, antidepresivos o antiulcerosos, etc., el número medio de fármacos consumidos se aproxima a diez. Este hecho es importante dado que cuanto mayor es el número de fármacos consumidos menor es el cumplimiento terapéutico10 (fig. 3). Todos estos aspectos, falta de prescripción, utilización de dosis inapropiadas y escaso cumplimiento, explican que con frecuencia no se alcancen objetivos terapéuticos.
Figura 1. Estudio PRESENAP (PREvención SEcundaria eN Atención Primaria). Porcentaje de pacientes con antecedentes de un síndrome coronario agudo que reciben tratamiento con diversos grupos farmacológicos.
Figura 2. Estudio PRESENAP (PREvención SEcundaria eN Atención Primaria). Porcentaje de pacientes en función del número de fármacos cardiovasculares consumidos.
Figura 3. Cumplimentación terapéutica en 212 sujetos mayores de 65 años en función del número de fármacos prescritos. Tomada de Leal Hernández et al10.
La disponibilidad de una única pastilla con diferentes componentes permitiría un ahorro económico evidente, optimizar la tasa de prescripción y la utilización de dosis apropiadas de fármacos por parte del médico, de modo que se acercaría la práctica clínica a la evidencia científica, se mejoraría el conocimiento sobre la compatibilidad e interacciones potenciales entre los fármacos y, de cara al paciente, se mejoraría el cumplimiento terapéutico y resultaría más cómodo, no sólo porque se reduciría el número de pastillas que tomar, sino porque el paciente la identificaría como la "pastilla del corazón" y, por tanto, como su salvoconducto a una vida más larga y libre de contratiempos.
¿Quién debería recibir pastillas con combinaciones de fármacos?
La eficiencia de diversas medidas en la prevención primaria de la enfermedad cardiovascular en sujetos sin factores de riesgo cardiovascular es cuestionable. Si bien el tratamiento hipolipemiante con estatinas reduce la tasa de episodios incluso en sujetos con concentraciones normales o moderadamente elevadas de colesterol11, esta intervención no es probablemente eficiente. Del mismo modo, la eficacia del tratamiento antiagregante en prevención primaria es controvertida2 y, dado el riesgo de efectos adversos de esta medicación, fundamentalmente episodios de hemorragia grave, su utilización en sujetos con un bajo valor basal de riesgo no parece adecuada. Se dispone de datos de la eficacia del tratamiento con hipotensores en sujetos no hipertensos de alto riesgo12 y en diabéticos13, pero no en población con un riesgo moderado o bajo. Por todo ello, el tratamiento universal con una determinada combinación de fármacos cardiovasculares debería limitarse a sujetos con cardiopatía isquémica o equivalente de riesgo, es decir, pacientes con antecedentes de ictus aterotrombótico y enfermedad carotídea significativa, sujetos con enfermedad arterial periférica, con aneurisma aórtico y diabéticos. En todos ellos el riesgo de complicaciones coronarias supera el 2% anual. En estas poblaciones los componentes individuales de la polipastilla reducirían el riesgo independientemente de la presencia o no de un determinado factor de riesgo cardiovascular. En todas ellas se ha demostrado el beneficio de la reducción del colesterol y del descenso tensional, si bien la eficacia de la antiagregación es menos concluyente.
¿Qué combinaciones farmacológicas serían adecuadas para prevenir complicaciones cardiovasculares?
La combinación de fármacos que se deberían utilizar sería diferente en función de si la polipastilla tuviera que ser administrada a un paciente con un episodio cardiovascular previo o a un diabético.
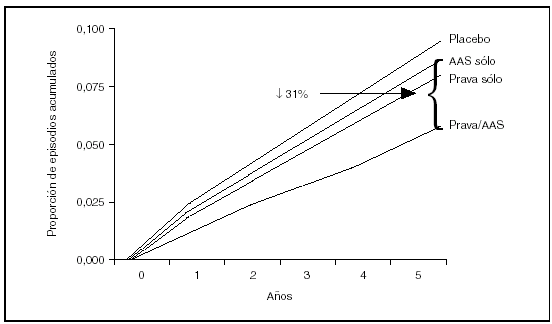
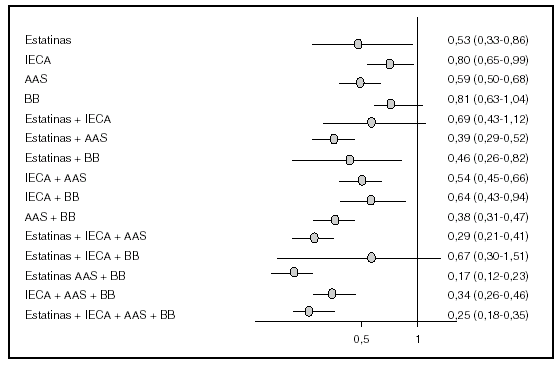
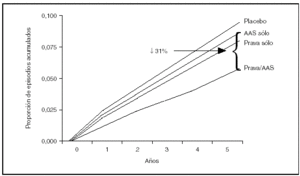
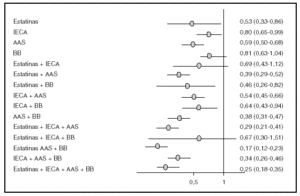
Los fármacos que han demostrado eficacia en la prevención secundaria de la enfermedad cardiovascular son los hipolipemiantes, los hipotensores, los antiagregantes y, en el caso de sujetos con enfermedad coronaria, los suplementos de ácidos grasos omega 3; el efecto de cada grupo farmacológico es aditivo14. Una estimación optimista del beneficio que se debe alcanzar ha sido la realizada por Wald y Law1 y comentada al inicio de este artículo. Más recientemente se ha estimado el beneficio atribuible a diversos grupos farmacológicos (estatinas, antiagregantes, bloqueadores beta y bloqueo del sistema renina-angiotensina) en la reducción de la mortalidad de pacientes con enfermedad coronaria15. En este estudio, el fármaco que, administrado de forma individual, se asoció con una menor mortalidad fue la estatina y la combinación farmacológica más beneficiosa fue la asociación de una estatina, un antiagregante y un bloqueador beta, sin que la adición de un inhibidor de la enzima convertidora de la angiotensina aportara un beneficio adicional (fig. 4). Las diversas guías de prevención en pacientes con enfermedad coronaria6 recomiendan la utilización de antiagregantes, bloqueadores beta y estatinas en sujetos que ya han presentado un infarto agudo de miocardio (recomendación IA) y, en casos seleccionados, el bloqueo del sistema renina-angiotensina16 (recomendación IIA). Por lo tanto, parecería razonable que la polipastilla del paciente coronario incluyera un antiagregante, una estatina y un bloqueador beta, y sería posible la adición de un fármaco que bloqueara el sistema renina-angiotensina u otros hipotensores17. Existen datos indirectos de la eficacia de la combinación de al menos dos de estos fármacos. Un análisis de varios ensayos clínicos que han utilizado pravastatina ha demostrado que la eficacia de combinar pravastatina y aspirina es superior a la utilización de cualquiera de los dos fármacos por separado14 (fig. 5).
Figura 4. Desarrollo de infarto agudo de miocardio no fatal o muerte coronaria en diversos ensayos clínicos con pravastatina en función de si los pacientes no tomaban aspirina ni pravastatina, cualquiera de las dos por separado o ambas. Tomada de Hennekens et al14.
Figura 5. Mortalidad por cualquier causa en función del tipo de tratamiento recibido en pacientes con antecedentes de infarto agudo de miocardio. Tomado de Hippisley-Cox et al15. AAS: ácido acetilsalicílico; BB: bloqueadores beta; IECA: inhibidores de la enzima convertidora de la angiotensina.
En los sujetos con diabetes, la American Diabetes Association recomienda la utilización de antiagregantes en la mayoría de ellos, una reducción del cLDL por debajo de 100 mg/dl y una presión arterial inferior a 130/80 mmHg18. Esto implica que la utilización de una polipastilla compuesta por un antiagregante, una estatina y un fármaco bloqueador del sistema renina-angiotensina sería una excelente opción en diabéticos en prevención primaria y podría añadirse un bloqueador beta en los diabéticos en prevención secundaria.
La utilización de una polipastilla tendría ciertos inconvenientes, como menor flexibilidad en las dosis, la posibilidad de un mayor número de efectos adversos sin un posible aumento de la eficacia y la exposición de los pacientes a más de un fármaco cuando pudieran ser menos los que fueran eficaces. Por lo tanto, sería recomendable la realización de ensayos clínicos dentro de la práctica clínica habitual dirigidos a evaluar si realmente un tratamiento basado en una polipastilla se asociaría a una menor tasa de episodios cardiovasculares que un tratamiento basado en componentes individuales.