INTRODUCCIÓN
Durante los últimos años, diversos autores han comunicado un aumento importante en la incidencia de neoplasias intraepiteliales vulvares (VIN) del tipo escamoso. Así, la incidencia de la VIN creció desde 1,8 a 2,8 casos por 100.000 mujeres desde 1986 a 19981. Las VIN se clasifican en 3 grados, según el grado de afección del epitelio por las células anormales (I, II y III). No obstante, a efectos prácticos se diferencia entre VIN de bajo (VIN I) o de alto grado (VIN II y III). Las VIN de alto grado pueden ser del tipo condilomatoso, basaloide o diferenciado. Las 2 primeras se deben a la infección por el virus del papiloma humano (VPH) y la última no2. Este aumento de la incidencia de este tipo de neoplasias se ha producido a expensas de las VIN asociadas a una infección por el VPH. Por otra parte, también ha aumentado la incidencia de carcinomas de vulva, sobre todo en mujeres menores de 65 años de edad, en las cuales habría una fase previa de VIN de alto grado asociado al VPH3.
Es sabido que la supervivencia a 5 años del carcinoma escamoso de vulva depende del estadio del tumor, por lo que la importancia de diagnosticar la enfermedad en la etapa preinvasora es evidente.
En nuestro entorno, la incidencia de la VIN ha pasado del 13% de las neoplasias escamosas vulvares al 57% en los últimos 10 años4.
Por otra parte, no se conoce con exactitud la historia natural de las VIN. Así y todo, las cifras de progresión a carcinoma se encuentran alrededor del 7%2,5. Además, el tiempo de transición a carcinoma es muy elevado, que se podría cifrar en unos 10 años en las VIN asociadas a VPH y en unos 20 años en las VIN diferenciadas (VPH negativo)2.
Por tanto, en teoría habría suficiente tiempo para realizar un diagnóstico de estas lesiones y un tratamiento adecuado para prevenir el carcinoma invasor.
El objetivo de este trabajo es revisar nuestra casuística, los tratamientos realizados y la evolución de estas lesiones, teniendo en cuenta la importancia clínica que han adquirido en los últimos años.
MATERIAL Y MÉTODO
Se revisan, retrospectivamente, las historias clínicas de los 21 casos de VIN diagnosticados y tratados en nuestro servicio que constan en nuestra base de datos, en la que también tenemos incluidos 150 casos de carcinoma invasor de vulva.
La base de datos se configuró con el programa informático Access 2000 (Microsoft, Redmond, Washington, Estados Unidos) y comprende los años 1974 a 2004.
RESULTADOS
Nuestro grupo de estudio está formado por 21 pacientes. Dentro de ellas hay 4 casos de VIN I (19%), 1 caso de VIN II (4,7%) y 16 casos de VIN III (76,3%).
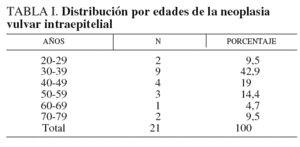
La edad de las pacientes se presenta en la tabla I. La paciente más joven tiene 23 años y la mayor, 76. La edad media es de 44,2 años, pero el 42,9% de las pacientes se encuentra en el intervalo de entre 30 y 39 años de edad.
Los motivos de consulta se exponen en la tabla II, y entre ellos destaca el prurito vulvar, que presenta el 52,4% de las mujeres con VIN.
La localización de las lesiones aparece en la tabla III. El lugar más frecuente son los labios mayores, en 10 casos (47,6%).
En más de la mitad de las mujeres con VIN (11 pacientes; 52,4%) se asocia la neoplasia intraepitelial cervical (CIN). Solamente 2 pacientes tienen el virus de la inmunodeficiencia humana (VIH). Otra paciente presenta anemia de Fanconi. Asimismo, hay un caso de cáncer de pulmón, otro de sífilis y otro de lupus eritematoso diseminado.
Los tratamientos empleados se representan en la tabla IV. La extirpación amplia de la lesión fue el tratamiento más utilizado (16 casos; 76,3%).
En un caso de VIN III, tratado con una vulvectomía cutánea, se detectó una microinvasión oculta, por lo que el estadio pasó a ser Ia. Posteriormente, se llevó a cabo una resección amplia de la zona (sin linfadenectomía inguinal).
En nuestra serie hubo un total de 6 recidivas, todas en pacientes con VIN III. Por tanto, el porcentaje de recidiva de este subgrupo fue del 37,5%. Globalmente, la tasa de recidiva de la VIN fue del 28,6%. Se resecaron todas las recidivas, y las pacientes están todas en remisión completa de su enfermedad en el momento de redactar este trabajo.
El tiempo en el que apareció la recidiva fue muy variable. En un caso fue 3 meses después de la cirugía, en 3 casos fue alrededor del año (12, 14 y 15 meses) y en 2 pacientes fue muy tardía (3 y 4 años).
Ninguna paciente desarrolló un carcinoma vulvar en el curso del seguimiento clínico.
DISCUSIÓN
Lo primero que nos llama la atención en nuestra serie es el escaso número de VIN diagnosticadas, a pesar de que nuestro hospital es un centro de referencia. En este período, se han diagnosticado 150 neoplasias invasoras de vulva, lo que implica que la VIN sólo representa el 14% de las neoplasias vulvares. Estos datos son claramente distintos de los publicados por otros autores, que citan cifras de la VIN del 57%2,4. No tenemos ninguna explicación para este hecho aunque, como apuntábamos en nuestro trabajo anterior6, quizá se deba a un insuficiente nivel de sospecha por parte de los ginecólogos de atención primaria. Además, estamos ante una enfermedad asintomática en un porcentaje no desdeñable de casos (un 19% de nuestra serie), al igual que muchos cánceres vulvares en estadios iniciales. Por todo ello, es mandatoria la revisión sistemática vulvar anual dentro de cualquier programa preventivo del cáncer ginecológico7,8.
La mayor parte de las VIN se detectan en mujeres jóvenes (de menos de 40 años)9 y suelen deberse al VPH. En nuestra casuística, el grupo de pacientes de menos de esa edad alcanzó el 52,4%. El síntoma más frecuente de la VIN es el prurito vulvar2, y es el motivo de consulta en más de la mitad de nuestros casos. Lógicamente, muchas pacientes con VIN tendrán asociado una CIN, lo que se puede apreciar en nuestra serie (52,4%). Por otra parte, se sabe que en el desarrollo de la VIN asociada a VPH interactúan otros cofactores como son el tabaquismo10 y el VIH11. Las pacientes VIH positivas tienen un riesgo relativo de 4,6 de padecer una VIN III y de 5,8 de tener un carcinoma invasor vulvar si tienen asociada una infección por el VPH12. En nuestra serie tenemos casi un 10% de pacientes VIH positivas. Por otra parte, también detectamos VIN III en una paciente con pancitopenia tipo Fanconi, en la que también está afectada la inmunidad, pero no tuvimos ningún caso con antecedentes de trasplante de órganos, y por tanto, en tratamiento inmunosupresor.
Diferentes autores han señalado la posible existencia de una invasión oculta de la estroma cuando se estudia anatomopatológicamente una pieza con biopsia previa de VIN III. Las cifras oscilan entre el 11 y el 20%2,13. En nuestra serie, hubo un caso de microinvasión de la estroma, lo que destaca la importancia de estudiar por completo toda la pieza extirpada, para no exponer al paciente a un tratamiento inadecuado.
En nuestra casuística, el tratamiento más empleado fue la extirpación amplia de la lesión de la VIN (76,3%). Cuando las lesiones eran múltiples o extensas preferimos practicar una hemivulvectomía o incluso una vulvectomía cutánea, con buenos resultados cosméticos14,15. En ningún caso realizamos una técnica destructiva local (p. ej., vaporización con láser) debido a la importancia que damos al estudio completo histológico de la pieza. Lo que sí hicimos en 2 casos de VIN I fue mantener una conducta expectante. En ambos casos, la lesión regresó en unos meses, hecho documentado por diversos autores16. Tampoco tenemos experiencia con el tratamiento tópico con imiquimod, cuyo mecanismo consiste en modular la respuesta inmunitaria aumentando la producción de citocinas, como el interferón alfa y la interleucina 1217,18. Por otra parte, los resultados publicados con la terapia fotodinámica (usando algún agente fotosensibilizador) son muy variables19,20 por lo que tampoco lo hemos utilizado nosotros.
Dentro del comportamiento de la VIN es importante señalar, además de su tendencia a malignizar, su alta tasa de recidiva local, aunque obtengamos unos bordes quirúrgicos libres, que en este caso se cifrarían en 5 mm1,2. En nuestra serie, hubo un porcentaje de recidiva del 28,5%. Si atendemos solamente a las pacientes con VIN III, el porcentaje de recidiva fue del 37,5%. Estos datos son similares a los citados en la bibliografía1,2.
Se resecaron todas las recidivas de la VIN, y todas las pacientes estaban en remisión completa clínica en el momento de realizar este trabajo. Nosotros propugnamos un seguimiento clínico extenso en el tiempo, debido a la existencia de recidivas de la VIN años después de la resección inicial (en nuestra serie, un caso a los 3 años y otro a los 4 años) y a que se desconoce la evolución exacta de esta enfermedad. Por otra parte, tampoco podemos documentar una peor evolución de la VIN asociada al VIH debido a que sólo 2 de nuestras pacientes eran seropositivas21.
En nuestra casuística, ninguna paciente evolucionó a carcinoma. Este dato hay que analizarlo con prudencia, debido al escaso número de pacientes. Las cifras de progresión a cáncer alcanzan el 7%2,5. Además, el tiempo de transición de la VIN III a carcinoma es muy largo: cuando la VIN está asociada al VPH es de 10 años, pero si es el tipo diferenciado (VPH negativo) alcanza los 20 años2,10. Se han detectado algunos cri-terios clínicos asociados a un mayor riesgo de pro gresión a carcinoma, entre los que destacan: la edad avanzada de la paciente, la inmunodepresión, el tabaquismo y las lesiones muy extensas o ulceradas22.
Para finalizar, cabe señalar que la VIN es una enfermedad con una importancia creciente en la práctica ginecológica, pero que requiere un adecuado grado de sospecha por parte del médico. Su tratamiento es, básicamente, quirúrgico, pero se pueden obtener unos buenos resultados cosméticos aunados a unas tasas altas de curación.