La infección causada por el nuevo coronavirus SARS-CoV-2 (COVID-19) representa actualmente una de las mayores emergencias sanitarias a nivel mundial. La aparición de una nueva infección potencialmente grave y la situación de pandemia actual ha implicado importantes ajustes en la práctica clínica en medicina materno-fetal. Aunque no parece existir una mayor afectación o susceptibilidad al virus de las mujeres embarazadas respecto la población general, existen aspectos específicos ligados a la gestación que deben tenerse en cuenta de cara al diagnóstico y manejo de la COVID-19 en pacientes embarazadas. En el siguiente documento se exponen las recomendaciones y el protocolo de actuación ante la infección por COVID-19 durante el embarazo desarrollado en nuestro centro, basado en la evidencia científica disponible hasta la fecha y las principales recomendaciones internacionales.
The severe acute respiratory syndrome coronavirus2 (SARS-CoV-2) disease (COVID-19) has caused a large global outbreak and has had a major impact on health systems and societies worldwide. The generation of knowledge about the disease has occurred almost as fast as its global expansion. Very few studies have reported on the effects of the infection on maternal health, since its onset. The mother and foetus do not seem to be at particularly high risk. Nevertheless, obstetrics and maternal-foetal medicine practice have made profound changes in order to adapt to the pandemic. In addition, there are aspects specific to COVID-19 and gestation that should be known by specialists. In this review an evidenced-based protocol is presented for the management of COVID-19 in pregnancy.
Desde el primer caso de neumonía por el nuevo coronavirus SARS-CoV-2 (COVID-19) declarado en Wuhan (China) en diciembre de 2019, la infección se ha ido extendiendo a nivel global, declarándose el estado de pandemia por la Organización Mundial de la Salud (OMS) a día 11 de marzo de 2020. Desde entonces se han confirmado más de 5,3 millones de infecciones en todo el mundo y 344.400 muertes (datos actualizados a fecha de 26 de mayo)1. Con más de 235.000 infectados confirmados y más de 27.000 muertes, España es el quinto país con mayor número de casos a nivel mundial.
Mecanismos de transmisiónLa información disponible sugiere que la infección fue originariamente zoonótica. El mecanismo de transmisión actual es de persona-persona por gotas respiratorias después de un contacto cercano con una persona infectada (<2m) o mediante contacto directo con superficies contaminadas por secreciones infectadas. Hay datos que sugieren que la transmisión también puede producirse por vía fecal-oral a través de heces contaminadas, pero la propagación por esta vía es mucho menos relevante2.
El riesgo de transmisión vertical parece bajo: no se pudo demostrar durante el brote de COVID-19 en China, ni tampoco en epidemias previas por otros coronavirus similares (SARS-CoV y MERS-CoV). La detección del virus en líquido amniótico es excepcional3. Actualmente ya ha habido algún reporte ocasional en Europa, pero parece una eventualidad muy poco probable y que podría ocurrir únicamente en casos de infección materna grave. Los estudios existentes no han evidenciado presencia del virus en fluidos genitales, ni tampoco en la leche materna4-7. La mayoría de casos descritos de infección en recién nacidos provienen probablemente de transmisión horizontal.
El período de incubación es de 4 a 6días (rango 2-14)8 y el período de excreción viral tiene una duración media de 20días9, aunque la PCR puede persistir positiva durante un tiempo más prolongado, especialmente en los casos más graves10. Se desconoce la duración del periodo de contagiosidad.
Manifestaciones clínicasEl cuadro clínico causado por el SARS-CoV-2 puede ir desde síntomas similares a un resfriado común hasta insuficiencia respiratoria grave e incluso la muerte.
La mayoría de pacientes presentan una enfermedad leve, pero aproximadamente un 20% evolucionan a formas graves. Los síntomas más frecuentes son fiebre (80-100%), tos (59-82%), mialgias (44-70%) y disnea (31-54%). Síntomas menos frecuentes son anosmia y ageusia, expectoración (28-33%), cefalea (6-17%) y diarrea (2-10%)9,11,12.
La presencia de neumonía con infiltrados bilaterales o patrones de consolidación en la radiografía de tórax es frecuente, y se observa en aproximadamente el 50% de los pacientes sintomáticos12-14.
Los cambios analíticos más comunes incluyen leucopenia, sobre todo a expensas de linfopenia, aumento de PCR y transaminasas y proteinuria9. En casos más graves pueden alterarse parámetros analíticos de inflamación (LDH, ferritina), de hipercoagulabilidad (dímero-D) o de afectación cardíaca (troponina-I).
Las formas graves presentan como complicaciones neumonía grave, síndrome de distrés respiratorio agudo (SDRA), sobreinfección respiratoria bacteriana, alteraciones cardíacas, sepsis y shock séptico, así como complicaciones trombóticas9,15, fibrosis pulmonar y neumonía organizativa. En estos casos se consideran marcadores analíticos pronósticos la ferritina, la troponina-I y el dímero-D.
La incidencia de casos que requieren hospitalización, ingreso en unidad de cuidados intensivos (UCI) o que producen la muerte parece inferior en mujeres que en hombres16. Existen aún pocos datos disponibles referentes a la afectación de la enfermedad durante gestación, pero las embarazadas no parecen tener una mayor susceptibilidad para contraer la infección ni para presentar complicaciones graves17-19. En todo caso, las complicaciones en una gestante deben ser identificadas y tratadas de forma precoz y se debe prestar especial atención ante pacientes con comorbilidades (tabla 1).
Criterios de ingreso
| • Fiebre persistente >38°C a pesar de paracetamol |
| • Radiografía de tórax con signos de neumonía |
| • Gestantes con comorbilidades: HTA crónica, EPOC, DBT pregestacional, inmunosupresión (trasplantada, infección por el VIH con <350 CD4, tratamiento prolongado con corticoides (equivalente a >20mg y >2semanas), tratamiento inmunosupresor, neutropenia, etc.) (Valoración cuidadosa con infectólogo) |
| • Escala de gravedad CURB-65 con puntuación total ≥1 (cada ítem puntua 1): |
| C→Confusión aguda |
| U→Urea > 19mg/dl |
| R→≥ 30 RPM |
| B→Presión sistólica ≤ 90mmHg o diastólica ≤ 60 mmHg |
| 65→Edad ≥65 (no aplica) |
| • Criterios de ingreso en UCI (ver tabla 2) |
Los datos actuales no sugieren un mayor riesgo de pérdida gestacional precoz en pacientes con COVID-19. Los resultados previos en infectadas por SARS-CoV y MERS-CoV no demostraron tampoco una relación causal clara en esos casos2. No existe evidencia de transmisión intrauterina, y si la hay, sería infrecuente. En esta situación, parece poco probable que la infección por COVID-19 pueda producir defectos congénitos. Se han descrito casos de parto prematuro en mujeres con infección por COVID-1920, también objetivados previamente en infecciones maternas por SARS-CoV y MERS-CoV21. La mayoría de los casos reportados son secundarios a prematuridad inducida por complicaciones respiratorias y para preservar la salud materna. Sin embargo, estudios amplios en gestantes con otros tipos de neumonía vírica han evidenciado que existe un riesgo incrementado de parto prematuro, CIR y pérdida de bienestar fetal intraparto22. No obstante, existe poca evidencia de estas asociaciones en el SARS-CoV-2.
Evaluación inicial23,24Ante la llegada de toda paciente al mostrador de admisiones de un centro sanitario se recomienda la realización de una anamnesis dirigida al cribado de signos y síntomas compatibles con una posible infección por COVID-19.
De esta manera, las gestantes con sospecha o infección confirmada, tras realizar asepsia de manos, serán conducidas con mascarilla quirúrgica a la zona de aislamiento establecida. En caso de estar presente un acompañante, se le proporcionará también una mascarilla quirúrgica y se le indicará que espere fuera del edificio hospitalario o en una sala de espera aislada. Los profesionales atenderán a la paciente siguiendo las medidas de protección establecidas según el protocolo de cada centro sanitario (ver, más adelante, el apartado «Equipos de protección individual (EPI) y medidas de prevención durante procedimientos obstétricos»). Se recomienda reducir al mínimo necesario el número de profesionales implicados en las visitas presenciales a la paciente.
La valoración inicial incluye:
- •
Historia clínica y exploración física con presión arterial, saturación de oxígeno en sangre periférica (SpO2), frecuencia cardíaca (FC) y respiratoria (FR), y/o auscultación pulmonar.
- •
Radiografía de tórax según la sintomatología y los hallazgos de la exploración física (fiebre, baja SpO2, FR elevada, dificultad respiratoria). En caso de realizarse, se utilizarán las medidas habituales de protección fetal (delantal abdominal).
- •
Análisis de sangre. Hemograma, bioquímica con Na, K, Ca, Mg, proteínas totales, creatinina, perfil hepático con LDH, urea, PCR, ferritina, dímero-D y coagulación.
- •
Auscultación FCF, monitorización fetal mediante registro cardiotocográfico (RCTG) o ecografía fetal dependiendo de edad gestacional y de sintomatología materna con el fin de valorar la viabilidad y/o el bienestar fetal.
- •
Obtención de muestras respiratorias. Frotis del tracto respiratorio superior —naso-orofaríngeo— (y/o tracto respiratorio inferior —esputo o lavado broncoalveolar— de forma selectiva en los casos con tos productiva que determine el médico especialista) para determinación de PCR SARS-CoV-2 a todas las pacientes con síntomas leves, según disponibilidad de la técnica.
La infección por COVID-19 se puede clasificar según la gravedad de la sintomatología respiratoria en leve, moderada y grave.
- •
Infección leve. Se define como aquella con síntomas en las vías respiratorias altas (tos, odinofagia y rinorrea) asociada o no a síntomas inespecíficos, como fiebre o dolor muscular, con una puntuación de 0 en la escala CURB-65 (tabla 1).
- •
Infección moderada. Caso con neumonía leve confirmada mediante radiografía de tórax y sin signos de gravedad, SpO2 basal >90%, sin necesidad de vasopresores ni de asistencia ventilatoria, y con puntuación CURB-65 ≤1 (tabla 1).
- •
Infección grave. Incluye los siguientes cuadros clínicos:
- ∘
Neumonía grave. Presencia de uno o más de estos criterios: Fallo ≥1órgano, SpO2 basal <90%, FR ≥30, necesidad de vasopresores.
- ∘
Distrés respiratorio. Presencia de hallazgos clínicos o radiológicos sugestivos (disnea, tiraje intercostal, uso de musculatura respiratoria accesoria, infiltrados bilaterales en radiografía de tórax) junto a la evidencia de déficit de oxigenación arterial (índice de SpO2/FiO2 ≤315 —si PaO2 no disponible— o PaO2/FiO2 ≤300).
- ∘
Sepsis. Disfunción orgánica clasificable mediante la escala Sepsis-related, Organ Failure Assessment (SOFA), considerándose grave >2puntos.
- ∘
Shock séptico. Hipotensión arterial que persiste tras volumen de resucitación y que requiere vasopresores para mantener PAM ≥65mmHg y lactato ≥2mmol/l (18mg/dl) en ausencia de hipovolemia.
- ∘
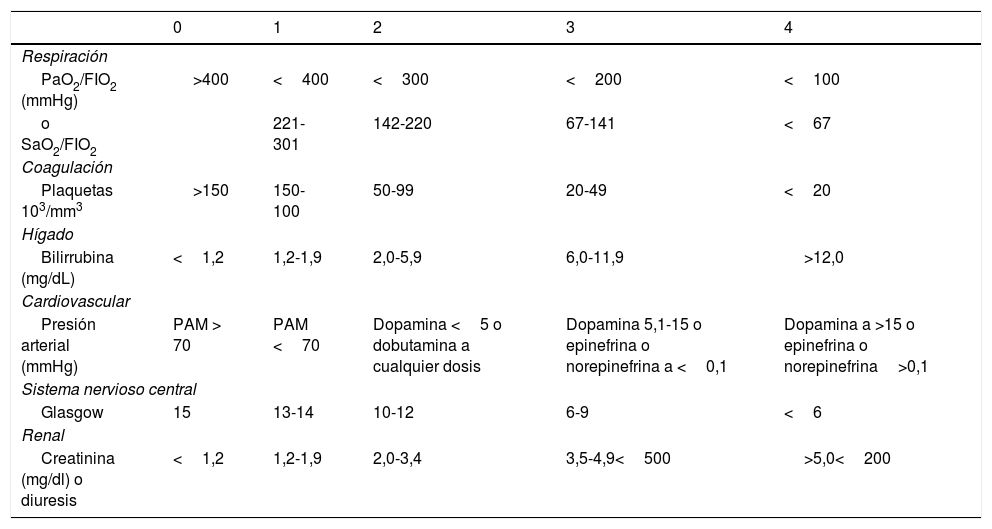
En casos de infección moderada o grave la recomendación es el ingreso hospitalario en área de aislamiento (idealmente en habitación con presión negativa). Debe tenerse en cuenta que las pacientes con infección por COVID-19 pueden presentar un rápido deterioro clínico. Por ese motivo es importante la identificación temprana de los casos con manifestaciones potencialmente graves para poder iniciar tratamientos de soporte optimizados de manera inmediata y eventualmente indicar un traslado seguro y rápido a unidades de cuidados intermedios o UCI. La escala de gravedad CURB-65, la escala de ingreso en UCI ATS/IDSA (tabla 2) y la escala SOFA (tabla 3) pueden usarse como herramientas de ayuda en la indicación de hospitalización como apoyo al criterio clínico.
Criterios de ingreso en UCI (ATS/IDSA)
| Criterios de ingreso en UCI: 1 mayor o 3 menores |
|---|
| Criterios mayores |
| Necesidad de ventilación mecánica invasiva |
| Shock con necesidad de vasopresores |
| Criterios menores |
| Frecuencia respiratoria > 30 |
| PaO2/FiO2<250 |
| Infiltrados multilobares |
| Confusión/desorientación |
| Uremia (BUN> 20 mg/dl) |
| Leucopenia<4.000 células/mm3 |
| Trombocitopenia: plaquetas <100.000 células/mm3 |
| Hipotermia: temperatura central <36°C |
| Hipotensión con necesidad de administración agresiva de fluidos |
Escala SOFA (Sepsis-related, Organ Failure Assessment). European Society of Intensive Care Medicine
| 0 | 1 | 2 | 3 | 4 | |
|---|---|---|---|---|---|
| Respiración | |||||
| PaO2/FIO2 (mmHg) | >400 | <400 | <300 | <200 | <100 |
| o SaO2/FIO2 | 221-301 | 142-220 | 67-141 | <67 | |
| Coagulación | |||||
| Plaquetas 103/mm3 | >150 | 150-100 | 50-99 | 20-49 | <20 |
| Hígado | |||||
| Bilirrubina (mg/dL) | <1,2 | 1,2-1,9 | 2,0-5,9 | 6,0-11,9 | >12,0 |
| Cardiovascular | |||||
| Presión arterial (mmHg) | PAM > 70 | PAM <70 | Dopamina <5 o dobutamina a cualquier dosis | Dopamina 5,1-15 o epinefrina o norepinefrina a <0,1 | Dopamina a >15 o epinefrina o norepinefrina>0,1 |
| Sistema nervioso central | |||||
| Glasgow | 15 | 13-14 | 10-12 | 6-9 | <6 |
| Renal | |||||
| Creatinina (mg/dl) o diuresis | <1,2 | 1,2-1,9 | 2,0-3,4 | 3,5-4,9<500 | >5,0<200 |
La mayor parte de pacientes con infección leve pueden ser dadas de alta domiciliaria siguiendo las siguientes recomendaciones:
- •
Reposo, hidratación adecuada y control de temperatura.
- •
Antitérmicos (paracetamol hasta un máximo de 1g cada 6h) si precisa.
- •
Aislamiento domiciliario con medidas de higiene de manos y aislamiento del resto de familiares (anexo A).
- •
Durante la temporada de gripe, en gestantes con clínica compatible y sin toma de muestras respiratorias, se recomienda la administración de tratamiento antigripal de forma empírica (Oseltamivir 75mg cada 12h durante 5días).
- •
Tromboprofilaxis con heparina de bajo peso molecular (HBPM) en los casos confirmados, durante 10días.
- •
Dar indicaciones claras sobre motivos de reconsulta a urgencias (aparición de dificultad respiratoria y/o fiebre alta resistente a antitérmicos).
Se recomienda programar un seguimiento telefónico para valorar su evolución clínica siguiendo un checklist específico (anexo B) a las 24-48h y a los 7días, y posterior seguimiento según las recomendaciones especificadas en «Seguimiento al alta de las gestantes tras resolución de la infección por SARS-CoV-2».
Se indicará ingreso en las pacientes que presenten alguna de las siguientes características (tabla 1): fiebre persistente >38°C a pesar antitérmicos, presencia de comorbilidades, radiografía con sospecha de neumonía, criterios de infección grave, eventual analítica con signos de gravedad: PCR ≥5mg/dl, linfocitos <1.000/mm3 o criterios de ingreso por motivo obstétrico.
Gestantes con criterios de ingreso por COVID-1924Procedimientos diagnósticos en las gestantes que cumplan criterios de ingreso (si no realizados previamente en urgencias)- •
Muestras respiratorias. Realizar un frotis nasofaríngeo para confirmación de la infección por COVID-19 mediante PCR. En temporada de gripe, obtener otra muestra para descartar gripe y VRS. En casos de alta sospecha clínica de infección y PCR negativa en frotis nasofaríngeo, considerar la toma de una muestra del tracto respiratorio inferior (esputo o lavado broncoalveolar).
- •
Radiografía de tórax. Si se considera necesario también se podrá realizar una TAC torácica o una ecografía pulmonar. Emplear cuando sea necesario medidas de protección fetal (delantal abdominal). La periodicidad de su realización durante el ingreso dependerá de la evolución respiratoria y se repetirá siempre antes del alta domiciliaria.
- •
Electrocardiograma basal, que debe repetirse a las 48h si se iniciaran tratamientos que puedan alargar el intervalo QT (p.ej., hidroxicloroquina, azitromicina o lopinavir/ritonavir). Posteriormente se repetirá si se detectan alteraciones en el primer control, en pacientes con trastornos del ritmo y en aquellas con FG<50ml/ml.
- •
Muestra de sangre para hematología, bioquímica, coagulación y marcadores de severidad (ferritina, troponina-I, dímero-D —teniendo en cuenta que este último puede estar incrementado 2-3 veces en el 3.er trimestre de gestación—) y procalcitonina —si se sospecha sobreinfección bacteriana—. Se recomienda asimismo solicitar serologías de VIH, VHB al ingreso, así como valorar la determinación de Quantiferón en los casos en que se considere oportuno, debido a que los fármacos utilizados para tratar la infección por COVID-19 pueden tener efectos sobre estas infecciones. Si la evolución es correcta, la periodicidad de control analítico se establecerá según criterio clínico, repitiéndose siempre antes de decidir el alta. A los 7-10días del inicio de los síntomas se solicitarán las poblaciones celulares CD4/CD8 y la ferritina si el paciente tiene manifestaciones sugestivas de respuesta inflamatoria inadecuada (p.ej., leucocitosis o elevación PCR).
- •
RCTG o control de FCF+. En general y si paciente está estable, cada 48h, haciendo coincidir los controles con otras pruebas.
- •
Ecografía obstétrica racionalizada según criterio clínico materno o fetal.
En los casos de infección leve con criterios de ingreso y en aquellos casos de neumonía leve que cumplan los siguientes criterios: infiltrado unilateral con afectación de un único segmento pulmonar, PCR<5mg/dl, linfocitos >1.000/mm3, dímero-D <1.000 ng/ml y LDH normal, la recomendación inicial es realizar únicamente tratamiento sintomático, tromboprofilaxis y vigilancia estrecha.
Las pacientes con criterios de ingreso por infección moderada-grave y aquellas con infección leve y comorbilidades requieren monitorización continua de la presión arterial no invasiva (PANI), FC, FR y SpO2, así como vigilancia por enfermería especializada. Su seguimiento clínico debe ser realizado por un equipo multidisciplinar formado por médicos especialistas en obstetricia, infecciosas y anestesiología.
Tratamiento en gestantes que cumplen criterios de ingreso. No existe en la actualidad una pauta de tratamiento específica bien establecida para COVID-19. Dado que las pautas de tratamiento se van actualizando a medida que tenemos más conocimiento de la infección25, se recomienda consultar las últimas actualizaciones disponibles según la evidencia. La recomendación de tratamiento en nuestro centro no incluye actualmente la hidroxicloroquina sino lopinavir/ritonavir (100mg/25mg), 2comprimidos/12h v.o. (7-14días según evolución clínica). Puede valorarse el uso concomitante de interferón beta 1b (3dosis de 8millones de UI a días alternos) solo durante la primera semana desde el inicio de síntomas. Estos tratamientos no están contraindicados durante el embarazo, pero requieren consentimiento para su uso compasivo.
En caso de sospecha de sobreinfección bacteriana (presencia de infiltrado alveolar y/o procalcitonina elevada), valorar iniciar ceftriaxona 1-2g/24h i.v. +teicoplanina 400mg/12h 3dosis y seguir 400mg/24h. En los casos más graves puede plantearse iniciar metilprednisolona (con beneficios demostrados en el manejo del SDRA) o tocilizumab (un anticuerpo monoclonal anti-IL6 —una citoquina inflamatoria—). El tratamiento asociado puede ser también remdesivir, un inhibidor de la ARN polimerasa utilizado en el modelo animal, pero hay información sobre su uso en el embarazo.
Tromboprofilaxis. La infección por COVID-19 se considera factor de riesgo trombótico per se. El embarazo y el puerperio aumentan el riesgo de enfermedad tromboembólica venosa (ETV) respecto a la población general, por lo que se recomienda administrar tratamiento tromboprofiláctico ajustado por peso a todas las embarazadas con infección por COVID-19 confirmada. Además, se recomienda hacer una anamnesis dirigida a la existencia de otros factores de riesgo de ETV en estas pacientes. La duración y la dosis de tratamiento tromboprofiláctico están en constante revisión ante la evidencia que van aportando los nuevos datos, por lo que se aconseja consultar guías actualizadas26,27. Las recomendaciones más recientes en nuestro centro son las siguientes:
- •
Paciente con inicio de síntomas en las últimas 4 semanas:
- ∘
Gestante con <4 factores de riesgo trombótico, incluida la infección por COVID-19 como factor de riesgo (anexo C): HBPM profiláctica durante el ingreso y durante 30días al alta (10días en casos de infección leve que no requiere ingreso hospitalario).
- ∘
Gestante con ≥4 factores de riesgo trombótico (anexo C): HBPM profiláctica durante ingreso, en el resto de la gestación y durante 6semanas posparto.
- ∘
Puérpera: HBPM a dosis profiláctica ampliada durante el ingreso. Al alta domiciliaria, HBPM profiláctica durante 6semanas posparto.
- ∘
- •
Paciente con inicio de síntomas más allá de 4 semanas antes del ingreso:
- ∘
HBPM profiláctica durante el ingreso. Al alta domiciliaria, HBPM según criterios habituales de tromboprofilaxis durante la gestación y el puerperio (anexo C).
- ∘
Asimismo, recordar también la importancia de ajustar las dosis de HBPM profiláctica por peso (anexo D)Estrategia de soporte respiratorio en sala de hospitalización. Debe adaptarse en función de las necesidades clínicas de las pacientes y según los siguientes escalones terapéuticos:
- •
Oxigenoterapia convencional a diferentes concentraciones. Es el primer escalón terapéutico indicado en pacientes que presenten una situación de hipoxemia (SpO2 <90% respirando en aire ambiente). Se ajustará la FiO2 (partiendo de gafas nasales hasta la utilización de Ventimask al 0,4-40%) para mantener un nivel de oxigenación adecuado (SpO2 >91%).
- •
Soporte ventilatorio con sistema CPAP en pacientes con disnea moderada-grave (signos de trabajo respiratorio y uso de musculatura accesoria o movimiento abdominal paradójico y/o taquipnea>30rpm). Este soporte se iniciará bajo indicación de Anestesiología y estas pacientes requerirán una vigilancia respiratoria continua, mediante el uso de sistemas de telemetría y manteniendo contacto visual con la paciente.
Si estas medidas de soporte no son suficientes, o ante un deterioro respiratorio rápido de la paciente, se recomienda el traslado o ingreso en UCI y eventual valoración de intubación orotraqueal e inicio de ventilación invasiva según criterio de anestesiología e intensivistas.
Criterios de alta hospitalaria por COVID-19Ante la buena evolución de una paciente, serán considerados criterios de alta hospitalaria cuando haya superado los 7-10días desde el inicio de síntomas, presente criterios de estabilidad clínica (temperatura, SpO2 basal ≥94%, no alteración del estado mental y capacidad para la ingesta oral) y criterios de buena evolución analítica (recuento linfocitario normal o en aumento respecto al valor basal, PCR, ferritina y LDH normales o en descenso).
Pacientes COVID-19+ con criterios de ingreso por motivo obstétricoSi en una paciente que consulta por motivo obstétrico coinciden síntomas de sospecha habrá que proceder con las medidas de aislamiento y procedimientos diagnósticos y terapéuticos para COVID-19 especificados anteriormente.
Se minimizará el acompañamiento por parte de familiares a un máximo de uno, siempre que este no presente o haya presentado en las últimas 4semanas signos o síntomas de sospecha de infección, y se usarán las adecuadas medidas de protección (contacto y gotas).
Los procedimientos terapéuticos obstétricos serán los habituales, pero de forma muy racionalizada para el control tanto materno como fetal, teniendo en cuenta que la atención médica y de enfermería se realizará únicamente con el personal indispensable. En caso de amenaza de parto prematuro en una gestante con infección leve por COVID-19 no está contraindicado el uso de fármacos tocolíticos habituales. Por otra parte, puede administrarse sulfato de magnesio para neuroprotección fetal según las indicaciones habituales en gestantes con riesgo de parto pretérmino, con adecuada monitorización respiratoria materna.
Un procedimiento obstétrico urgente no será demorado para la obtención de las muestras respiratorias, ni para realizar el protocolo diagnóstico COVID-19. La paciente permanecerá en régimen de aislamiento hasta que se pueda descartar la infección. En caso confirmado mantendrá el régimen de aislamiento mientras dure el ingreso o hasta la negativización del test diagnóstico (PCR respiratoria).
- •
Maduración pulmonar fetal con corticoides. La evidencia actual sugiere que la administración de corticoesteroides para la maduración pulmonar fetal no produce efectos perjudiciales maternos en pacientes con infección por COVID-19, aunque existe controversia respecto a que puede alterar el clearance del virus. Por todo ello, cuando se considere su uso, la decisión se tomará de forma consensuada con el especialista en infecciones y el neonatólogo. La indicación de su administración no demorará la necesidad de finalización urgente de la gestación por causa materna.
- •
Tromboprofilaxis durante lo ingreso y según los criterios explicados previamente (ver antes, «Manejo clínico y tratamiento durante el ingreso»).
- •
Finalización de la gestación. En una gestante con sospecha o infección por COVID-19 confirmada y clínicamente estable no hay indicación de inducir el parto o realizar una cesárea. De preferencia el parto se debería producir cuando la paciente haya negativizado sus muestras. En caso de requerir la inducción del parto por causa obstétrica, se priorizará el uso de prostaglandinas con dispositivos de liberación continua para minimizar los desplazamientos y las exploraciones de la paciente.
- •
Se han detectado casos de gestantes con infección por COVID-19 que presentan cuadros clínicos «preeclampsia grave/HELLP-like». Ante la aparición de signos y síntomas compatibles debe considerarse el diagnóstico diferencial. El uso de los factores angiogénicos (ratio sFlt-1/PlGF) puede ser de ayuda en estos casos28.
En las gestantes COVID-19+ sin criterios de gravedad con inicio espontáneo del parto o con indicación de finalizar la gestación por motivos obstétricos (RPM, gestación prolongada, profilaxis de pérdida de bienestar fetal…) la vía de parto dependerá de las condiciones obstétricas y del estado fetal.
Todo el proceso se debe realizar en una única sala de partos, de preferencia con presión negativa y convertible en quirófano con el objetivo de minimizar eventuales traslados de paciente en caso de necesidad de realización de una cesárea. La paciente debe utilizar mascarilla quirúrgica durante todo el proceso y se debe minimizar al máximo el personal sanitario implicado.
Respecto a las medidas y equipos de protección para los profesionales durante el proceso de parto o cesárea, seguir las recomendaciones expuestas más adelante, en «Equipos de protección individual (EPI) y medidas de prevención durante procedimientos obstétricos».
Las muestras de tejidos (placentas, restos abortivos) de las pacientes con infección confirmada o probable deberán ser consideradas potencialmente infecciosas (categoríaB) y trasladadas para estudio, si precisa, con las medidas de protección establecidas según el protocolo de cada centro.
Recomendaciones en caso de parto vaginalDurante el trabajo de parto se recomienda realizar un control horario de constantes maternas (temperatura, FR y SpO2) y monitorización cardiotocográfica continua por posible riesgo aumentado de pérdida de bienestar fetal. Aunque no se ha evidenciado la presencia de SARS-CoV-2 en secreciones vaginales, no se recomienda la determinación de pH de calota fetal29. Así pues, ante un RCTG sospechoso o patológico se indicará finalización inmediata de la gestación por la vía más oportuna según las condiciones obstétricas.
Se recomienda minimizar las exploraciones vaginales y las amniotomías. La instrumentación del parto (vacuum, fórceps o espátulas) no está contraindicada y se recomienda con el fin de abreviar el expulsivo según necesidad siguiendo criterios obstétricos. Además, hay que considerar que los pujos pueden verse dificultados por el uso de mascarilla por parte de la paciente30.
La analgesia neuroaxial se recomienda para mujeres con sospecha o infección confirmada por COVID-19. No hay evidencia de contraindicación, y la aplicación de estas técnicas puede evitar la necesidad de una anestesia general en caso de urgencia. De esta manera, además, se reduce el potencial riesgo de exposición de los profesionales al virus durante la manipulación de la vía aérea en caso de anestesia general, intubación y extubación. Se debe tener un recuento plaquetario reciente dada la posibilidad de trombocitopenia leve asociada a la infección por COVID-19. No se recomienda el uso de técnicas de analgesia inhalatoria (óxido nitroso) por el elevado riesgo de generación de aerosoles y diseminación aérea del virus31.
El acompañamiento durante el proceso de parto de mujeres con infección por COVID-19 probable o confirmada sigue siendo un tema controvertido, ya que en la mayoría de casos los acompañantes suelen ser contactos estrechos de la paciente. La recomendación actual en nuestro centro es que un solo acompañante pueda estar presente, siempre y cuando no presente o haya presentado en las últimas 4semanas signos o síntomas de sospecha de infección y cumpla con las adecuadas medidas de protección (gorro, bata, guantes, mascarilla quirúrgica).
Respecto al pinzamiento de cordón, se recomienda informar a la gestante que, con la escasa información disponible en la actualidad, para minimizar los riesgos de transmisión madre/hijo no es aconsejable el pinzamiento tardío de cordón. Por tanto, se realizará pinzamiento a los 30s en gestantes >34semanas, y según riesgo-beneficio entre 30-60s en prematuros <32semanas).
Se recomienda no realizar pH AU/VU de cordón de manera sistemática. Solo se indicará en los casos que lo precisen según criterio de neonatología.
De la misma manera, no se recomienda la recogida de huellas de identificación materno-filial con el fin de evitar documentos que puedan actuar como posibles fómites.
Los cuidados del recién nacido (RN) se realizarán en la misma sala de parto o quirófano donde se atienda el parto. Deben explicarse a la gestante los beneficios y riesgos potenciales del contacto piel con piel en estos casos según la información actualizada. Será la gestante quien decida, tras recibir y entender la información del equipo interdisciplinar, la realización de piel con piel, en cuanto pueda asegurarse una buena colocación madre-hijo (asegurando las medidas preventivas de contagio respiratorio y por gotas, con uso de mascarilla e higiene de manos y piel) en recién nacidos >34semanas asintomáticos. Dicha información se hará constar en la historia clínica para poder realizar un adecuado seguimiento de estos RN. En nuestro medio no se contemplará la donación de sangre de cordón.
Recomendaciones en caso de cesáreaLa realización de cesárea en pacientes con infección por COVID-19 está recomendada cuando exista una indicación por criterios obstétricos, o en casos de situación clínica materna grave o crítica o empeoramiento materno significativo durante el proceso de parto. La anestesia neuroaxial sigue siendo la técnica recomendada para evitar los riesgos asociados a la aerosolización. En gestantes de menos de 34semanas con infección grave e intubadas habrá que valorar el riesgo-beneficio maternofetal de manera individualizada para la toma de decisiones. Debe tenerse en cuenta que el potencial riesgo de transmisión vertical no es una indicación de cesárea. No se permitirá la presencia de ningún acompañante en el quirófano.
Cuidados pospartoLa recuperación posparto y postanestésica tras cesárea se realizará en las mismas condiciones de aislamiento, en el mismo box de partos o quirófano y bajo la vigilancia del mismo personal que haya atendido el parto o cesárea.
Respecto a la analgesia posparto, en todos los casos se debe dar preferencia al uso de paracetamol, ya que se han reportado casos de progresión rápida de la enfermedad en adultos bajo tratamiento crónico con ibuprofeno32. Aun así, no existen datos confirmados que indiquen que no se deban usar los antiinflamatorios no esteroideos para el tratamiento del dolor postoperatorio en pacientes COVID-1933,35.
En pacientes con infección moderada o grave durante las 4semanas previas al parto se recomienda el tratamiento con HBPM a dosis ampliadas durante el ingreso hospitalario y profiláctica ajustada por peso durante las 6semanas posparto, debido a que la infección por COVID-19 se considera factor de riesgo trombótico per se26,27,34. En las que hayan sufrido la infección antes de las 4semanas previas al parto, la indicación de profilaxis tromboembólica en el puerperio debe realizarse considerando los factores de riesgo habituales (anexos C y D).
Control neonatalLas principales sociedades científicas recomiendan que los hijos de pacientes COVID-19+ sean tratados siguiendo medidas de prevención y aislamiento y que se les realice una prueba diagnóstica (PCR COVID-19) tras el nacimiento37. Puede contemplarse el ingreso del recién nacido en la misma habitación que la madre. Para evitar la transmisión horizontal es necesario el cumplimiento de las medidas preventivas y el aislamiento de contacto y gotas del recién nacido, principalmente durante el contacto piel con piel o la lactancia materna. Una vez descartada la infección del recién nacido, este puede ser dado de alta a cargo de algún familiar que no sea contacto si el estado de la madre lo requiere.
Se hará seguimiento domiciliario telefónico de los RN asintomáticos y con PCR negativa hasta las 2semanas de vida o hasta la negativización de la PCR de la madre, lo que ocurra más tarde. Si el RN está asintomático pero la PCR es positiva, se hará ingreso domiciliario. Si El RN presenta síntomas, ingresará en el box de aislamiento de la unidad neonatal.
Lactancia maternaNo se ha evidenciado presencia de SARS-CoV-2 en la leche materna de mujeres infectadas4, aunque todavía existen pocos datos disponibles al respecto. La leche materna es una fuente de anticuerpos y otros factores protectores. La mayoría de sociedades científicas30,36 están a favor de la promoción de la lactancia materna si el estado materno y neonatal lo permiten. Se debe recomendar siempre el uso de medidas estrictas de aislamiento de contacto y gotas (mascarilla quirúrgica, lavado correcto de manos antes y después de la toma, limpieza de la piel a nivel mamario y de las superficies que puedan estar en contacto).
Una alternativa es la extracción de leche (con extractor propio o de uso individual) siguiendo estrictas medidas de higiene y limpiando el extractor después de cada uso con los desinfectantes adecuados. La leche materna sería administrada en este caso al recién nacido de preferencia por un familiar (no considerado contacto de la paciente) o por el personal sanitario.
La decisión final sobre el tipo de lactancia deberá consensuarse entre la paciente y los neonatólogos en base a los conocimientos científicos de cada momento y el estado de salud de la madre y el recién nacido.
En el caso de una puérpera con infección COVID-19 y lactancia establecida no hay indicación de interrumpir la lactancia, pero sí de aplicar las medidas preventivas anteriormente citadas.
Seguimiento al alta de las gestantes tras resolución de la infección por SARS-CoV-2Tras el alta domiciliaria de las gestantes con infección por COVID-19, se recomienda un seguimiento telefónico o telemático de las pacientes para asegurar su buena evolución clínica.
Las visitas rutinarias del embarazo, análisis y ecografías de cribado se pospondrán, a ser posible, hasta la finalización del periodo de aislamiento (4semanas después del inicio de los síntomas) o ante la negativización de la PCR. Se recomienda realizar una PCR de comprobación y serología a todas las gestantes asintomáticas que se deban visitar antes de las 6semanas del inicio de síntomas (ampliable a 8semanas del inicio de síntomas si han tenido una infección grave, persisten sintomáticas o presentan algún criterio de inmunosupresión). Más allá de las 8semanas del inicio de la COVID-19 no es necesario realizar frotis de comprobación.
Si es clínicamente necesario un seguimiento antes de las 4semanas, o cuando la PCR persista positiva, se realizará en la unidad específica correspondiente con las adecuadas medidas de protección.
Debido a la escasa evidencia de los efectos de la infección por COVID-19 sobre el embarazo, se recomienda un seguimiento fetal regular para control del bienestar y crecimiento fetal.
Equipos de protección individual (EPI) y medidas de prevención durante procedimientos obstétricos37Para la asistencia al parto o cesárea, ante la posibilidad de generación de aerosoles durante el trabajo de parto y la realización de una cesárea37 nuestra recomendación es el uso de EPI-B (gafas de protección integrales, doble guante, mascarilla FFP2 o FFP3, gorro y bata impermeable o bata de un solo uso con delantal impermeable encima) para la realización de procedimientos pélvicos (tactos vaginales, sondajes de descarga, amniotomías), para la realización de procedimientos anestésicos (técnicas neuroaxiales), para la asistencia al expulsivo y en caso de realización de cesárea.
En el resto de situaciones o acciones intraparto que no generen aerosoles o que no requieran la proximidad del paciente a menos de 1,5m y durante más de 15min, como por ejemplo los cambios en la dosificación de medicación o la toma de constantes, será suficiente el uso de gafas de protección, guantes, bata de un solo uso y la mascarilla quirúrgica (±FFP2).
En cuanto a las exploraciones obstétricas en urgencias, sala de hospitalización o consultas externas, se recomienda el uso de gafas de protección, guantes, bata de un solo uso y la mascarilla quirúrgica (±FFP2) para la realización de todos los procedimientos que requieran contacto con la paciente, y de EPI-B para la realización de los procedimientos que impliquen generación de aerosoles (toma de frotis respiratorio, asistencia respiratoria) o que impliquen contacto a menos de 1,5m y durante más de 15min con la paciente (higiene, colocación de sondas o catéteres, realización de curas…).
Cribado de COVID-19 preingreso programadoEn el entorno de pandemia se recomienda, siempre que sea posible y de acuerdo con las recomendaciones locales, la realización de cribado de infección COVID-19 en pacientes que requieran ingreso, dado que su potencial aislamiento limita la contención de la difusión de la enfermedad y mejora la protección de pacientes y profesionales.
FinanciaciónLa presente investigación no ha recibido ninguna beca específica de agencias de los sectores público, comercial o sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Queremos agradecer a todo el personal sanitario del servicio de medicina maternofetal, y en especial a los miembros del grupo colaborativo COVID-gestación, por el impresionante trabajo realizado durante la pandemia. Asimismo, una especial mención y agradecimiento a María Dolores Gómez-Roig, jefe de servicio de Ginecología y Obstetricia del Hospital Sant Joan de Déu; Ángela Arranz, coordinadora de Enfermería del Institut Clínic de Ginecología y Obstetricia del Hospital Clínic, y al profesor Eduard Gratacós, Director del Centro de Medicina Maternofetal y Neonatal de Barcelona (Hospital Clínic y Hospital Sant Joan de Déu).
Basteiro, Elena; Caballero, Ángel; Cobo, Tere; Ferrer, Patricia; Figueras, Francesc; Flotats, Anna; Fumadó, Victoria; García, Felipe; Gómez Roig, Maria Dolores; Gonce, Anna; Gratacós, Eduard; Guirado, Laura; Hernández, Sandra; Jurado, Elisabet; León, Irene; López, Marta; Meler, Eva; Plaza, Ana; Palacio, Montse; Ribera, Laura; Roé, Teresa; Salvia, M. Dolors; Tena, Beatriz; Valdés-Bango, Marta.