En situación de pandemia, los tres principios básicos en la atención sanitaria son priorizar los recursos, mantener el confinamiento del paciente para evitar la transmisión comunitaria y el colapso sanitario, y reducir la asistencia no prioritaria con el fin de evitar la exposición del paciente y de salvaguardar la salud del profesional sanitario. El control antenatal debe mantenerse durante el periodo de crisis sanitaria, independientemente del estado de alerta COVID-19. La ecografía obstétrica es una prueba fundamental para la toma de decisiones clínicas durante el embarazo, con un impacto en el manejo del binomio madre-feto y en el resultado perinatal, por lo que se ha de garantizar su realización. Con el fin de reducir las visitas presenciales al mínimo número posible, estas se intentarán organizar teniendo en cuenta los controles ecográficos establecidos. Basados en la evidencia científica y en las principales guías nacionales e internacionales, hemos elaborado este documento que incluye las principales recomendaciones para el cuidado antenatal de la gestante en el contexto de la pandemia por SARS-CoV-2. En él se recoge cómo debe reestructurarse una Sección de Medicina Fetal ante esta nueva situación, qué medidas de seguridad deben seguirse para la realización de las exploraciones ecográficas y técnicas invasivas, y de qué modo debe procederse para la limpieza y desinfección de los equipos ecográficos. Estas recomendaciones deberán adaptarse a los diferentes medios teniendo en cuenta la infraestructura del centro y sus recursos.
During a pandemic, the three basic principles are. to prioritize medical resources, ensure patients’ lockdown in order to avoid community transmission and prevent healthcare collapse, and keep the number of visits to an absolute minimum to avoid patient exposure and safeguard healthcare workers. Antenatal care must be maintained during a health crisis, regardless of the COVID-19 state of alert. Routine and specialist obstetric ultrasound scans are essential for clinical decision-making during pregnancy, as it has a direct impact on the management of mothers and fetuses and on the perinatal outcome. In an attempt to minimize in-person visits, these will be organized according to the established ultrasound schedule. Based on scientific evidence, and on existing main national and international guidelines, this document has been prepared, in which proposals and options are provided for managing pregnant women in the context of the SARS-CoV-2 pandemic. It includes how a Fetal Medicine Unit facing this health crisis should be restructured, what safety measures should be followed in the performance of obstetric scans and invasive procedures, and how ultrasound rooms, equipment and transducers should be cleaned and disinfected. These recommendations should be adapted to different units based on their resources and infrastructure.
Partiendo de la premisa de que toda gestante debe recibir una atención médica segura y basada en la evidencia científica y que la ecografía juega un papel fundamental en el control prenatal, tal y como se recoge en las guías clínicas de las diferentes sociedades científicas nacionales e internacionales1-10, los controles ecográficos antenatales deben mantenerse durante el periodo de crisis sanitaria, independientemente del estado de alerta COVID-1911-12.
Por otro lado, los principios básicos en una situación de pandemia son11:
- -
Priorizar los recursos. Reestructurar nuestros centros hospitalarios, derivando recursos humanos y materiales hacia las necesidades generadas por la pandemia.
- -
Reducir la transmisión entre la población general, manteniendo el confinamiento de la embarazada, del mismo modo que el de toda la población, con el fin de evitar el colapso sanitario.
- -
Reducir el riesgo de la gestante evitando la exposición no estrictamente necesaria al sistema sanitario, dado que el personal sanitario es uno de los vectores de transmisión más común y que los centros sanitarios (atención primaria, centros de especialidades y, especialmente, hospitales) son el medio donde la enfermedad se puede contraer con mayor facilidad. Esta reducción de controles antenatales también va dirigida a salvaguardar la salud del profesional sanitario, cuyos efectivos pueden verse sensiblemente disminuidos en situación de pandemia.
Teniendo en cuenta lo anteriormente expuesto, se pretende elaborar un documento que, lejos de ser una guía clínica, recoja unas recomendaciones de actuación ante la gestante en el contexto de la pandemia por SARS-CoV-2, si bien siempre deba adaptarse a los diferentes medios teniendo en cuenta la infraestructura del centro y sus recursos.
Cómo prevenir el contagio y proteger a la paciente obstétricaAspectos generalesLa ecografía obstétrica en una prueba fundamental para la toma de decisiones clínicas durante el embarazo, con un impacto en el manejo del binomio madre-feto y en el resultado perinatal, por lo que se ha de garantizar su realización11,12. Con el fin de reducir las visitas presenciales al mínimo número posible, estas se intentarán organizar teniendo en cuenta los controles ecográficos establecidos1-10.
Idealmente, deberá contactarse con la gestante vía telefónica 24-48h antes de su cita presencial preguntándole por contacto estrecho y/o presencia de sintomatología sugestiva de COVID-19. Si la respuesta a alguna de las dos preguntas es afirmativa, se le indicará que no acuda a la consulta presencial y que su obstetra resolverá sus dudas vía telefónica. Si ambas son negativas, se le indicará que acuda pero que su acompañante no podrá pasar a la sala de exploración ecográfica. En el momento actual, aunque continuamente variable, en un medio en el que, como el nuestro, existe transmisión comunitaria, el antecedente de viaje a zona endémica aporta poca información adicional13-22.
En caso de que los recursos no permitan esta medida, se realizará un cribado vía cuestionario que la embarazada completará a su llegada a la unidad y se procederá a la toma de la temperatura corporal. Si presentara sintomatología moderada/severa se remitirá al servicio de urgencias11,16. En caso de sintomatología leve y exploración ecográfica demorable, se procederá a nueva programación de la misma previa negativización de PCR para SARS-CoV-2. Se recomienda solicitarla al menos 14días tras la desaparición de la sintomatología23. Si la exploración ecográfica no fuera demorable se realizará, si es posible, en un espacio físico diferente y con un equipo ecográfico destinado a tal fin; de no ser así, la exploración ecográfica se realizará al final de la jornada laboral. En todo caso, se suministrará a la gestante una mascarilla quirúrgica y el facultativo, idealmente un profesional sénior, se proveerá de su correcto equipo de protección individual (EPI)11,24-26.
Respecto a la reorganización de las citas ecográficas, hay dos aspectos que deben tenerse en cuenta:
Reestructuración de las citas ya programadas11:
- •
En caso de reducción de recursos humanos y/o espacios físicos por la crisis sanitaria, se cancelarán o pospondrán un mínimo de 14días todas las exploraciones ecográficas no urgentes. Se reprogramarán teniendo en cuenta los controles ecográficos básicos esenciales establecidos por la SEGO4-6.
- •
Se valorará semanalmente el grado de no urgencia/no posibilidad de ser demorada de todas las citas programadas. Esta evaluación será llevada a cabo por personal facultativo.
- •
En el caso de posponer un control ecográfico no urgente se contactará con la paciente vía telefónica informándole de que esta reprogramación no va en detrimento del control de su embarazo, sino que precisamente va dirigida a su protección durante la pandemia.
- •
Si la gestante es un caso sospechoso, probable o confirmado de COVID-19, se le solicitará que respete el aislamiento domiciliario durante 14días una vez finalizados los síntomas, siempre que la exploración ecográfica pueda ser demorada, manteniendo un contacto telefónico estrecho.
Programación de nuevas citas ecográficas11:
- •
La citación se realizará vía telefónica/online, evitando que la paciente acuda presencialmente a programarse.
- •
Un facultativo revisará todas las solicitudes de exploraciones ecográficas que no se adhieran al protocolo establecido por la SEGO4, evaluando la estricta necesidad estas.
- •
Para evitar la aglomeración en la sala de espera, teniendo en cuenta la distancia de seguridad de 2m, se rogará a la paciente la máxima puntualidad y se ajustarán las agendas a los tiempos recomendados por la SEGO para la práctica de los diferentes controles ecográficos5,6. No se permitirá la sobrecarga de citación en las agendas. Así mismo, se informará a la embarazada que deberá acudir sola. En caso de patología, o siempre que el facultativo lo estime oportuno, se facilitará la comunicación a la pareja vía teleconferencia o, si se dispone de él, en un espacio físico destinado a tal fin.
- •
La embarazada deberá acudir al centro con mascarilla quirúrgica; en caso de llevar guantes, se los quitará y procederá a la higiene de manos.
- •
Las funciones médicas de teletrabajo pueden ser desarrolladas por los profesionales que estén guardando cuarentena domiciliaria o por aquellos que por su patología de base no estén desarrollando labor asistencial presencial.
El objetivo es minimizar el riesgo de contagio reduciendo lo máximo posible las visitas presenciales sin comprometer la seguridad asistencial. Se proponen las siguientes modificaciones11,12,16-20,27,28:
- •
El primer control de la gestación (médico de atención primaria, matrona u obstetra, según el medio) se realizará antes de las 10semanas y será no presencial. Se realizará una correcta anamnesis, se explicarán las pruebas que se le van a solicitar durante el embarazo y las modificaciones del control gestacional ocasionado por la crisis sanitaria. Se insistirá en que se mantendrá en todo momento el estándar de calidad asistencial29.
- •
Las visitas presenciales en atención primaria, centro de especialidades u hospital, según corresponda, se adecuarán a las edades gestacionales establecidas por la SEGO para las exploraciones ecográficas4-6, haciendo coincidir estos controles con los obstétricos. En la medida de lo posible, se evitarán los desplazamientos innecesarios de la embarazada por los diferentes espacios físicos del centro.
Serán visitas presenciales:
- •
11-13,6 semanas: se realizará la ecografía de primer trimestre, se le informará del resultado del cribado combinado de cromosomopatías, de preeclampsia y de la analítica de primer trimestre. Se le ofrecerá, si procede, en el mismo acto médico, estudio de ADN libre circulante (ADN-lc) en sangre materna/técnica genética invasiva y/o profilaxis con AAS. Se le solicitará control ecográfico a las 20-22semanas.
- •
20-22 semanas: se realizará ecografía anatómica (se evitará citar entre las 18-20 semanas para reducir en la medida de lo posible la necesidad de nueva exploración por estudio anatómico incompleto; si IMC>30 será preferible, por este mismo motivo, indicar esta exploración a las 21-22semanas). Se solicitará analítica de segundo trimestre para realizar a las 26-28semanas.
- •
28 semanas: cribado de diabetes haciendo coincidir la fecha de la extracción con la administración de la vacuna de la tos ferina (dTPA) y de gammaglobulina anti-D en las pacientes RhD negativo que lo precisen.
- •
34-36 semanas: control ecográfico de tercer trimestre; toma de exudado vagino-rectal para detección del estreptococo del grupoB; administración de vacunas si procediera.
- •
41 semanas: realización de registro cardiotocográfico (RCTG). Programación de inducción para profilaxis de gestación de curso prolongado.
Otras medidas orientadas a reducir las visitas presenciales incluyen11,12,18-20,27-29:
- •
Los resultados del test de ADN-lc y pruebas genéticas invasivas, siempre que sean normales, se informarán vía telefónica29.
- •
No se realizará urinocultivo de control de manera rutinaria ante un urinocultivo contaminado o bacteriuria asintomática (se hará un seguimiento de la sintomatología en la siguiente consulta telefónica). El urinocultivo de control se hará coincidir con una visita presencial. En caso de existir una patología renal de base, se realizará siempre que el facultativo lo estime oportuno.
- •
Ante una intolerancia a la glucosa (con un único valor alterado), no se repetirá el test de sobrecarga oral, sino que se le indicarán las mismas recomendaciones dietéticas que a las gestantes con diabetes gestacional.
- •
En función de la situación de la crisis sanitaria, se valorará anular la visita presencial a las 34-36semanas en la gestante de bajo riesgo.
- •
Si por algún motivo no se hubiera procedido a la toma del exudado vagino-rectal para detección del estreptococo del grupoB, no se volverá a citar a la gestante y se actuará como si fuera desconocido.
- •
Se evitarán las exploraciones vaginales que no sean estrictamente necesarias.
Las guías nacionales e internacionales establecidas en cada medio1-10, la disponibilidad de recursos humanos y las características de nuestra población gestante (presencia de comorbilidades) serán determinantes a la hora de establecer prioridades durante la pandemia. En este sentido, los controles ecográficos se pueden clasificar11:
- I.
Ecografías urgentes (deben realizarse inmediatamente o programarse lo antes posible).
- a.
Indicación materna:
- 1.
Metrorragia o dolor abdominal en cualquier trimestre de la gestación30.
- 2.
Enfermedad materna crítica (incluida COVID-19 severa).
- b.
Indicación fetal:
- 1.
Complicaciones específicas de la gestación monocorial (MC).
- 2.
Arritmia fetal.
- 3.
Anemia fetal.
- 4.
Sospecha de malformación fetal, independientemente de la edad gestacional.
- 5.
Crecimiento intrauterino restringido (CIR) con signos de redistribución vascular.
- II.
Ecografías que pueden ser retrasadas algunas semanas sin que ello tenga un impacto clínico negativo (se puede posponer su programación 2-3 semanas según la disponibilidad de medios y edad gestacional)
- a.
Indicación materna:
- 1.
Enfermedad materna de base (diabetes mellitus, patología cardiovascular, enfermedades autoinmunes…).
- 2.
Patología asociada a la gestación: preeclampsia, colestasis gravídica…
- 3.
COVID-19 asintomática/leve (en aislamiento domiciliario).
- b.
Indicación fetal:
- 1.
Cribado combinado de primer trimestre de riego elevado.
- 2.
Controles seriados de determinadas patologías fetales menores.
- 3.
Antecedentes en gestación previa de CIR, muerte fetal intrauterina, parto prematuro (PP), anomalía genética, patología malformativa ya diagnosticada.
- 4.
Gestación múltiple.
- III.
Ecografías electivas
- a.
Ecografía rutinaria de 1.°, 2.° y 3.er trimestre según recomendaciones de SEGO4-6.
- b.
Valorar la cancelación/no realización del control ecográfico a las 34-36semanas en gestaciones de riesgo bajo en función de los recursos.
Bajo riesgo11,12,18-20,27,28
- •
Cribado combinado 11-13,6semanas. En el caso excepcional de no disponibilidad de citas en este rango de edad gestacional (recursos insuficientes por sobresaturación del sistema), se puede plantear retrasar la ecografía 2-3semanas y, si esta es normal, ofrecer cribado mediante estudio de ADN-lc.
- •
Cribado de segundo trimestre (18-22semanas). Se programará la ecografía entre las semanas20-22 (22semanas si IMC >30) con el fin de reducir en la medida de lo posible su repetición por estudio anatómico incompleto.
- •
Control de tercer trimestre (34-36semanas). Si hay sobresaturación del sistema sanitario, se puede plantear su anulación/no realización.
Alto riesgo
En gestantes de alto riesgo tanto por patología materna como fetal se deben mantener los controles ecográficos establecidos por la SEGO.
Respecto al primer y segundo trimestre aplican los mismos criterios que en el bajo riesgo; en cuanto al tercero, los controles se reducirán a los mínimos necesarios.
En este sentido se recomienda11,12,18-20,27,28:
- I.
Racionalizar los controles ecográficos de seguimiento por patología fetal.
- II.
Ecocardiografía: siempre que sea posible se realizará exploración conjunta por el especialista en Medicina Fetal y el cardiólogo pediátrico, de modo que en un único acto se obtenga la máxima información (incluida la indicación de técnica genética invasiva y el asesoramiento prenatal). Si no es posible hacer una valoración conjunta, ambas citas se programarán el mismo día. La ecocardiografía fetal puede ser una exploración larga, lo que aumenta el tiempo de exposición. Se recomienda que sea realizada por personal experto. Se evitará la presencia en la sala de exploración de médicos en periodo de formación. La indicación de la ecocardiografía puede ser31-32:
- a.
Electiva (indicada por antecedentes familiares, patología de base, teratógenos…). Se hará coincidir con la ecografía de cribado de segundo trimestre (en caso de saturación del sistema sanitario o gestante en cuarentena se puede retrasar hasta las 22.6 semanas).
- b.
Preferente (translucencia nucal superior a p99): dada la elevada asociación a cardiopatía, está indicada la realización de una ecocardiografía precoz, si bien en caso de aislamiento o infección confirmada se puede demorar en 2-4semanas.
- c.
Urgente: si hay sospecha de cardiopatía estructural, trastorno del ritmo o presencia de malformación fetal extracardiaca.
- a.
- III.
Se mantendrá el seguimiento habitual de la gestación MC33,34.
- IV.
Se seguirán las indicaciones establecidas para la práctica de una neurosonografía35, optimizando la edad gestacional de esta exploración.
- V.
Alto riesgo de PP: se iniciarán los controles de longitud cervical (LC) a las 16semanas y no a las 14. Si a las 18-20semanas la LC permanece estable, no requerirá más controles.
- VI.
Los controles de crecimiento se optimizarán en la medida de lo posible11,12,28. Se recomienda:
- a.
Pequeño para la edad gestacional: cada 3 semanas.
- b.
CIR tipo I por PFE <3 o por IP a. uterinas >p95: control ecográfico cada 2 semanas.
- c.
CIR I por IP AU >p95 o IP ACM <p5 o ICP <p5: control cada 2 semanas hasta semana 34 y posteriormente semanal.
- d.
Alto riesgo de CIR-preeclampsia: control ecográfico a las 28 y a las 36semanas.
- e.
Riesgo intermedio de CIR. Incluiría determinadas patologías maternas bien controladas (diabetes gestacional, patología tiroidea, asma, epilepsia, patología psiquiátrica…). Se puede plantear un único control ecográfico a las 32-34semanas.
- a.
Respecto al control del bienestar fetal mediante RCTG, se recomienda realizar únicamente en gestantes con un riesgo obstétrico que justifique la prueba.
Controles antenatales en mujeres en investigación, caso probable o caso confirmadoModificaciones del control obstétricoEn toda gestante con sospecha, caso probable o confirmado de infección por SARS-CoV-2, se seguirán las siguientes recomendaciones generales13,27,28:
- •
En las asintomáticas o con sintomatología leve se retrasarán los controles antenatales y las ecografías rutinarias 14días tras la finalización de los síntomas o tras dos PCR negativas separadas por un intervalo de 24h23.
- •
En las gestantes no ingresadas con patología materna o fetal (preeclampsia, CIR…) que requieran seguimiento clínico/ecográfico/analítico el caso será valorado por un facultativo con experiencia, quien establecerá el balance riesgo/beneficio de la visita presencial.
- •
En los casos en que el control antenatal presencial no sea demorable (exploraciones ecográficas rutinarias en las que su retraso no permita el cribado de aneuploidías y/o de anomalías estructurales, controles clínicos/ecográficos en gestaciones de alto riesgo…), este se llevará a cabo teniendo en cuenta las medidas de seguridad que se expondrán más adelante22,24-26,36.
Respecto a los controles ecográficos rutinarios, en función del grado de afectación materna, se proponen las siguientes modificaciones11,31 (tabla 1):
- •
Cribado combinado 11-13.6semanas. En pacientes no ingresadas se retrasará la cita en 2 semanas tras finalización de los síntomas siempre que no se supere la edad gestacional de 14 semanas; en tal caso, se ofrecerá ecografía morfológica en 4 semanas o tras dos PCR negativas para SARS-CoV-2 separadas en 24h. Si ecografía a las 16 semanas:
- ∘
Normal: ofrecer ADN-lc en sangre materna.
- ∘
Patológica: ofrecer técnica invasiva (preferentemente amniocentesis)11.
- ∘
- •
Si la paciente está hospitalizada, y la sintomatología lo permite, se puede optar por realizar la ecografía a pie de cama con el EPI indicado o bien ofrecer ecografía morfológica y estudio de ADN-lc en 4semanas o tras dos PCR negativas para SARS-CoV-2 separadas en 24h23.
- •
Cribado de segundo trimestre (18-22 semanas). Si la paciente no está ingresada, se pospondrá teniendo en cuenta la edad gestacional límite de 22.6semanas. En caso de estar ingresada, si bien se puede realizar a pie de cama, si el estado materno lo permite, con el EPI indicado, las características de esta ecografía hacen que sea recomendable, siempre que sea posible, retrasarla en 4semanas y poder realizarla vía ambulatoria.
- •
Control de tercer trimestre (34-36 semanas). Una vez recuperada la paciente, se recomiendan controles de crecimiento cada 4semanas. Si hipoxemia materna severa, contemplar la realización de una neurosonografía a las 32-34semanas17.
Adecuación del control ecográfico en la gestante COVID-19
| Ecografía | Paciente ambulatoria | Paciente ingresada |
|---|---|---|
| 11-13.6s | Retrasar 2s(si > 14s, ECO 16s + ADN-lc si ECO normal o + técnica invasiva si ECO patológica) | Ecografía a pie de cama si buen estado materno(si > 14s o mal estado materno, ECO 16s + ADN-lc si ECO normal o + técnica invasiva si ECO patológica) |
| 18-22.6s | Posponer (límite 22.6s) | Ecografía a pie de cama si buen estado maternoSi el estado materno no lo permite, posponer (límite 22.6s) |
| Tercer trimestre (crecimiento fetal) | Reducir su frecuencia (1.er control crecimiento 2-4s tras curación) | Control de crecimiento cada 4sValorar neurosonografía 32-34s |
Fuente: modificado de Abu-Rustum et al.11.
No hay evidencia sólida hasta la fecha de infección congénita por SARS-CoV-2 y, por el momento, no se ha descrito ningún caso de patología malformativa fetal en gestantes que han adquirido la COVID-19 durante el primer o segundo trimestre del embarazo37. Dado que existe un riesgo teórico de que esto pudiera suceder, la ecografía del segundo trimestre es especialmente importante en pacientes positivas. Por otro lado, y debido a que en la infección por otros coronavirus está demostrada una asociación a CIR, se recomienda control de crecimiento, con valoración de líquido amniótico y estudio Doppler si procede11,23.
En gestaciones de alto riesgo obstétrico, que además son casos en investigación, probable o confirmado, hay una serie de exploraciones ecográficas que no pueden ser demoradas. Estas incluyen, entre otras:
- •
Ecocardiografía urgente.
- •
Sospecha de patología malformativa.
- •
CIR con alteración hemodinámica.
- •
Complicaciones de la gestación MC.
En estos casos, la exploración deberá realizarse por el facultativo que tenga mayor nivel de experiencia y siempre usando el EPI adecuado22,24-26,36.
Se realizará RCTG para valoración del bienestar fetal de acuerdo a las guías locales en cada medio4.
Procedimientos invasivosDado que se ha descrito riesgo de transmisión vertical asociado a los procedimientos invasivos en madres portadoras de HIV, hepatitisB, hepatitisC y otras infecciones38, existe un riesgo potencial de que esto también pueda suceder con el SARS-CoV-2. Actualmente, si bien la mayoría de los estudios no encuentran transmisión vertical en gestantes COVID-19 en el tercer trimestre del embarazo37,39, progresivamente van apareciendo case reports que sugieren esta posibilidad, con aislamiento del virus por PCR en líquido amniótico y en exudado nasofaríngeo del recién nacido, así como detección de IgG e IgM específicas para SARS-CoV-2 en suero neonatal40-44. No hay información disponible al respecto en infección por SARS-CoV-2 en primer y segundo trimestre de la gestación.
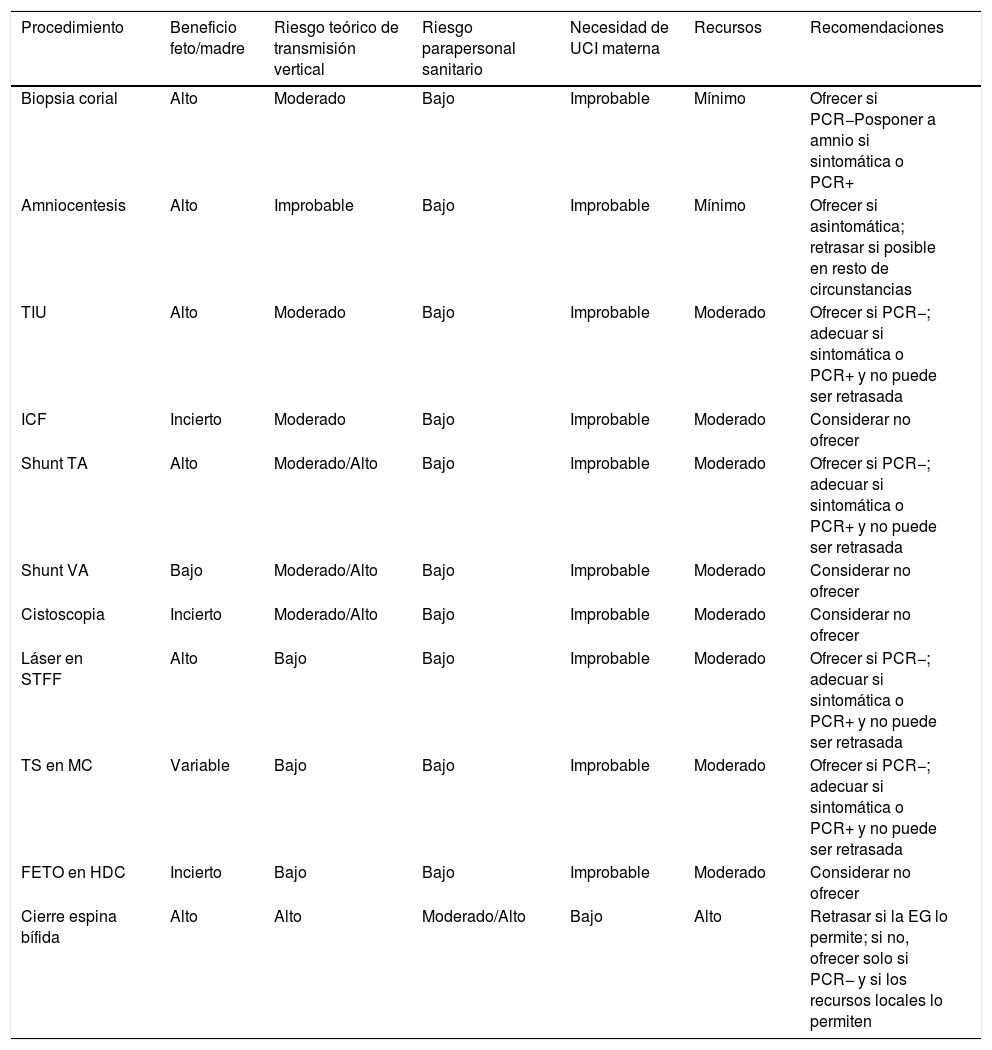
Como norma general, e individualizando el caso, en aquellos casos de sospecha/caso probable o confirmado COVID-19 se preferirá la realización de una amniocentesis a la de una biopsia corial11,45. Además, teniendo en cuenta que idealmente se pospondrá la realización de la técnica 14días tras la finalización de los síntomas o tras dos PCR negativas separadas por un intervalo de 24h, habitualmente alcanzaremos la edad gestacional en que la amniocentesis es la técnica de elección. Se evitará, en la medida de lo posible, la punción transplacentaria. En la tabla 2 se exponen los diferentes procedimientos invasivos (diagnósticos y terapéuticos), con el beneficio que representa para el binomio madre-feto, el riesgo teórico de transmisión vertical, el riesgo para el profesional que realiza la técnica, la necesidad de cuidados intensivos maternos, los recursos necesarios y las recomendaciones de su realización en periodo de pandemia45. Como norma general se valorará el beneficio fetal basado en la evidencia científica en contraposición a los potenciales riesgos para el feto, la madre y los profesionales sanitarios. Por otro lado, cada centro hospitalario deberá valorar si sus recursos le permiten mantener la misma cartera de servicios en cuanto a procedimientos de terapia fetal se refiere en periodo de pandemia45.
Procedimientos invasivos diagnósticos y terapéuticos
| Procedimiento | Beneficio feto/madre | Riesgo teórico de transmisión vertical | Riesgo parapersonal sanitario | Necesidad de UCI materna | Recursos | Recomendaciones |
|---|---|---|---|---|---|---|
| Biopsia corial | Alto | Moderado | Bajo | Improbable | Mínimo | Ofrecer si PCR−Posponer a amnio si sintomática o PCR+ |
| Amniocentesis | Alto | Improbable | Bajo | Improbable | Mínimo | Ofrecer si asintomática; retrasar si posible en resto de circunstancias |
| TIU | Alto | Moderado | Bajo | Improbable | Moderado | Ofrecer si PCR−; adecuar si sintomática o PCR+ y no puede ser retrasada |
| ICF | Incierto | Moderado | Bajo | Improbable | Moderado | Considerar no ofrecer |
| Shunt TA | Alto | Moderado/Alto | Bajo | Improbable | Moderado | Ofrecer si PCR−; adecuar si sintomática o PCR+ y no puede ser retrasada |
| Shunt VA | Bajo | Moderado/Alto | Bajo | Improbable | Moderado | Considerar no ofrecer |
| Cistoscopia | Incierto | Moderado/Alto | Bajo | Improbable | Moderado | Considerar no ofrecer |
| Láser en STFF | Alto | Bajo | Bajo | Improbable | Moderado | Ofrecer si PCR−; adecuar si sintomática o PCR+ y no puede ser retrasada |
| TS en MC | Variable | Bajo | Bajo | Improbable | Moderado | Ofrecer si PCR−; adecuar si sintomática o PCR+ y no puede ser retrasada |
| FETO en HDC | Incierto | Bajo | Bajo | Improbable | Moderado | Considerar no ofrecer |
| Cierre espina bífida | Alto | Alto | Moderado/Alto | Bajo | Alto | Retrasar si la EG lo permite; si no, ofrecer solo si PCR− y si los recursos locales lo permiten |
FETO en HDC: Fetal Endoscopic Tracheal Occlusion en hernia diafragmática congénita; Shunt TA: shunt tóraco-amniótico; ICF: intervencionismo cardiaco fetal; Shunt VA: shunt vésico-amniótico; STFF: síndrome de transfusión feto-fetal; TIU: transfusión intrauterina; TS en MC: terminación selectiva en gestación monocorial.
Fuente: Deprest et al.45.
Respecto a la necesidad de realizar cribado para SARS-CoV-2 antes de la realización de un procedimiento invasivo, esto debe ser la norma siempre que requiera ingreso hospitalario. En el momento actual, en el que en nuestro medio la disponibilidad para la práctica de una PCR es mayor, es recomendable el cribado mediante PCR en exudado nasofaríngeo antes de la realización de cualquier técnica invasiva diagnóstica, tanto en beneficio de la madre, retrasando la técnica en caso de positividad y disminuyendo el hipotético riesgo de transmisión vertical, como del personal sanitario.
Medidas de seguridad durante la realización de la exploración ecográficaLa exploración ecográfica reúne una serie de características específicas que la hace especialmente de riesgo en la pandemia por COVID-19. Las medidas de distanciamiento médico-paciente no se pueden respetar, las exploraciones son largas, y las salas, habitualmente pequeñas y poco ventiladas. Además, puede requerirse que la paciente realice inhalaciones o exhalaciones profundas y/o apneas o que se tenga que realizar una ecografía transvaginal o un procedimiento invasivo con riesgo de exposición a fluidos corporales.
Medidas de seguridad organizativasDesde el punto de vista organizativo y con el fin de minimizar riesgos, se recomienda22,36:
- •
Los especialistas en ecografía con patología de base no deberán realizar labor asistencial presencial en el periodo de pandemia.
- •
En el caso de contacto con caso confirmado COVID-19 sin protección adecuada, el profesional deberá guardar periodo de cuarentena.
- •
Los facultativos con patología de base o en aislamiento domiciliario pueden desempeñar labor asistencial no presencial.
- •
Debido a que algunas exploraciones ecográficas requieren un alto nivel de especialización (Medicina Fetal, terapia fetal…), se establecerán retenes entre los miembros del equipo que tengan esa capacitación.
- •
Con el fin de minimizar el riesgo de contagio de las gestantes, se cancelarán las exploraciones ecográficas que no sean estrictamente necesarias y se reprogramarán las que puedan demorarse.
- •
En caso de no contar con los recursos humanos suficientes, se establecerá un orden de prioridades: el alto riesgo prevalece al bajo riesgo, el segundo trimestre al primero, y el primer trimestre al tercero.
- •
En la medida de lo posible, se contactará previamente con la paciente vía telefónica para descartar contacto estrecho/presencia de sintomatología sugestiva de COVID-19. Se le informará que debe acudir puntual a la cita y que pasará sola a la sala de exploraciones13.
- •
Las citas se programarán respetando los tiempos recomendados por la SEGO para las diferentes exploraciones ecográficas4-6. No se contemplará la posibilidad de sobrecargar la agenda.
- •
En la sala de espera se inhabilitarán dos de cada tres asientos para asegurar la distancia social.
- •
Actualmente se desaconseja la presencia en el hospital de cualquier persona que no sea estrictamente necesaria. Serán excepciones las gestantes menores, el déficit intelectual, la barrera idiomática o siempre que el facultativo lo considere oportuno. En el caso de detectarse una patología fetal, se puede pasar a la paciente y acompañante a un espacio destinado para tal fin, o valorar, en consenso con la gestante, la posibilidad de videollamada.
- •
Se evitará la entrada en la sala de todas aquellas personas que no sean estrictamente necesarias. No deberá pasar, por tanto, personal en formación (estudiantes, residentes, fellows), lo que implica la suspensión de la actividad formativa y docente durante la crisis sanitaria10,22,30.
Durante la realización de la ecografía se tendrá en cuenta:
- •
A la entrada en la sala, la gestante deberá22,24-28:
- ∘
Llevar mascarilla quirúrgica.
- ∘
En caso de llevar guantes, retirárselos, proceder a lavado de manos con gel hidroalcohólico.
- ∘
Se le recomendará que no toque/toque lo mínimo posible las superficies.
- ∘
Se tumbará en la mesa de exploraciones (cubierta con papel en lugar de sábana), idealmente con los brazos flexionados sobre el tórax, evitando que toque los extremos de la camilla.
- •
El personal sanitario deberá22,24-28:
- ∘
Evitar ropa de calle. Se recomienda llevar pijama de manga corta (brazos sin cubrir por debajo del codo).
- ∘
No usar joyas/relojes.
- ∘
Llevar mascarilla quirúrgica.
- ∘
Lavarse las manos con agua y jabón o con gel hidroalcohólico antes y después de entrar en contacto con cada paciente.
- ∘
Durante la exploración ecográfica se recomienda usar guantes de nitrilo de un solo uso, desechándolos al finalizar cada ecografía (recordar higiene de manos antes y después de su uso).
- •
En caso de pacientes con sospecha, caso probable o confirmado de COVID-19 en las que la ecografía no se pueda demorar:
- ∘
La paciente deberá seguir todas las medidas ya expuestas.
- ∘
El profesional sanitario deberá haberse formado previamente en el uso del EPI.
- ∘
El EPI del profesional sanitario incluirá22,24-28:
- -
Mascarilla FPP2.
- -
Bata impermeable.
- -
Doble guante.
- -
Gafas de protección.
- ∘
Es fundamental la higiene de manos antes y después de la colocación del EPI.
- ∘
Para reducir el tiempo de exploración y, en consecuencia, el de exposición:
- -
Es preferible guardar clips de barridos de regiones anatómicas a imágenes estáticas. Posteriormente se procederá a captura offline de los planos estandarizados para el estudio biométrico13.
- -
La exploración será realizada por un especialista sénior en ecografía13.
- ∘
Se intentará generar el mínimo número de fómites (no se entregará informe ni fotografías en ese momento).
- ∘
Si está ingresada, se preferirá realizar la exploración a pie de cama.
- ∘
Si el manejo es ambulatorio, lo ideal sería disponer de una sala de ecografía aislada destinada únicamente a gestantes COVID-19, a poder ser con baño en su interior, con una estación de trabajo y un equipo ecográfico dedicado exclusivamente a estas exploraciones durante la crisis sanitaria. Se recomienda la utilización de paquetes de gel unidosis. El material necesario para la exploración (EPI, material de técnicas invasivas si se requiriera, contenedores para desechables…) deberá estar preparado en su interior, eliminando todo aquello, incluido mobiliario y fungible, que no sea estrictamente necesario. La actividad será llevada a cabo por un especialista sénior en ecografía. En caso de no disponer de este tipo de sala, estas exploraciones serán programadas al final de la jornada laboral11.
Los coronavirus son virus encapsulados de envoltura lipídica que se desnaturalizan con facilidad con la mayoría de desinfectantes recomendados por los fabricantes de los equipos ecográficos y sus sondas, ya que son sensibles a los desinfectantes de bajo grado (fig. 1)36. Se sabe que pueden transmitirse directamente por gotas de Flügge o a través de fómites donde estas se depositan debido a su peso. Se desconoce con exactitud la vida media del SARS-CoV-2 en superficies como el metal, el cristal o el plástico, y aunque se ha descrito de hasta 9días, la media se estima en 48-96h46-49.
Nivel de resistencia a los desinfectantes de los diferentes microorganismos.
DNA: desinfectante de nivel alto; DNI: desinfectante de nivel intermedio; DNB: desinfectante de nivel bajo.
Fuente: Basseal et al.36.
- •
Se retirarán todos los accesorios que no sean necesarios.
- •
El número de transductores conectados se reducirá al mínimo necesario, manteniendo una sonda cónvex transabdominal y una transvaginal. El resto se retirará y almacenará en otro lugar.
- •
Se sustituirán, si es posible, sillas tapizadas por sillas de plástico/piel/polipiel, de más fácil limpieza.
- •
La sala se limpiará en profundidad cada mañana con desinfectante de bajo grado, incluyendo monitor, teclado, bote de gel, contenedor de sondas, ratón, picaportes, interruptores, puertas, camilla, sillas, mesa de despacho, etc. Se incluirá la limpieza de sondas y cables.
- •
La camilla y la ropa de la gestante se cubrirán con material desechable.
- •
Inmediatamente después de cada paciente, siempre con guantes, se retirará el material desechable y se limpiará la camilla. También se limpiarán al finalizar cada exploración las sondas y los cables y las superficies que se tocan con mayor frecuencia.
- •
Al final de la jornada laboral, si no se ha podido sustituir toda la lencería por material desechable, esta se meterá en una bolsa, sin sacudir previamente y siempre llevando guantes, que se cerrará y se introducirá en el contenedor destinado a tal fin.
- •
La sala y el equipo se lavarán de manera exhaustiva, del mismo modo que antes de iniciar la jornada, y al finalizar, tras retirarse los guantes, se procederá a higiene de manos
Para la desinfección de los enseres de la sala se pueden utilizar los siguientes desinfectantes de nivel bajo, todos ellos eficaces contra el SARS-CoV-222,36,50:
- •
Hipoclorito sódico 0,1%.
- •
Etanol 62-71%.
- •
Peróxido de hidrógeno 0,5%.
- •
Cloruro de benzalconio 0,05-0,2%.
- •
Digluconato de clorhexidina 0,02%.
Hay que respetar el tiempo de secado.
Limpieza y desinfección del equipo y de los transductoresDebido a que la información con respecto al SARS-CoV-2 es limitada, se recomienda el uso de desinfectantes de nivel alto para la limpieza de los equipos, siempre teniendo en cuenta las recomendaciones del fabricante36. Hay que tener especial cuidado con la correcta desinfección de los transductores, dispositivos reutilizables en contacto directo con la paciente, con riesgo de transmisión paciente-paciente y medio-paciente, ya que a su vez son muy delicados.
Atendiendo a la clasificación de Spaulding, que clasifica los dispositivos médicos reutilizables según el riesgo potencial de infección al que el paciente se expone, siendo especialmente útil para decidir el grado de desinfección requerido, estos pueden ser22,30:
- •
No críticos o de riesgo bajo: en contacto con piel íntegra (sonda transabdominal). Se recomienda un nivel de desinfección bajo o intermedio, ya que todos ellos desnaturalizan al SARS-CoV-2.
- •
Semicríticos o riesgo medio: en contacto con sangre, fluidos corporales, mucosas o piel no íntegra (sonda transvaginal).
- •
Críticos o riesgo alto: cualquier transductor que se utilice para técnicas invasivas.
Para los dispositivos de riesgo medio o alto se utilizarán desinfectantes de alto nivel que incluyan todos los microorganismos, además del SARS-CoV-2, y se protegerá el transductor con una funda. Estas medidas deberían ser la práctica clínica habitual.
La correcta desinfección de los transductores comprende dos pasos51:
- •
Limpieza: los restos de gel pueden actuar como barrera y disminuir la eficacia del desinfectante, por eso se procederá a retirar el gel, lavar con agua y jabón líquido no abrasivo y secar finalmente la sonda, ya que el agua residual puede diluir el desinfectante30,52.
- •
Desinfección: para las sondas transabdominales basta con desinfectantes de bajo nivel. En nuestro medio es práctico el uso de toallitas Medipal®; si no se dispone de ellas, se puede utilizar clorhexidina acuosa al 2%. Respecto a las sondas transvaginales, la desinfección se realiza con desinfectantes de alto nivel, que incluyen22:
- ∘
Agentes glutaraldehidos al 2,4-3,2% (Cidex®).
- ∘
Agentes no glutaraldehidos: peróxido de hidrógeno y ácido peroxiacético (Cidex OPA®, Cidex PA®).
- ∘
Dióxido de cloro (Tristel Duo®).
- ∘
Peróxido de hidrógeno al 7,5%.
- ∘
Hipoclorito sódico al 0,21% (Antisapril Blu 2%®).
- ∘
Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Nuestro más sincero agradecimiento a todo el personal sanitario de la Sección de Ecografía y Medicina Fetal. No solo a los facultativos, sino también a enfermería, DUE y TCAE, así como al personal administrativo, por su labor en gestión de agendas, reprogramación de pacientes, y por desempeñar un papel fundamental en el cumplimiento de las medidas de seguridad durante todo este periodo.
Especial mención merecen el Prof. José Luis Bartha y la Dra. Alicia Hernández, Jefes de Servicio de Obstetricia y Ginecología. Darles las gracias por la inmensa labor de coordinación y redistribución de recursos que han realizado en todo momento.