Los linfomas no Hodgkin son un grupo heterogéneo de tumores linfoproliferativos. Suponen el 90% de todos los linfomas malignos. Su incidencia ha aumentado en las últimas décadas. Los linfomas no Hodgkin primarios que aparecen en la cavidad pélvica son raros. Se presenta el caso de una paciente que presentaba una masa palpable a través de la vagina en la musculatura profunda del suelo pélvico, que histológicamente correspondió a un linfoma no Hodgkin B difuso de células grandes, que es el tipo histológico más frecuente.
Non-Hodgkin's lymphomas are a heterogenous group of lymphoproliferative neoplastic diseases, representing 90% of all malignant lymphomas. The incidence of these malignancies has risen during the past few decades. Primary pelvic non-Hodgkin's lymphomas are uncommon. We report a patient with a palpable mass located in the pelvic floor musculature. Histologic examination revealed diffuse large B-cell non-Hodgkin's lymphoma, which is the most frequent histological subtype.
Los linfomas no Hodgkin son un grupo heterogéneo de tumores linfoproliferativos que generalmente se originan en los tejidos linfoides y que frecuentemente pueden diseminarse a otros órganos. Suponen el 4% de todos los cánceres diagnosticados1.
Suponen el 90% de todos los linfomas. Su incidencia ha aumentado, duplicándose en las últimas tres décadas. Este incremento se ha relacionado con el aumento de las infecciones por VIH, infecciones virales, tratamientos inmunosupresores o factores ambientales como los pesticidas1. El subtipo histológico más frecuente es el linfoma de células B grandes difuso2.
Los linfomas no Hodgkin primarios que aparecen en la cavidad pélvica son raros y suelen afectar al sistema genital femenino (ovario, cérvix, cuerpo uterino, vagina y vulva por orden de frecuencia)3. Menos común es que dicha aparición se deba a la afectación primaria de un ganglio a ese nivel o a un linfoma extranodal de musculatura pélvica.
Un linfoma primario pélvico puede debutar con clínica sugestiva de neoplasia ginecológica. Aunque esta última es mucho más frecuente, debemos conocer dicha posibilidad para no retrasar su diagnóstico.
Se presenta el caso de una paciente con una masa palpable a través de la vagina en la musculatura profunda de suelo pélvico que finalmente correspondió a un linfoma no Hodgkin B difuso de células grandes.
Descripción del casoPaciente de 41 años sin antecedentes familiares ni personales de interés, nuligesta y con ciclos normales cada 28 días. Fue remitida a nuestro centro por hallazgo casual de masa en pelvis menor en una exploración ginecológica rutinaria, encontrándose asintomática.
A la exploración se tactaba una infiltración induración extrínseca en tercio superior de cara lateral vaginal izquierda, a nivel paravaginal derecho, bilateralmente en la zona del elevador del ano y en fosa isquirrectal izquierda, así como adenopatías inguinales bilaterales. La especuloscopia revelaba un cérvix de nulípara bien epitelizado y una vagina amplia y elástica sin ninguna lesión evidente. En la ecografía transvaginal se apreciaba cérvix y útero de características normales con línea endometrial regular y fina.
Con el diagnóstico inicial de neoplasia genital se realizó resonancia magnética nuclear (RMN), biopsia de alguna de las zonas induradas sospechosas, citología y analítica completa con marcadores tumorales. La citología indicaba negatividad para células malignas. Marcadores tumorales CA 125, CA 15,3, CA 19,9 y CEA negativos.
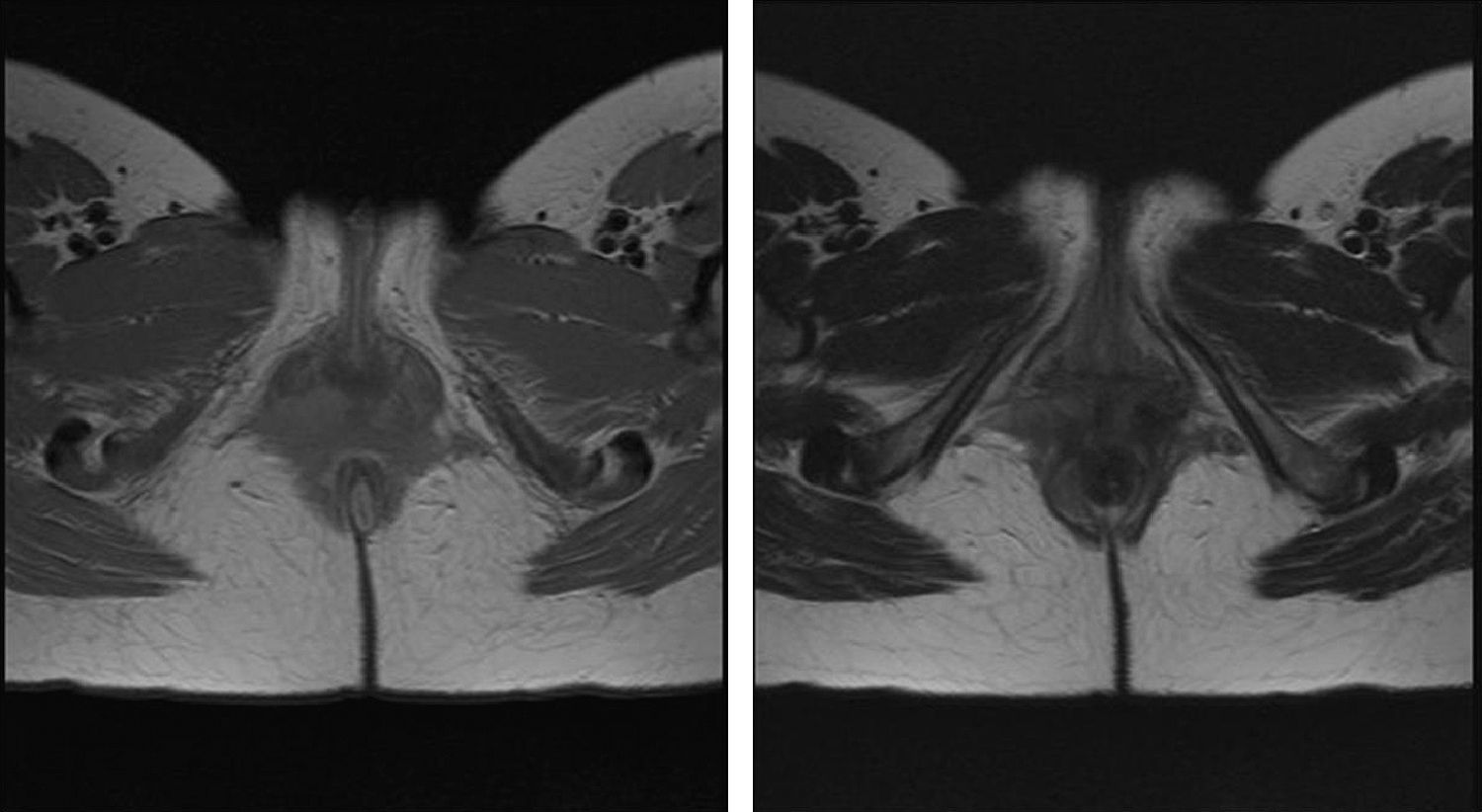
Se realizó RMN con estudio dinámico tras administración de contraste paramagnético. A nivel pélvico se apreciaba lesión de aspecto sólido e infiltrante, mal delimitada, que se topografiaba a nivel vulvar y que afectaba a ambas fosas isquioanales, extendiéndose al espacio rectovaginal, zona interesfinteriana anal derecha y pequeña ocupación adyacente a uretra. La lesión captaba contraste. Se diagnosticó como lesión infiltrante mal delimitada de suelo pélvico (fig. 1).
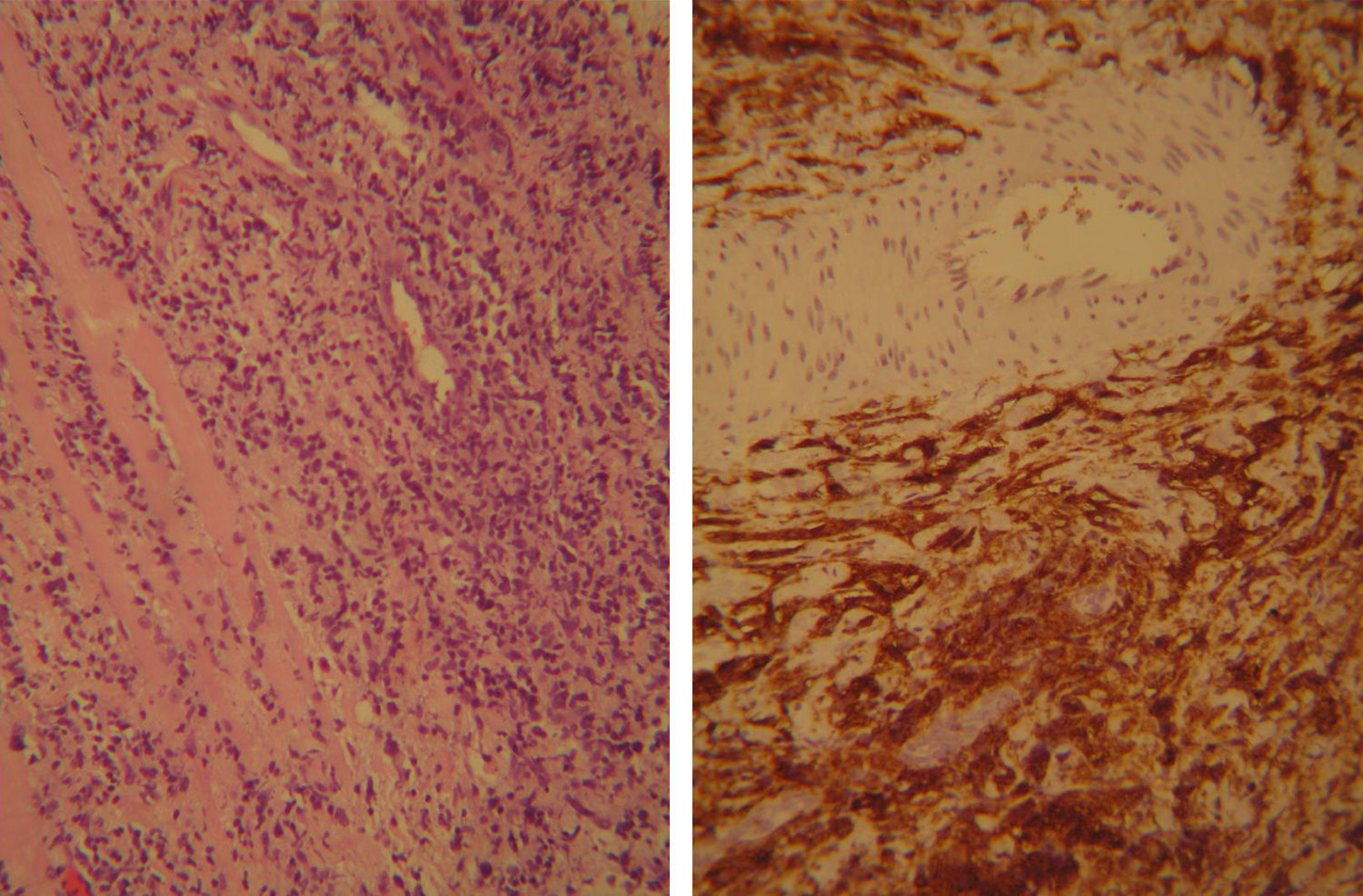
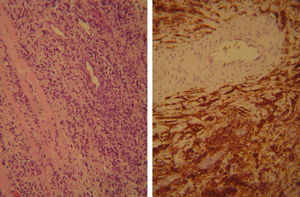
A los 15 días de la primera visita se realizó bajo anestesia una toma de biopsias de las lesiones mediante incisión perineal mediolateral izquierda obteniéndose 4 biopsias a cielo abierto de aproximadamente 1,5cm. La anatomía patológica de éstas informó de tejido muscular esquelético infiltrado por linfoma B difuso de células grandes, remitiéndose la muestra al Centro Nacional de Investigaciones Oncológicas. Éste informó de biopsia de partes blandas que muestra infiltración difusa por células linfoides de tamaño intermedio-grande con fenotipo CD20+, bcl2+, citoqueratina-, vicentina- y S100-. Índice proliferativo alto (Ki-67). Se observaron células T CD3 y CD5 acompañantes, CD10-, bcl-6-, ciclina D1-, CD3- y p53-. El diagnóstico final fue de partes blandas (plano muscular pélvico) infiltradas por linfoma B difuso de células grandes (fig. 2). Se biopsiaron en dos ocasiones adenopatías inguinales pero no presentaban afectación.
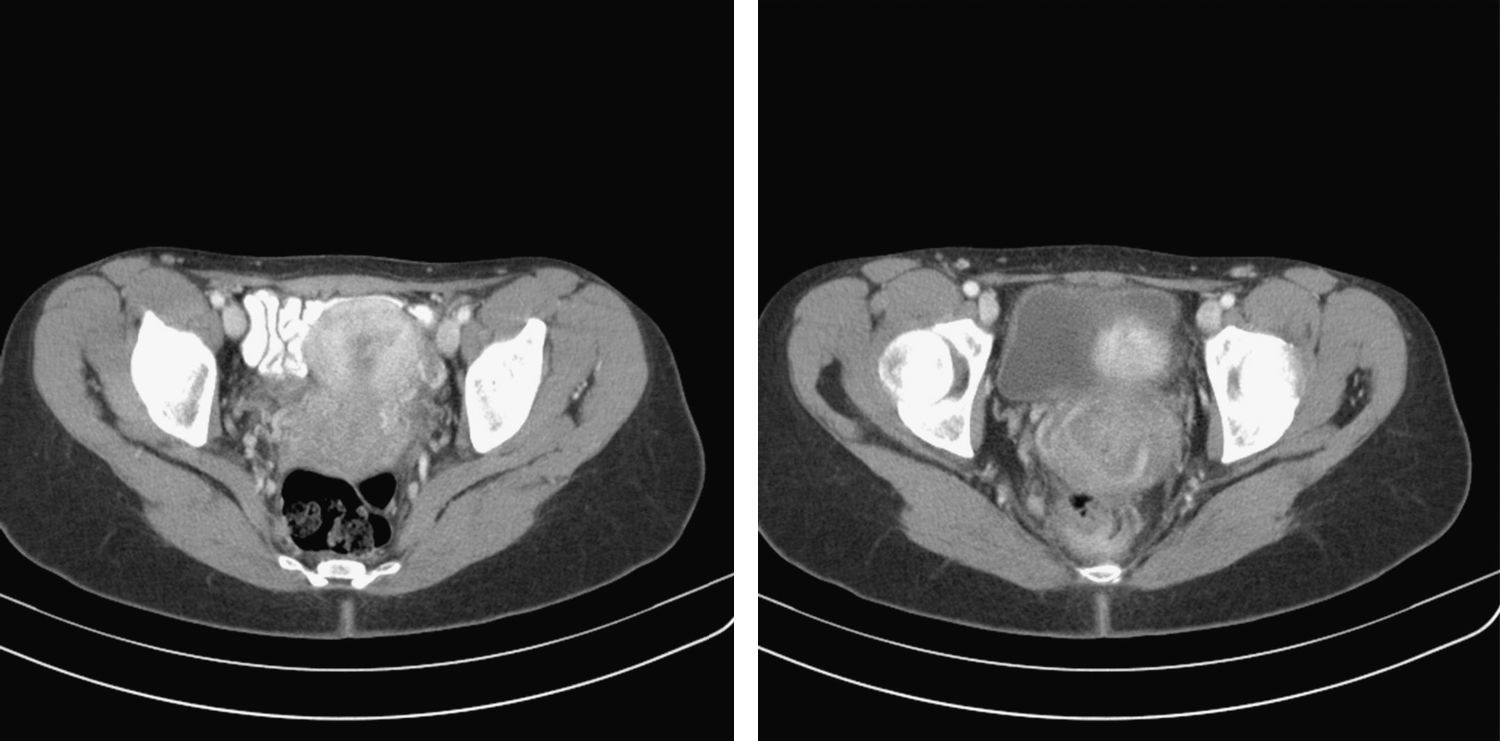
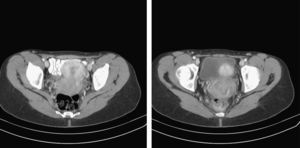
Ante dichos hallazgos se realizó aspiración de médula ósea, donde no existía infiltración por el linfoma, así como una TAC cérvico-toraco-abdominal. En ésta se apreciaba masa pélvica de 6,6cm de diámetro axial que correspondería al linfoma, afectando a la vagina, sin planos grasos de separación con el recto y la vejiga (fig. 3).
Analítica: lactato deshidrogenasa (271U/l), β2microglobulina (1,32mg/l), albúmina (5,06), hemoglobina (14,4gr/dl), gamma glutamiltranspeptidasa (72U/l), calcio (10,65mg/dl), leucocitos (10.500/mm3) y plaquetas (242.000/mm3).
El diagnóstico y estadiaje final fue linfoma no Hodgkin B difuso de células grandes. Estadio iiE. Índice Pronóstico Internacional (IPI) 0.
Se planteó tratamiento quimioterapéutico con 6 ciclos R-CHOP (rituximab, ciclofosfamida, doxorrubicina, vincristina y prednisolona), puesto que la paciente no deseaba radioterapia. Buena tolerancia. Se realiza una PET-TAC en la que no se aprecian hallazgos patológicos, administrándose un último ciclo.
Actualmente sigue controles periódicos en la Unidad de Ginecología y en la de Hematología de nuestro centro.
DiscusiónLos linfomas no Hodgkin suelen proceder de la malignización de un nódulo linfático. Con menor frecuencia se originan en otro tipo de tejidos, siendo los llamados linfomas primarios extranodales.
Los linfomas no Hodgkin situados a nivel pélvico son raros y suelen representar la afección extranodal de un linfoma sistémico (linfoma secundario). Con menor frecuencia se trata de linfomas primarios pélvicos. En dicho caso se han documentado afectando a retroperitoneo, ovario, útero, cervix, vagina y vulva4. Pueden debutar en forma de masa pélvica (menos del 1% de los linfomas no Hodgkin), muchas veces asintomática5.
Raramente un linfoma pélvico debuta con clínica ginecológica o afecta los órganos reproductivos. Y con menor frecuencia todavía se presentan linfomas primarios extranodales de origen en los órganos del tracto genital femenino (el 1,5% de los casos)5. Cuando se trata de un linfoma que afecta dichos órganos suele debutar como sangrado genital, dolor pélvico o masa pélvica fija, por lo que puede simular un cáncer ginecológico.
En el caso clínico que nos ocupa se palpaba una masa, pero no afectaba a ningún órgano genital, ni siquiera a la vagina. Su origen se debería a una afectación ganglionar pélvica primaria que progresivamente infiltró los planos musculares adyacentes del suelo pélvico o bien a otra opción menos frecuente: un linfoma primario extranodal de la musculatura esquelética del suelo pélvico.
Para la clasificación histológica de los linfomas no Hodgkin se utiliza la clasificación REAL/WHO del año 2001, que describe veinte o más entidades clinicopatológicas. El subtipo histológico más frecuente es el linfoma de células B grandes difuso (33%) seguido del linfoma folicular de células B (22%)6. El resto de subtipos suponen menos del 10% de los casos. Cada subtipo tiene un curso clínico y responde de forma distinta al tratamiento.
Desde el punto de vista práctico, el Instituto Nacional del Cáncer de EE. UU. los divide en linfomas indolentes y linfomas de rápido crecimiento o agresivos. El linfoma difuso de células B, que es el caso que nos ocupa, está incluido en el segundo grupo, de peor pronóstico.
Los linfomas no Hodgkin suelen debutar como una adenopatía indolente con características de malignidad, en cualquier localización. En un 25% de los casos lo hace como enfermedad extranodal que frecuentemente suele ser a nivel gastrointestinal, cabeza y cuello o piel, aunque realmente podría empezar en cualquier órgano o tejido6. En el tipo histológico que nos ocupa los pacientes suelen presentar masas que crecen rápidamente. En muchos casos la clínica inicial deriva de la compresión local derivada del crecimiento tumoral. No obstante, no hay que olvidar que ante una masa palpable a nivel vaginal, lo más habitual es que se trate de un tumor de origen ginecológico. También puede presentar los llamados síntomas B (fiebre, pérdida de más del 10% del peso en los últimos seis meses y sudoraciones nocturnas).
El diagnóstico es siempre histopatológico con determinación del tipo celular específico mediante estudio inmunohistoquímico. La diferenciación folicular de un linfoma viene dada por la expresión de CD20, bcl2 y CD10. Tener el marcador Ki67+ indica alto índice proliferativo.
Para el estadiaje se utiliza el sistema Ann Arbor, que incluye 4 estadios: i y ii corresponderían a los estadios localizados y los otros dos a los diseminados. Nuestro caso se trataba de un estadio iiE que se corresponde con afectación de 2 o más regiones linfáticas en un mismo lado del diafragma (ii), acompañado de afectación de un sitio extralinfático (E).
El pronóstico depende, en general, del tipo histológico, del estadio y del tratamiento. Se han descrito muchos factores pronósticos: edad, presencia de síntomas B, estadio, estado general del paciente, etc. Se ha propugnado el IPI basado en la clasificación de los pacientes en cuatro grupos según la edad, el estadio, número de sitios extranodales, estado general y concentración de lactato deshidrogenasa. Los pacientes con dos factores de riesgo o más de IPI tienen menos del 50% de probabilidad de supervivencia general y de permanecer sin recaída a los cinco años7.
En general, sólo un 30% de los linfomas difusos están en estadios localizados en el momento del diagnóstico3. El pronóstico de los linfomas pélvicos no Hodgkin primarios es bueno, con excelentes tasas de respuesta al tratamiento en la mayoría de ellos3. Gran parte de las recaídas se produce en los primeros dos años.
El tratamiento de este tipo de linfomas suele realizarse con quimioterapia con o sin radioterapia. No se aconseja la escisión quirúrgica de la masa salvo con fines diagnósticos, puesto que lo único que consigue es aumentar la morbilidad y no se asocia a mejor pronóstico5. La selección del tratamiento depende del subtipo histológico y del estadio. El esquema quimioterapéutico de primera línea en los linfomas difusos de células B grandes es R-CHOP con o sin radioterapia posterior, que proporciona períodos de supervivencia a largo plazo sin enfermedad en el 35 al 45% de los pacientes8.
El rituximab es un anticuerpo monoclonal IgG específico dirigido contra el antígeno CD20 que es expresado en las células B de la mayoría de los linfomas no Hodgkin, provocando la muerte de éstas.
En conclusión, el linfoma primario localizado en pelvis es raro pero puede debutar con clínica ginecológica, simulando a veces tumores malignos genitales. Por ello, el ginecólogo debe tenerlo en cuenta en el diagnóstico diferencial de una masa retroperitoneal.