La tuberculosis mamaria es un proceso muy poco frecuente. El diagnóstico es dificultoso y a menudo es erróneo si no se sospecha. La clínica y el diagnóstico por imagen no son específicos y frecuentemente se confunde con otras enfermedades, lo que puede conducir a un tratamiento terapéutico erróneo.
Breast tuberculosis is a highly uncommon disease. Diagnosis is difficult and often erroneous unless this entity is suspected. Clinical and imaging diagnoses are not specific and breast tuberculosis is frequently confused with other diseases, leading to incorrect therapeutic management.
La tuberculosis (TBC) mamaria es un proceso muy poco frecuente1,2. Sir Astley Cooper describió esta enfermedad por primera vez en 18293 y, desde entonces, se han publicado aproximadamente 900 casos6. Su incidencia es muy baja, entre el 0,1 y el 0,52% de todas las lesiones examinadas histológicamente4, pero se eleva en zonas endémicas8,9 y en mujeres con el virus de la inmunodeficiencia humana (VIH)5.
Ni la clínica ni el diagnóstico por imagen son específicos, y el cuadro frecuentemente se confunde con una neoplasia, un absceso de mama7 o una mastopatía fibroquística10, lo que conduce con frecuencia a un tratamiento terapéutico erróneo.
Caso clínicoMujer de 76 años de edad, clase media, raza blanca, a la que se había enviado a la Unidad de Patología Mamaria en 2002 por lesión radiológica mamaria sospechosa. En sus antecedentes refiere hiperglucemia controlada con antidiabéticos orales e hipertensión arterial controlada, su última regla había sido a los 48 años y es nuligesta.
La mamografía muestra una imagen nodular espiculada en los intercuadrantes internos de la mama derecha, por lo que se aconseja punción de ésta. La exploración de las mamas es rigurosamente normal, por lo que se realiza una punción aspirativa con aguja fina (PAAF) guiada con esterotaxia con resultado de pequeños grupos de células epiteliales de morfología benigna y células espumosas. Ante la discordancia radiohistológica, se decide realizar biopsia guiada con arpón. En este intervalo, la mujer tiene un traumatismo con fractura de muñeca y de pelvis, lo que retrasa la cirugía hasta resolverse el cuadro. La mujer no vuelve a la Unidad de Patología Mamaria hasta diciembre de 2005, en ese momento refiere un nódulo en la mama derecha que había aumentado de tamaño en los últimos meses. En la exploración clínica la mujer presenta un nódulo de 4cm de diámetro en los intercuadrantes internos de la mama derecha, de consistencia elástica, no adherido a la piel ni a planos profundos. No se encuentran adenopatías palpables.
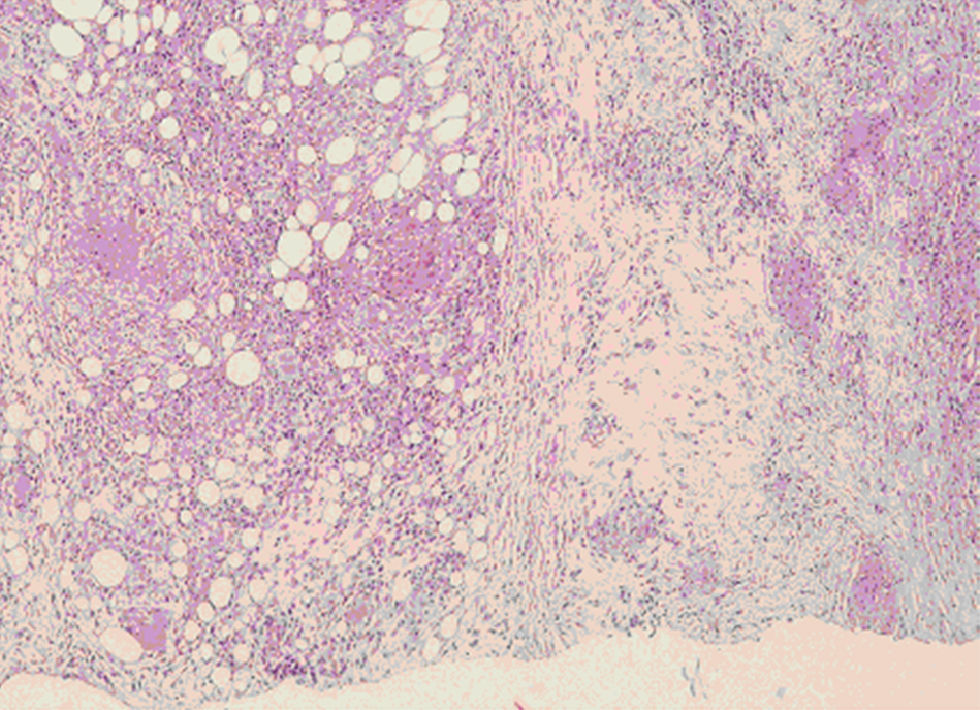
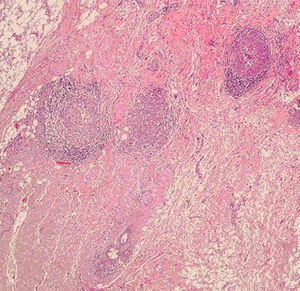
Se realiza una mamografía que informa de una densidad focal asimétrica de aproximadamente 3cm en la mama derecha (que coincide con el nódulo palpable), isodensa y mal delimitada; la biopsia con aguja gruesa da como resultado mastitis granulomatosa epitelioide con necrosis y fibrosis (fig. 1). La tinción de Zhiel es negativa en el tejido, pero la morfología es concordante con TBC de forma esclerosante. Las pruebas de bacilo ácido alcoholresistente (BAAR), de PCR (polymerase chain reaction ‘reacción en cadena de la polimerasa') son negativas, así como las de TBC (sin amplificación del genoma) y Lowenstein. El resultado de malignidad también es negativo.
Se realiza un estudio en el Servicio de Medicina Interna con radiografía de tórax y se observan elongación aórtica y pequeños granulomas en campos pulmonares como afectación residual de TBC, sin cambios respecto a anteriores. La ecografía abdominopélvica, el hemograma y la bioquímica son normales. La serología de virus de la hepatitis B, virus de la hepatitis C y HIV es negativa. La serología de Fiebre Q, toxoplasma, brucilla y salmonela también es negativa. La búsqueda de BAAR en orina es negativo. En la prueba de Mantoux se observa eritema de 25mm e induración de 15mm. Asimismo se realiza por punción de la lesión baciloscopia, PCR y cultivo de micobacterias que resultan negativos.
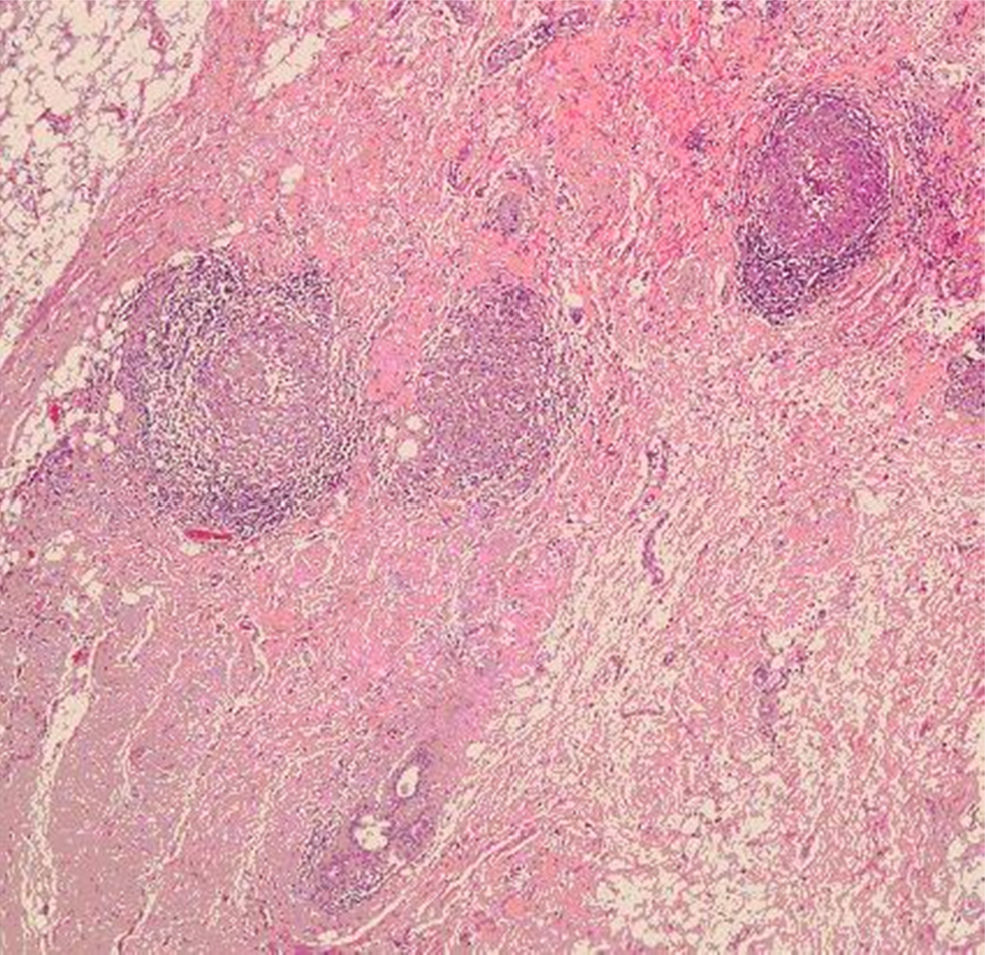
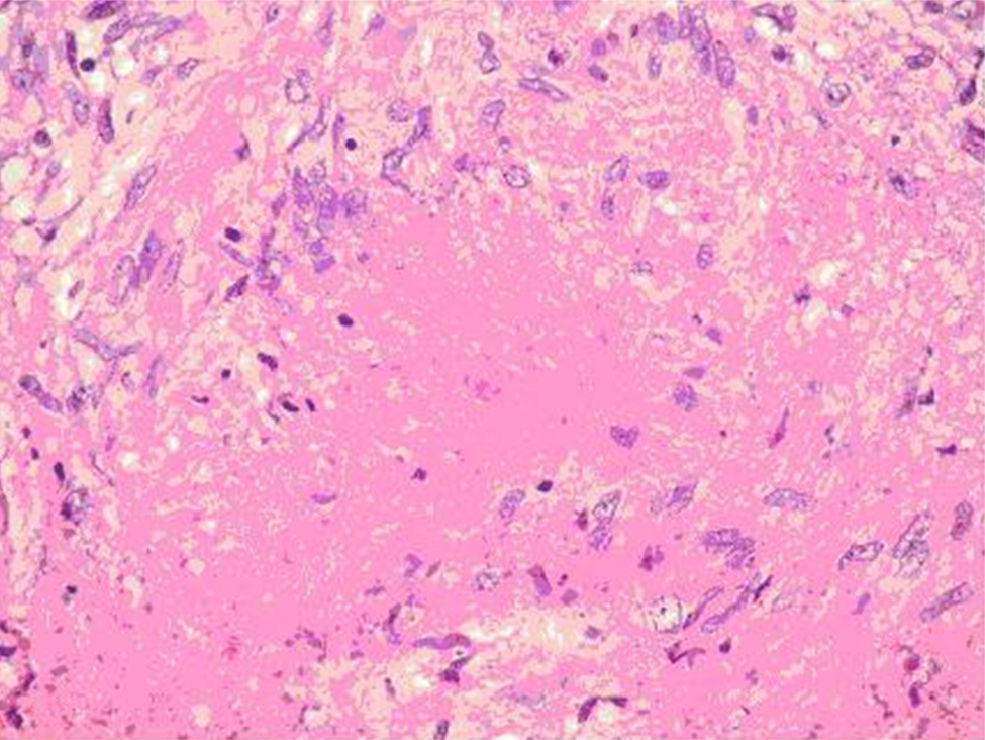
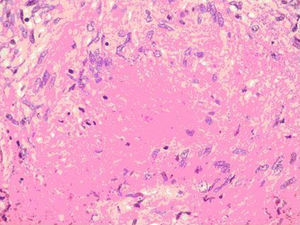
Ante la negatividad del estudio, la mujer se envía nuevamente a la Unidad para la extirpación de la lesión. Al reexplorar a la mujer, la lesión había disminuido considerablemente de tamaño y se palpa una induración mal delimitada en los intercuadrantes internos de la mama derecha que retrae ligeramente la piel. Se decide realizar una biopsia escisional, que da como resultado anatomopatológico mastitis granulomatosa epitelioide necrosante y esclerosis del estroma mamario; la tinción de Zhiel fue negativa y no hay imágenes de malignidad (figs. 2 y 3). Posteriormente se administra un tratamiento con isoniacida, rifampicina y pirazinamida durante 4 meses.
La TBC mamaria es muy poco frecuente y se produce en zonas endémicas, fundamentalmente de Asia y África, sin influencia del factor racial11,12. Generalmente se presenta en mujeres jóvenes de entre 20 y 40 años, y es rara en niños, varones y mujeres menopaúsicas, como el caso que se presentó13,14.
En 1952, Mackeown15 clasificó la TBC mamaria como primaria cuando era la única manifestación de la enfermedad y como secundaria cuando había un foco en cualquier parte del organismo. Posteriormente, Vassilakos16 afirmó que la TBC mamaria primaria era extremadamente rara y se diagnosticaba únicamente cuando el clínico era incapaz de encontrar el verdadero foco. Así pues, se considera que la TBC mamaria siempre es secundaria y la forma primaria puede excepcionalmente resultar de la infección directa a través de lesiones cutáneas o lactancia17.
La mama puede infectarse por diversas vías15: hematógena, linfática, por continuidad, por inoculación directa o infección ductal. La vía de infección más aceptada es la diseminación linfática, hecho que se apoya en que hay afectación ganglionar en el 50 al 75% de los casos18. Esto también explicaría que la localización más frecuente sea en cuadrantes superiores, sobre todo en el cuadrante superoexterno19.
Clínicamente, Mckeown15 distingue 5 formas: nodulocaseosa, TBC mamaria diseminada, obliterante, TBC miliar y esclerosante. Posteriormente, Tabar20 establece 3 formas clinicoradiológicas: nodular, destructiva y esclerosante. La forma nodular es de crecimiento lento, bien delimitado, no doloroso, que podría caseificarse, drenarse o cronificarse. Radiológicamente se corresponde con una opacidad circunscrita de contornos poco definidos21. La forma destructiva corresponde a la mastitis tuberculosa y radiológicamente es indistinguible de la mastitis carcinomatosa15. La forma esclerosante, como el caso que se presentó, es la menos frecuente y se produce en mujeres de mayor edad. Clínicamente se presenta como una zona indurada, retraída, de crecimiento lento y ocasionalmente fija a planos profundos, que radiológicamente se traduce en una imagen estrellada22.
El diagnóstico es dificultoso y a menudo es erróneo si no se sospecha, como es habitual sobre todo en las zonas en que la TBC no es endémica. La mamografía tiene un valor limitado y los hallazgos son indistinguibles de otras enfermedades, sobre todo del carcinoma. La PAAF es capaz de diagnosticar el 75% de los casos2. El cultivo, patrón de oro del diagnóstico de la TBC, también tiene sus limitaciones y en la TBC mamaria frecuentemente es negativo1. La PCR tiene una gran sensibilidad, incluso en cultivos negativos, pero no siempre ha demostrado buenos resultados en la TBC mamaria y se han comunicado falsos negativos23. Histológicamente en lesiones estériles, como el caso que se presentó, son valorables para el diagnóstico los granulomas epitelioides con células gigantes y necrosis caseosa11.
El tratamiento es médico con agentes antituberculosos y la cirugía sólo tendría indicaciones muy específicas, como la extirpación de lesiones residuales o masas ulceradas con mala respuesta al tratamiento médico10.
A pesar de su rareza, se han comunicado casos de TBC mamaria coexistentes con carcinoma. Kaplan24 recogió 201 casos de TBC y carcinoma coexistentes en varios órganos, de los cuales 3 eran TBC y carcinoma de mama y Tulasi25 publicó 5 casos. Esta coincidencia no debe desestimarse, ya que fue el motivo por el que a esta mujer, al persistir la lesión radiológica residual, se le realizó una biopsia con arpón.