Valorar el control del cLDL de pacientes con diabetes, medir la influencia en este control de la inercia con los hipolipidemiantes y explorar sus factores predictores.
MétodosEstudio de cohortes históricas de pacientes con diabetes. Se midió el porcentaje que alcanzó un cLDL dentro de objetivo. Se consideró inercia terapéutica cuando no se ajustó la dosis de los hipolipidemiantes, ni se cambió ni añadió ningún nuevo hipolipidemiante en los pacientes con cLDL inicial fuera de objetivo. Se estudiaron el cambio experimentado en el cLDL entre la primera y la última visita y la inercia con los hipolipidemiantes en función de las comorbilidades, factores de riesgo cardiovascular asociados y tratamientos utilizados.
ResultadosSe incluyó a 639 pacientes (tiempo medio de seguimiento 11,1±11,2 meses). El 27,5% alcanzó un cLDL dentro de objetivo. Se produjo inercia en el 43,6% de los pacientes con un cLDL inicial fuera de objetivo. Resultaron predictores independientes de la inercia el cLDL inicial (p<0,001), la polineuropatía (p=0,014), el ajuste de los antihipertensivos (p=0,002), la adecuación de los hipolipidemiantes (p<0,001), el uso de ezetimiba (p=0,001) y la adherencia a los hipolipidemiantes (p=0,015).
ConclusionesLa inercia en el tratamiento hipolipidemiante de un paciente con diabetes es menos frecuente ante valores iniciales de cLDL más altos, en los casos de polineuropatía, cuando se ajustan o cambian los antihipertensivos y cuando se detecta falta de adherencia. La prescripción inicial adecuada de estatinas y la asociación con ezetimiba disminuyen la probabilidad de caer en la inercia.
To assess the control of cLDL in diabetic patients, to measure the impact on such control of inertia with lipid-lowering agents and to explore factors that allow for predicting this inertia.
MethodsStudy of historical cohorts of diabetic patients. The proportion of patients who achieved the target cLDL levels was estimated. Therapeutic inertia was considered when the dose of the lipid-lowering agents was not adjusted, or a lipid-lowering agent was not changed or added in patients with initial cLDL outside the target. Change in cLDL from the first to the last visit and inertia with lipid-lowering drugs were analyzed according to comorbidities, cardiovascular risk factors and treatments used.
ResultsThe study simple consisted of 639 patients (mean follow-up time 11.1±11.2 months), of whom 27.5% achieved target cLDL levels. Inertia occurred in 43,6% of patients with initial cLDL outside the target. Independent predictors of inertia were the initial cLDL (P<0.001), polyneuropathy (P=0.014), adjustment of antihypertensive agents (P=0.002), adequacy of lipid-lowering agents (P<0.001), use of ezetimibe (P=0.001) and adherence to lipid-lowering drugs (P=0.015).
ConclusionsInertia with lipid-lowering agents in a diabetic patient is less frequent in the presence of higher cLDL values, in cases of polyneuropathy, when antihypertensive agents are adjusted or changed, and when non-adherence is detected. The adequate initial prescription of statins and the association with ezetimibe decrease the likelihood of committing inertia.
El estudio Di@bet.es mostró que la diabetes mellitus de tipo 2 afecta al 13,8% de la población española1 y que el grado de control de cLDL de estos pacientes es de un 45,3% para un objetivo de cLDL<100mg/dl y de solo un 11,3% para un objetivo de cLDL<70mg/dl2. El «Hispanic Community Health Study/Study of Latinos» analizó el grado de control de la hemoglobina glicosilada (HbA1c), tensión arterial (TA) y cLDL en 2.148 pacientes hispanos con diabetes residentes en Estados Unidos y encontró que el 36,6% de ellos alcanzan un cLDL<100mg/dl, con una prevalencia de uso de estatinas de un 38,2%3. Las estatinas, consideradas el tratamiento de primera línea de la dislipidemia de los pacientes con diabetes4, demostraron en un metaanálisis que incluyó a 18.686 de estos pacientes seguidos durante una media de 4,3 años, una reducción del 13,9% de la mortalidad cardiovascular por cada 39mg/dl de reducción del cLDL5. De ahí que resulte de interés investigar las causas que puedan justificar los limitados porcentajes del uso de estatinas y del control del cLDL documentados en los estudios de práctica real de los pacientes con diabetes.
La inercia terapéutica, definida como la falta de inicio o de intensificación de los tratamientos por parte del médico cuando están indicados, es común en la atención de la diabetes6 y tiene importantes implicaciones en salud pública y en los costes sanitarios7. El estudio INERCIA observó este fenómeno en el abordaje de la dislipidemia en el 23,2% de los pacientes con diabetes hipertensos o fumadores complicados con cardiopatía isquémica coronaria8. La inercia terapéutica en pacientes dislipémicos de alto riesgo multiplica por 2,18 el riesgo de un primer evento isquémico en el plazo de solo 18 meses9. Comprender los factores que subyacen a esta inercia terapéutica podría ayudar a diseñar estrategias para reducirla10 y mejorar así el control de la dislipidemia.
El objetivo de este estudio ha sido valorar el control actual del cLDL de pacientes con diabetes mellitus de tipo 2 seguidos en una consulta de Endocrinología, medir la influencia en este grado de control de la inercia con los hipolipidemiantes y explorar factores que permitan predecir esta inercia.
MétodosDiseño del estudio. Criterios de inclusión y exclusiónSe ha realizado un estudio de cohortes históricas. Los criterios de inclusión fueron pacientes mayores de 18 años de ambos sexos diagnosticados de diabetes mellitus de tipo 2 y atendidos en la consulta de Endocrinología del Hospital Dr. José Molina Orosa (Lanzarote) entre septiembre de 2011 y julio de 2016. Se excluyó a los pacientes en tratamiento concomitante con antirretrovirales. Los pacientes seguidos en la consulta dieron su consentimiento informado. El protocolo del estudio fue aprobado por el Comité Ético de Investigación Clínica local.
Recogida de datosSe revisaron las historias clínicas de los pacientes que cumplían los criterios de inclusión. Se recogieron las siguientes variables:
- -
Sexo, edad, duración de la diabetes, comorbilidades (retinopatía diabética, cataratas, enfermedad renal crónica, polineuropatía diabética, cardiopatía isquémica coronaria, arritmias, ictus, arteriopatía periférica, enfermedad mental, hipotiroidismo). El diagnóstico de polineuropatía diabética se realizó preguntando en cada visita por síntomas compatibles con dolor neuropático y explorando el pie diabético.
- -
Parámetros metabólicos y factores de riesgo cardiovascular. Se recogieron los valores tomados en la primera y en la última visita.
- ∘
Colesterol total, cLDL, cHDL, triglicéridos. El cLDL se calculó mediante la fórmula de Friedewald11. Se midió el porcentaje de pacientes que en la última visita habían alcanzado un cLDL dentro del objetivo (<70mg/dl para aquellos con enfermedad cardiovascular, filtrado glomerular<60ml/min, mayores de 40 años con hipertensión arterial, fumadores o con albuminuria>30mg/g y <100mg/dl para el resto de los pacientes12).
- ∘
HbA1c, presencia de hipoglucemias.
- ∘
Índice de masa corporal (IMC), perímetro de cintura, TA. El IMC se calculó dividiendo el peso en kg entre la altura en metros al cuadrado.
- ∘
Presencia de tabaquismo y cese de hábito tabáquico.
- -
Indicadores de seguimiento. Tiempo de seguimiento y número de visitas.
- -
Hipolipidemiantes. Estatinas, ezetimiba, fibratos, ácidos grasos omega 3. Se recogió la variable prescripción adecuada de estatinas, considerando adecuada la prescripción de estatinas de alta intensidad (40-80mg de atorvastatina, 20-40mg de rosuvastatina) en caso de enfermedad cardiovascular y la de estatinas de moderada intensidad (resto de las estatinas) en los pacientes sin este antecedente, pero con edad igual o mayor a 40 años13. La adherencia a los hipolipidemiantes se valoró planteando a cada paciente la pregunta de Haynes-Sacket: «La mayoría de los pacientes tiene dificultades en tomar todos sus comprimidos, ¿tiene usted dificultades en tomar los suyos?»14.
- -
Otros tratamientos utilizados. Educación terapéutica, ejercicio físico, número de fármacos diarios. En el transcurso de la educación terapéutica continuada se explicaron las medidas dietéticas. Se valoró si a lo largo del seguimiento se habían ajustado los hipoglucemiantes, antihipertensivos e hipolipidemiantes y se clasificó a los pacientes en alguna de estas 3 categorías para cada grupo farmacológico: ningún cambio, ajuste de dosis, cambio o adición de fármacos. Se identificó inercia terapéutica cuando no se ajustó la dosis de los hipolipidemiantes, ni se cambió ni añadió ningún nuevo hipolipidemiante en los pacientes con cLDL inicial fuera de objetivo.
Se estudiaron el cambio experimentado por el cLDL entre la primera y la última visita y la inercia con los hipolipidemiantes en función de las características demográficas, comorbilidades, factores de riesgo cardiovascular asociados, indicadores de seguimiento y tratamientos utilizados. Los resultados de las variables cuantitativas se expresaron como las medias y desviaciones estándar; las variables categóricas, como porcentajes. Cuando se comprobó una distribución normal de la muestra, para los contrastes de hipótesis con variables continuas se utilizó la t de Student, o el ANOVA si se comparaban más de 2 grupos. Cuando las variables no se distribuyeron de forma normal, se usó con ellas la prueba de Mann-Whitney, o la de Kruskal-Wallis si se comparaban más de 2 grupos. Para los contrastes de hipótesis con proporciones se empleó la chi cuadrado. Se calculó la correlación entre las variables cuantitativas a través de los coeficientes de Pearson o Spearman según se demostrase o no la distribución normal. Una vez realizadas todas estas comparaciones, se sometieron los resultados obtenidos a los correspondientes análisis multivariantes: el cambio en el cLDL se estudió según una técnica de regresión lineal, en tanto que la inercia con los hipolipidemiantes se valoró mediante una técnica de regresión binaria. El análisis estadístico de los datos se llevó a cabo con el programa SPSS versión 21.0 (Chicago, Ill, EE. UU.). Se fijó para todas las pruebas un nivel de significación de p<0,05 bilateral.
ResultadosPacientes incluidos. Características basalesSe incluyó a 639 pacientes, que fueron atendidos por un solo endocrinólogo. El tiempo medio de seguimiento en consultas fue 11,1±11,2 meses, el número medio de visitas fue 3±2,4 y el tiempo de dedicación de cada consulta fue 30 min para la 1.ª visita y 15 min para las visitas sucesivas. Fallecieron a lo largo del seguimiento 50 pacientes (7,8%). Faltaron a sus visitas de seguimiento 89 pacientes (13,9%).
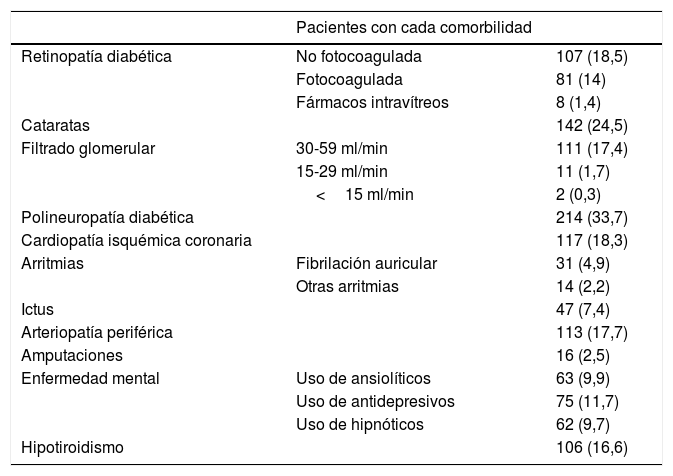
Las características basales fueron: edad media 62±11,5 años; duración media de la diabetes 11,7±9,5 años; proporción de mujeres 52,6%; IMC 32,3±6,9kg/m2; perímetro de cintura 105,9±13,2cm; HbA1c 8,6±1,7%; TA sistólica 140,9±21,1mmHg; TA diastólica 80,7±12,6mmHg; colesterol total 192,8±45,1mg/dl; cLDL 113±37,9mg/dl; cHDL 47,1±14,5mg/dl; triglicéridos 178,1±136mg/dl y eran fumadores el 15,4%. Las comorbilidades alcanzaron las prevalencias que se muestran en la tabla 1.
Prevalencia de comorbilidades
| Pacientes con cada comorbilidad | ||
|---|---|---|
| Retinopatía diabética | No fotocoagulada | 107 (18,5) |
| Fotocoagulada | 81 (14) | |
| Fármacos intravítreos | 8 (1,4) | |
| Cataratas | 142 (24,5) | |
| Filtrado glomerular | 30-59 ml/min | 111 (17,4) |
| 15-29 ml/min | 11 (1,7) | |
| <15 ml/min | 2 (0,3) | |
| Polineuropatía diabética | 214 (33,7) | |
| Cardiopatía isquémica coronaria | 117 (18,3) | |
| Arritmias | Fibrilación auricular | 31 (4,9) |
| Otras arritmias | 14 (2,2) | |
| Ictus | 47 (7,4) | |
| Arteriopatía periférica | 113 (17,7) | |
| Amputaciones | 16 (2,5) | |
| Enfermedad mental | Uso de ansiolíticos | 63 (9,9) |
| Uso de antidepresivos | 75 (11,7) | |
| Uso de hipnóticos | 62 (9,7) | |
| Hipotiroidismo | 106 (16,6) |
Los datos se expresan como n (%).
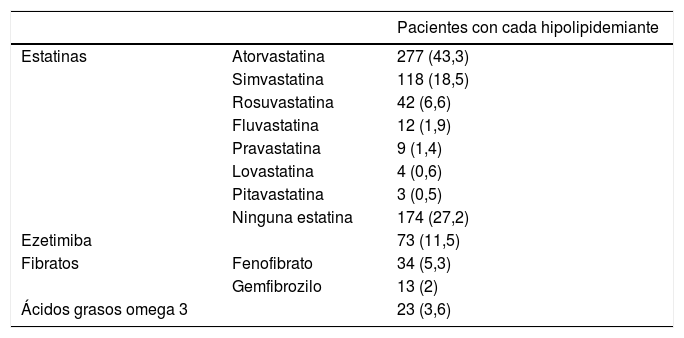
Recibieron educación terapéutica el 62,9% de los pacientes y realizaron ejercicio físico el 54,7%. Se dio consejo antitabaco a los fumadores y se logró el cese del hábito tabáquico en el 25%. El número diario medio de fármacos por paciente fue 8,6±4,1. En la tabla 2 se detallan los hipolipidemiantes utilizados. Se emplearon estatinas de alta intensidad en el 18,9% de los pacientes y estatinas de moderada intensidad en el 53,7%. Se observó una prescripción adecuada de estatinas en el 56,9% de los pacientes. Se ajustó la dosis de los hipolipidemiantes durante el seguimiento en el 5,8% de los pacientes y se añadieron hipolipidemiantes o se sustituyeron por otros en el 31,6%.
Hipolipidemiantes utilizados
| Pacientes con cada hipolipidemiante | ||
|---|---|---|
| Estatinas | Atorvastatina | 277 (43,3) |
| Simvastatina | 118 (18,5) | |
| Rosuvastatina | 42 (6,6) | |
| Fluvastatina | 12 (1,9) | |
| Pravastatina | 9 (1,4) | |
| Lovastatina | 4 (0,6) | |
| Pitavastatina | 3 (0,5) | |
| Ninguna estatina | 174 (27,2) | |
| Ezetimiba | 73 (11,5) | |
| Fibratos | Fenofibrato | 34 (5,3) |
| Gemfibrozilo | 13 (2) | |
| Ácidos grasos omega 3 | 23 (3,6) |
Los datos se expresan como n (%).
La falta de adherencia a los hipolipidemiantes se detectó en 58 enfermos (10,1%). No se encontraron diferencias entre la falta de adherencia a las estatinas de moderada intensidad (8,4%) y a las estatinas de alta intensidad (8,9%; p=0,1). Se detectó falta de adherencia con ezetimiba en 10 casos (15,2%; p=0,016), con fenofibrato en 4 (13,3%; p=0,325), con gemfibrozilo en 4 (36,4%; p=0,001) y con ácidos grasos omega 3 en 4 (22,2%; p=0,04).
Evolución del control del cLDLEl 86,7% de los pacientes presentaba un cLDL inicial fuera de objetivo. El porcentaje de pacientes con un cLDL dentro de objetivo evolucionó del 13,3% en el momento inicial al 27,5% al final del seguimiento (p<0,001). Entre la 1.ª y la última visita se obtuvieron los siguientes cambios medios de los lípidos: colesterol total −23,8±45mg/dl; cLDL −19,5±38,7mg/dl; cHDL 0,07±8,6mg/dl y triglicéridos −34±126,7mg/dl. Ninguna comorbilidad se asoció a una reducción más significativa del cLDL. Las mujeres disminuyeron su cLDL −17,6±40,6mg/dl y los hombres −21,8±36,2mg/dl (p=0,27). El cambio en el cLDL se correlacionó con los valores iniciales de TA sistólica (rho=−0,167; p=0,004); TA diastólica (rho=−0,204; p<0,001); cLDL (rho=−0,602; p<0,001) y cHDL (rho=−0,111; p=0,048). Se encontró una correlación entre el cambio del cLDL y el cambio del peso (rho=0,148; p=0,011), cambio de TA sistólica (rho=0,137; p=0,018) y cambio de triglicéridos (rho=0,251; p<0,001). No se observó correlación entre el cambio del cLDL y la edad, duración de la diabetes, IMC inicial, perímetro de cintura, HbA1c inicial, triglicéridos iniciales, albuminuria, cambio de la HbA1c, cambio de la TA diastólica, cambio del cHDL, polifarmacia, tiempo de seguimiento en consultas ni número de visitas.
La reducción del cLDL no varió de forma significativa entre los pacientes que recibieron educación terapéutica (−18,5±38 vs. −21,7±44,4mg/dl; p=0,995), ni entre los que realizaron ejercicio físico (−18,2±38,5 vs. −21,5±42,3mg/dl; p=0,918), ni entre los tratados con agonistas del receptor del GLP-1 (−20±36,2 vs. −19,3±39,3mg/dl; p=0,718), ni entre los insulinizados (−18,2±39,2 vs. −21,1±38,1mg/dl; p=0,601). La reducción del cLDL fue −14,5±30,4mg/dl cuando no se ajustaron los hipoglucemiantes, de −9,6±31,8mg/dl cuando se ajustó la dosis y de −22,8±41,2mg/dl cuando se cambiaron o añadieron hipoglucemiantes (p=0,156). Se obtuvo una reducción del cLDL de −15,3±34,6mg/dl cuando no se ajustaron los antihipertensivos, de −27,1±27,3mg/dl cuando se ajustó la dosis y de −27,2±46,7mg/dl cuando se cambiaron o añadieron antihipertensivos (p=0,032). Los pacientes que dejaron de fumar disminuyeron el cLDL −31±29,8mg/dl, mientras que los que no abandonaron el hábito tabáquico redujeron el cLDL −23,1±40,3mg/dl (p=0,03).
La mejora del cLDL en función del hipolipidemiante utilizado fue con rosuvastatina −38±46,8mg/dl, con atorvastatina −24,5±36,3mg/d, con simvastatina −18,6±47,1mg/dl, con pravastatina −13,6±38,4mg/dl, con lovastatina −11,3±29,3mg/dl, con fluvastatina −9,8±29,6mg/dl, sin estatinas −0,4±21,4mg/dl (p<0,001), con ezetimiba −31,2±54,3mg/dl, sin ezetimiba −17,1±34,3mg/dl (p=0,075), con fenofibrato −1,7±17,3mg/dl, con gemfibrozilo −3,3±24,2mg/dl, sin fibratos −20,3±39,1mg/dl (p=0,140), con ácidos grasos omega 3 −6,8±47,3mg/dl y sin estos ácidos −19,6±38,3mg/dl (p=0,265). Los pacientes con criterios de prescripción adecuada de hipolipidemiantes redujeron su cLDL −25±40,8mg/dl y aquellos sin estos criterios −9,1±32,1mg/dl (p<0,001). Se registró un descenso del cLDL de −0,1±21,6mg/dl cuando no se ajustaron los hipolipidemiantes, de −13,4±36,2mg/dl cuando se ajustó la dosis y de −42,1±41,9mg/dl cuando se cambiaron o añadieron hipolipidemiantes (p<0,001). La reducción del cLDL fue de −2,4±21,7mg/dl en caso de inercia con los hipolipidemiantes y de −40,1±42,7mg/dl cuando no se cayó en esta inercia (p<0,001). Los pacientes adherentes a los hipolipidemiantes disminuyeron el cLDL −27,5±39,2mg/dl, mientras que los no adherentes aumentaron el cLDL 10,3±29,3mg/dl (p<0,001).
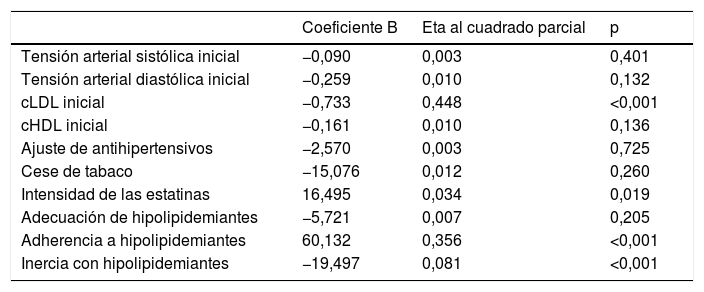
El cambio en el cLDL entre la primera y la última visita se ha estudiado según una técnica de regresión lineal, tal como se muestra en la tabla 3. Las variables que conservan su significación en este modelo para explicar el cambio en el cLDL son la intensidad de la estatina prescrita, la inercia con los hipolipidemiantes, la adherencia y el cLDL inicial, que explica el 44,8% de lo que el cLDL varía a lo largo del seguimiento (p<0,001).
Predictores del cambio en el cLDL en análisis multivariante
| Coeficiente B | Eta al cuadrado parcial | p | |
|---|---|---|---|
| Tensión arterial sistólica inicial | −0,090 | 0,003 | 0,401 |
| Tensión arterial diastólica inicial | −0,259 | 0,010 | 0,132 |
| cLDL inicial | −0,733 | 0,448 | <0,001 |
| cHDL inicial | −0,161 | 0,010 | 0,136 |
| Ajuste de antihipertensivos | −2,570 | 0,003 | 0,725 |
| Cese de tabaco | −15,076 | 0,012 | 0,260 |
| Intensidad de las estatinas | 16,495 | 0,034 | 0,019 |
| Adecuación de hipolipidemiantes | −5,721 | 0,007 | 0,205 |
| Adherencia a hipolipidemiantes | 60,132 | 0,356 | <0,001 |
| Inercia con hipolipidemiantes | −19,497 | 0,081 | <0,001 |
R2=0,681 (R2 corregida=0,663).
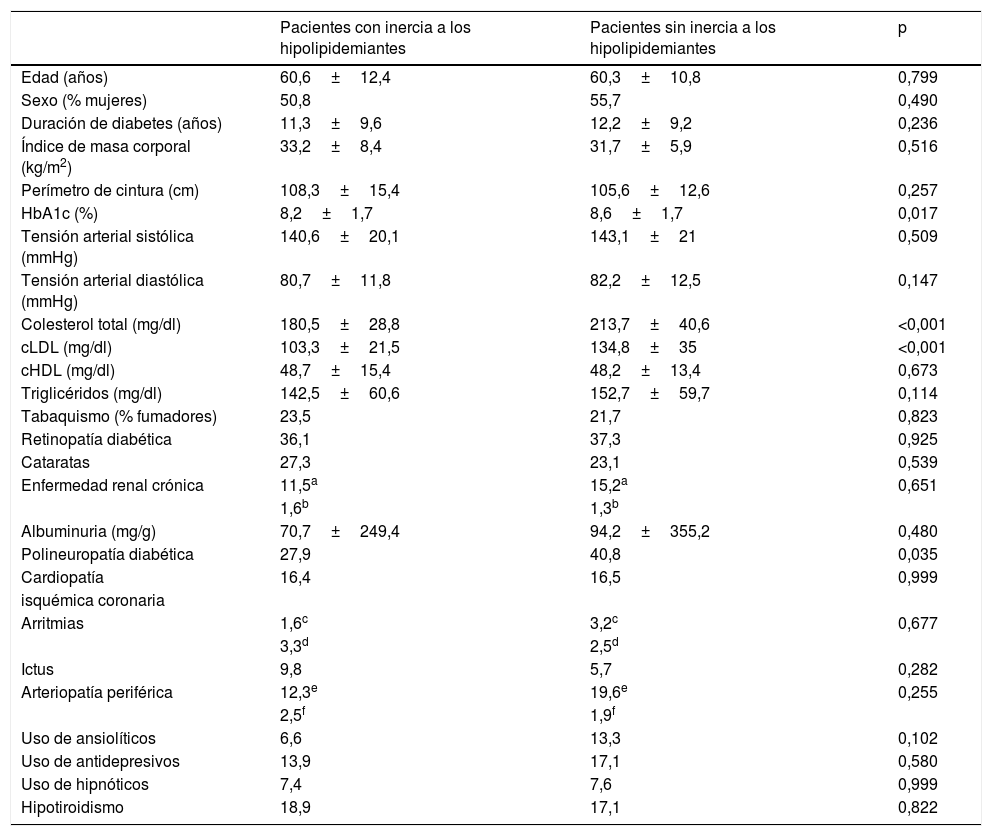
La inercia con los hipolipidemiantes explica el 8,1% de la variación del cLDL durante el seguimiento (p<0,001). Se produjo en el 43,6% de los pacientes con un cLDL inicial fuera de objetivo y se asoció a una menor reducción del colesterol total (−5,5±26,3mg/dl con inercia; −45,4±47,6mg/dl sin inercia; p<0,001), del cLDL (−2,4±21,7mg/dl con inercia; −39,4±42,2mg/dl sin inercia; p<0,001), de los triglicéridos (−11,7±55,2mg/dl con inercia; −22,6±59,1mg/dl sin inercia; p=0,048) y a un menor valor final de HbA1c (7±1,2 con inercia; 7,5±1,5 sin inercia; p=0,01). Los pacientes con inercia a los hipolipidemiantes partían de un colesterol total de 180,5±28,8mg/dl y de un cLDL de 103,3±21,5mg/dl, mientras que aquellos sin esta inercia tenían una colesterol total inicial de 213,7±40,6mg/dl (p<0,001) y un cLDL inicial de 134,8±35mg/dl (p<0,001). Experimentaron inercia el 34,7% de los pacientes con polineuropatía diabética y el 48,6% de aquellos sin esta complicación (p=0,035). Los pacientes con inercia no se diferenciaron de aquellos sin inercia en la edad, sexo, duración de diabetes, valores iniciales de IMC, perímetro de cintura, TA, cHDL, triglicéridos, tabaquismo, albuminuria ni prevalencia de comorbilidades distintas a la polineuropatía (tabla 4).
Diferencias en las características basales en función de la inercia con los hipolipidemiantes
| Pacientes con inercia a los hipolipidemiantes | Pacientes sin inercia a los hipolipidemiantes | p | |
|---|---|---|---|
| Edad (años) | 60,6±12,4 | 60,3±10,8 | 0,799 |
| Sexo (% mujeres) | 50,8 | 55,7 | 0,490 |
| Duración de diabetes (años) | 11,3±9,6 | 12,2±9,2 | 0,236 |
| Índice de masa corporal (kg/m2) | 33,2±8,4 | 31,7±5,9 | 0,516 |
| Perímetro de cintura (cm) | 108,3±15,4 | 105,6±12,6 | 0,257 |
| HbA1c (%) | 8,2±1,7 | 8,6±1,7 | 0,017 |
| Tensión arterial sistólica (mmHg) | 140,6±20,1 | 143,1±21 | 0,509 |
| Tensión arterial diastólica (mmHg) | 80,7±11,8 | 82,2±12,5 | 0,147 |
| Colesterol total (mg/dl) | 180,5±28,8 | 213,7±40,6 | <0,001 |
| cLDL (mg/dl) | 103,3±21,5 | 134,8±35 | <0,001 |
| cHDL (mg/dl) | 48,7±15,4 | 48,2±13,4 | 0,673 |
| Triglicéridos (mg/dl) | 142,5±60,6 | 152,7±59,7 | 0,114 |
| Tabaquismo (% fumadores) | 23,5 | 21,7 | 0,823 |
| Retinopatía diabética | 36,1 | 37,3 | 0,925 |
| Cataratas | 27,3 | 23,1 | 0,539 |
| Enfermedad renal crónica | 11,5a | 15,2a | 0,651 |
| 1,6b | 1,3b | ||
| Albuminuria (mg/g) | 70,7±249,4 | 94,2±355,2 | 0,480 |
| Polineuropatía diabética | 27,9 | 40,8 | 0,035 |
| Cardiopatía | 16,4 | 16,5 | 0,999 |
| isquémica coronaria | |||
| Arritmias | 1,6c | 3,2c | 0,677 |
| 3,3d | 2,5d | ||
| Ictus | 9,8 | 5,7 | 0,282 |
| Arteriopatía periférica | 12,3e | 19,6e | 0,255 |
| 2,5f | 1,9f | ||
| Uso de ansiolíticos | 6,6 | 13,3 | 0,102 |
| Uso de antidepresivos | 13,9 | 17,1 | 0,580 |
| Uso de hipnóticos | 7,4 | 7,6 | 0,999 |
| Hipotiroidismo | 18,9 | 17,1 | 0,822 |
Las variables continuas se expresan como la media±desviación estándar y las variables categóricas como porcentaje.
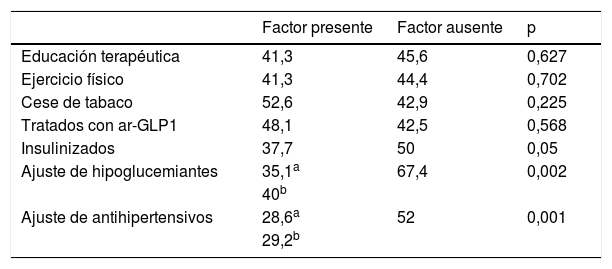
La tabla 5 muestra la inercia con los hipolipidemiantes en función de los tratamientos concomitantes. Los pacientes con inercia tomaban una media de 8,5±4,1 fármacos diarios y aquellos sin inercia 9,2±3,8 (p=0,186). Los pacientes con inercia precisaron una media de 3,6±2,3 visitas y aquellos sin inercia 4,4±3,1 vivistas (p=0,029). El número de casos con inercia y el porcentaje que ese número representa para cada hipolipidemiante fueron: atorvastatina 38 casos (29,2%), simvastatina 22 (41,5%), rosuvastatina 2 (7,1%), fluvastatina 2 (40%), pravastatina 1 (25%), lovastatina 3 (100%), fenofibrato 3 (30%), gemfibrozilo 3 (60%) y 2 (28,6%) para los ácidos grasos omega 3. La prescripción inicial inadecuada de estatinas multiplicó por 2,6 la probabilidad de caer en la inercia en visitas sucesivas (72,7% de inercia si estatinas inadecuadas, frente a 27,6% de inercia si estatinas adecuadas; p<0,001). La inercia resultó 8 veces menos frecuente entre los tratados con ezetimiba que entre aquellos sin este hipolipidemiante asociado (6,4 frente a 51,1%; p<0,001). La falta de adherencia a los hipolipidemiantes se asoció a una menor inercia terapéutica (46,7% entre los adherentes y 4,2% entre los no adherentes; p<0,001).
Porcentaje de pacientes con inercia a los hipolipidemiantes en función de los tratamientos concomitantes
| Factor presente | Factor ausente | p | |
|---|---|---|---|
| Educación terapéutica | 41,3 | 45,6 | 0,627 |
| Ejercicio físico | 41,3 | 44,4 | 0,702 |
| Cese de tabaco | 52,6 | 42,9 | 0,225 |
| Tratados con ar-GLP1 | 48,1 | 42,5 | 0,568 |
| Insulinizados | 37,7 | 50 | 0,05 |
| Ajuste de hipoglucemiantes | 35,1a | 67,4 | 0,002 |
| 40b | |||
| Ajuste de antihipertensivos | 28,6a | 52 | 0,001 |
| 29,2b |
ar-GLP1: agonistas del receptor del GLP-1.
Al valorar los determinantes de la falta de inercia con los hipolipidemiantes mediante una técnica de regresión logística binaria, se comprueba que son predictores independientes el cLDL inicial (OR=1,053; p<0,001), la polineuropatía (OR=2,976; p=0,014), el ajuste de los antihipertensivos (OR=4,132; p=0,002), la adecuación de los hipolipidemiantes (OR=8,771; p<0,001), la falta de adherencia a los hipolipidemiantes (OR=18,942; p=0,015) y el uso de ezetimiba (OR=35,714; p=0,001).
DiscusiónEn este trabajo el 27,5% de los pacientes con diabetes atendidos en una consulta de Endocrinología alcanzaron un cLDL dentro de objetivo y la mejora del cLDL a lo largo del seguimiento (de media 19,5±38,7mg/dl) estuvo determinada principalmente por el cLDL inicial, la intensidad de la estatina prescrita, la adherencia a los hipolipidemiantes y la inercia terapéutica.
Una limitación del presente estudio ha sido el tiempo de seguimiento de los pacientes, relativamente corto (11,1±11,2 meses). Una aportación ha sido la observación de los factores que más influyeron en esta inercia: el cLDL inicial, la polineuropatía diabética, el ajuste de los antihipertensivos, la adecuación de los hipolipidemiantes, el uso de ezetimiba y la adherencia terapéutica.
El estudio CARDS aleatorizó a 1.428 pacientes con diabetes a recibir atorvastatina (10mg) y a otros 1.410 pacientes a recibir placebo, y encontró una reducción de eventos cardiovasculares de un 38% entre los pacientes con un cLDL inicial ≥ 119,8mg/dl y de un 37% entre aquellos con un cLDL inicial<119,8mg/dl (p=0,96)15. De igual forma, el estudio Heart Protection Study con simvastatina (40mg) mostró un 27% de reducción de eventos vasculares mayores en los pacientes con diabetes con un cLDL inicial<116mg/dl, una mejora equiparable a la de aquellos participantes con un cLDL>116mg/dl (p=0,5)16. La persistencia del beneficio cardiovascular de las estatinas independiente del cLDL inicial le aporta interés a nuestra observación de que los pacientes con inercia a los hipolipidemiantes partían de un cLDL de 103,3±21,5mg/dl mientras que aquellos sin esta inercia tenían un cLDL inicial de 134,8±35mg/dl (p<0,001). Este hallazgo denota que en la práctica clínica real un porcentaje significativo de los pacientes podrían no estar beneficiándose de las ventajas cardiovasculares que las estatinas han demostrado en los ensayos clínicos, y nos conduce a profundizar en los predictores de esta inercia para adoptar medidas que ayuden a reducir su incidencia.
Uno de estos predictores podría ser la presencia de polineuropatía diabética. La lipotoxicidad ha sido implicada como un factor principal en la etiopatogenia de la polineuropatía del paciente con diabetes tipo 217. En nuestro estudio la falta de inercia con los hipolipidemiantes resultó casi 3 veces más probable entre los pacientes con polineuropatía, lo que adquiere importancia a la vista de las conclusiones del estudio SEARCH, que informó de una prevalencia de polineuropatía de un 22% en jóvenes con diabetes de tipo 2 y propuso el tratamiento de la dislipidemia como una diana para prevenir o retrasar las consecuencias de la polineuropatía en estos pacientes18. La exploración de las causas que han contribuido a una menor inercia con los hipolipidemiantes entre los pacientes con polineuropatía constituye una interesante área de investigación para futuros trabajos con un diseño prospectivo.
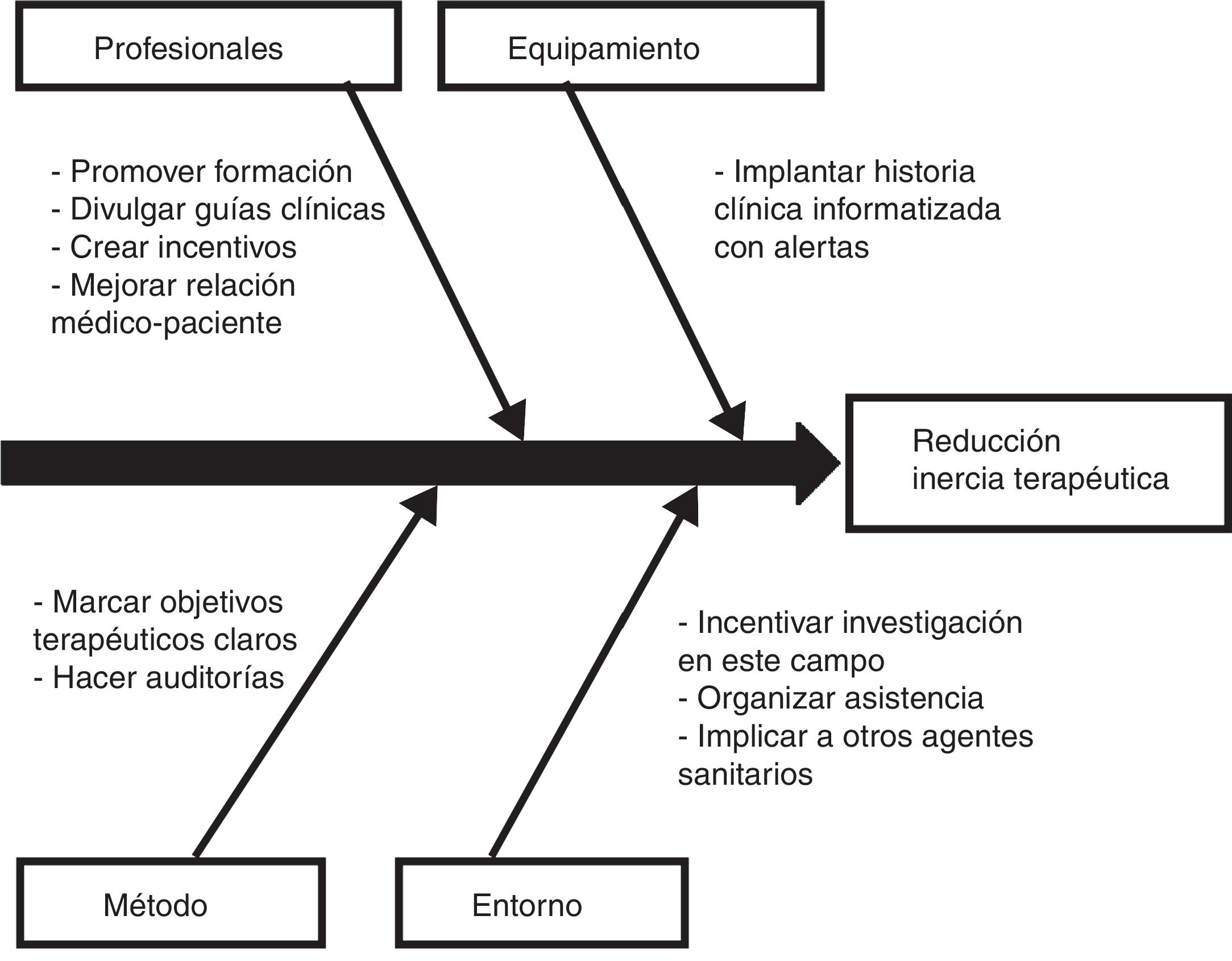
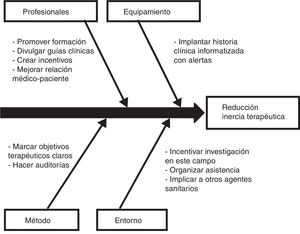
Los pacientes con diabetes en los que se realizó un ajuste de antihipertensivos se caracterizaron por una probabilidad 4,1 veces mayor de no caer en la inercia con sus hipolipidemiantes. Este vínculo entre una menor inercia con los antihipertensivos y una menor inercia con los hipolipidemiantes se identifica con la estrategia de atención utilizada en el estudio STENO-2, en el que se realizó una intervención intensificada de múltiples factores de riesgo cardiovascular en pacientes con diabetes de tipo 2 y oligoalbuminuria durante 7,8 años y se siguió a estos pacientes durante 21,2 años, con el resultado de que los pacientes asignados a la terapia intensificada ganaron una media de 7,9 años de vida con respecto a los pacientes tratados de forma convencional19. De igual forma que se recomienda un abordaje conjunto de los distintos factores de riesgo cardiovascular en el paciente con diabetes, las medidas para controlar la inercia también podrían ser multifactoriales e integrar acciones que reduzcan en paralelo la inercia con los hipolipidemiantes, antihipertensivos e hipoglucemiantes. En este sentido, la Sociedad Española de Arteriosclerosis ha planteado 10 medidas para disminuir la inercia20, que se representan en la figura 1 a modo de diagrama causa-efecto.
La organización de la asistencia desempeña un papel fundamental en la consecución de los objetivos terapéuticos, tal como indica el hallazgo de que la probabilidad de no caer en la inercia resultase 8,7 mayor en caso de una prescripción inicial adecuada de estatinas y 35,7 veces mayor entre los tratados con ezetimiba. Masana et al. propusieron una planificación terapéutica hipocolesterolemiante con una tabla que permite determinar la estatina o terapia combinada (estatina más ezetimiba) más apropiada para cada paciente, considerando la potencia publicada de los distintos hipolipidemiantes, el cLDL de partida del enfermo y el objetivo terapéutico fijado21. El estudio SHARP demostró una reducción de un 22% de eventos ateroscleróticos mayores en pacientes con diabetes y enfermedad renal crónica que recibieron simvastatina (20mg)/ezetimiba (10mg) en lugar de placebo22. Otro estímulo para combinar hipolipidemiantes lo encontramos en los resultados del estudio IMPROVE-IT, que informó de un 14,4% de reducción de su variable principal (compuesto de muerte cardiovascular, infarto de miocardio no fatal, angina inestable con reingreso, revascularización coronaria o ictus no fatal) en los pacientes con diabetes hospitalizados por síndrome isquémico coronario y tratados con simvastatina (40mg)/ezetimiba (10mg) en lugar de con solo simvastatina (40 mg)23. El beneficio cardiovascular de esta combinación en dicho estudio resultó significativamente más pronunciado en el grupo de pacientes con diabetes que en el resto de los participantes (p=0,023).
Se necesitan más estudios para delimitar los mecanismos generadores de inercia en la atención de la dislipidemia de los pacientes con diabetes de tipo 2, y para comprender su relación con otros fenómenos complejos como la adherencia terapéutica. Grant et al. publicaron un estudio con 2.065 pacientes con diabetes seguidos entre 1992 y 2001 y apreciaron que el cuartil de pacientes con la adherencia más alta a los hipoglucemiantes prescritos, con respecto al cuartil de pacientes con la adherencia más baja, tenía una probabilidad un 53% mayor de que se les intensificara su tratamiento después de una HbA1c elevada (p=0,01)24. En nuestro estudio, realizado con una cohorte de 639 pacientes con diabetes seguidos entre 2011 y 2016, observamos que la falta de adherencia a los hipolipidemiantes se asoció a una menor inercia terapéutica. Estas diferencias, que podrían explicarse por los distintos métodos empleados para valorar la adherencia (registros electrónicos de medicación dispensada y prescrita en el trabajo de Grant et al., pregunta de Haynes-Sacket en nuestro trabajo) y por los distintos fármacos analizados (hipoglucemiantes en un caso, hipolipidemiantes en otro) nos invitan a reflexionar sobre la respuesta implementada por el médico al detectar falta de adherencia en sus pacientes.
ConclusiónLa inercia en el tratamiento hipolipidemiante de un paciente con diabetes es menos frecuente ante valores iniciales de cLDL más altos, en los casos complicados con polineuropatía, cuando se ajustan o cambian los antihipertensivos y cuando se detecta falta de adherencia terapéutica. La prescripción inicial adecuada de estatinas y la asociación con ezetimiba disminuyen la probabilidad de caer en la inercia.
Autoría/colaboracionesEGD contribuyó al diseño del estudio, siguió pacientes, analizó los datos y escribió el manuscrito. DRM, OMMP y JLCM siguieron pacientes y revisaron el manuscrito.
Conflicto de interesesLos autores no tienen conflictos de intereses en relación con el contenido del estudio.