La deficiencia de vitamina D es un problema grave de salud pública en todo el mundo y que afecta no solo la salud músculo-esquelética sino también una amplia gama de enfermedades agudas y crónicas, incluyendo las no trasmisibles de riesgo cardiovascular, algunas enfermedades autoinmunes, metabólicas y mecanismos fisiopatológicos en obesidad. Sin embargo, subsiste el escepticismo de la falta de ensayos controlados aleatorizados para apoyar los estudios de asociación sobre los beneficios de salud no esqueléticos de vitamina D. Los artículos en los que se basó esta revisión fueron obtenidos de las bases de datos de MEDLINE, PubMed de 1980-2015 con respecto a la definición de deficiencia de vitamina D y su participación en trastornos proinflamatorios, inmunometabólicos y factores de riesgo cardiovascular. Se revisan las acciones de la vitamina D sobre la programación epigenética fetal y regulación de los genes que potencialmente podrían explicar por qué la vitamina D podría tener tales beneficios para la salud a lo largo de la vida en el humano. Hay potencialmente una ventaja en optimizar los niveles de la vitamina D de niños y adultos mayores en todo el mundo para mejorar no solo la salud músculo-esquelética, sino también para reducir el riesgo de enfermedades crónicas, incluyendo algunos factores de riesgo cardiovascular, así como ciertos tipos de cáncer, enfermedades autoinmunes, enfermedades infecciosas, diabetes mellitus tipo 2, trastornos cardiovasculares, incluyendo aterotrombosis, alteraciones neurocognitivas y, como consecuencia sobre la morbimortalidad global.
Vitamin D deficiency is a serious public health problem worldwide that affects not only skeletal health, but also a wide range of acute and chronic diseases. However, there is still skepticism because of the lack of randomized, controlled trials to support association studies on the benefits of vitamin D for non-skeletal health. This review was based on articles published during the 1980-2015 obtained from the Cochrane Central Register of controlled trials, MEDLINE and PubMed, and focuses on recent challenges with regard to the definition of vitamin D deficiency and how to achieve optimal serum 25-hydroxyvitamin D levels from dietary sources, supplements, and sun exposure. The effect of vitamin D on epigenetic fetal programming and regulation of genes that may potentially explain why vitamin D could have such lifelong comprehensive health benefits is reviewed. Optimization of vitamin D levels in children and adults around the world has potential benefits to improve skeletal health and to reduce the risk of chronic diseases, including some types of cancer, autoimmune diseases, infectious diseases, type 2 diabetes mellitus, and severe cardiovascular disorders such as atherothrombosis, neurocognitive disorders, and mortality.
Después de su importante impacto en la enfermedad denominada raquitismo y tras un periodo de silencio, en los últimos años, la deficiencia de vitamina D en los seres humanos ha recibido nuevamente formidable atención y se considera ya una pandemia en el mundo1–3. Según el reciente informe del centro nacional para estadísticas de salud en los Estados Unidos entre 2001 y 2006, 32 a 46% de la población estadounidense tenían concentraciones en suero de 25 (OH) D3 menor a 20 ng/ml; y el 8% de la población tenía las concentraciones séricas de 25 (OH) D3 menor a 12 ng/ml4.
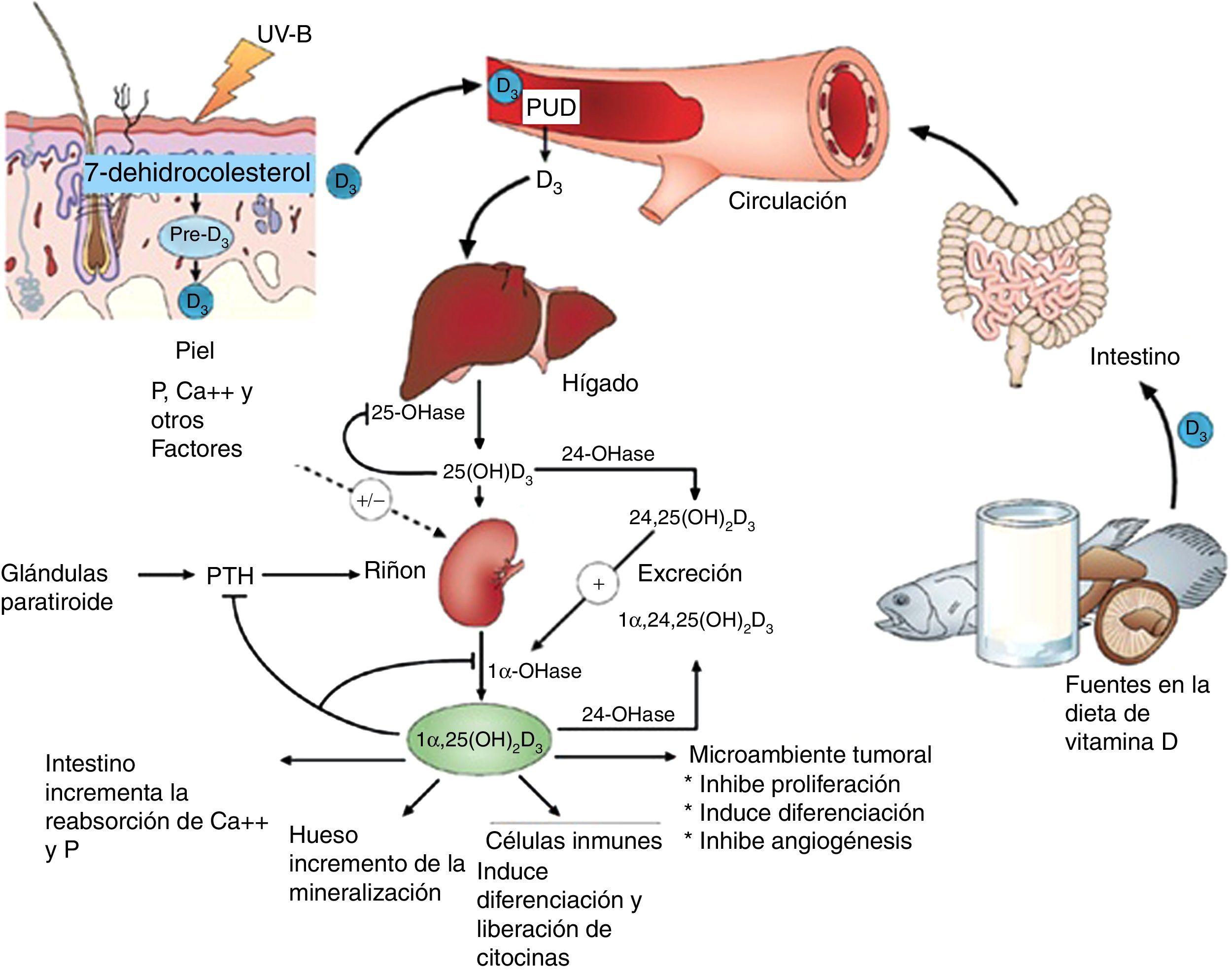
Así, la vitamina D generalmente es conocida por su papel en el metabolismo óseo, siendo importante para el mantenimiento de la homeostasis del calcio, asegurando la absorción fisiológica del mismo por el intestino1. El descubrimiento del receptor nuclear de vitamina D (VDR) que se expresa en forma ubicua en casi todas las células del cuerpo, tales como las células inmunes, vasculares o miocárdicas, sugiere una implicación de los efectos mediados por la vitamina D en varios otros sistemas aparte de los tejidos músculo-esquelético2 (fig. 1).
Sitios de acción de la vitamina D. Nótese efectos extraóseos. ©Modificada de Hossein-nezhad y Holick99.
Esto ha llevado a una investigación exhaustiva sobre la vitamina D como un factor que influye en la patogenia de diversas enfermedades agudas y crónicas no esqueléticas, tales como infecciones, cáncer, trastornos psiquiátricos, enfermedades autoinmunes, así como factores de riesgo cardiovasculares como hipertensión arterial, dislipidemia, diabetes mellitus, la obesidad y ateroesclerosis4–6.
Los factores de riesgo cardiovascular (CV), así como las enfermedades cardiovasculares, incluyendo infarto de miocardio, enfermedad coronaria o accidente cerebrovascular, son reconocidas como las enfermedades más frecuentes y representan las principales causas de muerte en el mundo, especialmente en los países occidentales7. En México, el crecimiento de los factores de riesgo cardiovasculares en las últimas dos décadas son claros, la misma pandemia ocurrió en América Latina. Esto subraya la importancia de clarificar el papel de la vitamina D en el contexto de las enfermedades cardiovasculares y sus factores de riesgo más comunes.
Recientemente se informó que la enfermedad coronaria, especialmente el infarto de miocardio, e insuficiencia cardíaca afectaban a 7,9 millones y 5,7 millones de adultos en los Estados Unidos, respectivamente8,9. La aparición de anomalías del ventrículo izquierdo en relación con su remodelación (dilatación de la cámara predominante progresiva, fibrosis y disfunción sistólica/diastólica) e insuficiencia cardíaca a menudo complican un infarto agudo de miocardio10,11. Los datos recientes sugieren que la prevalencia de la disfunción ventricular del infarto de miocardio e insuficiencia cardíaca se asocia con disminución de los niveles de vitamina D11. Así, el papel de la deficiencia de vitamina D como marcador de riesgo en el desarrollo de la insuficiencia cardíaca ha comenzado a destacar.
Ya en 1981, se había informado sobre una variación estacional de la mortalidad CV y sospecha de un efecto positivo, de protección de la radiación UVB (ultravioleta B) en el riesgo CV8. Una asociación de vitamina D y varios factores de riesgo CV y sus enfermedades se han evaluado ampliamente durante los últimos años. Numerosos estudios observacionales, metaanálisis prospectivos, así como algunos estudios de intervención han abordado el posible vínculo con la deficiencia de vitamina D9–12.
Se sabe que los pacientes con insuficiencia cardíaca avanzada, tienen niveles significativamente más bajos en suero de 25 (OH) D y son un factor independiente de riesgo asociado con pobres resultados clínicos y la descompensación prolongada de la insuficiencia cardíaca7,13–15. Agonistas del VDR como calcitriol y sus análogos, tales como el doxercalciferol, se han desarrollado para tratar el hiperparatiroidismo secundario en la enfermedad renal crónica8, osteoporosis11 y psoriasis13.
En la actualidad, los investigadores están desarrollando otro candidato a fármaco agonista selectivo del receptor VDR con alta selectividad y eficacia para tratar la deficiencia de vitamina D en insuficiencia cardíaca y fenotipos asociados con disfunciones del sistema renina-angiotensina-aldosterona (SRAA)15.
Uno de nuestros objetivos centrales es dar el soporte científico a la urgente necesidad de conocer la prevalencia de deficiencia de vitamina D en países como México y Latinoamérica donde la pandemia de enfermedades crónicas no comunicables ocupa el primer lugar de morbimortalidad general16.
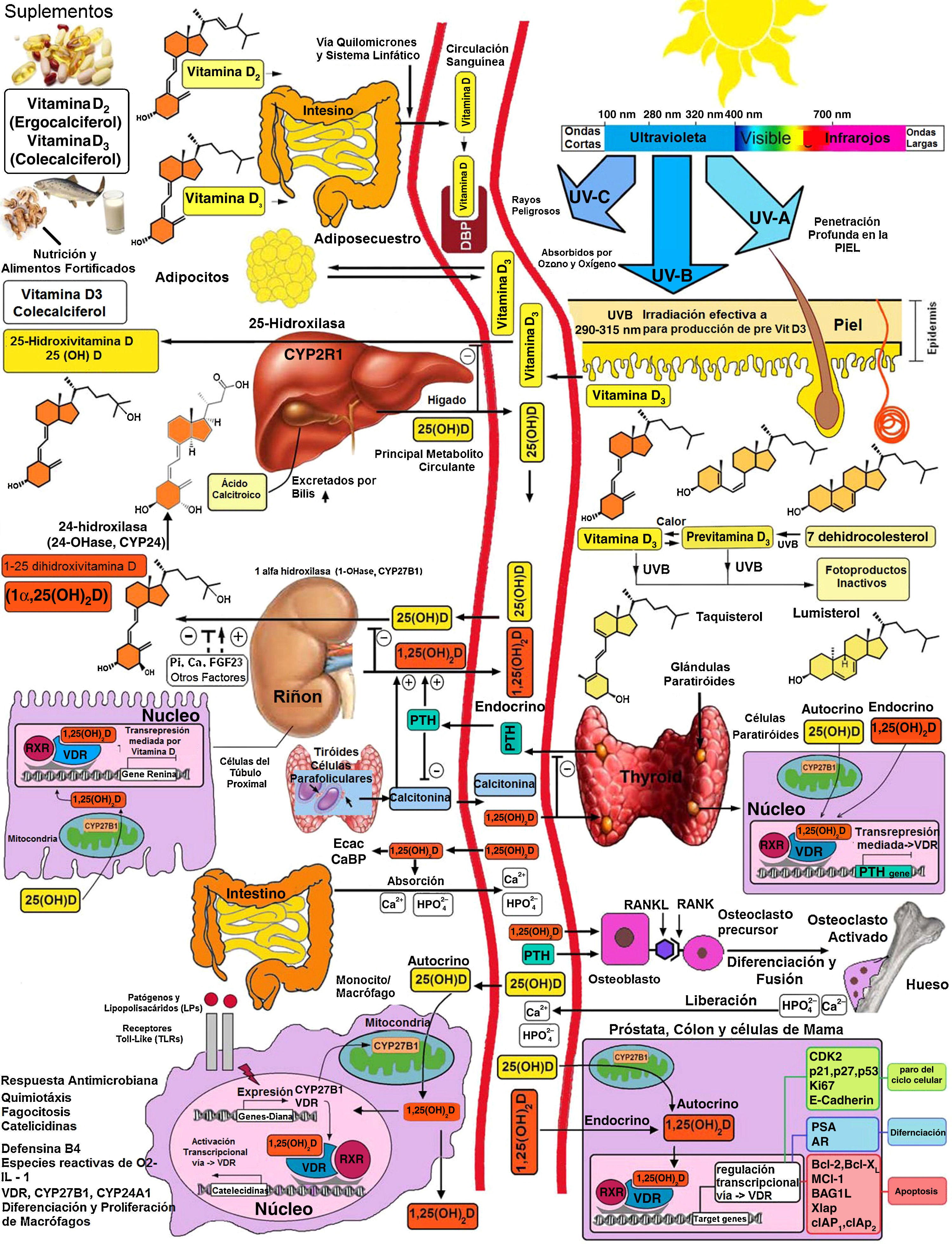
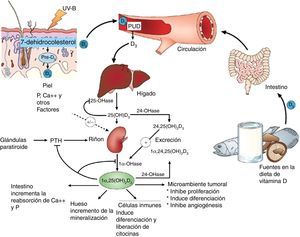
Metabolismo básico de la vitamina DLa vitamina D3 es una prohormona esteroide, que se deriva principalmente de la síntesis inducida por los rayos UVB sobre el deshidrocolesterol de la piel (fig. 2).
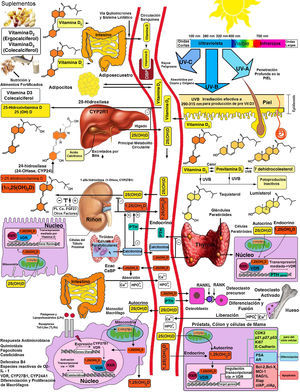
Representación esquemática de la síntesis y metabolismo de la vitamina D para funciones esqueléticas y no esqueléticas. 1-OHase: 1α-hidroxilasa de 25 (OH) D; 24-OHasa: 24 hidroxilasa; 25(OH)D: 25-hidroxivitamina D; 1,25(OH)2D: 1,25-dihidroxivitamina D; CaBP: proteína de unión al calcio; DBP: proteína de unión a vitamina D; ECaC: canal de calcio epitelial; FGF-23: factor de crecimiento de fibroblasto-23; PTH: hormona paratiroidea; RANK: receptor activador del factor nuclear kB, (NFkB); RANKL: ligando del receptor activador del NFkB; RXR: receptor del ácido retinoico; TLR2/1: receptor Toll-like 2/1; VDR: receptor de vitamina D; Vitamina D: vitamina D2 o D3. ©Copyright Holick MF, 2013, coautor del presente trabajo99.
La síntesis endógena es la principal fuente de vitamina D en el cuerpo y representa aproximadamente el 80% de la vitamina D. Después de la síntesis en la piel o la absorción nutricional, la vitamina D es transportada al hígado por una proteína de unión específica donde es hidroxilada a 25-hidroxivitamina D. Esta forma inactiva es el principal metabolito circulante en la sangre y también se utiliza para la clasificación del estado de la vitamina D1–3.
Predominantemente en los riñones, la 25-hidroxivitamina D3 es hidroxilada a su metabolito más activo, la 1α-25 (OH)2 D3, mediante la enzima, 1α-hidroxilasa (1α-OHasa). A partir de esta 1α-hidroxilación se sabe que también es capaz de activarse mediante 1α-hidroxilación extrarrenal por todo el organismo13,14 (fig. 2). Esto ha dado lugar a la suposición de que la vitamina D desempeña un papel extendido para la salud general, incluyendo, otros tejidos más allá del sistema músculo-esquelético, entre las que destaca el corazón y los vasos15–17.
Clasificación de deficiencia de vitamina DEl estado de la vitamina D se clasifica según las concentraciones de 25 (OH) D en la sangre y su vida media es aproximadamente de dos a cuatro semanas. Sin embargo en situaciones de hemodilución, infecciones u otras enfermedades catabólicas o bien administración de corticoesteroides puede reducirse la vida media a incluso días.
Mientras que el informe del Instituto de Medicina de los Estados Unidos [IOM] clasifica la deficiencia de vitamina D de acuerdo con un valor de 25 (OH) D debajo de 12 ng / ml (multiplicar por 2.496 para convertir ng/ml en nmol/l) y de 20 ng/ml o más, como suficientes. Por su parte las guías de la Sociedad Americana de Endocrinología (The Endocrine Society)14 sugieren que, 25 (OH) D ≤ 20 ng/ml son deficientes y los niveles ≥ 30 ng/ml son suficientes14–16.
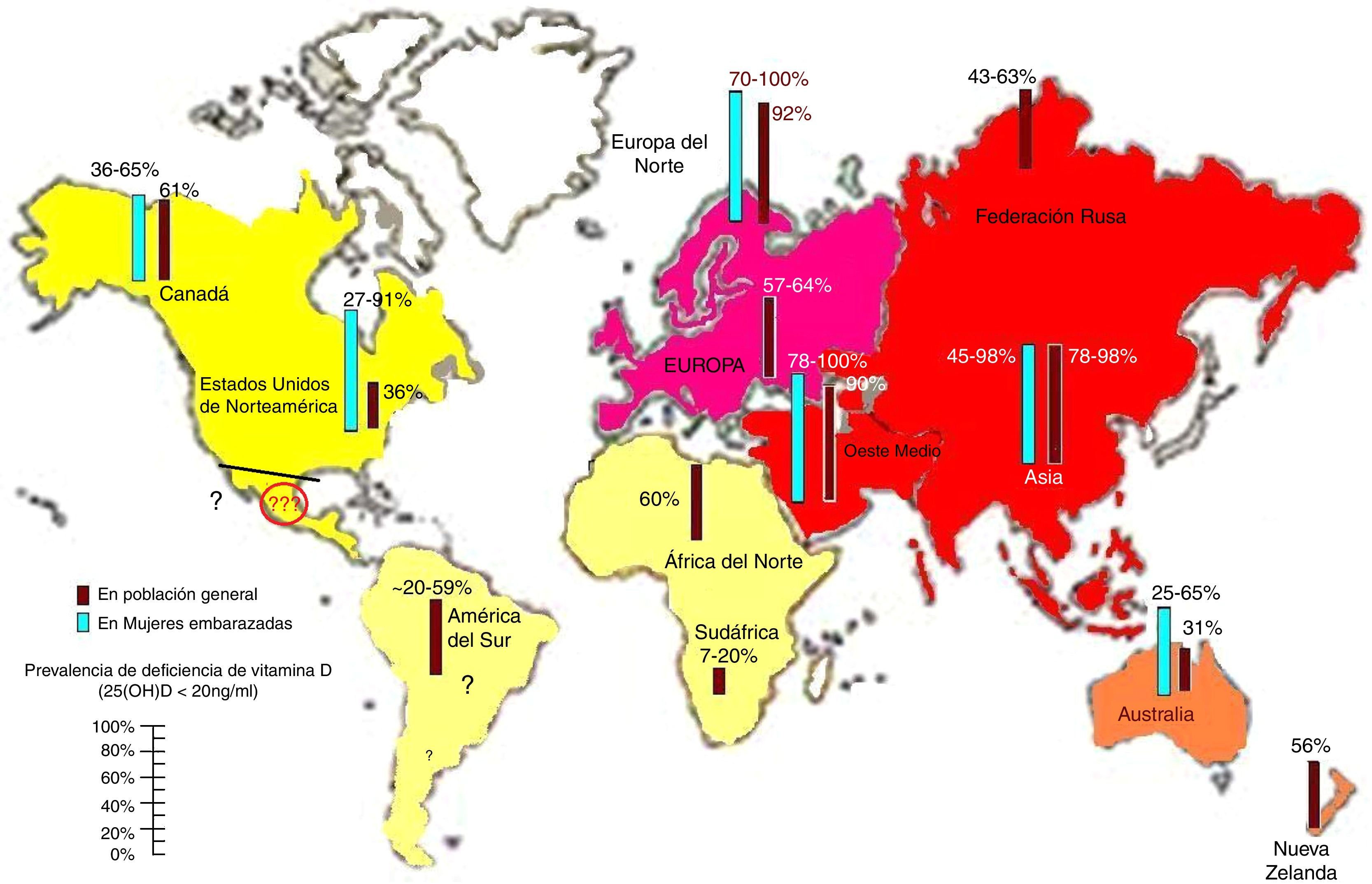
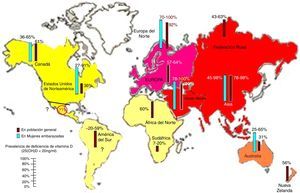
Prevalencia de deficiencia de vitamina DLa deficiencia y la insuficiencia de vitamina D son altamente prevalentes. Esto queda bien reflejado por el hecho de que más de la mitad de la población mundial tiene un nivel por debajo de 30 ng/ml13,16 (fig. 3). Sin embargo en países como México su prevalencia se desconoce, situación que debe alertar a su comunidad médica. Diversos factores, como el aumento de la edad, sexo femenino, pigmentación en la piel más oscura, reducción a la exposición al sol, así como la variación estacional y la distancia desde el Ecuador son factores de riesgo para la deficiencia de vitamina D y deben ser siempre considerados. Una mención especial debe hacerse con la contaminación del aire17,18. Estudios del impacto de la contaminación sobre la vitamina D deben ser realizados en ciudades con altos niveles de contaminación ya que su población y circunstancia geodemográfica es particular11,19–21.
Prevalencia informada de la deficiencia de vitamina D, definida como un nivel de 25-hidroxivitamina D inferior a 20 ng/ml en la población mundial de mujeres embarazadas y población general. Nótese que en Latinoamérica falta información. Para convertir 25 (OH) D valores en nmol/l, multiplique por 2.496. ©Copyright Holick 2013, reproducido con permiso99.
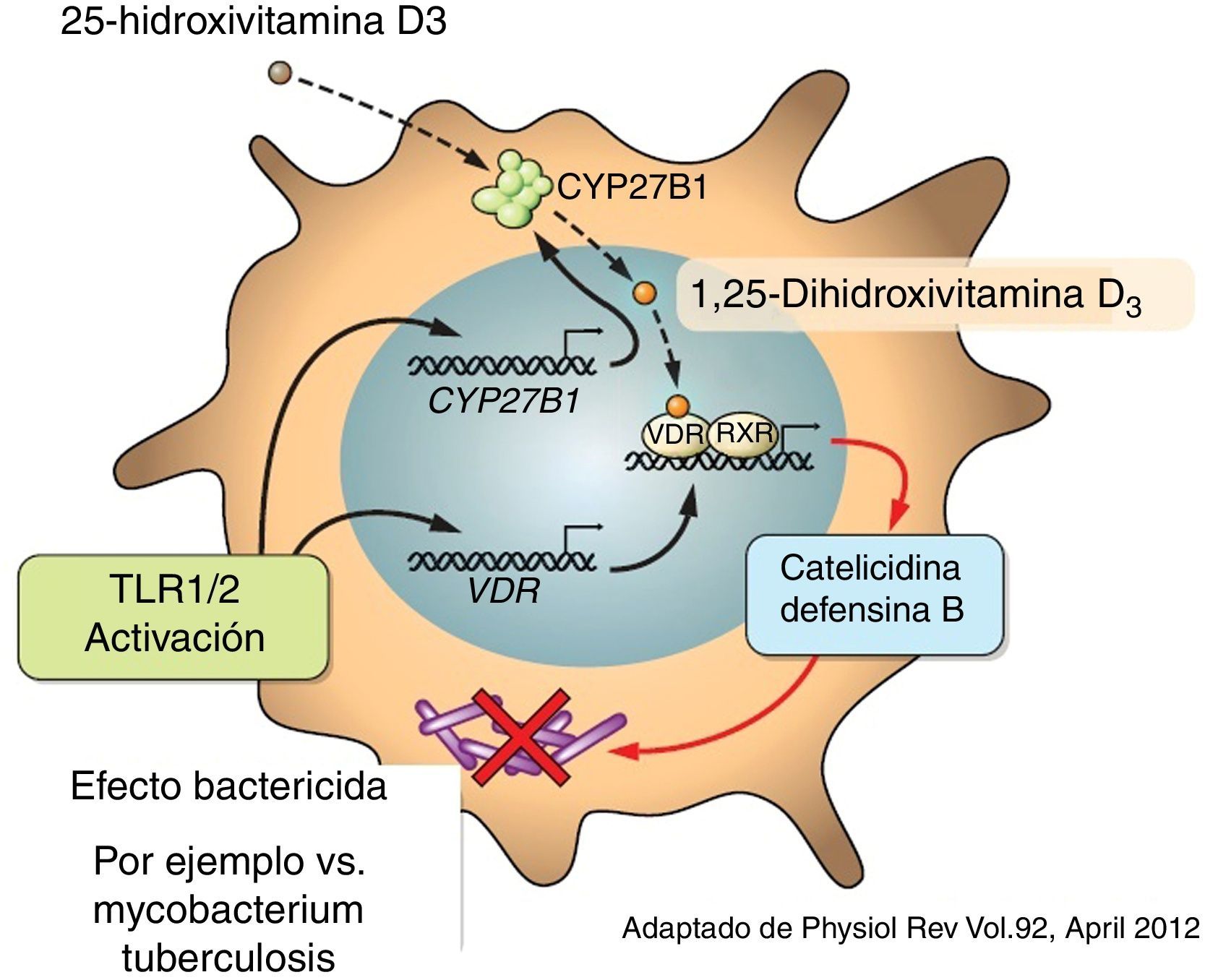
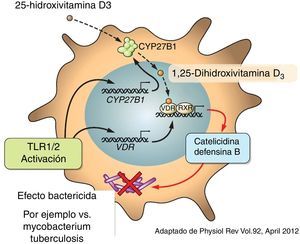
Aparte de su función tradicional como un modulador del metabolismo del calcio y de la homeostasis del hueso, la vitamina D ha demostrado tener efectos antiinflamatorios potentes. Como resultado de ello, ha sido considerada como terapia adyuvante para muchas enfermedades crónicas como el asma, artritis y cáncer de la próstata o psoriasis, entre otras4,22,23. Una variedad de efectos tanto pro- como antiinflamatorios de la vitamina D ya habían sido divulgados previamente24,25. Además, se ha demostrado que la vitamina D puede inducir directamente la producción de péptidos antimicrobianos importantes, tales como catelicidinas y defensina β4 en los monocitos/macrófagos y en células epiteliales de humanos13,26 (fig. 4).
Se ha demotrado la actividad antiproliferativa y proapoptótica de la 1,25-(OH)2 D3 en las células tumorales debido a la inducción de inhibidores de ciclinocinasas dependientes la p27Kip1 y p21Waf/Cip1 e inhibición del c-Myc y antiapoptóticos como Bcl-223. Además, la vitamina D demostró suprimir las vías de acción de prostaglandinas en líneas celulares tumorales mediante la inhibición de la producción de ciclooxigenasa-2 y estimulación de la producción de 15-hydroxiprostaglandina por las células23.
La vitamina D también se ha demostrado que interfiere con la activación del factor nuclear (FN) kB y su señalización, mediante el aumento de la expresión de la IκBα en las células activadas, e interfiere con la translocación nuclear de subunidades del FN-κB4.
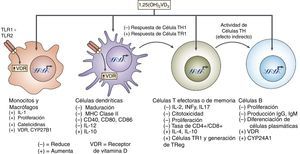
Se ha informado también que la vitamina D puede influir en la maduración de las células dendríticas y en su función27. Varios estudios han demostrado la capacidad de la vitamina D para modular la población y el papel de FOXP3 en células T reguladoras+ y en la producción de IL-1027 (fig. 5).
La interacción entre los PPAR y el VDR es ahora ampliamente estudiada, ya que ambos forman heterodímeros con LXR. La posible modulación de la actividad de PPARy se ha implicado en numerosos procesos metabólicos especialmente en lípidos y en los mecanismos de liberación de insulina de las células β de los islotes de Langerhans. Resultados adicionales de este transcriptoma han demostrado que la vitamina D regula al PPARy proadipogénico en los macrófagos activados. Los agonistas de PPARy invierten el efecto antiadipogénico y los efectos antimicrobianos atribuidos al receptor de la vitamina D, lo que indica un vínculo entre el VDR y la señalización en la regulación de procesos de las funciones bidireccionales entre vitamina D y PPARy28.
Vitamina D y factores de riesgo cardiovascularHipertensión arterial y deficiencia de vitamina DLa deficiencia de vitamina D se ha asociado con niveles de presión arterial más altos, como se ha demostrado en la mayoría de los estudios prospectivos, así como en los metaanálisis de estudios observacionales9,29,30. Sin embargo, han sido reportadas variaciones en la presión arterial que pueden explicarse por las diferencias en los niveles de vitamina D de los estudios que a menudo han sido relativamente pequeños. Sin embargo, el papel aditivo en el tratamiento con fármacos antihipertensivos tiene relevancia clínica.
Los mecanismos posibles de esta asociación de vitamina D y la presión arterial incluyen la asociación inversa de la vitamina D con la actividad del sistema renina-angiotensina-aldosterona (SRAA), el efecto de la mejora de la función endotelial y en la prevención del hiperparatiroidismo secundario, siendo todos ellos mecanismos de interés24–27.
En este contexto, cabe señalar que niveles altos de la hormona paratiroidea son una característica distintiva de la deficiencia de vitamina D, y se sabe que está asociado con la hipertrofia del miocardio y con niveles más altos de la presión arterial28. Además, cada vez mayor evidencia sugiere que la interacción mútua entre la PTH, vitamina D y de la aldosterona participan en el daño al sistema cardiovascular de forma independiente del SRAA31,32.
Se ha reportado una asociación inversa significativa entre los niveles circulantes de vitamina D en suero con el riesgo incidente de hipertensión. El riesgo relativo combinado (RR) fue de 0,70; intervalo de confianza (intervalo de confianza: 95% de 0,57 a 0,86) al comparar el valor más alto con el tercil más bajo del valor basal de 25 (OH) D, sin evidencia de heterogeneidad entre los resultados. Por lo tanto, al evaluar la respuesta a la dosis de cinco estudios que informaron los RR para la exposición de la vitamina D, los autores encontraron que el riesgo de hipertensión arterial se redujo en un 12% por cada incremento de 10 ng / ml de 25 (OH) D29. En el año 2012, se publicaron varios ensayos clínicos aleatorizados para evaluar el efecto de la vitamina D sobre los niveles de presión arterial, mostrando diferentes resultados23–25. Un estudio clínico controlado en 130 pacientes hipertensos suplementados con 3.000 UI de vitamina D en comparación con placebo durante más de 20 semanas durante el invierno fue realizado en Dinamarca23. Encontraron una reducción no significativa de la presión arterial en la monitorización ambulatoria de 24h de la presión arterial (MAPA) (-3mmHg, p = 0,26-1mmHg, p = 0,18). Curiosamente, cuando se analizaron solo los pacientes con deficiencia de vitamina D (niveles de 25 [OH] D por debajo de 32 ng / ml), los niveles sistólicos y diastólicos de PA en la MAPA de 24 h se redujeron significativamente (-4mmHg, p = 0,05-3mmHg, p = 0,01) en el tratamiento en comparación con el grupo placebo23.
Se ha demostrado que la suplementación de vitamina D en una población no seleccionada de raza negra produjo una reducción de la presión arterial sistólica de 0,2mmHg por cada incremento de 1 ng/ml de vitamina D durante los tres meses de tratamiento (p = 0,02)24.
Obesidad y deficiencia de la vitamina DLa obesidad está estrechamente relacionada con la deficiencia de vitamina D25. Se ha sugerido que esto puede ser debido al secuestro de la vitamina D en el tejido adiposo, lo que resulta en concentraciones inferiores de 25 (OH) D circulante31. Otros han planteado la hipótesis de una relación causal de la deficiencia de vitamina D que puede conducir a favorecer la obesidad27.
Para resolver esta pregunta de investigación, se realizó un estudio bidireccional de aleatorización mendeliana y se demostró una relación causal unidireccional, lo que indica que la obesidad conduce a la reducción de los niveles de vitamina D y no al revés28. En esa investigación, se incluyó 21 estudios de cohorte, que comprendió un total de 42.024 pacientes; 12 polimorfismos establecidos de nucleótido simple (SNP) en relación con el IMC y cuatro SNP típicos se asociaron con el estado de vitamina D. Que en países como México, y en América Latina en general, ha habido una explosión de sobrepeso y obesidad es algo que no puede ser ignorado. Por otro lado, los niveles de 25 (OH) D determinados genéticamente no están significativamente relacionados con el índice de masa corporal. Así, se sabe que la obesidad es un estado proinflamatorio que se ha asociado a los niveles de proteína C reactica anormalmente altos, con un papel de mediación proinflamatoria de la deficiencia de vitamina D indiscutible, si bien este no es el único31.
Metabolismo de la glucosa, vitamina D y diabetes mellitus tipo 2En los estudios observacionales y prospectivos, los niveles bajos de vitamina D han sido asociados con alteraciones en el metabolismo de la glucosa, así como con un mayor riesgo de desarrollar diabetes en el futuro5,30–33. También, se debe tener en cuenta que la deficiencia de vitamina D en los pacientes diabéticos puede ser en parte debido a la reducción de la actividad física y la obesidad, así como de la exposición limitada al sol. Por lo tanto, la confusión residual en estudios observacionales, debido a la estrecha relación de obesidad con intolerancia a la glucosa y la deficiencia de vitamina D no se pueden descartar con certeza26,34. Por otro lado, debe considerarse que la causalidad inversa puede existir, puesto que hay datos que sugieren que un estado inflamatorio podría disminuir por 25 (OH) D33,35–37.
Sin embargo, hay varios mecanismos posibles que podrían explicar la asociación de la deficiencia de vitamina D con alteraciones en la homeostasis de la glucosa y diabetes mellitus. El VDR, así como la 1-α-hidroxilasa, se expresan en las células beta pancreáticas, lo que indica un papel potencial de la vitamina D en la función de las mismas. Además, la interacción entre VDR y PPARy se ha sugerido como mecanismo relacionado con la liberación adecuada de insulina2,38.
Ensayos aleatorizados, sin embargo, no han podido demostrar efectos claramente beneficiosos de los suplementos de vitamina D para mejorar la glucemia o la resistencia a la insulina37,38. Si la terapia para el manejo farmacológico de la diabetes puede ayudar a optimizar el control metabólico requiere ser aclarada. Para abordar esta cuestión, un estudio clínico aleatorizado se llevó a cabo en personas con prediabetes e hipovitaminosis D39. Los participantes en el estudio fueron asignados al tratamiento con dosis alta de vitamina D en comparación con placebo (dosis 88.865 UI promedio semanal). No hubo diferencias en cuanto a los parámetros de glucosa plasmática, la secreción de insulina y su sensibilidad, o el desarrollo de la diabetes en el grupo de tratamiento en comparación con placebo después de la administración de vitamina D durante un año39.
Vitamina D y lípidos séricosAlgunos estudios observacionales indican una asociación de la deficiencia de vitamina D y niveles bajos de lipoproteínas de alta densidad (HDL) y con triglicéridos altos, así como mayores niveles de apolipoproteína E40,41. Una evaluación prospectiva de los niveles de vitamina D y los lípidos en sangre mostró una asociación significativa entre los niveles bajos de 25 [OH] D y la hipercolesterolemia42. Sin embargo, se debe reconocer que los resultados sobre los lípidos en sangre y el nivel de vitamina D pueden ser confundidos por la mencionada asociación entre vitamina D y la obesidad28. Recientes estudios clínicos que han evaluado el efecto de la suplementación con vitamina D sobre los lípidos en la sangre, no proporcionaron ninguna evidencia concluyente24,43–45.
Enfermedad renal crónica y deficiencia de vitamina DLos niveles de vitamina D en pacientes con nefropatía crónica son significativamente inferiores respecto a los de la población en general. Por ejemplo, se observó una alta prevalencia de deficiencia de vitamina D con valores por debajo de 20 ng/ml en más del 70% de pacientes en diálisis46.
Además, varios estudios epidemiológicos han demostrado que los bajos niveles de 25 (OH) D se asocian con albuminuria o con progresión de la insuficiencia renal. Por otro lado, la deficiencia de vitamina D ha sido identificada como un factor de riesgo independiente de aumento de la mortalidad en pacientes que sufren de enfermedad renal crónica, que puede ser atribuida principalmente a las muertes cardiovasculares47–51.
Aparte de los bajos niveles de 25 (OH) D, también la 1,25 (OH)2 D se asoció con mayores tasas de mortalidad en la mayoría de los estudios observacionales en pacientes con nefropatías crónicas51,52. Así, se presta especial atención a la vitamina D en el campo de la nefrología, desde el efecto clásico conocido de la suplementación con vitamina D sobre la reducción de los niveles de la hormona paratiroidea (PTH). Esto es de gran importancia clínica, ya que la propia PTH es un factor de riesgo cardiovascular independiente53, y el hiperparatiroidismo secundario es muy común en los pacientes con insuficiencia renal crónica. Cabe señalar, que se logra este efecto terapéutico del descenso PTH con ambos, la forma activa (1,25 [OH]2 D) y, la suplementación natural con vitamina D, aunque es mayor cuando la suplementación es con 1,25 [OH]2 D54.
Para abordar el papel de la vitamina D activa en la insuficiencia renal crónica, se realizó una revisión sistemática de siete estudios con metaanálisis y siete ensayos observacionales retrospectivos en pacientes con insuficiencia renal crónica suplementados con 1,25 (OH)2 D o con los diferentes análogos de la vitamina D activa. Los autores encontraron una reducción significativa de la mortalidad por cualquier causa (RR 0,73, IC 95%: 0,65 a 0,82), y el 37% de reducción en la mortalidad cardiovascular (RR 0,63; CI 95% 0,44 a 0, 92) en los pacientes tratados con vitamina D activa55.
Mientras que estos datos sugieren efectos beneficiosos del tratamiento con vitamina D en pacientes con insuficiencia renal crónica, el mayor impacto es en el área cardiovascular. No obstante, un metaanálisis de ensayos aleatorios en las poblaciones de estudio globales, donde gran parte mostró insuficiencia renal, sí logró demostrar también una reducción de las fracturas y la mortalidad por cualquier causa con la suplementación de vitamina D56,57.
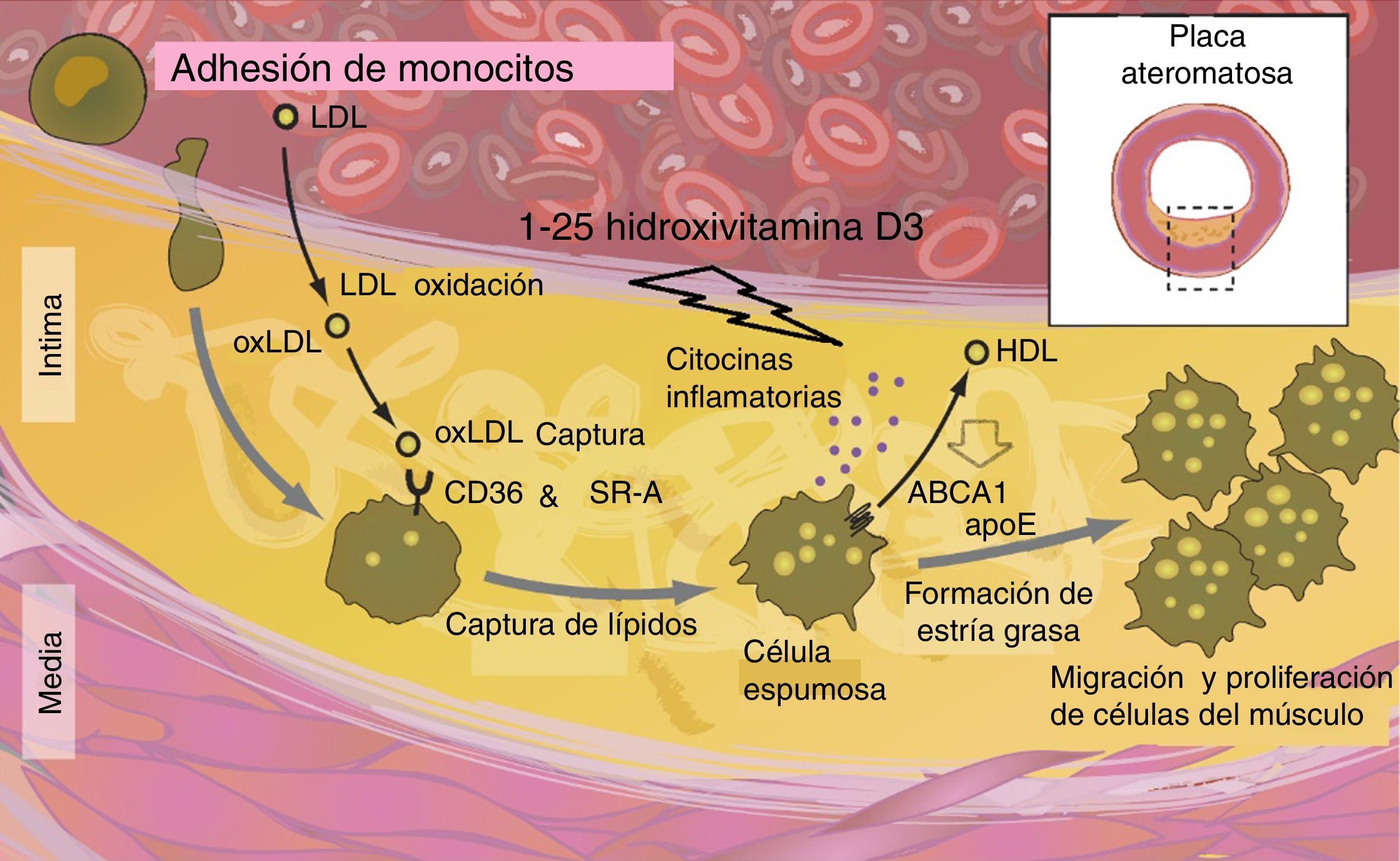
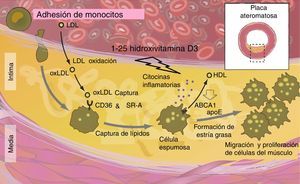
Aterosclerosis y disfunción endotelialPuesto que el VDR también se expresa en la vasculatura, es tentadora la hipótesis de que la vitamina D también pueda proteger contra enfermedades vasculares, incluyendo la aterosclerosis y la disfunción endotelial31. Según estudios experimentales, algunas acciones vasculoprotectoras atribuibles a la vitamina D pueden estar mediadas por el aumento en la producción de óxido nítrico, la inhibición de los macrófagos en la formación de células espumosas o reducción en la expresión de moléculas de adhesión en las células endoteliales58–71. Esto está en consonancia con estudios observacionales transversales, que demostraron que los niveles bajos de vitamina D se asocian con disfunción endotelial, así como con el aumento de la rigidez arterial6,27.
Por otro lado se ha demostrado un efecto perjudicial de la deficiencia de vitamina D en el sistema ABCA1 de macrófagos, alterando su función y previniendo el eflujo de colesterol favoreciendo la formación de células espumosas. Las citoquinas también aceleran la síntesis de colesterol dentro de los macrófagos (fig. 6).
Los datos clínicos de ensayos clínicos controlados que abordan los efectos de la vitamina D sobre enfermedades vasculares son escasos y muestran resultados inconsistentes. Resultados prometedores, sin embargo, se han publicado con vitamina D, en la función endotelial con estudios clínicos aleatorios, aunque no todos muestran que la vitamina D pueda mejorar la función endotelial72–74.
Vitamina D y los eventos cardiovascularesComo se comentó, la reducción en los niveles de vitamina D se ha asociado con una mayor incidencia de eventos cardiovasculares10,55,75–77. Incluso la enfermedad coronaria asintomática está asociada a niveles más bajos de vitamina D en pacientes de alto riesgo como los sujetos diabéticos tipo 2 (OR ajustado de 2,9, [IC 95% 2,0 -7,0]), tal como se ha informado en un reciente estudio observacional78. Así, la deficiencia de vitamina D se ha asociado con un mayor riesgo de infarto de miocardio y una relación inversa significativa entre 25 (OH) D y la metaloproteinasa de matriz-9, un marcador de infarto de miocardio tras la remodelación del mismo79,80.
Los niveles de vitamina D también parecen predecir el riesgo de eventos adversos después de un infarto agudo y después de cirugía cardiaca, lo que indica un mayor riesgo para las personas con el nivel más bajo de la vitamina D a priori, como se ha comunicado en publicaciones recientes81,82.
Datos de estudios observacionales prospectivos sugieren que niveles bajos de vitamina D son un factor de riesgo para la aparición de accidentes cerebrovasculares83–85. En un metanálisis de siete estudios, incluyendo 47.809 personas y 926 eventos cerebrovasculares, el riesgo de enfermedad cerebrovascular fue significativamente menor en los sujetos con los niveles más altos de 25 (OH) D en comparación con aquellos con nivel insuficiente de vitamina D84.
Otros autores investigaron 19 estudios, incluyendo 65.994 pacientes y 6.123 eventos cardiovasculares que halló un aumento del riesgo cuanto mayor cuanto menores fueron los niveles de 25 (OH) D (12). Sin embargo, debe considerarse que no todos los estudios individuales mostraron una asociación significativa entre niveles bajos de 25 (OH) D y un mayor riesgo de enfermedad cardiovascular86.
Al revisar todos los trabajos mencionados anteriormente, deben sopesarse cuidadosamente los factores de confusión, como la movilidad reducida en pacientes con enfermedades crónicas. Otros factores de confusión, como la edad o la tasa de obesidad, así como la PTH, la renina, el calcio y el fósforo, no pueden descartarse completamente, mientras que se incluyan como factores de confusión posible en la mayoría de los análisis15,87.
Suplementación de vitamina D y enfermedad cardiovascularAlgunos ensayos clínicos controlados pequeños informaron resultados mixtos de vitamina D en los eventos cardiovasculares34,88, mientras que vale la pena mencionar algunos metaanálisis de estos ensayos clínicos controlados que no han encontrado tendencias significativas en la reducción de eventos CV en los pacientes que recibieron suplementos de vitamina D en comparación con placebo89,90.
Es de destacar que la suplementación de vitamina D se combinó con suplementación de calcio, y es por tanto, difícil interpretar los resultados de los ensayos clínicos controlados, especialmente sabiendo que la ingesta de calcio puede estar asociada con mayor riesgo cardiovascular, como se sugiere en un metaanálisis anterior90–93.
Discusión y alerta epidemiológica temprana sobre los efectos de la deficiencia de vitamina D, y riesgo cardiovascular en AméricaSobre la base de la evidencia acumulada en la literatura disponible actualmente, se puede concluir que la deficiencia de vitamina D es un factor independiente de riesgo cardiovascular que se asocia con un mayor riesgo de eventos cardiovasculares. Sin embargo, no está claro si estas asociaciones son causales en su naturaleza. La vitamina D no es para el tratamiento de enfermedades crónicas. Puede ser de ayuda pero eso es todo. No obstante, parece plausible que la deficiencia de vitamina D pueda ser considerada como un marcador muy relevante de peor nivel de salud, especialmente en pacientes con enfermedades crónicas, incluyendo enfermedades cardiovasculares y personas con mayor riesgo cardiovascular, que muestran que la vitamina D puede tener un impacto directo en los resultados cardiovasculares94.
Independientemente de estos resultados contradictorios, está totalmente claro que suplementos de vitamina D ejercen efectos beneficiosos importantes en población sana, además de los pacientes con diversas comorbilidades, sobre todo como prevención. Es de destacar que la mayoría de los estudios clínicos ha demostrado que los efectos más beneficiosos de la suplementación de vitamina D ocurren en pacientes con muy baja concentración de 25 (OH) D. Estos pacientes sí parecen estar en mayor riesgo de enfermedades cardiovasculares11,12,22,23,62,95.
Existen grandes estudios en marcha que incluyen un estudio sobre 1.000 pacientes con insuficiencia cardiaca en Alemania, otro estudio de evaluación de la vitamina D en Nueva Zelanda entre más de 5.000 personas y otro (ensayo VITAL) con vitamina D y omega-3, para evaluar la mortalidad cardiovascular y cáncer en más de 20.000 sujetos adultos mayores en los Estados Unidos sin cáncer o enfermedades cardiovasculares al principio del estudio96–98.
ConclusionesLas causas de la deficiencia de vitamina D son múltiples, afecta no solo a los países en las latitudes por encima de 35-40°, donde los rayos ultravioleta B están ausentes durante buena parte del año, sino también a países tropicales, a los de piel más oscura, a los sujetos obesos y a los ancianos. Mientras que también la contaminación en las grandes ciudades como en México y otras ciudades, que reducen la radiación ultravioleta sobre la piel, así como la ropa y protectores solares que reducen la capacidad de la piel para sintetizar la vitamina D.
Hoy en día, podemos concluir que la deficiencia de vitamina D es un potencial factor independiente de riesgo cardiovascular y está implicado en fenómenos de inmunomodulación de gran importancia en la inflamación y los procesos que aceleran la proliferación celular (cáncer), participa también activamente en la estimulación de la liberación de sustancias con propiedades antibacterianas, catelicidinas y defensina B4.
La comunicación cruzada entre los receptores de vitamina D y otros heterodímero LXR como PPARy, parecen determinar funciones importantes en el metabolismo de los lípidos y la liberación de insulina, teniendo además de forma indirecta un efecto protector de las células β de los islotes de Langerhans. La evidencia acumulada sugiere un papel potencial de la vitamina D en la insuficiencia cardíaca.
México y América Latina necesitan con urgencia determinar la prevalencia de deficiencia de vitamina D y su asociación con el riesgo de enfermedades crónicas y de riesgo cardiovascular, pero sobre todo su papel sobre la prevención de las mismas. Los niveles de 25 (OH) D ya son un marcador potencial de riesgo de gran utilidad en Cardiología, aunque conocer si la suplementación de vitamina D puede mejorar significativamente los resultados cardiovasculares requiere ensayos clínicos aleatorizados específicos, estando ya algunos de ellos en marcha. La vitamina D no debe plantearse como tratamiento angular de enfermedades crónicas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.