El soporte nutricional en el enfermo COVID-19 ingresado en Unidad de Cuidados Intensivos (UCI) puede influir en la evolución durante la hospitalización y al alta.
ObjetivosEvaluar la selección del tratamiento nutricional enteral en el paciente con infección COVID-19 ingresado en UCI. Conocer el desarrollo de disfagia y su tratamiento. Evaluar el ajuste a los requerimientos y su relación con las complicaciones del paciente.
Material y métodosEstudio retrospectivo longitudinal unicéntrico en 71 pacientes ingresados en UCI con infección COVID que recibieron nutrición enteral total entre marzo y abril de 2020. Se recogieron datos de estancia en UCI, estancia media y tasa de complicaciones; variables antropométricas estimadas y diagnóstico de disfagia.
ResultadosLa edad media fue de 61,84 (13,68) años. Entre los pacientes analizados fallecieron 33 (46,5%). La mediana de estancia en UCI fue de 20 (15,75-32) días y la estancia media fue de 37 (26,75-63) días.
El tipo de fórmula más prescrita fue la normoproteica (24 [35,3%]) y la específica de diabetes (23 [33,8%]). No hubo diferencia en la estancia media (p=0,39) o en la tasa de éxitus (p=0,35) en función de la fórmula prescrita. El porcentaje de consecución de los requerimientos proteicos estimados fue del 50% (34,38-68,76).
Al alta, 8 (21%) de los pacientes tenían disfagia. Se observó un aumento en el riesgo de disfagia en función de la estancia media en UCI (OR: 1,035 [1,004-1,07]; p=0,02).
ConclusionesEn el paciente con infección COVID-19 en UCI únicamente se alcanzaron la mitad de los requerimientos proteicos necesarios en una situación de estrés. La presencia de disfagia al alta se relacionó con el tiempo que el paciente estuvo en la UCI.
Nutritional support in patients with COVID-19 can influence the mean stay and complications in the patient in Intensive Care Unit (ICU).
AimsTo evaluate the selection of enteral nutritional treatment in the COVID-19 patient admitted to the ICU. To know the development of dysphagia and its treatment. To evaluate the adjustment to the requirements and its relationship with the patient's complications.
Material and methodsOne-center longitudinal retrospective study in 71 patients admitted to the ICU with COVID-19 infection and complete enteral nutrition between March and April 2020. Clinical variables were collected: length of stay in ICU, mean stay and rate of complications; and estimated anthropometric variables.
ResultsThe mean age was 61.84 (13.68) years. Among the patients analyzed, 33 (46.5%) died. The median stay in the ICU was 20 (15.75-32) days and the mean stay was 37 (26.75-63) days.
The type of formula most prescribed was normoprotein 24 (35.3%) and diabetes-specific 23 (33.8%). Depending on the prescribed formula, there was no difference in mean stay (p=0.39) or death rate (p=0.35). The percentage of achievement of the estimated protein requirements was 50% (34.38-68.76).
At discharge, 8 (21%) of the patients had dysphagia. A relationship was observed between the mean ICU stay and the probability of developing dysphagia (OR: 1.035 (1.004-1.07); p=0.02).
ConclusionsIn the patient with COVID-19 disease admitted to the ICU, only half of the necessary protein requirements were reached. The presence of dysphagia at discharge was related to the length of time the patient was in the ICU.
La pandemia en relación con el nuevo coronavirus SARS-CoV-2 ha supuesto un evento desconocido en la medicina moderna dado que la última epidemia de estas características sucedió hace más de 100 años. En el momento actual esta patología muestra más de 195 millones de casos confirmados y más de 4 millones de personas fallecidas. En el caso de España los datos también son muy llamativos con 4,13 millones de casos confirmados y más de 81.000 fallecidos1.
Esta enfermedad puede afectar a todos los grupos poblacionales. No obstante, los pacientes con edad avanzada o múltiples comorbilidades suelen estar más afectados por su severidad. Por otra parte, algunas enfermedades metabólicas como la obesidad y la diabetes mellitus son factores de riesgo para el desarrollo de enfermedad severa y pueden estar detrás de la disparidad observada en los distintos grupos de edad2,3.
Es conocido que la gravedad del desarrollo de la infección SARS-CoV-2 tiene relación con el estado nutricional del paciente. En primer lugar, es una patología que suele afectar más al paciente de edad avanzada y pluripatológico que parte de una situación nutricional desfavorable y, además, otra patología nutricional como la obesidad parece causar cuadros más severos.
Los cuadros más severos de esta enfermedad pueden requerir un ingreso en Unidades de Cuidados Intensivos (UCI). En el paciente crítico pueden ser necesarias una serie de medidas o procesos que pueden dificultar el aporte nutricional adecuado. Por una parte, el ajuste energético-proteico a los requerimientos del paciente puede ser complejo; estos pacientes tienen un aumento del catabolismo muscular y un aumento de los requerimientos energéticos, y en mayor medida proteicos, sobre todo en la fase aguda de la enfermedad4. Por otra parte, la intolerancia gastrointestinal es común en las fases agudas de la enfermedad, generando distensión abdominal, diarrea y alteración de parámetros analíticos. Estos factores pueden dificultar la vía de administración del soporte nutricional5.
Tras la estancia en UCI existe un deterioro nutricional severo asociado sobre todo a estancias prolongadas en unidades de agudos; esta debilidad adquirida en UCI (ICU aquired weakness) es un síndrome relacionado con el déficit nutricional, la disminución en la movilización y la utilización de determinados fármacos y medidas terapéuticas (ventilación mecánica) que pueden ocasionar un deterioro muscular severo crónico6. Otro de los aspectos preocupantes de la UCI es el riesgo de disfagia como resultado del trauma que supone la intubación, y por el desarrollo de disfagia sarcopénica asociada a la debilidad adquirida en UCI previamente mencionada7. La presencia de esta disfagia puede condicionar una dificultad en el alcance de requerimientos nutricionales durante el ingreso y puede cronificarse y mantenerse al alta4,8.
En el paciente hospitalizado por infección COVID-19 la desnutrición puede llegar a la mitad del total de pacientes ingresados con esta enfermedad9. Se ha objetivado que existe un consumo de la dieta hospitalaria por debajo de los requerimientos estimados (hasta un 39% de los pacientes consumían menos del 50% de la dieta pautada)9. Por tanto, la nutrición artificial tiene un papel básico en el adecuado soporte nutricional de estos pacientes. Aun así, existen múltiples puntos sin aclarar en este tipo de tratamiento debido a la falta de evidencia en relación con la novedad de esta enfermedad y la situación de sobrecarga asistencial asociada a la misma.
En resumen, esta enfermedad se relaciona con un deterioro nutricional importante en relación con la sintomatología gastrointestinal de la infección (anorexia [26,8%], diarrea [12,5%], náuseas/vómitos [10,2%] y dolor abdominal [9,2%])10, el gasto energético elevado debido a la situación de inflamación producida5; y, por último, las secuelas en relación con la enfermedad como el ictus o el deterioro relacionado con la estancia en unidades de críticos11. En un estudio realizado por Li et al. se detectó un 53% de pacientes malnutridos y un 27% en riesgo de malnutrición entre la población de mayores de 65 años hospitalizados utilizando el Mini-Nutritional Assessment (MNA)2.
La finalidad del presente estudio fue conocer la situación nutricional del paciente con infección COVID-19 que ha estado en UCI con nutrición enteral completa, el soporte nutricional artificial utilizado durante el ingreso y alta, y las complicaciones relacionadas con la desnutrición, como la disfagia, que pueden desarrollar estos pacientes.
Material y métodosDiseño del estudioSe desarrolló un estudio observacional longitudinal retrospectivo en pacientes ingresados en UCI por COVID-19 en el período de la denominada primera ola de la pandemia (marzo a abril de 2020) en el Hospital Clínico Universitario de Valladolid (HCUV).
Los criterios de inclusión fueron: edad superior a 18 años; pacientes hospitalizados con diagnóstico de enfermedad COVID-19; pacientes que durante el período de hospitalización han tenido que ingresar en la UCI en algún momento, con necesidad de nutrición enteral por sonda enteral durante el ingreso en UCI. Los criterios de exclusión fueron: pacientes con infección por SARS-CoV-2 que no han necesitado ingreso en UCI, pacientes con clínica compatible con enfermedad COVID-19 pero sin un diagnóstico microbiológico de confirmación.
VariablesLas variables determinadas se dividieron en variables clínicas (sexo, edad, índice de Charlson antes del ingreso, tiempo de estancia en UCI, estancia media, causa del fin de ingreso, reingreso); variables antropométricas (peso estimado [kg]; peso habitual [kg]; talla estimada [m]; IMC [kg/m2]); y variables relacionadas con el tratamiento (vía de administración, nutrición [preingreso, ingreso, alta]; duración del soporte nutricional, cantidad de tratamiento nutricional administrado, suplementación artificial oral [preingreso, ingreso alta] y fórmula de nutrición enteral).
El ajuste del soporte nutricional enteral pautado a los requerimientos proteicos se realizó estimando los requerimientos proteicos a 1,3g de proteína/kg/día en función de las recomendaciones de las guías ESPEN en paciente crítico, que recomiendan entre 1,2-2g proteína/kg/día5. Se obtuvo un porcentaje mediante la cantidad de proteína pautada entre la cantidad de proteína necesaria (estimándola mediante el peso estimado del paciente) y multiplicando este resultado por 100.
Todos los pacientes estuvieron con tratamiento mediante nutrición enteral con sonda enteral (sonda nasogástrica o gastrostomía). El diagnóstico de disfagia se realizó mediante el Método de Exploración Clínica de Volumen-Viscosidad (MECV-V)12 o mediante laringoscopia directa en aquellos pacientes en los que fue preciso. Esta prueba se realizó cuando el paciente tenía un nivel de conciencia adecuado para poder realizar una retirada segura de la sonda nasogástrica; y en los que persistía la disfagia durante el ingreso se realizó una nueva reevaluación de la misma al alta.
Recogida y tratamiento de los datosEste estudio fue llevado a cabo de acuerdo con la Declaración de Helsinki y todos los procedimientos fueron aprobados por el Comité de Ética en Investigación Médica (CEIm) del Hospital Clínico Universitario de Valladolid con el código PI 17-543.
Análisis estadísticoLos datos han sido almacenados en una base de datos del paquete estadístico SPSS 15.0 (SPSS Inc.II, EE.UU.) con licencia oficial de la Universidad de Valladolid (UVA). Se ha realizado un análisis de normalidad de las variables continuas con el test de Kolmogorov-Smirnov.
Las variables continuas han sido expresadas como media (desviación estándar); las variables paramétricas se analizarán con la T-Student no pareada y pareada, y las no paramétricas con los test de Friedman, Wilcoxon, K Kruskal y U-Mann. Si se precisa comparar variables en más de dos grupos se utilizará el test de ANOVA U (con test post-hoc de Bonferroni). El análisis de las variables en los diferentes tiempos del estudio se ha realizado mediante análisis multivariante de la varianza (MANOVA).
Las variables cualitativas se han expresado como porcentajes (%) y se analizarán con la prueba de Chi-cuadrado (con correcciones de Fisher y Yates cuando sea necesario).
ResultadosSe analizaron un total de 71 pacientes. La edad media fue 61,84 (13,68) años; 47 (66,2%) de los pacientes fueron hombres y 24 (33,8%) de los pacientes fueron mujeres.
Se midió el índice de Charlson preingreso en todos los pacientes observándose una mediana de 3 (2-5).
Entre los pacientes analizados, 33 (46,5%) fallecieron. Entre los pacientes que sobrevivieron: la mediana de estancia en UCI fue de 20 (15,75-32) días y la estancia media hospitalaria total fue de 37 (26,75-63) días.
La causa de fin de ingreso fue éxitus en 33 (46,5%) de los pacientes; alta a domicilio en 30 (42,3%); traslado a hospital de procedencia en 6 pacientes (8,5%) y traslado a centro de larga estancia en 2 (2,8%).
Entre los pacientes dados de alta, 4 (10,5%) reingresaron.
Las características generales de nuestra población se muestran en la tabla 1.
Características generales de la muestra
| Variable | Total |
|---|---|
| Edad (años) | 61,84 (13,68) |
| Sexo (H/M) (%) | 47 (66,2%)/24 (33,8%) |
| Charlson | 3 (2-5) |
| Éxitus (%) | 33 (46,5%) |
| Duración nutrición enteral (días) | 12 (7-20) |
| Estancia media en UCI (días) | 20 (15,75-32) |
| Estancia media total (días) | 37 (26,75-63) |
| % Ajuste NE a requerimientos | 50% (34,38-68,76) |
H: hombre; M: mujer; NE: nutrición enteral; UCI: Unidad de Cuidados Intensivos.
Durante su estancia en UCI todos se encontraban en tratamiento con nutrición enteral completa. Entre ellos, 66 (93%) tenían nutrición enteral como única fuente nutricional y 5 (7%) tuvieron nutrición parenteral en algún momento del ingreso de manera asociada a la nutrición enteral.
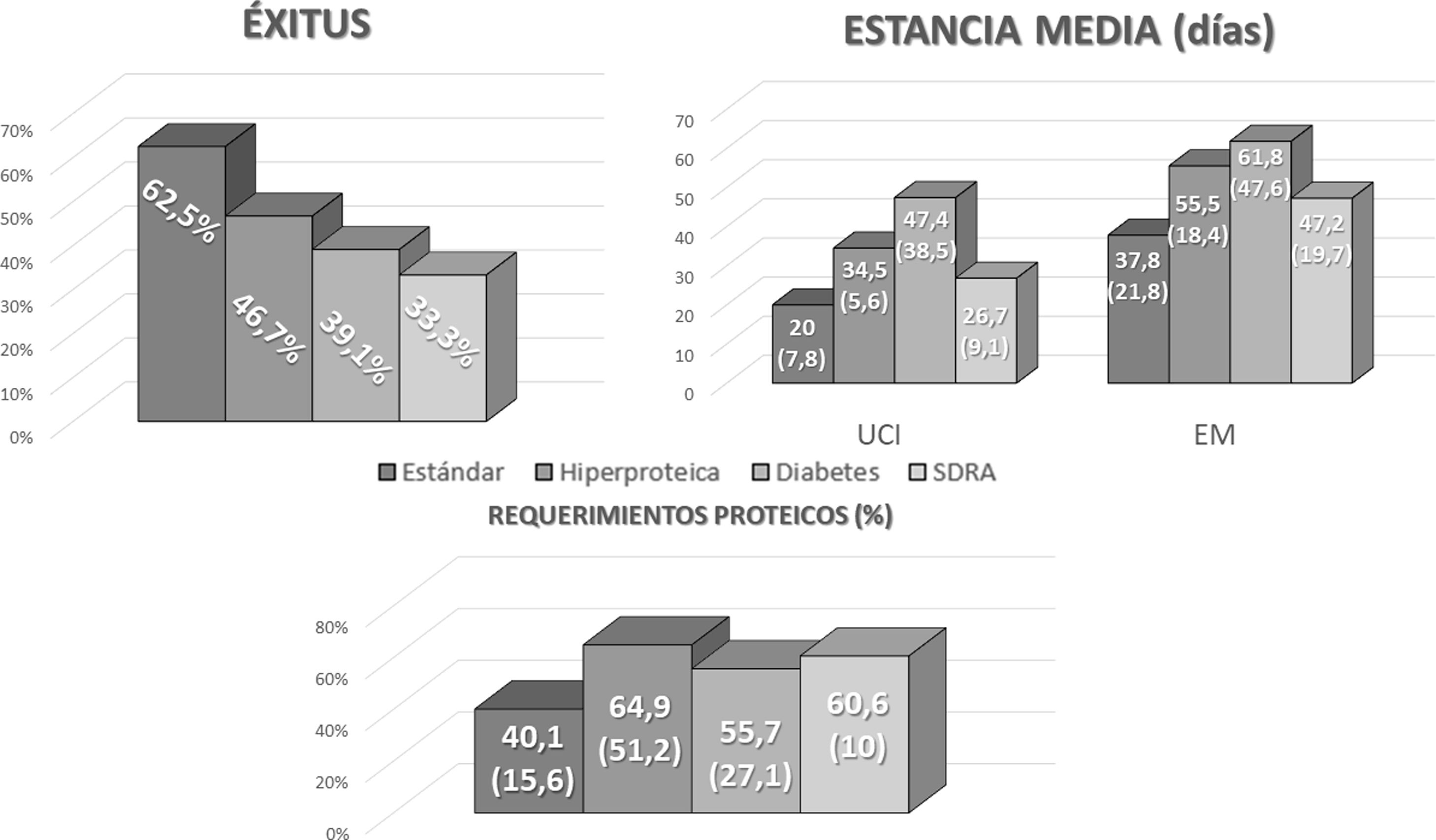
La fórmula enteral más utilizada fue la fórmula normocalórica normoproteica (fórmula estándar) (35%). La fórmula específica más utilizada fue la fórmula de diabetes (34%). El resto de las fórmulas utilizadas fueron hiperproteica (22%) y específica de síndrome de distrés respiratorio del adulto (9%).
En 44 (62%) pacientes la fórmula fue cambiada en algún momento del ingreso en UCI por las siguientes razones: hiperglucemia, 19 (43,2%); diarrea: 6 (13,6%); requerimientos proteicos altos: 10 (22,7%); síndrome de distrés respiratorio agudo (SDRA): 3 (6,8%); otras causas: 6 (13,6%).
Se evaluaron los requerimientos proteicos en función del peso estimado en los pacientes dados de alta, con una media de 116,26g (19,43) proteína al día. El porcentaje de consecución de los requerimientos proteicos con la nutrición enteral pautada en la UCI fue del 50% (34,38-68,76). Alcanzaron más de un 50% de los requerimientos 17 pacientes (50%), mientras que alcanzaron más de un 75% de los requerimientos proteicos 7 pacientes (20,6%). No hubo diferencias en función de la fórmula utilizada (fig. 1).
La mediana de duración de la nutrición enteral fue de 12 (7-20) días.
No hubo diferencias significativas en las variables desenlace (éxitus, estancia media en UCI y general) en función del tipo de nutrición enteral por sonda pautada; estos datos se muestran en la figura 1.
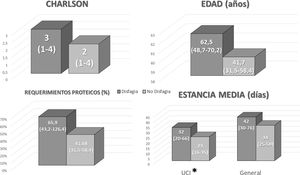
Evolución de la disfagiaNinguno de los pacientes presentaba disfagia al ingreso. Al alta, 8 (11,3% respecto del total; 21% respecto de los supervivientes) pacientes presentaban disfagia en algún grado y se debió realizar educación y remitir una dieta adaptada.
Entre los pacientes que presentaron disfagia al alta se observó que habían tenido una mayor estancia en UCI (fig. 2). No se observaron diferencias en la estancia media total, edad, índice de Charlson ni en el ajuste de los requerimientos proteicos en función de la nutrición enteral administrada en UCI (fig. 2).
Al realizar el análisis univariante se observó que una mayor estancia en UCI se asociaba a un aumento del riesgo de desarrollar disfagia al alta (tabla 2). Aunque al realizar el análisis multivariante no se observaron diferencias en la probabilidad (tabla 3).
Análisis univariante de las variables desenlace propuestas para el desarrollo de disfagia
| Disfagia | OR | IC95% | p-valor |
|---|---|---|---|
| Edad (años) | 1,005 | 0,95-1,07 | 0,86 |
| Estancia media UCI (días) | 1,035 | 1,004-1,07 | 0,02 |
| Estancia media (días) | 1,013 | 0,99-1,04 | 0,29 |
| % Ajuste NE UCI req prot | 1,03 | 0,997-1,06 | 0,08 |
| Charlson | 0,9 | 0,6-1,27 | 0,45 |
%Ajuste NE UCI req prot: porcentaje de ajuste de la nutrición enteral prescrita en UCI a los requerimientos proteicos; UCI: Unidad de Cuidados Intensivos.
Análisis multivariante de las variables desenlace propuestas para el desarrollo de disfagia
| Disfagia | OR | IC95% | p-valor |
|---|---|---|---|
| Edad (años) | 1,02 | 0,89-1,16 | 0,79 |
| Estancia media UCI (días) | 1,08 | 0,95-1,24 | 0,25 |
| Estancia media (días) | 0,95 | 0,86-1,06 | 0,39 |
| % Ajuste NE UCI req prot | 1,04 | 0,99-1,09 | 0,16 |
| Charlson | 0,74 | 0,23-2,38 | 0,61 |
%Ajuste NE UCI req prot: porcentaje de ajuste de la nutrición enteral prescrita en UCI a los requerimientos proteicos; UCI: Unidad de Cuidados Intensivos.
De los pacientes supervivientes que fueron dados de alta de la UCI (38 pacientes [53,5%]), se planteó suplementación artificial añadida a la dieta a 21 pacientes (55,2%). El tipo de suplementación pautada fue: hipercalórica normoproteica, 2 (9,5%); hipercalórica hiperproteica: 13 (61,9%); específica para diarrea: 2 (9,5%); específica para disfagia: 5 (23,8%).
Se prescribió suplementación artificial durante el ingreso en los pacientes con una edad más avanzada y en aquellos que habían estado más tiempo en UCI (tabla 3), aunque únicamente se mantuvo la suplementación artificial al alta en 6 pacientes (15,7%) de los supervivientes. Los pacientes en los que se había prescrito suplementación artificial al alta habían estado más tiempo en UCI y hospitalizados (tabla 4).
Comparación de las diferencias en las distintas variables en función de la prescripción de suplementación oral nutricional durante el ingreso y al alta
| SON ingreso | SON alta | |||||
|---|---|---|---|---|---|---|
| Sí | No | p-valor | Sí | No | p-valor | |
| Edad | 61,81 (13,39) | 55,05 (15,86) | 0,04 | 67,40 (11,55) | 56,50 (15,12) | 0,13 |
| Estancia media UCI (días) | 40,47 (29,10) | 24,57 (17,58) | 0,01 | 65,83 (40,19) | 25,28 (13,59) | <0,01 |
| Estancia media (días) | 63,71 (35,34) | 34,86 (21,71) | 0,18 | 83,50 (49,85) | 41,06 (22,51) | <0,01 |
| Charlson | 2,8 (1,77) | 2,24 (1,81) | 0,28 | 3,33 (1,37) | 2,38 (1,84) | 0,24 |
UCI: Unidad de Cuidados Intensivos; SON: suplementos nutricionales orales.
En cursiva: significación estadística p < 0,05.
Al realizar el análisis multivariante no se observó un aumento de riesgo de prescripción de suplementación artificial en función de la estancia media, edad o situación funcional al ingreso.
DiscusiónEl presente estudio se desarrolló en pacientes ingresados en UCI por infección por SARS-CoV-2 durante la primera ola de la pandemia por COVID-19 con soporte nutricional por vía enteral completa. Durante la estancia en UCI se utilizaron de manera predominante fórmulas estándar (normocalóricas y normoproteicas) sin observar claras diferencias en variables como la mortalidad o la estancia media en función de la fórmula utilizada. Por otra parte, a pesar del incremento de requerimientos calórico-proteicos se pautó suplementación artificial oral en la mitad de los supervivientes durante la hospitalización post-UCI, y únicamente en el 15% de los supervivientes se planteó suplementación al alta. Del total de pacientes, mantuvieron disfagia en algún grado al alta un 11%.
La edad media de los pacientes fue de 62 años, datos similares al paciente medio ingresado en UCI en la primera ola de la pandemia COVID según el estudio prospectivo realizado por Ferrando et al., con 64 años de media13; en el caso de pacientes hospitalizados totales Berenguer et al. referían 70 años de media14. En nuestra muestra, casi la mitad de los pacientes analizados fallecieron. En otras series la mortalidad fue menor, como la de Ferrando et al., en la cual se observó un 30% de mortalidad entre los pacientes ingresados en UCI por infección SARS-CoV-2 durante la primera ola13; y en la serie europea de Wendel et al. se observó una mortalidad del 24%15. Esto puede justificarse al incluir pacientes en la fase más aguda de la primera ola. Al observar los datos de mortalidad en pacientes hospitalizados no críticos de nuestro centro en la tercera ola de la pandemia se observó una mortalidad del 24%, similar a la de otras series16. Entre los pacientes que sobrevivieron la mediana de estancia en UCI fue de 20 días, algo más larga que en los estudios previamente reseñados13,15. Esto puede justificar que la tasa de mortalidad sea mayor que la observada en otros estudios. Por otra parte, la media de estancia hospitalaria fue de algo más de un mes; similar a la descrita en otros estudios14.
En base a las últimas guías clínicas sobre soporte nutricional en el paciente crítico de ESPEN, en los pacientes ingresados en UCI se recomienda alcanzar unos requerimientos energéticos de hasta 15-20kcal/kg y unos requerimientos proteicos de 1,2-2g proteínas/kg en la primera semana del ingreso, con un consenso en torno a 1,3g proteína/kg/día de media5,6. En nuestro estudio la mitad de los pacientes alcanzaron más de la mitad de los requerimientos proteicos estimados, mientras que alcanzaron más del 75% de los requerimientos proteicos únicamente 7 pacientes. La utilización de distintos tratamientos empíricos (con distintas complicaciones metabólicas) y las dificultades en la tolerancia en relación con las medidas como la pronación de los pacientes pudo influir en no alcanzar volúmenes adecuados de nutrición enteral. No obstante, no existe evidencia de un aumento de complicaciones en relación con el uso de nutrición enteral en situaciones de pronación ni en pacientes en UCI no COVID17; en pacientes COVID las distintas guías recomiendan el soporte nutricional en estos pacientes siempre con medidas que prevengan posibles complicaciones como los vómitos o la broncoaspiración18,19.
En el caso de la nutrición enteral completa se recomienda utilizar fórmulas de alta densidad calórica (>1,25kcal/ml) e hiperproteicas (>20% valor calórico total)18. No hay consenso sobre el uso de fórmulas específicas de diabetes o enriquecidas en omega-3 (como las utilizadas en el síndrome de distrés respiratorio del adulto)20. En nuestra muestra las fórmulas más utilizadas fueron las normocalóricas y normoproteicas, probablemente en relación con la minimización de alteraciones en la tolerancia a las mismas, y la recomendación de uso de una nutrición potencialmente hipocalórica en la fase hiperaguda; no obstante, esta recomendación va a asociada a un componente hiperproteico, que no se consiguió21. En segundo lugar, las más utilizadas fueron las fórmulas específicas de diabetes (hipercalórica e hiperproteica), en probable relación con la hiperglucemia asociada a altas dosis de corticoides utilizados en estos pacientes.
A pesar de las recomendaciones en cuanto al tipo de fórmula22, no existe evidencia de que ninguna fórmula específica (diabetes, específica SDRA o específica de diarrea) se haya relacionado con mejoría en las complicaciones. En nuestro estudio tampoco se encontraron diferencias ni en mortalidad ni en estancia media en función de la utilización de una fórmula enteral u otra.
Las estancias prolongadas en UCI se pueden asociar a un deterioro severo del estado funcional en relación con distintos factores (patología de base, inmovilidad, alteraciones en el soporte nutricional…) que conllevan un deterioro en la recuperación del paciente incluso varios meses tras el ingreso6. En el paciente ingresado en UCI por infección COVID-19 se ha observado un deterioro en la cantidad y la función muscular hasta 6 meses tras el ingreso en casi un 50% de los pacientes23. En este contexto y en relación con las distintas circunstancias asociadas al ingreso en UCI, como la intubación, ventilación mecánica y la sedación, se puede perpetuar una situación de disfagia, que puede actuar como causa y consecuencia de un estado nutricional alterado en estos pacientes. En un reciente estudio realizado por Martín-Martínez et al. se observó disfagia en un 51,7% de los pacientes con infección COVID-19 durante el ingreso y esta, a su vez, actuó como factor de riesgo independiente de desnutrición. De estos pacientes, un 39,8% mantuvieron algún grado de disfagia al alta24. En nuestro estudio un 21% de los pacientes presentaron disfagia al alta en algún grado; la diferencia pudo deberse al tipo de paciente estudiado, dado que en este estudio únicamente se analizó a aquellos pacientes que ingresaron en UCI, no todos los pacientes hospitalizados.
La suplementación artificial durante el ingreso y al alta en pacientes con enfermedades cardiorrespiratorias ha demostrado un beneficio en la morbimortalidad y ser coste-efectiva según los resultados del estudio NOURISH25. Este estudio no incluía pacientes con infección COVID-19 pero las características de los pacientes en cuanto al grado de estrés y la situación de convalecencia era similar, por lo que se planteó como recomendación en las distintas guías la utilización de suplementación artificial, preferentemente hipercalórica e hiperproteica, siempre que el paciente no alcanzase los requerimientos adecuados con la dieta oral19. En nuestro estudio, se pautó suplementación artificial oral durante el ingreso a más de la mitad de los pacientes supervivientes, aunque al alta únicamente un 16% recibió una pauta de suplementación artificial oral. Los motivos principales que se relacionaban con la prescripción fueron la edad avanzada y una mayor estancia en UCI, por tanto, podríamos inferir que aquellos pacientes con un deterioro mayor recibieron pautas de este tipo. No obstante, no podemos asegurar la relación entre el ajuste del consumo de la dieta a los requerimientos y la necesidad de suplementación oral.
Podemos mencionar algunas limitaciones de nuestro estudio. Al tratarse de un estudio retrospectivo, la recogida de datos está condicionada debido a que hay variables que en su día no fueron solicitadas o recogidas. De la misma manera, el carácter explosivo de la primera ola de la pandemia impidió recoger determinados parámetros antropométricos y test nutricionales más complejos debido a la sobrecarga asistencial por el número de ingresos y limitación de personal en la primera ola. El bajo tamaño muestral puede que produzca una infraestimación de nuestros hallazgos.
La principal fortaleza de este estudio se debe a que puede servir como orientación sobre los temas claves para la realización de estudios para la detección de los pacientes en riesgo de desnutrición y disfagia y sobre los que se debería actuar con mayor intensidad. Por otra parte, la descripción de las complicaciones nutricionales de esta enfermedad emergente, sobre todo durante la primera ola, puede ayudar a completar el conocimiento de la misma en los distintos ámbitos de la medicina sobre los que influye.
ConclusionesEn el paciente con infección COVID-19 ingresado en UCI únicamente se alcanzaron la mitad de los requerimientos proteicos necesarios en una situación de estrés. No se observaron diferencias en la estancia media ni en la tasa de éxitus en función de la fórmula nutricional seleccionada.
La presencia de disfagia al alta en el paciente que requirió hospitalización por neumonía por SARS CoV-2 se relacionó con el tiempo que el paciente estuvo en la UCI.
La prescripción de suplementación oral nutricional al alta en el paciente ingresado por neumonía por SARS CoV-2 se relacionó con la estancia media hospitalaria y la edad del paciente.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.






![Comparación de las variables desenlace (estancia media [UCI y general], éxitus) y el ajuste a requerimientos proteicos en función del tipo de nutrición enteral utilizada en la UCI. UCI: Unidad de Cuidados Intensivos; NE: nutrición enteral; req prot: requerimientos proteicos. Comparación de las variables desenlace (estancia media [UCI y general], éxitus) y el ajuste a requerimientos proteicos en función del tipo de nutrición enteral utilizada en la UCI. UCI: Unidad de Cuidados Intensivos; NE: nutrición enteral; req prot: requerimientos proteicos.](https://static.elsevier.es/multimedia/25300164/0000006900000010/v1_202211180721/S2530016422000052/v1_202211180721/es/main.assets/thumbnail/gr1.jpeg?xkr=ue/ImdikoIMrsJoerZ+w96p5LBcBpyJTqfwgorxm+Ow=)