La sospecha clínica es fundamental para llegar al diagnóstico de las múltiples posibles causas de hipertensión arterial (HTA) secundaria. Se han descrito previamente en la literatura varios casos de coexistencia de dos causas diferentes de HTA secundaria en un mismo paciente, pero siempre ambas de origen endocrino. Ésta es la primera vez que se describe un caso con simultaneidad de displasia fibromuscular e hiperaldosteronismo en un mismo paciente. Se describe el caso de una paciente hipertensa de 40 años, con estudio previo de hipertensión secundaria normal que, tras presentar durante un embarazo síndrome HELLP (del inglés: hemólisis, disfunción hepática y trombocitopenia) con muerte fetal, fue estudiada nuevamente para descartar una causa secundaria de su hipertensión. Después de realizar varias exploraciones se objetivó la coexistencia de dos causas de secundarismo, displasia fibromuscular e hiperaldosteronismo primario; tras un tratamiento dirigido se consiguieron controles óptimos de las cifras de presión arterial. Con este caso se pretende poner de manifiesto la importancia de la sospecha clínica y la perseverancia para el diagnóstico de hipertensión secundaria, así como resaltar la exclusividad del caso.
High grade of suspect must be present to diagnose some of the multiple causes of secondary blood hypertension. In the literature, there are reports that describe the coincidence of 2 different aetiologies of secondary hypertension in one patient, but both of endocrine origin. This one is the first time that a case with simultaneity of fibromuscular dysplasia and hyperaldosteronism in the same patient is described. This is the case of a 40-year-sold hypertensive patient, with a normal previous study of secondary hypertension, which after presenting HELLP syndrome (hemolysis, elevated liver enzymes and low platelet count) during a pregnancy with foetal death was studied again to rule out a secondary aetiology for her hypertension. After various studies were performed the patient was diagnosed as having two secondary causes for her hypertension: primary hiperaldosteronism and fibromuscular dysplasia, and after a guided treatment, optimal control for blood pressure was attainted. With this clinical case we show the importance of the clinical suspicion and the need for perseverance in the diagnoses of secondary blood hypertension, and also the exclusivity of this case.
Se presenta el caso de una mujer de 30 años que acudió a su médico de cabecera por presentar crisis hipertensivas con cifras de presión arterial (PA) de 240/120mmHg, acompañadas de cefalea frontooccipital y palpitaciones. No tenía antecedentes personales ni familiares de interés. Ante la dificultad del control de la PA con tratamiento convencional se remitió a la paciente a su hospital de área, donde le realizaron una serie de exploraciones que incluían exploración física, analítica completa, determinación de aldosterona plasmática y de los metabolitos urinarios de las catecolaminas con resultados dentro de los límites normales, y un eco-Doppler renal que se informó dentro de la normalidad, por lo que se descartó un origen secundario de la hipertensión.
Con el diagnóstico de hipertensión arterial (HTA) esencial se inició tratamiento con doble terapia (atenolol 100mg al día y amlodipino 5mg al día) sin lograr control adecuado de la PA. Diez años más tarde, durante su primer embarazo, presentó un cuadro de preeclampsia grave y síndrome HELLP (del inglés, hemolysis [hemólisis], elevated liver enzymes [elevación de las enzimas hepáticas] y low platelet count [trombocitopenia]) con resultado de muerte fetal. En ese momento se añadió al tratamiento previo enalapril 20mg más hidroclorotiazida 12,5mg 1 comprimido al día, persistiendo el mal control de la presión arterial. La paciente fue valorada en nuestra unidad de HTA donde se repitió el eco-Doppler renal. En esta ocasión se informó de un aumento de velocidad en el tercio medio de la arteria renal derecha, por lo que se solicitó una angiorresonancia abdominal con contraste, que confirmó una estenosis significativa de la arteria renal derecha y el aspecto arrosaria do de la arteria renal izquierda.
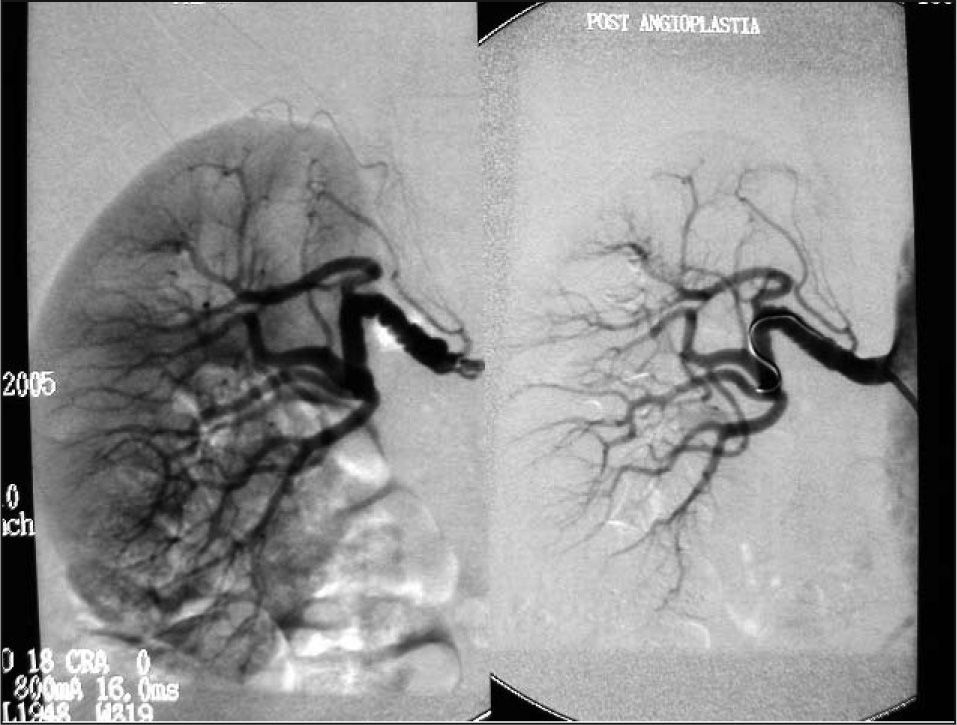
Ante el hallazgo indicativo de estenosis de arteria renal secundaria a displasia fibromuscular (DFM), se realizó una arteriografía, que confirmó el aspecto arrosariado de ambas arterias renales, y se determinó la actividad de renina plasmática en venas renales; los valores fueron, en vena renal izquierda, 7ng/ml/h, y en vena renal derecha, 2ng/ml/h. Se concluyó que el estudio era compatible con una estenosis bilateral de las arterias renales por displasia fibromuscular. Mediante angioplastia renal se procedió a dilatar el segmento fibrodisplásico de ambas arterias renales; se obtuvo un resultado angiográfico satisfactorio y sin complicaciones (fig. 1).
A pesar de seguir tratamiento con lisinopril 20mg/día, junto con nifedipino 30mg/día, tras la dilatación de ambas arterias renales no se consiguió un control adecuado de las cifras de PA, por lo que 2 años más tarde se decide realizar una monitorización ambulatoria de la presión arterial (MAPA), que mostró una media de PA en 24h de 130/90mmHg; diurna, de 130/89mmHg, y nocturna, de 128/88mmHg, que se clasificó como perfil no-dipper. Ante la imposibilidad de conseguir un control óptimo de la HTA, se reevaluaron los datos analíticos de esta paciente, en que destacaban potasio sérico de 3mEq/l y potasio en orina de 24h de 42,1mEq, pese al tratamiento sustitutivo con potasio oral y la adición de un diurético ahorrador de potasio (espironolactona 100mg/día) al tratamiento hipotensor previo. Este tratamiento se mantuvo casi 2 años con cifras superiores a 140/90mmHg, aunque menores que las previas.
Tras retirar la espironolactona, 6 semanas antes se extrajo sangre para una exploración hormonal, que se realizó en condiciones basales, sin estímulo salino ni bipedestación. Se hallaron concentraciones plasmáticas de aldosterona de 56,8ng/dl, actividad plasmática de renina de 0,15ng/ml/h e índice aldosterona/renina de 378,67. Al ser el cociente aldosterona/renina tan elevado, se consideró diagnóstico de hiperaldosteronismo primario. En la resonancia de glándulas suprarrenales se descubrió una lesión nodular de 11mm en la glándula suprarrenal derecha, que se confirmó como aldosteronoma tras una gammagrafía suprarrenal con 131I-norcolesterol con supresión (4mg de dexametasona al día durante los 7 días previos al estudio). Se realizó una adrenalectomía derecha vía laparoscópica, con informe de anatomía patológica compatible con adenoma suprarrenal.
Tras la cirugía, se inició la retirada escalonada de los antihipertensivos; la paciente presenta en el momento actual normopotasemia y automedidas de presión arterial de 110/75mmHg con 10mg de lisinopril (tabla 1).
Evolución de la presión arterial y del tratamiento
| Fecha | Correlación con historia clínica | PA (mmHg) | Fármacos, n |
| Agosto 1995 | Momento del diagnóstico de HTA | 240/120 | 0 |
| Diciembre 2004 | 10 años más tarde, tras síndrome HELLP | 160/115 | 4 |
| Octubre 2005 | Después de la dilatación de las arterias renales | 152/94 | 2 |
| Enero 2007 | Durante el estudio de HAP | 140/88 | 3 |
| Abril 2008 | Después de la adrenalectomía | 110/75 | 1 |
HAP: hiperaldosteronismo primario; HELLP: hemólisis, disfunción hepática y trombocitopenia; HTA: hipertensión arterial; PA: presión arterial.
La DFM es una enfermedad no inflamatoria, no aterosclerótica, de la musculatura de la pared arterial, que implica una estenosis de las arterias de pequeño y mediano calibre.
Las arterias más frecuentemente afectadas son las renales (63-85%) y las carótidas (25-38%)1,2. Otras localizaciones menos habituales incluyen las ilíacas, subclavias o viscerales. Aproximadamente, un 25% de los pacientes tienen múltiples arterias implicadas1. La DFM es más frecuente en mujeres, en menores de 50 años y en individuos de raza blanca. Su etiología es desconocida.
Según la capa de la pared arterial que se encuentre afectada hay diferentes categorías de DFM3. La fibrodisplasia medial es la más común (75-80%), a menudo afecta los 2/3 distales de las arterias principales y sus ramas. En el estudio angiográfico este tipo presenta el clásico aspecto arrosariado, el cual se debe a la alternancia de redes fibromusculares y aneurismas.
Las manifestaciones clínicas de la DFM dependen de la arteria afectada, la longitud y el grado de estenosis arterial. Entre las manifestaciones de la DFM renal la HTA es la más común. A diferencia de la estenosis aterosclerótica de las arterias renales, el fallo renal progresivo con elevación de la creatinina sérica es raro.
Para el diagnóstico de la DFM renal se emplea eco-Doppler de arterias renales o tomografía computarizada (TC)/resonancia magnética (RM) con contraste. Si los tests no invasivos no son concluyentes y la probabilidad pretest es elevada, el siguiente paso sería realizar una arteriografía, que es el estándar para evaluar la DFM renal4.
En todo paciente con DFM, el control de la PA es indispensable. Los antihipertensivos de elección son los inhibidores de la enzima de conversión de angiotensina o los antagonistas de los receptores de la angiotensina II5. El tratamiento podría completarse con diuréticos tiacídicos si el control es insuficiente con los anteriores.
Se recomienda la revascularización de la arteria renal para pacientes con diagnóstico reciente de HTA, cuando las cifras de PA no disminuyen a pesar del adecuado tratamiento farmacológico, aquellos que no toleran o no cumplen el tratamiento farmacológico y pacientes con pérdida de masa de parénquima renal6. En nuestra paciente se revascularizó por presentar HTA resistente.
Se recomienda la angioplastia transluminal percutánea antes que la cirugía para la mayoría de los pacientes, como se procedió en el caso que se presenta, dado que ambas técnicas tienen semejantes tasas de éxito y que la morbilidad asociada es menor.
El hiperaldosteronismo primario (HAP) es una causa infradiagnosticada, aunque cada vez más frecuente de HTA, cuya manifestación clínica característica, además de la HTA, es la hipopotasemia.
Hay diferentes subtipos de HAP; el adenoma productor de aldosterona y la hiperplasia bilateral idiopática son las formas más frecuentes7,8. A todo paciente con un incidentaloma adrenal, con HTA resistente o HTA e hipopotasemia se le debería hacer un cribado de HAP, siempre y cuando se hayan descartado previamente otras causas de hipopotasemia (tiacidas, vómitos, diarrea, etc.), midiendo la excreción urinaria de potasio, que en el HAP está aumentada.
Pero la prueba de elección es la determinación del cociente aldosterona/renina, para lo que se mide la actividad de renina plasmática (ARP), que estará disminuida, y la concentración de aldosterona plasmática, que estará elevada. El cociente aldosterona/ARP presenta una sensibilidad y una especificidad del 90% cuando es > 30 (su valor normal oscila en 4-10)9,10. Desde la utilización de este cociente como método de cribado, la incidencia de HAP es mayor. En el caso que se presenta este cociente fue de 378,6. No se realizó prueba de confirmación porque el valor del cociente era lo suficientemente elevado para considerar confirmado el diagnóstico. Una vez confirmado el diagnóstico de HAP se debe diferenciar entre adenoma productor de aldosterona e hiperplasia. Para ello se utilizan pruebas de imagen con TC o RM11. La gammagrafía con 131I yodocolesterol, previa supresión cortical, puede identificar lesiones funcionantes en un 80% de los casos12. Su éxito se reduce cuando el tamaño de la lesión es menor.
La técnica de referencia para distinguir entre adenoma e hiperplasia es el cateterismo de venas adrenales con toma de muestras para medir las concentraciones de aldosterona y cortisol13. Los adenomas presentan aumento del gradiente de aldosterona en el lado del tumor, mientras que en el caso de la hiperplasia la diferencia es escasa. El éxito de la técnica del cateterismo es dependiente del operador. Esta prueba no fue necesaria en el caso que se presenta, dado que se identificó en la RM una lesión nodular mayor de 1cm, que se demostró funcionante con la gammagrafía suprarrenal después de frenación con dexametasona. Los objetivos del tratamiento son controlar la PA y corregir la hipopotasemia14.
En función de la causa desencadenante, el tratamiento variará. Ante un adenoma productor de aldosterona o hiperplasia adrenal unilateral, la actitud terapéutica de elección será la adrenalectomía unilateral. Es preferible el abordaje por vía laparoscópica a la adrenalectomía abierta, por tratarse de un procedimiento más seguro y menos costoso15. En el presente caso se practicó el abordaje laparoscópico. Otra alternativa terapéutica de reciente manejo es la ablación mediante radiofrecuencia16. La HTA y la hipopotasemia se corrigen en la mayoría de los pacientes después de la cirugía; no obstante, hasta en un 40% de ellos persiste la HTA en menor grado15. Este hecho se puede deber a la adaptación y el remodelado de las arterias de resistencia.
En los casos en que el paciente rechace o no sea candidato a cirugía (incluida la hiperplasia adrenal bilateral), se emplean los antagonistas de los receptores de aldosterona, y la espironolactona es el fármaco de elección14,17.
Con la presentación de este caso se pretenden varios objetivos. El primero es resaltar la importancia de la sospecha clínica para el diagnóstico de HTA secundaria. Ante una HTA de mal control a pesar de un adecuado tratamiento farmacológico, se debe realizar un estudio para descartar una causa secundaria de HTA. En nuestro caso en particular, a pesar de los estudios que descartaban una causa secundaria de HTA en primera instancia, y ante las nuevas manifestaciones clínicas (eclampsia), se realizaron nuevos estudios que demostraron la presencia de una DFM. No conformes con este diagnóstico, y ante la persistencia de malos controles y los hallazgos analíticos (hipopotasemia), se insistió e investigó hasta diagnosticar el HAP. Con ello se quiere insistir en no conformarse con los estudios previos ante una sospecha clínica evidente, sobre todo en individuos jóvenes.
Otro objetivo es destacar la exclusividad de este caso. Se han descrito múltiples casos con una combinación de varias causas de HTA secundaria de origen hormonal en una misma persona, pero ésta es la primera vez que se presenta uno en el que las causas coexistentes de HTA secundaria son de distinto origen; por un lado, está la causa vascular y, por el otro, la causa hormonal.