Varón de 41años de origen colombiano que reside en España desde hace 36meses. Consultó por lesiones cutáneas asintomáticas de años de evolución que no se acompañaban de fiebre u otra clínica sistémica. El paciente negaba toma de medicación, picaduras, contacto con animales y baños en agua dulce o salada. En la exploración presentaba 6placas eritematodescamativas, firmes e hipoestésicas en la región superior de la espalda y las extremidades. En sangre periférica se apreciaba una eosinofilia leve (1.350×103/μl), sin otros hallazgos en los análisis sistemáticos. Las serologías descartaban VIH, virus hepatotropos, lúes, equinococosis, fasciolosis, esquistosomiasis, triquinosis, toxocariosis, leishmaniosis, filariosis y enfermedad de Chagas. La serología de estrongiloidosis fue positiva. El coproparasitario y la detección de microfilarias en sangre y piel fueron negativos. La radiografía de tórax no evidenciaba hallazgos significativos. La biopsia de piel mostraba una dermis con un denso infiltrado inflamatorio mixto, de predominio linfohistiocitario, de disposición perivascular y perianexial, y focalmente perineural, carente de necrosis. El infiltrado se extendía por cordones verticales y transversales, alcanzando el tejido celular subcutáneo. Las técnicas de Wade-Fite y auramina-rodamina (con luz ultravioleta) revelaron la presencia de abundantes bacilos ácido-alcohol resistentes (fig. 1).
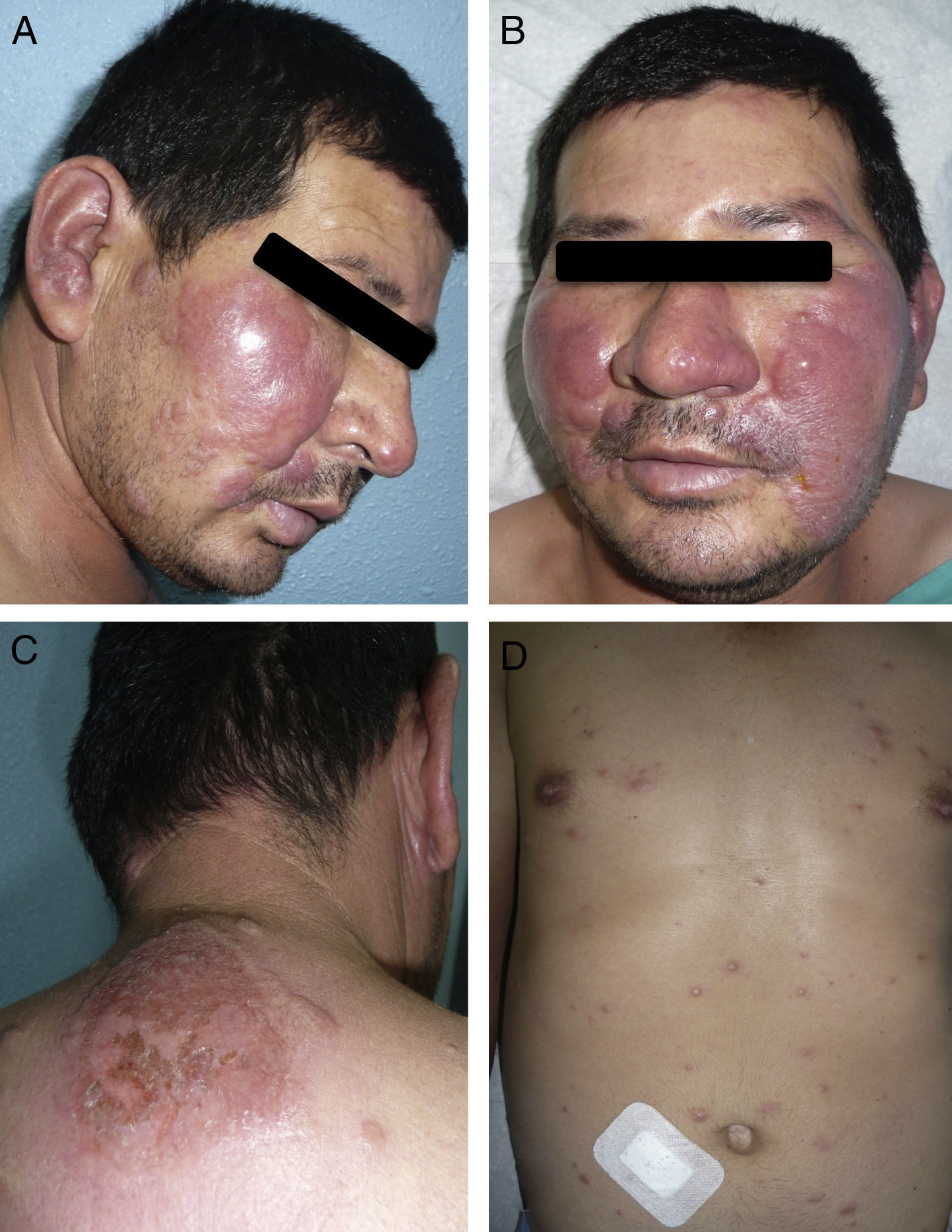
EvoluciónSe inició tratamiento según la pauta de la OMS con dapsona 100mg/24h, clofazimina 50mg/24h y rifampicina 600mg/24h durante 12meses y albendazol 400mg/12h durante 5días con buena respuesta. A los 6meses refirió malestar general, con aparición de nuevas lesiones y exacerbación de las preexistentes (algunas incluso ulceradas) (fig. 2). El estudio neurofisiológico no mostró alteraciones significativas. Al tratamiento se asoció prednisona a dosis iniciales de 1mg/kg/día durante 3meses con buena respuesta clínica (fig. 3). Como efecto secundario presentó una eritrodermia posiblemente por clofazimina, no siendo necesaria su retirada (fig. 3 panelB, detalle facial).
Lepra multibacilar (borderline lepromatosa). Reacción lepromatosa tipo1. Estrongiloidosis crónica.
ComentarioLa lepra o enfermedad de Hansen (EH) es una infección granulomatosa crónica producida por Mycobacterium leprae y que suele afectar a las zonas más frías del cuerpo. Dado el amplio abanico clínico y la multitud de enfermedades cutáneas que simula, es una de «las grandes imitadoras»1,2. El diagnóstico diferencial de la lepra debe incluir entidades dermatológicas tan diversas como dermatitis seborreica, lupus eritematoso discoide, sarcoidosis, morfea, granuloma anular, dermatofitosis, sífilis y tuberculosis cutánea, entre otras.
La EH sigue siendo una enfermedad endémica en muchos países en vías de desarrollo, con una importante morbilidad.
En España la inmigración procedente de Latinoamérica y África subsahariana está produciendo un cambio en el patrón clínico-epidemiológico de presentación. Así, el número de casos en los últimos años y las manifestaciones clínicas son diferentes respecto a las de la población autóctona3,4.
El ser humano tiene una compleja respuesta inmune frente a M.leprae. Las leprorreacciones (LR) son fenómenos inmunes que afectan hasta al 50% de los pacientes, y son de 2 tipos: 1 y 2. Nuestro paciente presenta una LR1 (relacionada sobre todo con la EH borderline), que es una reacción de hipersensibilidad tipoiv mediada por la inmunidad celular. Se puede producir antes, durante o después de completar el tratamiento (meses o años). Las causas desencadenantes y los factores de riesgo no están bien establecidos2,5. Las lesiones adquieren un carácter inflamatorio, a veces tan violento que provocan ulceraciones. El tratamiento habitual consiste en corticoides a dosis altas. Si la LR1 afecta a los troncos nerviosos puede causar una neuritis grave, que precisa ocasionalmente liberarlos mediante neurólisis. El diagnostico de las LR es clínico y no debe confundirse con otros procesos, como fenómenos alérgicos, resistencia al tratamiento, empeoramiento clínico o incluso shock séptico, etc., dado que se debe mantener el tratamiento específico durante las LR6.
El diagnóstico de la EH en nuestro medio puede ser complicado, entre otros motivos por la baja incidencia y la amplitud de las manifestaciones clínicas. Asimismo, la baciloscopia puede ser negativa (según la fase y el tipo de EH), lo que refuerza el papel de la histopatología7. En este sentido, para mejorar el diagnóstico de EH se están desarrollado en los últimos años diferentes tests moleculares e inmunológicos, como la reacción en cadena de polimerasa (PCR) y técnicas serológicas como ELISA y el test de flujo lateral (ML-Flow)8.
Por lo tanto, en lesiones cutáneas de larga evolución en pacientes procedentes de zonas endémicas de lepra debemos tener en cuenta este diagnóstico y así evitar secuelas y minimizar el riesgo de contagio. Dado el origen de la mayoría de los pacientes y la posible toma de esteroides en el contexto de LR, aconsejamos una búsqueda activa de estrongiloidosis que disminuya el riesgo de hiperinfección.