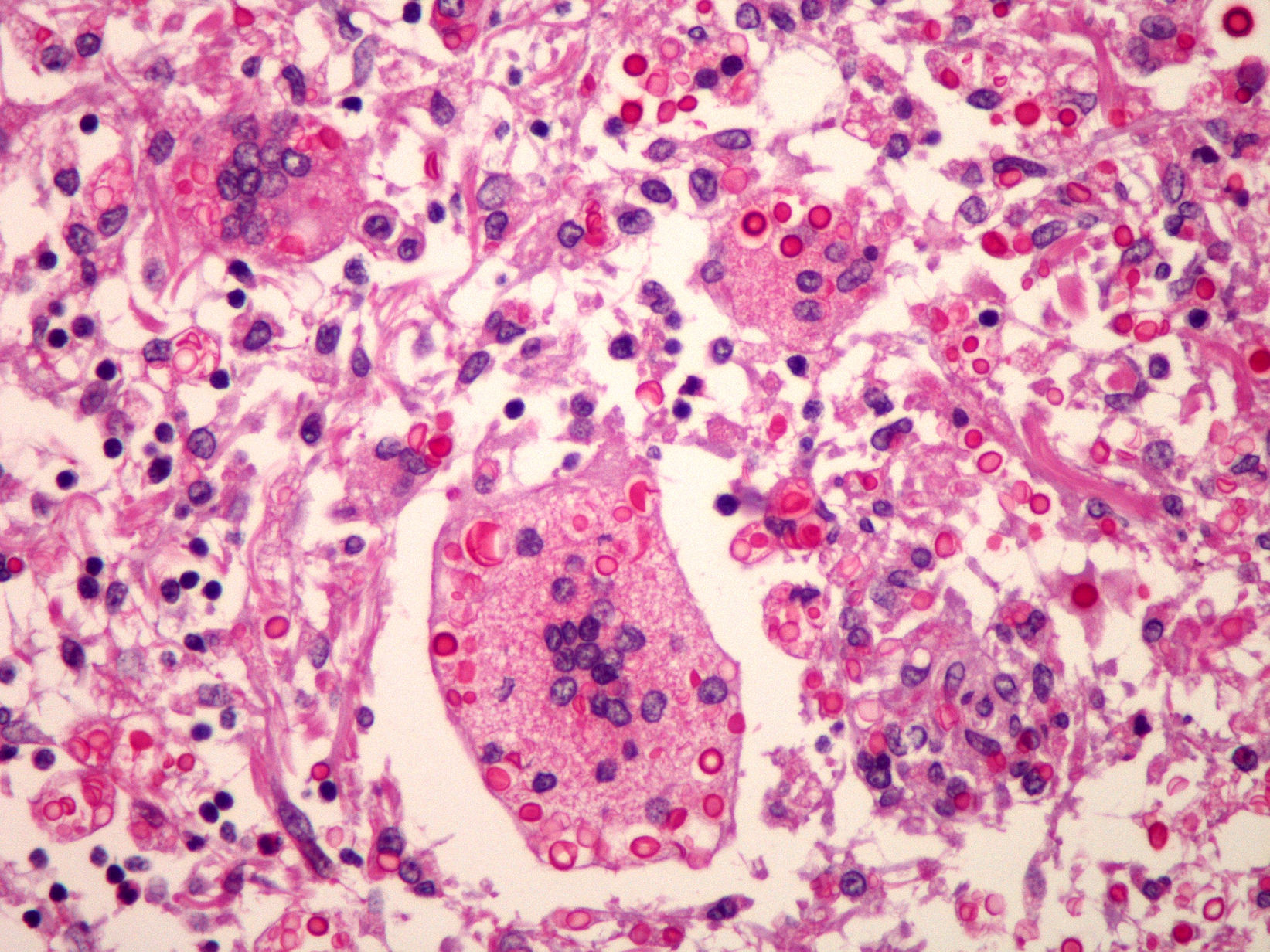
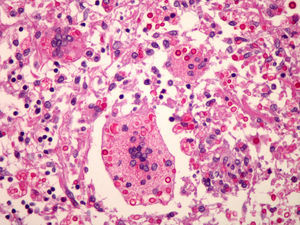
La criptococosis es una micosis sistémica causada por el hongo levadurifome Cryptococcus neoformans, que taxonómicamente se subclasifica en C. neoformans variedad neoformans, C. neoformans variedad grubii y C. neoformans variedad gatii1. En España son mucho más frecuentes los 2 primeros2. Describimos un caso de meningitis criptocócica (MC) de evolución mortal en un paciente previamente sano.
Varón de 51 años sin antecedentes personales de interés, natural de Brasil, que ingresó por cefalea de 4 semanas y somnolencia. La exploración física fue anodina, salvo deterioro neurológico con una puntuación de 10 en la escala de Glasgow. La analítica de rutina era normal así como las pruebas de imagen (TC y RMN). Se realizó una punción lumbar (PL): 40células/mm3, el 95% mononucleares (MN); glucosa: 4mg/dl, proteínas: 0,68mg/l. En la tinción de tinta china se apreciaron células levaduriformes compatibles con Cryptococcus. El título de antígeno criptocócico en plasma era superior a 1/256 y en líquido cefalorraquídeo (LCR), superior a 1/1.024. No se midió la presión intracraneal. En el cultivo de LCR se aisló C. neoformans variedad grubii, y se inició tratamiento con anfotericina B liposomal i.v. a dosis de 4mg/kg/día y 5 flucitosina oral a dosis de 100mg/kg/día. Se descartó inmunosupresión mediante realización de serología de VIH y carga viral de VIH, que fueron negativas. Asimismo, se determinaron proteinograma, cuantificación de inmunoglobulinas y factores de complemento como normales. El recuento de linfocitos CD4 fue de 768 (60%)/mm3. También se descartó afectación extraneural mediante TC toracoabdominopélvica. El paciente desarrolló sordera bilateral como complicación. Se lo dio de alta a las 6 semanas con fluconazol oral a dosis de 400mg/día. A los 12 días reingresó con afectación de VII par craneal izquierdo. Se recibió entonces el estudio de sensibilidad del cultivo inicial: anfotericina B CMI: 0,03mg/l, fluconazol CMI: 16mg/l y voriconazol concentración mínima inhibitoria (CMI): 0,12mg/l. Nueva PL: 39células/mm3, el 95% MN; glucosa: 2mg/dl, proteínas: 1,33mg/l. El cultivo de LCR fue negativo y así se mantuvo en el resto de las PL que se realizaron, aunque la tinción de tinta china y los títulos de antígeno criptocócico se mantuvieron siempre positivos con títulos en plasma y LCR iguales a los descritos inicialmente. Se reinició tratamiento con anfotericina B liposomal i.v. a dosis de 5mg/kg/día y voriconazol oral a dosis de 200mg/12h en ayunas, con monitorización de los niveles de éste en plasma (concentración valle: 0,84μg/ml, pico: 2,28μg/ml) y en LCR (0,95μg/ml). Posteriormente se incrementó la dosis de voriconazol a 300mg/12h. Durante este ingreso se apreció incremento progresivo de la presión de apertura (PA) en las PL, que llegó a ser de 37cm de H2O. Se realizaron PL descompresivas, 2 por semana durante 3 semanas, sin éxito. Tras 100 días de tratamiento se lo dio de alta para continuar tratamiento en hospital de día con los mismos fármacos. A las 4 semanas presentó cefalea y en la PL se detectó PA de 47cm de H2O, por lo que se implantó drenaje lumbo-peritoneal con mejoría clínica. A las 7 semanas tuvo un nuevo ingreso con fiebre y cefalea. PL: 100 leucocitos/mm3, el 95% MN; glucosa: 12mg/dl, proteínas: 1,14g/l. Se mantuvo tratamiento antifúngico y se añadieron meropenem i.v. a dosis de 1g/8h y linezolid i.v. a dosis de 600mg/12h. Los cultivos habitual y de hongos LCR fueron negativos. A los 6 días se retiró el drenaje lumboperitoneal y el paciente falleció a las 48h. La necropsia confirmó el diagnóstico de MC sin afectación extraneural ni presencia de neoformaciones (fig. 1).
Comentario: la MC es ahora una entidad poco frecuente. Ocurre sobre todo en huéspedes inmunodeprimidos, aunque hasta en un 20% de los pacientes no hay condición predisponente previa3. Una de sus principales complicaciones es el desarrollo de hipertensión intracraneal4. Si aparece, se recomienda como primera medida PL de repetición5, y si falla, se utilizarán procedimientos neuroquirúrgicos de drenaje. Éstos suelen ser necesarios en al menos el 10% de los pacientes que la desarrollan2. La mortalidad de la MC en el paciente sano es del 10–15%, aunque en algunos trabajos alcanza más del 40%6. Nuestro paciente presentó una MC, sin respuesta al tratamiento a pesar de la duración de éste, y complicada con hipertensión intracraneal. Esto último creemos que fue lo que condicionó el pronóstico. Puede que influyeran en la mala evolución el diagnóstico tardío (4 semanas de evolución) y que no se realizó determinación de la presión intracraneal en el primer ingreso hospitalario. Esta medida podría haber ayudado a diagnosticar antes la aparición de hipertensión intracraneal. Como conclusión, la MC es una entidad con elevada morbimortalidad y se debe detectar lo antes posible la aparición de hipertensión intracraneal, su principal complicación. Para esto hay que monitorizar la PA de LCR en todas las PL que se realicen, técnica que a veces se descuida en la práctica clínica diaria.