Las infecciones de transmisión sexual son un problema global de salud pública tanto por su alta prevalencia como por su morbilidad. Un diagnóstico rápido y preciso es clave para la instauración de un tratamiento dirigido adecuado para la disminución de la diseminación de estas patologías entre población de elevado riesgo. Para efectuar un adecuado despistaje de las infecciones de transmisión sexual, con frecuencia asintomáticas, es necesario realizar las pruebas diagnósticas en función de los indicadores clínicos y conductuales. El consejo preventivo debe ser integral e individualizado. La incorporación y mejora de las técnicas de biología molecular son una herramienta muy útil complementando las técnicas clásicas, como microscopía y cultivo. El correcto diagnóstico permitirá un tratamiento adecuado desde un inicio evitando la posible aparición y diseminación de resistencias antibióticas, problema emergente en el contexto actual de las infecciones de transmisión sexual.
Sexually transmitted infections are a global public health problem both due to their high prevalence and due to their morbidity. A rapid and precise diagnosis is key to establishing appropriate targeted treatment and also to decreasing dissemination of these diseases among the high-risk population. To perform adequate testing for sexually transmitted infections, many of which are asymptomatic, it is necessary to carry out the diagnostic testing according to the clinical and behavioural indicators. The preventive advice must be comprehensive and personalised. The incorporation and improvement of molecular biology techniques is a very useful tool, complementing the classic techniques, such as microscopy and culture. Correct diagnosis will allow for an adequate treatment from the beginning, preventing the possible onset and dissemination of antibiotic resistance, an emerging problem in the current context of sexually transmitted infections.
Las infecciones de transmisión sexual (ITS) son enfermedades producidas por bacterias, virus, protozoos y ectoparásitos que se propagan predominantemente por vía sexual, incluidos el sexo vaginal, oral, anal, o el contacto directo con piel o mucosas. Algunas de ellas también pueden transmitirse a través de la sangre o de la madre al hijo durante el embarazo o el parto. Aunque en la mayoría de los casos las ITS son asintomáticas, especialmente entre las mujeres o en localización extragenital, las manifestaciones clínicas más frecuentes incluyen: úlceras, y verrugas genitales o extragenitales; secreción vaginal, uretral o ano-rectal; dolor abdominal; disuria y coitalgia.
Las ITS originan diferentes síndromes clínicos y pueden producir complicaciones graves.
Algunas ITS, especialmente las ulcerativas, como la sífilis o el herpes genital elevan el riesgo de contraer o transmitir la infección por el VIH. Las consecuencias físicas, psicológicas y sociales de las ITS, empeoran notablemente la calidad de vida de las personas afectadas.
Según datos de la OMS, cada día en el mundo, más de un millón de personas contrae alguna ITS. La sífilis, durante el embarazo, provoca anualmente en el mundo más de 300.000 muertes fetales y neonatales. Más de 290 millones de mujeres están infectadas por el virus del papiloma humano (VPH), causante de más de 500.000 casos de cáncer cérvico-uterino y unas 266.000 muertes al año. Más de 500 millones de personas son portadoras del virus del herpes simple tipo 2 (VHS-2) que provoca el herpes genital1,2.
En los últimos años, en los países desarrollados, se detecta un persistente incremento de la incidencia de ITS en hombres que tienen sexo con hombres (HSH)3,4. En España, se mantiene una tendencia creciente del número de casos de gonococia, desde el inicio de la década de 2000. En cuanto a la sífilis, se observa un estancamiento a niveles altos desde el año 2011. El porcentaje de casos de ITS notificados en menores de 25 años fue máximo en los casos de infección por Chlamydia trachomatis y mínimo en los de linfogranuloma venéreo5.
Historia clínica en el paciente de alto riesgo con sospecha de ITSIntroducción: los datos epidemiológicos permiten identificar a los grupos poblacionales más afectados por las ITS en cada país. En general, en los países desarrollados, la mayor incidencia de ITS se detecta en HSH; en las personas que consumen drogas y en los hombres y mujeres transgénero trabajadores del sexo2,4,6,7,8.
AnamnesisPara llevar a cabo una completa evaluación del riesgo para las ITS de cada individuo, es preciso realizar una completa historia clínica que recoja variables sociodemográficas, clínicas y conductuales. Es necesario entrevistar al paciente a solas, creando un adecuado clima de confianza, garantizando la confidencialidad y explicando la finalidad de conocer los hábitos sexuales. Las preguntas deben ser concisas, abiertas y respetuosas, sin hacer suposiciones sobre las prácticas sexuales y evitando juzgar a la persona9.
En primer lugar hay que preguntar al paciente sobre el motivo de su consulta: sintomatología específica de ITS, genital (secreción uretral, vaginal), o extragenital (ano-rectal, cutánea, orofaríngea) o inespecífica (fiebre, malestar general, pérdida de peso…), fecha de inicio de los síntomas y tiempo desde la última relación sexual no protegida4,10.
En muchas ocasiones las ITS cursan de modo asintomático, incluso sin manifestar signos clínicos. Por ello, además de realizar una exploración física, es fundamental identificar las prácticas sexuales y el uso del preservativo en cada una de ellas. Ello permite: determinar el riesgo individual de cada paciente, efectuar un adecuado despistaje clínico de las ITS y establecer un consejo preventivo individualizado.
Es muy conveniente usar un cuestionario estructurado que incluya al menos las cinco variables recomendadas para evaluar el riesgo frente a las ITS, regla de las «cinco P»: Parejas, Prácticas sexuales, Prevención del embarazo, Protección frente a las ITS y antecedentes de ITS en el Pasado4.
Historia clínica: evaluación del riesgo de ITS, regla de las cinco «P»Parejas, Prácticas, Prevención del embarazo, Protección de ITS, ITS Pasadas
Parejas:
- •
¿Tiene sexo con hombres, mujeres o transexuales?
- •
¿Con cuántas parejas ha tenido sexo en los dos últimos meses?
- •
¿Con cuántas parejas ha tenido sexo en los 12 últimos meses?
- •
¿Es posible que alguna de sus parejas sexuales en los últimos 12 meses haya tenido sexo con otra persona?
Prácticas:
- •
¿Ha tenido sexo vaginal?
- •
¿Ha tenido sexo anal insertivo o receptivo?
- •
¿Ha tenido sexo oral?
- •
Si la respuesta es afirmativa: ¿Utiliza condones, nunca, a veces o siempre?
Prevención del embarazo:
- •
¿Qué métodos anticonceptivos utiliza?
Protección frente a las ITS:
- •
¿De qué forma se protege de las ITS y del VIH?
Historia pasada de ITS:
- •
¿Alguna vez ha tenido una ITS?
- •
¿Alguna de sus parejas ha tenido una ITS?
Preguntas adicionales para identificar riesgo del VIH y hepatitis virales incluyen:
- •
¿Ha consumido alguna vez drogas inyectadas?
- •
¿Alguna vez ha intercambiado dinero o drogas por sexo?
- •
¿Ha compartido juguetes sexuales?
- 1)
Variables sociodemográficas: sexo, edad, país de origen, nivel de estudios.
- 2)
Indicadores conductuales:
- •
Parejas sexuales: edad de la primera relación sexual; número de parejas sexuales en el último año y en la vida; género de las parejas sexuales (hombre, mujer, transexual); ejercicio o cliente de prostitución.
- •
Prácticas sexuales: tipo de prácticas sexuales (oral, anal, vaginal); uso del preservativo en cada práctica; tiempo pasado desde la última relación sexual desprotegida; uso compartido de juguetes sexuales, fisting y uso de apps para la búsqueda de parejas sexuales.
- •
Consumo de tóxicos: consumo de alcohol en exceso y/o drogas para el sexo; prácticas sexuales desprotegidas bajo el efecto de dichas sustancias; vías de administración de las drogas (oral, nasal, parenteral…); uso compartido de material para el consumo de drogas y participación en sesiones de chemsex11.
- 3)
Indicadores clínicos: alergias medicamentosas conocidas, antecedentes de ITS, vacunaciones, otros antecedentes clínicos relevantes y medicación concomitante.
Tanto en los pacientes sintomáticos como en los asintomáticos debe efectuarse una exploración clínica completa, teniendo especialmente en cuenta la sintomatología del paciente y las prácticas sexuales que mantiene. La exploración prestará especial atención a genitales internos (vagina, cérvix) y externos (vulva, pene, testículos), orofaringe, región perianal y rectal, piel y adenopatías.
- 1)
Piel y mucosas: se buscarán fundamentalmente lesiones compatibles con la sífilis primaria o secundaria o con otras manifestaciones cutáneo-mucosas asociadas a la infección por el VIH, o bien a otras ITS.
- 2)
Genital: inspección de genitales externos (vulva, pene, testículos). Características de la secreción uretral o vaginal: purulenta, hemorrágica, mucosa. Palpación de los testículos y epidídimo, apreciándose tamaño, morfología y sensibilidad. Exploración cérvico-vaginal con espéculo, valorándose las características del flujo vaginal, secreción o eritema cervical y presencia de lesiones.
- 3)
Ano-rectal: inspección externa de la región anal, buscando lesiones sospechosas de VPH, herpes, lúes o clamidia. Valoración interna: se hará rectoscopia con espéculo anal y lámpara de luz fría, se valorará la presencia de secreciones y lesiones de la mucosa rectal. Visualización del canal anal a la extracción del espéculo.
- 4)
Adenopatías: axilares, inguinales, laterocervicales, submandibulares y supraclaviculares.
En función de la sintomatología clínica, de los signos exploratorios, de las prácticas sexuales y del uso compartido de juguetes sexuales o de material para el consumo de drogas se solicitarán: serologías de sífilis, VIH, VHA, VHB, VHC, exudados uretrales, cérvico-vaginales, rectales o faríngeos, estudio de úlceras genitales o extragenitales y citología anal y/o de cérvix con detección del VPH.
En resumen, para efectuar un adecuado despistaje e instaurar el tratamiento etiológico de las ITS, es necesario realizar las pruebas diagnósticas en función de los indicadores clínicos y conductuales de cada individuo. Además, en los pacientes con diagnóstico de alguna ITS se recomienda realizar un despistaje de otras ITS y estudiar a los contactos sexuales en los últimos meses, para interrumpir la cadena de transmisión y evitar la reinfección del paciente.
Papel de las pruebas rápidas en el diagnóstico de las ITS en pacientes de alto riesgoJustificaciónEl uso de las pruebas microbiológicas adecuadas es clave para el correcto manejo de las ITS, cubriendo el diagnóstico en sí, el cribado en grupos de alto riesgo, la monitorización del tratamiento, la vigilancia epidemiológica, el estudio de la sensibilidad antibiótica, así como la investigación.
El espectro de las pruebas diagnósticas en microbiología que se utilizan en ITS va desde la microscopía directa, el cultivo, la detección de antígenos, la serología, hasta la detección de material genómico. Todas ellas, a excepción del cultivo, se podrían considerar como de diagnóstico rápido. Los diferentes métodos han experimentado un importante avance, principalmente en el área de la biología molecular (BM), aportando un mayor rendimiento y un menor tiempo de respuesta.
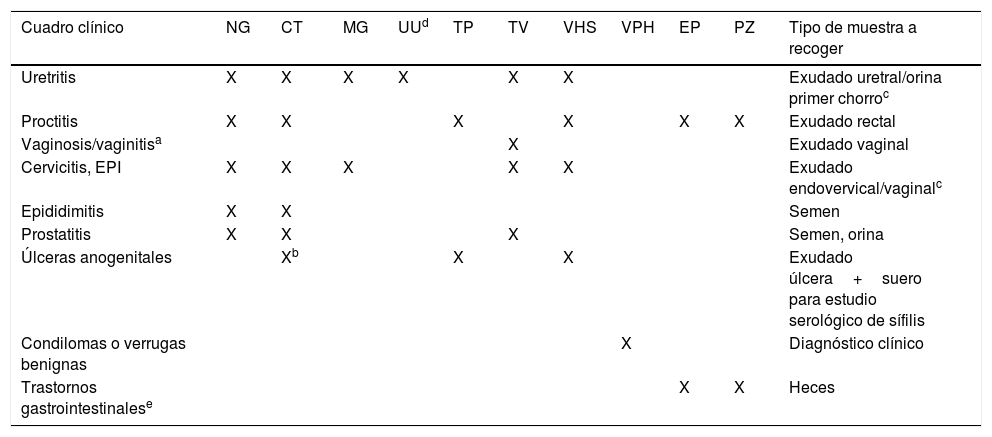
Recogida de muestrasLa recogida, transporte y procesamiento de las muestras son factores críticos en el rendimiento diagnóstico de las técnicas microbiológicas. El tipo de muestras a estudiar dependerá de las prácticas sexuales, de manera que siempre se deberá tomar una muestra genital, y si existen prácticas de sexo oral y/o anal, también se deberán tomar frotis orofaríngeo y/o rectal. La tabla 1 refleja la mejor muestra a recoger según la etiología y cuadro clínico.
Agentes etiológicos de las ITS según cuadro clínico y tipo de muestra
| Cuadro clínico | NG | CT | MG | UUd | TP | TV | VHS | VPH | EP | PZ | Tipo de muestra a recoger |
|---|---|---|---|---|---|---|---|---|---|---|---|
| Uretritis | X | X | X | X | X | X | Exudado uretral/orina primer chorroc | ||||
| Proctitis | X | X | X | X | X | X | Exudado rectal | ||||
| Vaginosis/vaginitisa | X | Exudado vaginal | |||||||||
| Cervicitis, EPI | X | X | X | X | X | Exudado endovervical/vaginalc | |||||
| Epididimitis | X | X | Semen | ||||||||
| Prostatitis | X | X | X | Semen, orina | |||||||
| Úlceras anogenitales | Xb | X | X | Exudado úlcera+suero para estudio serológico de sífilis | |||||||
| Condilomas o verrugas benignas | X | Diagnóstico clínico | |||||||||
| Trastornos gastrointestinalese | X | X | Heces |
CT: Chlamydia trachomatis; EP: bacterias enteropatógenas; EPI: enfermedad pélvica inflamatoria; MG: Mycoplasma genitalium; NG: Neisseria gonorrhoeae; PZ: protozoos intestinales; TP: Treponema pallidum; TV: Trichomonas vaginalis; UU: Ureaplasma urealyticum; VHS: virus herpes simple 1 y 2; VPH: virus del papiloma humano.
Vaginosis bacteriana y Candida sp. son causas de vaginitis/vaginosis pero no se consideran ITS, aunque sí están relacionados con el sexo.
Las muestras recomendadas son el exudado uretral, en el caso de uretritis, y exudado endocervical, en el caso de cervicitis, EPI y patología asociada al parto. Para el estudio de biología molecular las muestras de orina, en el primer caso, y exudado vaginal, en el resto, presentan igual rendimiento diagnóstico en caso de no poder recoger las primeras, al ser menos invasivas.
Ureaplasma urealyticum se ha relacionado con la uretritis en el hombre, sobre todo cuando no hay ningún otro patógeno que justifique la clínica. En la mujer, es considerado como flora vaginal aunque en algunos casos, igual que pasa con Mycoplasma hominis, se ha relacionado con la amenaza de parto prematuro.
Las muestras deben tomarse antes de iniciar el tratamiento antibiótico y evitando el contacto con desinfectantes y antisépticos. Se deben recoger en el contenedor adecuado, y un volumen suficiente, según la prueba a solicitar e identificadas. Las técnicas pueden dar resultados falsos negativos si no se siguen las normas de recogida y transporte de muestras12.
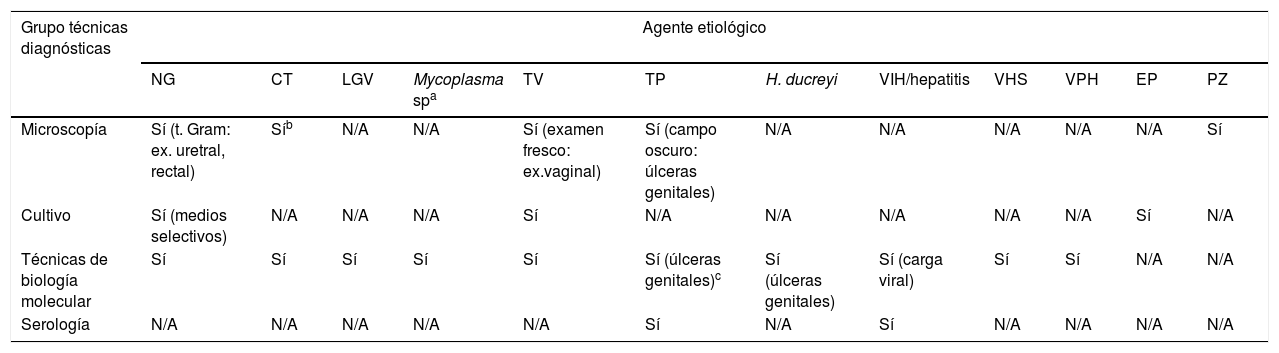
Tipos de pruebas de diagnóstico microbiológicoLas técnicas con mayor rendimiento diagnóstico para el estudio de los diferentes microorganismos implicados en las ITS quedan reflejadas en la tabla 2.
Técnicas diagnósticas de ITS según agente etiológico
| Grupo técnicas diagnósticas | Agente etiológico | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| NG | CT | LGV | Mycoplasma spa | TV | TP | H. ducreyi | VIH/hepatitis | VHS | VPH | EP | PZ | |
| Microscopía | Sí (t. Gram: ex. uretral, rectal) | Síb | N/A | N/A | Sí (examen fresco: ex.vaginal) | Sí (campo oscuro: úlceras genitales) | N/A | N/A | N/A | N/A | N/A | Sí |
| Cultivo | Sí (medios selectivos) | N/A | N/A | N/A | Sí | N/A | N/A | N/A | N/A | N/A | Sí | N/A |
| Técnicas de biología molecular | Sí | Sí | Sí | Sí | Sí | Sí (úlceras genitales)c | Sí (úlceras genitales) | Sí (carga viral) | Sí | Sí | N/A | N/A |
| Serología | N/A | N/A | N/A | N/A | N/A | Sí | N/A | Sí | N/A | N/A | N/A | N/A |
CT: Chlamydia trachomatis; EP: bacterias enteropatógenas; LGV: linfogranuloma venéreo; N/A:no aplica; NG: Neisseria gonorrhoeae; PZ: protozoos intestinales; TP: Treponema pallidum; TV: Trichomonas vaginalis; VHS: virus herpes simple 1 y 2; VPH: virus del papiloma humano.
Comprende los agentes etiológicos Mycoplasma genitalium, Mycoplasma hominis y Ureaplasma urealyticum.
El estudio microscópico de un sedimento de orina o una tinción de Gram de un exudado uretral poniendo de manifiesto una uretritis (>5 leucocitos/campo) podría orientar a una posible uretritis no gonocócica. También la tinción de Gram de un exudado rectal para evaluar una posible proctitis (>5 leucocitos/campo) sería de utilidad.
c El rendimiento de las técnicas de amplificación genética para detectar Treponema pallidum en sangre o líquido cefalorraquídeo es muy bajo.
Las técnicas de microscopía son una herramienta rápida, sencilla y económica pero observador dependiente. En el caso de Neisseria gonorrhoeae (N.gonorrhoeae), la tinción de Gram presenta alta sensibilidad (≥95%) y especificidad en el diagnóstico de la uretritis sintomática en hombres, siendo menor en otras localizaciones (exudado endocervical o rectal) y no se recomienda en exudados faríngeos. El examen de campo oscuro de chancro genital ofrece un resultado inmediato para el diagnóstico de lesiones sifilíticas, pero presenta algunas limitaciones: debe analizarse inmediatamente después de la recogida y requiere experiencia en microscopía para minimizar resultados falsos negativos. Esta prueba no se recomienda en úlceras orales ya que se pueden visualizar espiroquetas saprófitas. El examen en fresco para la detección de Trichomonas vaginalis (T.vaginalis) es de fácil realización, rápido y de bajo coste, pero con baja sensibilidad (entre el 62 y 92%) dependiendo del observador, aunque tiene una especificidad del 98%. Tener presente que el diagnóstico microscópico es básico para otros protozoos de origen intestinal (Giardia, Entamoeba sp.) delante de cuadros gastrointestinales relacionados con el tipo de prácticas sexuales, sobre todo en el colectivo homosexual masculino, dado que su vía de transmisión es fecal-oral13.
El cultivo está indicado básicamente para el aislamiento de N. gonorrhoeae a partir de muestras genitales mediante medios de cultivo selectivos (agar Thayer-Martin). Es la técnica de referencia por su sensibilidad, especificidad e idoneidad para múltiples tipos de muestras. Además permite realizar la sensibilidad a los antibióticos y estudios epidemiológicos, necesarios a día de hoy con el aumento preocupante de las resistencias. El cultivo de T. vaginalis es fácil de realizar y de bajo coste aunque requiere de un tiempo de incubación de varios días.
Las técnicas de BM utilizadas en los laboratorios de microbiología clínica para el estudio de las ITS son principalmente técnicas de amplificación genética basadas en la reacción en cadena de la polimerasa. Son pruebas con alta sensibilidad y especificidad, rápidas, automatizadas y utilizadas para la detección de casi todos los microorganismos o la determinación de la carga viral (VIH, hepatitis). Algunas de las técnicas de reacción en cadena de la polimerasa tienen la posibilidad de detectar varios microorganismos causantes de ITS en una misma reacción, así como el estudio de los mecanismos de resistencia a ciertos antibióticos (Mycoplasma genitalium [M.genitalium] - macrólidos, quinolonas). La evolución tecnológica está permitiendo la aparición en el mercado de opciones de diagnóstico molecular rápido y de uso sencillo aunque el coste aún es elevado pero probablemente compensa la rapidez diagnóstica.
La serología es la técnica que se utiliza en el cribado y/o diagnóstico de las infecciones por Treponema pallidum (T. pallidum), VIH y virus de la hepatitis (A, B y C). En el caso de la sífilis, se realizan pruebas treponémicas (determinación de anticuerpos específicos) utilizadas para el cribado/diagnóstico de la enfermedad y las no treponémicas (determinación de anticuerpos no específicos) para determinar el estado de la infección (activa o inactiva) y el seguimiento del tratamiento. En todos los casos existen pruebas de immunocromatografía (VIH, sífilis, hepatitis) y aglutinación (RPR sífilis) siendo de gran utilidad para un diagnóstico rápido.
Diagnóstico microbiológico rápido – «point of care»Actualmente existe la necesidad de cierta descentralización del diagnóstico microbiológico para dar una respuesta más rápida y que permita un tratamiento más precoz y dirigido. La OMS define las pruebas de diagnóstico rápido o «point of care» (PoC) como aquellas que sean: Asequibles, Sensibles, eSpecíficas, de Uso fácil, Rápidas-robustas, con Equipamiento sencillo y entrega Directa de resultados a los usuarios (ASSURED: «Affordable, Sensitive, Specific, User-friendly, Rapid and robust, Equipment-free and Deliverable to end-users»).
El acceso a un diagnóstico rápido de las ITS, mediante pruebas rápidas, facilita y hace más efectivo el manejo de las ITS en una posible única visita14. Además del diagnóstico nos permite un tratamiento específico y precoz, evitando antibioticoterapia innecesaria e inadecuada, así como minimizar la cadena de transmisión para evitar nuevos casos. A su vez existen trabajos cualitativos que refuerzan la necesidad de pruebas diagnósticas en formato PoC por los propios usuarios y profesionales15.
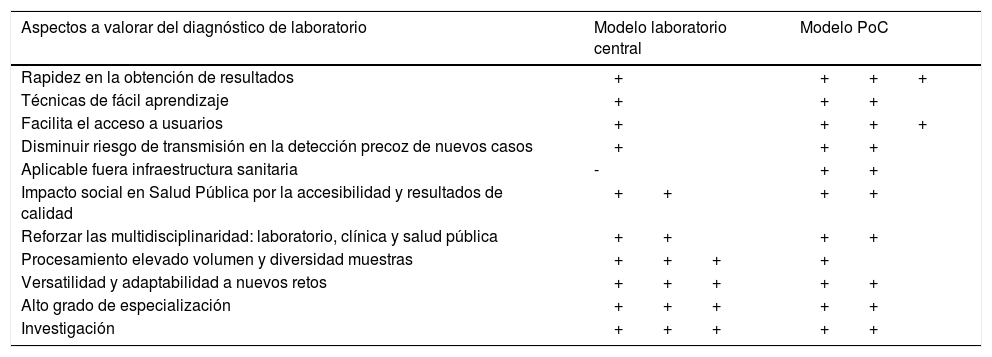
Además, el aumento de la incidencia de las ITS está saturando la dinámica asistencial clásica y precisa la necesidad de adaptarse a un nuevo escenario. La aparición de nuevos circuitos de acceso rápido, con autorrecogida de muestras, pruebas PoC y más próximos a los usuarios permite complementar el diagnóstico en laboratorios centralizados y especializados16,17. Estos modelos se han centrado más en el cribado de usuarios asintomáticos pero también puede ser útil en cuadros clínicos con sintomatología. La tabla 3 muestra las ventajas y desventajas que podría aportar el diagnóstico en laboratorios basados en el hospital versus centros PoC.
Comparativa de pros y contras de los modelos de diagnóstico de laboratorio centralizado vs. PoC
| Aspectos a valorar del diagnóstico de laboratorio | Modelo laboratorio central | Modelo PoC |
|---|---|---|
| Rapidez en la obtención de resultados | + | +++ |
| Técnicas de fácil aprendizaje | + | ++ |
| Facilita el acceso a usuarios | + | +++ |
| Disminuir riesgo de transmisión en la detección precoz de nuevos casos | + | ++ |
| Aplicable fuera infraestructura sanitaria | - | ++ |
| Impacto social en Salud Pública por la accesibilidad y resultados de calidad | ++ | ++ |
| Reforzar las multidisciplinaridad: laboratorio, clínica y salud pública | ++ | ++ |
| Procesamiento elevado volumen y diversidad muestras | +++ | + |
| Versatilidad y adaptabilidad a nuevos retos | +++ | ++ |
| Alto grado de especialización | +++ | ++ |
| Investigación | +++ | ++ |
PoC: «point of care».
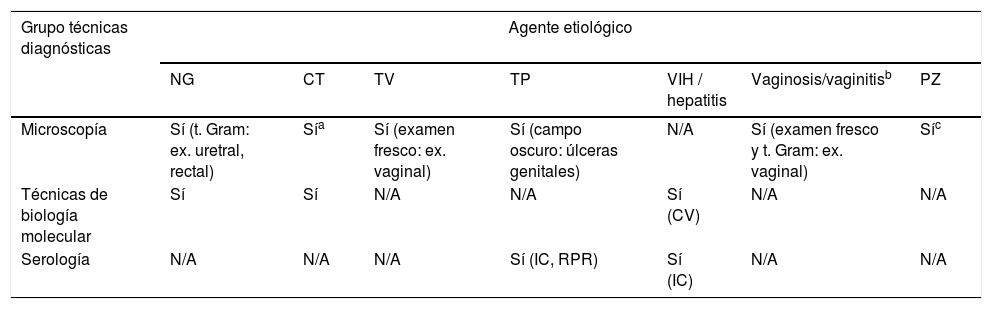
De las pruebas mencionadas en el apartado anterior consideraríamos la microscopía, la detección de antígenos/anticuerpos y algunas técnicas de BM como candidatas idóneas, en mayor o menor grado, a ser utilizadas como pruebas PoC. La tabla 4 resumiría las pruebas disponibles por agente etiológico. Todas ellas tienen la posibilidad de implementarse, según el contexto, en consultas de ITS o laboratorios de atención continuada para facilitar el diagnóstico de las ITS, ya sea en casos sintomáticos o para el cribado de poblaciones de riesgo.
Técnicas microbiológicas de diagnóstico rápido-PoC de ITS según agente etiológico
| Grupo técnicas diagnósticas | Agente etiológico | ||||||
|---|---|---|---|---|---|---|---|
| NG | CT | TV | TP | VIH / hepatitis | Vaginosis/vaginitisb | PZ | |
| Microscopía | Sí (t. Gram: ex. uretral, rectal) | Sía | Sí (examen fresco: ex. vaginal) | Sí (campo oscuro: úlceras genitales) | N/A | Sí (examen fresco y t. Gram: ex. vaginal) | Síc |
| Técnicas de biología molecular | Sí | Sí | N/A | N/A | Sí (CV) | N/A | N/A |
| Serología | N/A | N/A | N/A | Sí (IC, RPR) | Sí (IC) | N/A | N/A |
CT: Chlamydia trachomatis; CV: carga viral; IC: immunocromatografía; N/A: no aplica; NG: Neisseria gonorrhoeae; PZ: protozoos intestinales, RPR: reagina plasmática rápida; TP: Treponema pallidum; TV: Trichomonas vaginalis.
El estudio microscópico de un sedimento de orina o una tinción de Gram de un exudado uretral poniendo de manifiesto una uretritis (>5 leucocitos/campo) podría orientar a una posible uretritis no gonocócica.
Las intervenciones de asesoramiento y enfoques conductuales representan la prevención primaria contra las ITS, incluido el VIH. Esas intervenciones incluyen:
- •
Educación sexual, antes y después de las pruebas de ITS y VIH.
- •
Asesoramiento sobre prácticas sexuales más seguras y reducción de riesgos.
- •
Promoción del uso del preservativo en todas las prácticas sexuales.
- •
Intervenciones dirigidas a grupos de población claves, incluidos trabajadores sexuales, HSH y consumidores de drogas.
- •
Asesoramiento y educación sexual adaptados a los adolescentes.
El uso sistemático del preservativo es uno de los métodos de protección más eficaces contra las ITS, incluido el VIH. Además, la educación sanitaria puede mejorar la capacidad de las personas para reconocer los síntomas de las ITS, con lo que aumentarán las probabilidades de que soliciten atención sanitaria y recomienden a sus parejas sexuales hacerlo. Lamentablemente, la falta de disponibilidad de pruebas diagnósticas adecuadas y el arraigado estigma generalizado en torno a las ITS, siguen dificultando el control de estas patologías.
Los servicios específicos de salud sexual deben evaluar las necesidades y riesgos de cada persona y establecer consejos básicos de prevención e intervenciones a través de enfoques biomédicos combinados, efectuar el despistaje periódico de ITS/VIH y controles postratamiento y realizar estudio de contactos. Para los pacientes diagnosticados de VIH es imprescindible el acceso inmediato al tratamiento antirretroviral. Un objetivo importante es propiciar la reducción de riesgos y daños para los pacientes con consumo problemático de drogas y derivar a servicios de salud mental según las necesidades de cada paciente.
Frecuencia del cribado de ITS en personas con alto riesgoEl cribado de VIH/ITS incluye realizar serologías y detección de clamidia y gonococo en función del tipo de prácticas sexuales. El despistaje serológico incluirá inicialmente serologías del VIH, lúes, VHB y VHC. La periodicidad del cribado dependerá de la valoración individual del riesgo.
En España18 se recomienda efectuar el cribado periódico de las ITS/VIH a:
- •
Personas sexualmente activas integrantes de colectivos con alta prevalencia de ITS, jóvenes menores de 25 años, HSH, trabajadoras/es del sexo, adolescentes y personas que ingresan en instituciones penitenciarias o correccionales.
- •
Pacientes infectados por el VIH sexualmente activos con periodicidad anual, o más frecuentemente dependiendo de la valoración individual del riesgo.
- •
Mujeres embarazadas en el 1.° trimestre del embarazo y repetir antes de iniciarse el parto según la situación y prácticas de riesgo de la mujer. A las gestantes que no hayan acudido a controles prenatales, realizar en el momento del parto.
- •
Se recomienda efectuar cribado de infección por VPH y descartar carcinoma de cuello uterino a las mujeres con o sin VIH.
- •
Durante los últimos años diversos países han incorporado recomendaciones sobre la frecuencia de realizar pruebas del VIH y otras ITS, basadas en indicadores conductuales.
En Estados Unidos, se recomienda la realización de pruebas de cribado a:
- •
Todos los adultos y adolescentes de 13 a 64 años de edad deben hacerse la prueba del VIH al menos una vez en la vida.
- •
Detección anual de clamidia y gonococia a todas las mujeres sexualmente activas menores de 25 años, así como a las mujeres de mayor edad con múltiples parejas sexuales o con una pareja sexual con ITS.
- •
Pruebas de detección de sífilis, VIH, hepatitis B, clamidia y gonococia a todas las gestantes.
- •
Cribado de sífilis, clamidia y gonorrea, al menos una vez al año, a todos los hombres sexualmente activos: heterosexuales, bisexuales y HSH. A los HSH con múltiples parejas se les debe realizar despistaje de VIH/ITS con mayor frecuencia, en intervalos de 3 a 6 meses.
- •
Cualquier persona que tenga sexo sin protección o comparta material para la inyección de drogas, debe hacerse la prueba del VIH al menos una vez19,20.
En el Reino Unido, se recomienda efectuar el cribado de ITS al menos una vez al año, o cada tres meses a todas las personas con conductas de alto riesgo21.
En Australia, se aconseja que, tras evaluar el riesgo del paciente, se debe ofrecer las pruebas de despistaje de ITS hasta 4 veces al año a todos los HSH que se encuentran en una o más de las siguientes categorías: sexo anal sin protección, más de 10 parejas sexuales cada seis meses, participación en sexo grupal y uso de drogas para el sexo. En los VIH-positivo realizar serología de sífilis, clamidia y gonococia en cada ocasión en que se determine el recuento de linfocitos T CD4+ y la carga viral del VIH22.
Resumen de las intervenciones preventivas para las ITS4,7,23
- 1)
Educación sexual y sobre drogas.
- 2)
Promoción del uso del preservativo.
- 3)
Despistaje periódico, diagnóstico rápido y tratamiento inmediato de las ITS/VIH.
- 4)
Profilaxis preexposición (PrEP), profilaxis postexposición (PPE) frente al VIH y tratamiento antirretroviral como prevención (TaSP).
- 5)
Hepatitis A, B y C: prevención, cribado, vacunación y tratamiento.
- 6)
Cribado de cáncer anal y de cérvix. Vacunación frente al VPH.
- 7)
Intervenciones preventivas específicas dirigidas a personas con consumo problemático de drogas. Derivación a servicios de salud mental.
El tratamiento de las ITS en personas de alto riesgo es especialmente relevante por diversos motivos. Permite disminuir la morbimortalidad a corto plazo (p. ej. cervicitis por clamidia y enfermedad pélvica inflamatoria) y a largo plazo (como puede ocurrir en la infección por VIH y en la sífilis latente tardía). Además el tratamiento tanto de personas sintomáticas como asintomáticas, permite acortar el periodo de transmisibilidad evitando nuevas infecciones17. En el caso de la infección por VIH hay diversos estudios que demuestran que el mantenimiento de una carga viral indetectable en sangre (derivado de una buena adherencia a un tratamiento antirretroviral eficaz), evita la transmisibilidad sexual del virus («indetectable=intransmisible»)24. En infecciones crónicas-recurrentes (herpes genital o condilomas por HPV) el tratamiento de las recurrencias y el acortamiento del periodo en el que la persona afectada presenta lesiones también disminuye el riesgo de transmisión aunque no lo elimina por completo25,26. Asociado al tratamiento farmacológico se aconseja realizar educación sanitaria y estudio de los contactos.
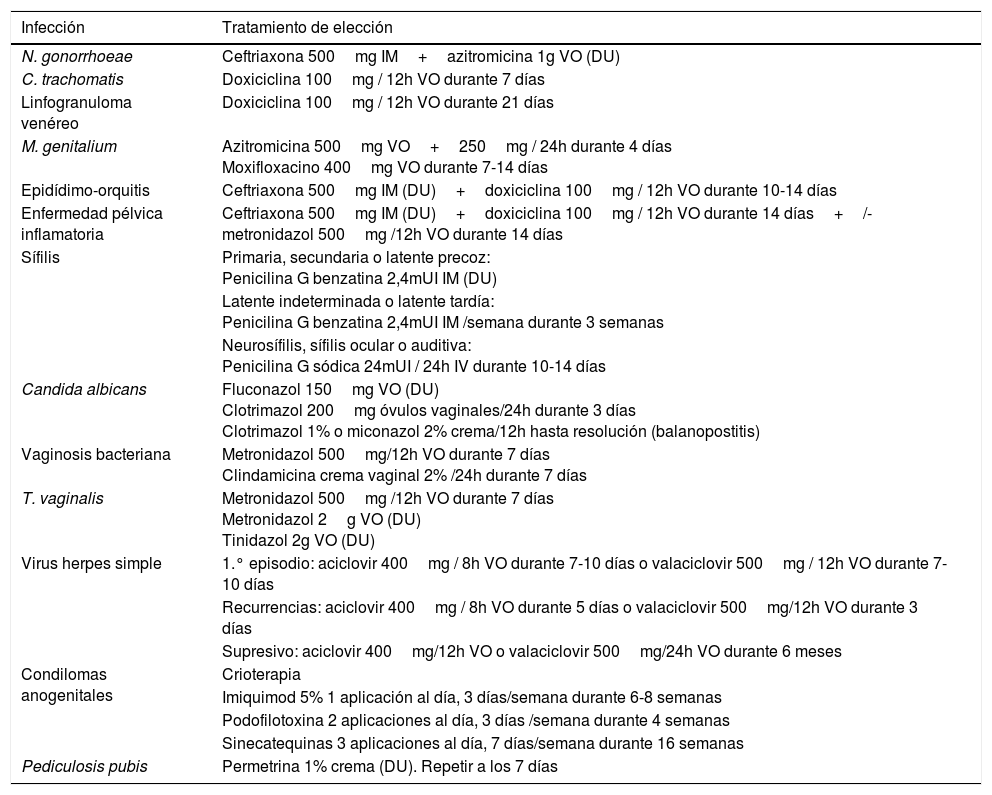
En términos generales el tratamiento de elección de las ITS no varía entre personas que viven con VIH y personas que no presentan la infección, salvo algunas excepciones. En algunos casos como por ejemplo la infección por T. vaginalis se prefieren pautas de tratamiento largas en lugar de dosis única, o en la infección por virus herpes (VHS) dosis mayores a las habituales18. En la tabla 5 se pueden encontrar las pautas preferentes de tratamiento de las principales ITS según las últimas versiones de las guías clínicas4,10,18. En cada capítulo se dispondrá de más información sobre el tratamiento preferente y terapias alternativas correspondientes a cada ITS. Este capítulo se centrará en la importancia del consejo asistido, el estudio de contactos y en la profilaxis de la infección por VIH, previa a la exposición de riesgo y posterior a la misma.
Tratamiento preferente de las principales infecciones de transmisión sexual y otras infecciones relacionadas
| Infección | Tratamiento de elección |
|---|---|
| N. gonorrhoeae | Ceftriaxona 500mg IM+azitromicina 1g VO (DU) |
| C. trachomatis | Doxiciclina 100mg / 12h VO durante 7 días |
| Linfogranuloma venéreo | Doxiciclina 100mg / 12h VO durante 21 días |
| M. genitalium | Azitromicina 500mg VO+250mg / 24h durante 4 días Moxifloxacino 400mg VO durante 7-14 días |
| Epidídimo-orquitis | Ceftriaxona 500mg IM (DU)+doxiciclina 100mg / 12h VO durante 10-14 días |
| Enfermedad pélvica inflamatoria | Ceftriaxona 500mg IM (DU)+doxiciclina 100mg / 12h VO durante 14 días+/- metronidazol 500mg /12h VO durante 14 días |
| Sífilis | Primaria, secundaria o latente precoz: Penicilina G benzatina 2,4mUI IM (DU) |
| Latente indeterminada o latente tardía: Penicilina G benzatina 2,4mUI IM /semana durante 3 semanas | |
| Neurosífilis, sífilis ocular o auditiva: Penicilina G sódica 24mUI / 24h IV durante 10-14 días | |
| Candida albicans | Fluconazol 150mg VO (DU) Clotrimazol 200mg óvulos vaginales/24h durante 3 días Clotrimazol 1% o miconazol 2% crema/12h hasta resolución (balanopostitis) |
| Vaginosis bacteriana | Metronidazol 500mg/12h VO durante 7 días Clindamicina crema vaginal 2% /24h durante 7 días |
| T. vaginalis | Metronidazol 500mg /12h VO durante 7 días Metronidazol 2g VO (DU) Tinidazol 2g VO (DU) |
| Virus herpes simple | 1.° episodio: aciclovir 400mg / 8h VO durante 7-10 días o valaciclovir 500mg / 12h VO durante 7-10 días |
| Recurrencias: aciclovir 400mg / 8h VO durante 5 días o valaciclovir 500mg/12h VO durante 3 días | |
| Supresivo: aciclovir 400mg/12h VO o valaciclovir 500mg/24h VO durante 6 meses | |
| Condilomas anogenitales | Crioterapia |
| Imiquimod 5% 1 aplicación al día, 3 días/semana durante 6-8 semanas | |
| Podofilotoxina 2 aplicaciones al día, 3 días /semana durante 4 semanas | |
| Sinecatequinas 3 aplicaciones al día, 7 días/semana durante 16 semanas | |
| Pediculosis pubis | Permetrina 1% crema (DU). Repetir a los 7 días |
DU: dosis única; IM: intramuscular; IV: intravenoso; VO: vía oral.
El diagnóstico de una infección de transmisión sexual puede ser un agente estresor o generador de ansiedad. Una de las funciones del médico es asesorar e informar al paciente. Para ello debe proporcionar información sobre la infección, a la vez que se transmite tranquilidad para disminuir dicho malestar así como asegurar la buena adherencia al tratamiento. Tras comunicar el diagnóstico se tiene que informar sobre la naturaleza del agente etiológico, métodos posibles de transmisión (riesgo asociado a cada método) e historia natural de la infección en ausencia de tratamiento. Además para asegurar el buen cumplimiento del tratamiento es conveniente explicar la eficacia y los efectos adversos que pueden acontecer durante la administración. También se debe incidir en el mantenimiento de reposo sexual (abstinencia) durante el tratamiento para evitar nuevas transmisiones a las parejas sexuales. Por último en cada visita médica de una consulta de ITS se tiene que reforzar las diferentes medidas de prevención de ITS, y dejar un espacio de tiempo suficiente para resolver cualquier duda que pueda presentar el paciente18.
El estudio de contactos (EC) se define como la identificación y localización de las parejas sexuales («contactos») de una persona diagnosticada de una ITS («caso índice») para proporcionarles información y realizar un diagnóstico precoz y tratamiento (si se requiriera). Se conoce como «tratamiento epidemiológico» al tratamiento de los contactos previo a la confirmación de la infección mediante pruebas de laboratorio27. La pauta de tratamiento epidemiológico es en términos generales y en ausencia de contraindicación médica el tratamiento de elección de cada ITS.
El EC no es de carácter obligatorio y debe ser realizado bajo el respeto a las leyes de la UE y acorde con la declaración de derechos humanos. Las causas más frecuentes por las que el caso índice puede rechazar realizar el EC son timidez, miedo a la pérdida de confidencialidad o no aceptación del diagnóstico. Por ello, el profesional sanitario que realice el EC debe mostrar empatía, y saber proporcionar un ambiente de confidencialidad y confianza para poder llevarlo a cabo.
El EC tiene múltiples objetivos y beneficios tanto para el caso índice como para los contactos:
- •
Interrumpir la cadena de transmisión.
- •
Evitar la reinfección del caso índice en caso de ITS curables a través de sus parejas sexuales.
- •
Aumentar el diagnóstico de infecciones asintomáticas y evitar el desarrollo de síntomas o complicaciones a largo plazo.
Además el EC permite acercar a las consultas de ITS a nuevos usuarios en los que poder promover medidas de prevención y a los que proporcionar educación sexual y sanitaria y la oportunidad de realizar un cribado de otras ITS. Por otra parte presenta ventajas de carácter de salud pública al disminuir el periodo de transmisibilidad de los contactos y disminuir los casos asintomáticos en la población general.
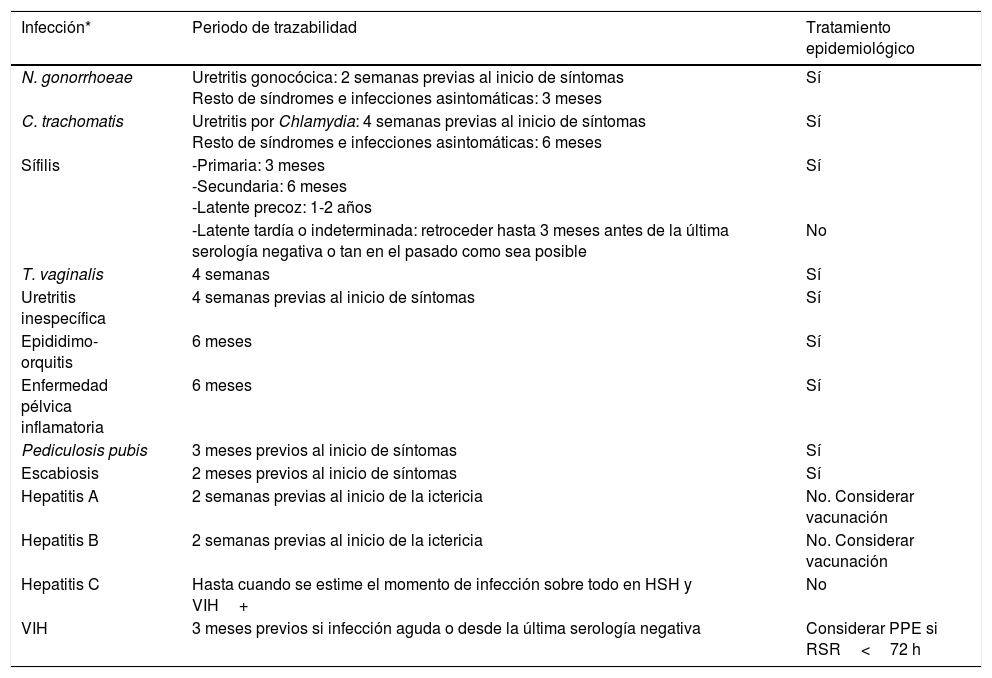
El periodo de trazabilidad de los contactos depende de cada ITS por lo que en la tabla 6 se adjunta un esquema con la información de las principales ITS en las que está recomendado el EC así como la necesidad de realizar tratamiento epidemiológico.
Estudio de contactos. Periodo de trazabilidad de los contactos según las ITS más prevalentes y requerimiento de tratamiento epidemiológico
| Infección* | Periodo de trazabilidad | Tratamiento epidemiológico |
|---|---|---|
| N. gonorrhoeae | Uretritis gonocócica: 2 semanas previas al inicio de síntomas Resto de síndromes e infecciones asintomáticas: 3 meses | Sí |
| C. trachomatis | Uretritis por Chlamydia: 4 semanas previas al inicio de síntomas Resto de síndromes e infecciones asintomáticas: 6 meses | Sí |
| Sífilis | -Primaria: 3 meses -Secundaria: 6 meses -Latente precoz: 1-2 años | Sí |
| -Latente tardía o indeterminada: retroceder hasta 3 meses antes de la última serología negativa o tan en el pasado como sea posible | No | |
| T. vaginalis | 4 semanas | Sí |
| Uretritis inespecífica | 4 semanas previas al inicio de síntomas | Sí |
| Epididimo-orquitis | 6 meses | Sí |
| Enfermedad pélvica inflamatoria | 6 meses | Sí |
| Pediculosis pubis | 3 meses previos al inicio de síntomas | Sí |
| Escabiosis | 2 meses previos al inicio de síntomas | Sí |
| Hepatitis A | 2 semanas previas al inicio de la ictericia | No. Considerar vacunación |
| Hepatitis B | 2 semanas previas al inicio de la ictericia | No. Considerar vacunación |
| Hepatitis C | Hasta cuando se estime el momento de infección sobre todo en HSH y VIH+ | No |
| VIH | 3 meses previos si infección aguda o desde la última serología negativa | Considerar PPE si RSR<72 h |
HSH: hombres que tienen sexo con hombres; PPE: profilaxis postexposición; RSR: relación sexual de riesgo.
*Las infecciones por virus herpes simple (herpes genital) o por virus del papiloma humano no requieren EC. Sin embargo se puede considerar comunicar a los contactos para concertar una cita de cara a realizar el cribado de otras ITS y asesoramiento médico.
A pesar de los esfuerzos a nivel internacional y las medidas preventivas ya existentes no se ha objetivado en la última década un descenso significativo en los nuevos casos de VIH. En 2017 se produjeron 1.800.000 nuevas infecciones en todo el mundo28. Este hecho en occidente es especialmente significativo en el grupo de HSH y mujeres transexuales que comporta el mayor porcentaje de nuevas infecciones hoy en día (53% de las nuevas infecciones en la UE/AEE en 2016 de aquellos en los que se conocía el método de transmisión fueron HSH)29. Por ello, un nuevo enfoque en cuanto a prevención ha sido necesario para poder avanzar en la erradicación de la epidemia.
La profilaxis PrEP es una medida preventiva del VIH adicional y complementaria al resto de medidas utilizadas hasta ahora (uso de preservativo, cribado poblacional y diagnóstico precoz, educación sanitaria, indetectabilidad de las personas que viven con VIH). La PrEP consiste en la administración de emtricitabina (FTC) 200mg/tenofovir (TDF) 300mg en comprimido único a personas VIH negativas con alto riesgo de adquisición del VIH. Dicha administración se implementa dentro de un programa integral que incluya el cribado de ITS y VIH periódico, asesoramiento médico continuado y educación sanitaria y promoción de otras medidas preventivas sin el cual su eficacia disminuiría.
Las recomendaciones en España para la aplicación de la PrEP se han establecido para aquellos individuos que por sus características pertenezcan a un grupo de alto riesgo, con una incidencia de VIH igual o superior a 2 casos/100p-a. Se entiende pues como alto riesgo a HSH y mujeres transexuales que además hayan presentado algunas de las siguientes características30:
- •
Múltiples parejas sexuales.
- •
Prácticas sexuales anales sin preservativo.
- •
Consumo de sustancias recreativas.
- •
Diagnóstico de alguna ITS bacteriana.
- •
Haber requerido profilaxis postexposición.
La eficacia de la PrEP ha sido demostrada en múltiples ensayos clínicos30. En los estudios Ipergay y PROUD realizados en HSH se objetivó una disminución del riesgo de adquirir VIH en un 86%, en estudios posteriores como la cohorte de seguimiento del estudio Ipergay se evidenciaron eficacias incluso superiores con una reducción del riesgo del 97%. Se ha demostrado que la alta eficacia de esta medida está muy vinculada a la adherencia. En la cohorte realizada con los usuarios incluidos previamente en los estudios «ATN 082, iPrex y US Safety Study» se objetivó que la incidencia de VIH era de 0/100p-a en aquellos usuarios que presentaban una adherencia de 4 o más comprimidos por semana31. Existen dos formas de pautar PrEP, una toma diaria de un comprimido o una toma relacionada con las relaciones sexuales consistente en la toma de dos comprimidos previa exposición seguida de un comprimido diario hasta dos días después de la última exposición.
El uso continuado de FTC/TDF puede presentar diversos efectos adversos aunque de carácter reversible. Se ha descrito en los ensayos clínicos la aparición de náuseas y molestias gastrointestinales que se autolimita en las primeras semanas. Además el uso de tenofovir disoproxilo (TDF) se asocia a toxicidad renal y disminución de la densidad mineral ósea, aunque reversibles. Por otra parte, la implementación de la PrEP ha despertado la preocupación respecto a cambios conductuales compensatorios (aumento de relaciones de riesgo) en la población y consecuentemente un aumento de las ITS. En los estudios realizados hasta la fecha no se ha descrito un aumento significativo del número de ITS aunque sí una alta incidencia de las mismas, dado que los usuarios incluidos tenían criterios de alto riesgo32,33.
Profilaxis postexposiciónLa profilaxis PPE tras una relación sexual de riesgo (RSR) consiste en la administración de terapia antirretroviral (TAR) de forma precoz y durante un tiempo limitado de 28 días para evitar la infección por VIH. Existen pocos datos de eficacia con respecto a la PPE dado que por consideraciones éticas no es viable la realización de ensayos clínicos. Su eficacia sin embargo, ha sido demostrada en estudios con animales y estudios observacionales34.
Para pautar adecuadamente la PPE es necesario evaluar inicialmente el riesgo tras una exposición sexual, en dicha evaluación influyen múltiples factores:
- -
Práctica sexual. Se considera como la práctica de mayor riesgo al coito anal receptivo sin uso de preservativo, seguido del coito anal insertivo, coito vaginal receptivo y coito vaginal insertivo. El sexo oral se considera de riesgo bajo o mínimo35.
- -
Estado serológico de la fuente. En caso de ser VIH+conocido, una carga viral elevada aumenta la posibilidad de infección, por otra parte; las personas con carga viral indetectable no transmiten el VIH. También hay que tener en cuenta la presencia de mutaciones de resistencia en el virus que puedan conllevar la modificación de la pauta TAR. En caso de VIH desconocido, la pertenencia a poblaciones con una prevalencia de VIH más elevada se ha de tener en cuenta. La presencia de ITS también aumenta el riesgo.
- -
Susceptibilidad del huésped. La presencia de soluciones de continuidad en la mucosa genital debido a ITS, relaciones traumáticas o patología del huésped pueden favorecer la adquisición del VIH. La circuncisión en los varones heterosexuales disminuye la probabilidad.
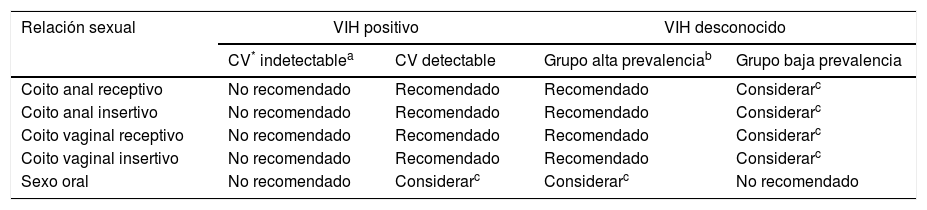
El riesgo de infección se puede calcular mediante el producto del riesgo de que la fuente sea VIH+(mediante la prevalencia estimada) y el riesgo según la práctica sexual. La PPE está indicada en riesgos superiores a 1/1000 y se debe considerar en riesgos entre 1/1000 y 1/1000035. En la tabla 7 se adjunta un resumen de las recomendaciones para la administración de PPE aunque la indicación siempre debe ser consensuada con el usuario una vez valorados riesgos y beneficios.
Recomendaciones para la indicación de profilaxis postexposición (PPE)
| Relación sexual | VIH positivo | VIH desconocido | ||
|---|---|---|---|---|
| CV* indetectablea | CV detectable | Grupo alta prevalenciab | Grupo baja prevalencia | |
| Coito anal receptivo | No recomendado | Recomendado | Recomendado | Considerarc |
| Coito anal insertivo | No recomendado | Recomendado | Recomendado | Considerarc |
| Coito vaginal receptivo | No recomendado | Recomendado | Recomendado | Considerarc |
| Coito vaginal insertivo | No recomendado | Recomendado | Recomendado | Considerarc |
| Sexo oral | No recomendado | Considerarc | Considerarc | No recomendado |
La toma de PPE supone para los usuarios un agente estresor de intensidad considerable al asumir la posibilidad de estar en riesgo de haber adquirido VIH. Por ello se debe proporcionar apoyo psicológico, e incidir en la importancia de la adherencia al TAR y a los controles médicos. Es también una oportunidad para realizar educación sexual y valorar la indicación de PrEP.
La pauta TAR indicada actualmente consiste en la combinación de 2 ITIAN (emtricitabina/tenofovir) asociados a un inhibidor de la integrasa. Esta pauta ha demostrado tener buena tolerancia y escasos efectos adversos, sin embargo; se ha de realizar una buena historia clínica para evitar interacciones o efectos adversos no deseados. Se ha de tener en cuenta en el caso de elvitegravir, su asociación a cobicistat (inhibidor del citocromo P450) que puede provocar interacciones con medicación concomitante o el uso de sustancias recreativas36.
El inicio de PPE se ha de realizar en las primeras 72h tras la exposición e idealmente en las primeras 24h. La duración establecida es de 28 días. Además se debe llevar a cabo una analítica general (hemograma y bioquímica básica) al inicio así como un cribado de ITS. Se recomienda repetir el cribado de ITS y serología de VIH a las 4 y a las 12 semanas. En caso de infección por VIH se ha de remitir al usuario a un especialista para mantener el tratamiento y realizar una evaluación integral.
Conclusiones- -
En los últimos años se observa en España un persistente incremento de la incidencia de ITS, que afecta fundamentalmente a hombres.
- -
El diagnóstico microbiológico rápido de las ITS y el tratamiento inmediato, constituyen la mejor forma de romper la cadena de transmisión de estas infecciones.
- -
Es necesario adaptar y orientar las intervenciones preventivas de reducción de riesgos para las ITS a las características sociodemográficas y conductuales de las poblaciones más afectadas.
- -
En adolescentes, es ineludible incrementar la cobertura vacunal contra el VPH.
- -
Resulta muy conveniente actualizar, adaptar, divulgar y generalizar el uso de todas las medidas preventivas de las ITS/VIH que hayan mostrado ser efectivas.
- -
Las clínicas de ITS, de fácil acceso, son dispositivos idóneos para el diagnóstico rápido y precoz y el tratamiento inmediato de las ITS.
- -
Un correcto diagnóstico clínico y microbiológico son básicos para el mejor manejo clínico-epidemiológico de las ITS.
- -
El mejor rendimiento diagnóstico microbiológico viene determinado por tener presente los posibles agentes etiológicos según los cuadros clínicos que condicionarán el tipo de muestras a recoger y pruebas a solicitar.
- -
Las técnicas diagnósticas de biología molecular han permitido mejorar el diagnóstico etiológico de las ITS, aportando mayor sensibilidad y reduciendo los tiempos de respuesta.
- -
La implementación de sistemas de diagnóstico microbiológico de respuesta rápida permite un tratamiento precoz para interrumpir la cadena de transmisión y evitar complicaciones clínicas mayores.
- -
La aparición de resistencias a los antibióticos (M. genitalium, N. gonorrhoeae) hace necesario una vigilancia epidemiológica de la sensibilidad antimicrobiana.
- -
Se debe tener presente otros gérmenes, como parásitos o bacterias enteropatógenas, que no causan patología genital propiamente, pero sí pueden transmitirse vía sexual.
- -
El EC se define como la identificación y localización de las parejas sexuales («contactos») de una persona diagnosticada de una ITS («caso índice»).
- -
El EC no es de carácter obligatorio y debe ser realizado bajo el respeto a las leyes de la UE y acorde con la declaración de derechos humanos.
- -
El periodo de trazabilidad de los contactos y la necesidad de tratamiento epidemiológico depende de la ITS diagnosticada.
- -
La profilaxis PrEP es una medida preventiva del VIH adicional y complementaria al resto de medidas ya existentes.
- -
La PrEP consiste en la administración de emtricitabina (FTC) 200mg / tenofovir (TDF) 300mg en comprimido único acompañado de un cribado de ITS y VIH periódico, asesoramiento médico continuado y educación sanitaria y promoción de otras medidas preventivas.
- -
La PrEP está indicada a HSH y mujeres transexuales con factores de alto riesgo de infección por VIH.
- -
Dada la probabilidad de aparición de toxicidad renal relacionada con tenofovir, está recomendado realizar una monitorización periódica de la función renal en los usuarios de PrEP.
- -
La profilaxis PPE tras una RSR consiste en la administración de TAR de forma precoz (primeras 72h) y durante un tiempo limitado de 28 días para evitar la infección por VIH.
- -
Para pautar adecuadamente la PPE es necesario evaluar inicialmente el riesgo tras una exposición sexual teniendo en cuenta factores asociados a las prácticas sexuales, a la pareja sexual y al propio usuario.
- -
Durante la PPE se debe proporcionar apoyo psicológico, e incidir en la importancia de la adherencia al TAR y a los controles médicos. Es también una oportunidad para realizar educación sexual y valorar la indicación de PrEP.
La Sociedad Española de Infecciones y Microbiología Clínica es la responsable de proporcionar una compensación económica a los autores de este manuscrito por la dedicación a realizar este trabajo siguiendo las normativas vigentes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A Carmen Rodríguez Martín◊, Mar Vera García◊, Teresa Puerta López◊ y Oskar Ayerdi Aguirrebengoa◊, Juliana Esperalba Esquerra, Judit Serra-Pladevall◊ y Paula Salmerón Menéndez.
◊ Miembro del grupo de ITS de la SEIMC (GEITS).
Sección acreditada por el Consell Català de Formació Continuada de les Professions Sanitàries. Consultar preguntas de cada artículo en: http://www.elsevier.es/es-revista-enfermedades-infecciosas-microbiologia-clinica-28-formacion.