Introducción
La fascitis necrosante y el síndrome del shock tóxico estreptocócico (SSTE) son las formas más graves de enfermedad invasiva por Streptococcus pyogenes 1. El SSTE se define por el desarrollo precoz de hipotensión y fracaso multiorgánico junto al aislamiento en una localización estéril de S. pyogenes 2. Desde finales de la década de 1980, en la que se comunicaron los primeros casos de este síndrome 3, diferentes estudios señalaron un aumento en su incidencia, lo cual despertó mucho interés tanto en publicaciones científicas como sociales 4. El objetivo del presente estudio ha sido determinar las características clinicoepidemiológicas del SSTE en nuestro medio en una época más reciente y durante un período prolongado de 10 años, valorando sus aspectos evolutivos y terapéuticos.
Material y métodos
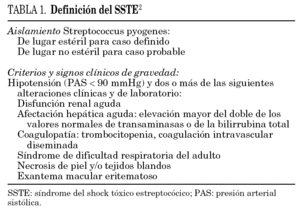
Estudio retrospectivo de los casos de SSTE diagnosticados en el Hospital Universitario La Fe de Valencia, que es un hospital terciario, entre enero de 1994 y diciembre de 2003. Su población de referencia hasta el año 1998 fue de 530.613 habitantes, posteriormente, tras la apertura de un nuevo hospital, esta población se redujo a 317.442 habitantes. Los criterios diagnósticos utilizados de caso definido o probable de SSTE (tabla 1) se basaron en las definiciones elaboradas por The Working Group on Severe Streptococcal Infections 2. La identificación de los casos se realizó utilizando tres fuentes de información: a) las bases de datos informatizadas pertenecientes al Servicio de Microbiología; b) los sistemas informáticos de registro y admisión de pacientes disponibles en determinados servicios médicos y quirúrgicos, y c) la búsqueda y localización de historias clínicas basándose en los sistemas modernos de codificación de las altas hospitalarias que se utilizan en el archivo central de historias clínicas de nuestro centro. Las historias clínicas se revisaron siguiendo una hoja de recogida de datos, estructurada, previamente diseñada y consensuada. Se atribuyó un origen nosocomial siempre que los aislamientos se realizaron tras 48 h de ingreso hospitalario y si, además, no existía evidencia de infección en el momento del mismo. El foco de infección se estableció mediante cultivo microbiológico de muestras relacionadas o por evidencia clínica. En el período de estudio, los aislamientos microbiológicos se obtuvieron en los medios sólidos habituales y/o en los sistemas automatizados de monitorización continuada de hemocultivos del tipo Bact/Alert con lectura colorimétrica o Bactec 9240 con lectura fluorométrica. La identificación de S. pyogenes se realizó basándose en su morfología colonial, la prueba de la catalasa negativa, la presencia de hemólisis-beta en placas de agar sangre de carnero y su sensibilidad al disco de bacitracina al 0,04%; en el grupo se utilizaron métodos comerciales de aglutinación con partículas de látex recubiertas con anticuerpos específicos de grupo a partir de las colonias obtenidas en los medios sólidos de cultivo (Slidex Strepto-Kit, bioMérieux, Francia). En ningún caso se utilizó la detección de antígeno de S. pyogenes sobre muestras purulentas o procedentes de frotis. El estudio de sensibilidad a antimicrobianos se llevó a cabo mediante el método de difusión por disco según las normas vigentes del National Committee for Clinical Laboratory Standard (NCCLS).
El análisis estadístico se llevó a cabo utilizando el programa SPSS versión 10.1. Las variables cuantitativas se expresan como media ± desviación estándar y se utilizó la prueba de la ji cuadrado para comparar proporciones.
Resultados
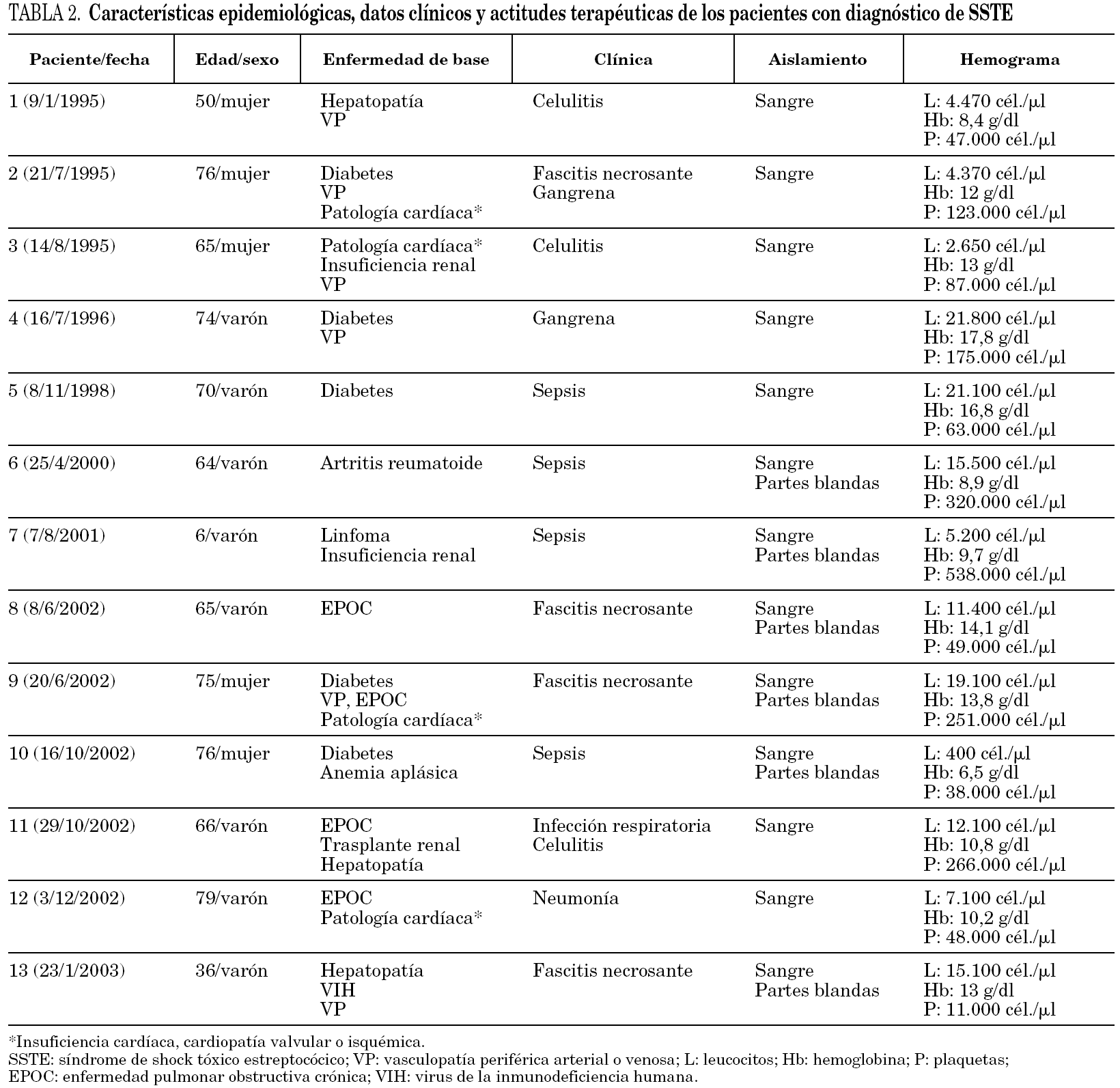
Se diagnosticaron 12 casos definidos y uno probable de SSTE. La tasa media de incidencia anual en el período 1994-1998 fue de 0,19 casos/100.000 habitantes y en el período 1999-2003 fue de 0,53 casos/100.000 habitantes (p = 0,059). La edad media fue de 62 ± 21 años y hubo 8 varones. En la tabla 2 se describen las características epidemiológicas, clínicas y evolutivas de los 13 casos, así como el tratamiento antibiótico empírico de inicio pautado por los médicos de urgencias. Todos los pacientes tenían alguna enfermedad de base y el 77% (intervalo de confianza del 95% [IC 95 %]: 77 ± 23) tenían más de una. Once pacientes presentaban solución de continuidad de la piel, siete tenían úlceras de larga evolución en miembros inferiores y cuatro eran inmunodeprimidos. Ningún paciente era adicto a drogas por vía parenteral (ADVP). El foco de origen fue cutáneo o de tejidos blandos en 11 casos (85%, IC 95%: 85 ± 19), respiratorio en un caso y no se identificó en el restante. El tiempo medio de evolución del cuadro infeccioso previo al ingreso fue de 1,38 ± 0,96 días. Hubo 2 casos de origen nosocomial, ambos en enfermos oncohematológicos, con vía de entrada cutánea. En el momento de la primera valoración clínica, el 85% (IC 95%: 85 ± 19) presentaban fiebre (T > 38 °C); el 69% (IC 95%: 69 ± 25), alteración del nivel de conciencia; el 31% (IC 95%: 31 ± 25), necrosis de partes blandas, y el 46% (IC 95%: 46 ± 27) hipotensión (presión arterial sistólica < 90 mmHg). Los pacientes que no presentaban hipotensión en el momento de la primera valoración la desarrollaron en las siguientes 24 h. Diez casos ingresaron en la unidad de cuidados intensivos, todos ellos con insuficiencia respiratoria grave; precisaron ventilación mecánica. S. pyogenes se aisló en sangre de hemocultivos en 12 de los 13 casos. Durante el período 1994-1998, el 38% (5/13; IC 95%: 38 ± 26) de las bacteriemias por S. pyogenes se comportaron como SSTE, mientras que 1999-2003 el porcentaje fue del 24% (7/29; IC 95%: 24 ± 16; p = 0,342). Todas las cepas fueron sensibles a penicilina y glucopéptidos. La sensibilidad a eritromicina fue del 67% (8/12). De las 12 cepas en que se estudió la sensibilidad a fluoroquinolonas (ciprofloxacino o levofloxacino), una cepa fue resistente a levofloxacino (8%) y otras dos cepas presentaron una sensibilidad intermedia (una a ciprofloxacino y otra a levofloxacino). Las cinco cepas en las que se evaluó la actividad de la clindamicina fueron sensibles. El tratamiento antibiótico empírico fue adecuado en todos los casos excepto en un paciente alérgico a penicilina tratado con levofloxacino por una neumonía; pudo ser subóptimo en el enfermo n.º 11 tratado empíricamente con ceftazidima por la sospecha inicial de neumonía con insuficiencia respiratoria en el contexto de su trasplante renal, aunque se modificó antes de 24 h a un tratamiento eficaz. Sólo se utilizó clindamicina en 3 pacientes y el tratamiento antibiótico empírico inicial fue modificado en 6 enfermos (46%; IC 95%: 46 ± 27). Ningún paciente recibió tratamiento con inmunoglobulinas. Se realizó cirugía mayor (amputación y/o desbridamiento) en 5 enfermos. La mortalidad relacionada con el SSTE fue muy elevada (11/13, 85%; IC 95%: 85 ± 19) y la mayoría (9/11, 82%; IC 95%: 82 ± 23) fallecieron en los primeros 4 días tras el diagnóstico.
Discusión
La incidencia de enfermedad invasiva por S. pyogenes es similar en Europa y Estados Unidos, aunque se han observado y son esperables variaciones anuales y entre diferentes países. Nuestra incidencia de SSTE se sitúa entre los 0,2 casos/100.000 habitantes de Ontario 5 y los 0,95 casos/100.000 habitantes de North Yorkshire 6, y es ligeramente superior a los 0,15 casos/100.000 habitantes que presentaron en Madrid durante el período 1985-1994 7. Observamos un aumento de la incidencia de casos de bacteriemia por S. pyogenes y de SSTE durante el período 1999-2003, si bien la proporción de bacteriemias que se comportaron como SSTE durante este período se redujo. Aunque en nuestra serie no es posible deducir de forma clara los factores concretos que expliquen este cambio de incidencia, sí es verdad que en parte podría deberse, entre otras razones, al progresivo envejecimiento de nuestra población y el mayor número de comorbilidades asociadas, no siempre acompañadas por una mejoría de la asistencia sociosanitaria. Además, no disponemos de la tipificación de las cepas, que tal vez hubiera podido ayudar a explicar este hecho en función de su agresividad, ya que el SSTE se ha asociado, sobre todo, con la infección por los serotipos M1, M3, M12 y M28 y con la producción de exotoxinas que actúan como superantígenos, estimulando de forma directa a los linfocitos T4 cooperadores, produciendo una liberación masiva de mediadores de la inflamación 1.
El SSTE afectó preferentemente a varones de edad avanzada y con importante comorbilidad. La enfermedad vascular, venosa y/o arterial, las úlceras crónicas de miembros inferiores, la diabetes, la patología cardíaca y pulmonar fueron las más prevalentes en nuestros pacientes. Estos resultados difieren de los primeros estudios realizados en que los pacientes solían ser adultos jóvenes sin enfermedades de base 1,3, pero son similares a posteriores estudios 5,8. En la mayor serie realizada en España se estudiaron de forma prospectiva 103 episodios de bacteriemia por S. pyogenes y 9 casos de SSTE ocurridos a lo largo de un período de 10 años 7. Aunque la mayor parte de episodios de bacteriemia se presentaron en pacientes ADVP, los casos de SSTE fueron más frecuentes en pacientes no-ADVP de entre 20 y 40 años, y con un ligero predominio en mujeres.
Nuestros resultados indican que las características clínicas del SSTE son similares a las descritas en otros estudios. El SSTE se comporta como una enfermedad con un curso clínico fulminante y una elevada mortalidad. El foco de origen se localiza en los tejidos blandos en la mayoría de los pacientes, frecuentemente se asocia a necrosis tisular y la presencia de bacteriemia es habitual 3,8,9. La detección de antígeno de S. pyogenes sobre frotis o muestras purulentas es un método útil para establecer un diagnóstico microbiológico más precoz en las faringoamigdalitis e incluso en otras entidades más graves, pero pensamos que poco modificaría el manejo clínico y terapéutico de estos pacientes con SSTE, en los que igualmente la toma de una buena muestra del foco originario en piel o tejidos blandos seguida de tinción de Gram y visión al microscopio permitiría reforzar de forma rápida la sospecha diagnóstica inicial. En cuanto al tratamiento, S. pyogenes se mantiene universalmente sensible a la penicilina. Sin embargo, en los casos de infección invasiva grave con una elevada carga bacteriana se ha observado una disminución en la eficacia clínica de la penicilina. Esta resistencia in vivo se ha atribuido al efecto inóculo o "efecto Eagle", que consiste en la disminución de la expresión de las proteínas fijadoras de penicilina que se produce cuando el número de bacterias vivas es muy elevado y el ritmo de crecimiento se enlentece 1. En esta situación se aconseja asociar antibióticos con actividad frente a microorganismos en fase de crecimiento lento o en estado de reposo. En particular, se recomienda el uso de lincosaminas (clindamicina), que actúa inhibiendo la síntesis proteica, presenta un índice de resistencia muy bajo y ha demostrado una eficacia mayor a la de la penicilina en modelos experimentales de SSTE 10. Por las limitaciones del método utilizado para el estudio de sensibilidad antimicrobiana, desconocemos las concentraciones mínimas inhibitorias (CIM50 y CIM90) de las cepas resistentes, pero la elevada tasa de resistencia a macrólidos encontrada en nuestro medio haría desaconsejable en la actualidad su utilización empírica en el tratamiento de esta grave infección. Nuestra tasa de resistencia a fluoroquinolonas ha sido mayor que la recogida en la bibliografía, si bien tenemos la limitación de un número reducido de casos y el desconocimiento de la CIM50 y CIM90 que hubiera sido de mayor utilidad para comparar de forma más fiable y reproducible nuestros resultados con los presentados en otras series.
Aunque el diagnóstico sea precoz, la adecuada selección del tratamiento antibiótico y las medidas intensivas de soporte tienen una importancia crítica; además, la exploración quirúrgica agresiva y precoz es fundamental en el tratamiento. En nuestra serie, de los dos pacientes que sobrevivieron, en uno la cirugía se realizó en las primeras 12 h, mientras que en el otro se empleó una combinación antibiótica inicial de betalactámico y clindamicina; ambos ingresaron precozmente en la UCI. La utilización de inmunoglobulina humana intravenosa, que actuaría neutralizando las exotoxinas estreptocócicas, podría ser útil en el tratamiento de estos pacientes 10, aunque su contribución definitiva queda pendiente de nuevos y más amplios estudios.