Introducción
El virus del papiloma humano (VPH) se ha implicado en la etiopatogenia de la mayor parte de los procesos neoplásicos anogenitales, sobre todo en el carcinoma escamoso de cuello uterino. Existen más de 100 genotipos diferentes de VPH, de los cuales unos 18 tienen un gran potencial oncogénico, siendo los genotipos 16 y 18 los más frecuentes 1. La capacidad oncogénica de este virus reside en las regiones E6 y E7 de su genoma, que son capaces de producir proteínas que inhiben a las proteínas antioncogénicas Rb y p53 respectivamente, dando lugar a procesos de transformación neoplásica por inhibición de la apoptosis 2. Se han identificado genotipos de alto riesgo en el 99,7% de los carcinomas escamosos de cuello uterino 3 y en un porcentaje muy elevado de sus lesiones precursoras 4. Las lesiones preneoplásicas se clasifican, siguiendo la terminología de Bethesda 5, en lesiones escamosas intraepiteliales de bajo grado (L-SIL) y de alto grado (H-SIL). Un porcentaje muy elevado de L-SIL no progresan o desaparecen espontáneamente (hasta el 60%), mientras que las H-SIL son auténticas lesiones premalignas que evolucionan a carcinoma invasivo en un número elevado de casos 6. En la actualidad, se considera que la infección por el VPH de alto riesgo (VPH-AR) es necesaria para el desarrollo del cáncer de cuello uterino pero resulta insuficiente; deben intervenir de forma asociada otros cofactores, como la inmunodepresión 7, el consumo prolongado de anticonceptivos orales 8 o el tabaquismo 9, para que se produzca el desarrollo del cáncer.
Desde la introducción hace más de 50 años de la citología de Papanicolaou como procedimiento de cribado del cáncer de cuello uterino o sus lesiones precursoras, la incidencia de estos procesos ha disminuido notablemente. Sin embargo, la citología adolece de falta de sensibilidad y una importante variabilidad interobservador que puede limitar su eficacia 10. Dada la constante relación existente entre el cáncer de cuello uterino y el VPH-AR, y el desarrollo reciente de técnicas de biología molecular para la detección de este virus, se ha planteado la posibilidad de que estas pruebas puedan mejorar los resultados de las estrategias de diagnóstico convencionales.
El planteamiento de este trabajo es conocer la utilidad que presenta la detección del VPH-AR mediante el test Hybrid Capture II® (HC2), como procedimiento de cribado asociado a la citología, en mujeres con citologías del cuello uterino que mostraron alteraciones en las células epiteliales escamosas. Además, se estudió la distribución de la carga viral medida por intensidad lumínica según el grado de las lesiones histológicas diagnosticadas.
Métodos
En las consultas externas del Servicio de Ginecología y Obstetricia del Hospital Príncipe de Asturias, entre enero de 2002 y diciembre de 2003, se evaluaron prospectivamente las mujeres cuyas citologías del cuello uterino mostraron alteraciones en las células epiteliales escamosas. El criterio de inclusión fue presentar durante el período de estudio una citología con resultado de atipia de significado incierto (ASCUS), L-SIL, H-SIL o carcinoma. Se excluyeron aquellas mujeres que fueron diagnosticadas o tratadas previamente por carcinoma de cuello uterino o sus lesiones precursoras, las que presentaron en la citología cambios celulares inflamatorios o reactivos, y todas aquellas que no completaron el estudio en su totalidad.
La citología se realizó extendiendo en un portaobjetos tres muestras: la primera y la segunda de vagina y exocérvix utilizando la espátula de Ayre y la tercera de endocérvix mediante un hisopo de algodón o cepillo endocervical. Las muestras se tiñeron con la técnica de Papanicolaou y se valoraron utilizando los criterios de Bethesda 5: ASCUS, L-SIL, H-SIL y carcinoma. En las pacientes que cumplieron los criterios de inclusión se procedió a la obtención de una muestra de exudado cervical mediante raspado con cepillo cónico para la detección del VPH-AR. Los cepillos se introdujeron en tubos que contenían 1 ml de medio de transporte (Digene Cervical Sampler) y se congelaron a 20 °C en el Servicio de Microbiología hasta su procesamiento. Tras la obtención de la muestra de exudado cervical se procedió a la práctica de una colposcopia preparando previamente el cuello uterino con una solución de ácido acético al 5%. Los hallazgos colposcópicos se describieron de acuerdo con la clasificación de la Federación Internacional de Patología Cervical y Colposcopia 11. En las mujeres en las que se observaron zonas de transformación atípicas se realizaron biopsias exocervicales colposcópicamente dirigidas. Cuando la zona de transformación fue parcialmente visible o no evaluable se practicó un legrado endocervical con legra de Kerkovian. Los resultados del examen histológico se informaron según la clasificación de Richart 12 en los siguientes grados: ausencia de lesión, cambios celulares indicativos de infección por el VPH, CIN 1, CIN 2, CIN 3 y carcinoma invasor. En los casos en los que se describieron grados histológicos intermedios se consideró la anormalidad histológica de mayor grado. En el análisis de los resultados histológicos se aplicó posteriormente la clasificación de Bethesda 5, agrupando los cambios celulares indicativos de infección por el VPH con el CIN 1 en L-SIL, y el CIN 2 con el CIN 3 en H-SIL. Se consideró como diagnóstico final el obtenido en el examen histológico.
La detección del VPH-AR se realizó mediante captura de híbridos utilizando el test Hybrid Capture II® (Digene) siguiendo las instrucciones del fabricante. Se trata de una técnica basada en un proceso de hibridación molecular mediante una sonda de ARN cuya reacción se detecta por quimioluminiscencia. El kit consta de dos sondas: una para genotipos de VPH de bajo riesgo y otra para genotipos de alto riesgo. En el estudio sólo se evaluó la sonda para genotipos de alto riesgo que incluye los siguientes tipos: 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68. La intensidad lumínica se midió en unidades relativas de luz (URL). La prueba se consideró positiva cuando las URL emitidas por la muestra fueron iguales o mayores que la media de tres controles internos, lo que equivale a 1 pg/ml de ADN de VPH. La intensidad lumínica emitida por cada muestra positiva es directamente proporcional a la cantidad de ADN de VPH presente en la muestra. La medición de la intensidad lumínica permitió cuantificar la carga viral, estableciéndose tres grados diferentes: carga viral baja (URL: 1-9,99), moderada (URL: 10-99,99) y alta (URL ≥ 100).
Análisis estadístico
El análisis estadístico se realizó mediante el programa informático Epi Info Versión 6. La edad se expresó en su media, desviación estándar (DE) y rango. La asociación entre las variables cualitativas se realizó mediante tablas de contingencia utilizando la prueba de ji cuadrado (χ 2) o el test exacto de Fisher cuando fue apropiado. La evaluación de las tendencias se realizó con la prueba de χ 2 de tendencia lineal. Mediante análisis univariado se calcularon las odds ratio (OR) con sus correspondientes intervalos de confianza (IC) del 95% según el método de Cornfield, como medida de fuerza de asociación entre las variables estudiadas. Se calcularon la sensibilidad, la especificidad, el valor predictivo positivo (VPP) y el valor predictivo negativo (VPN) de la detección del VPH-AR como procedimiento para diagnosticar H-SIL o carcinoma. Para ello, se utilizó como criterio estándar el resultado del examen histológico: se definió como positiva la presencia de H-SIL o carcinoma y como negativa la ausencia de lesión o la existencia de L-SIL. En todo el estudio el nivel de significación estadística que se estableció fue en valores de p < 0,05.
Resultados
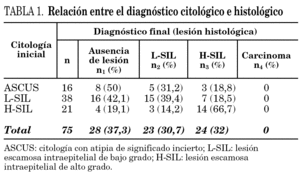
Se analizaron 75 mujeres tras excluir previamente 6 casos en los que no se pudo completar el estudio en su totalidad. La edad media fue de 31,6 ± 8,8 años (límites: 18-58). La citología mostró la existencia de ASCUS en 16 casos, L-SIL en 38 y H-SIL en 21. En el estudio histológico, el diagnóstico final de L-SIL se efectuó en 23 casos y de H-SIL en 24; en los 28 casos restantes no se puso de manifiesto la existencia de lesiones. No hubo ningún caso de carcinoma escamoso. En la tabla 1 se muestra la relación entre la citología inicial y el diagnóstico histológico final.
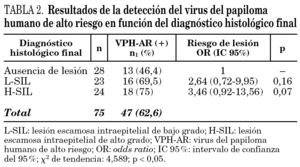
El porcentaje global de positividad para el VPH-AR fue del 62,6%. Se detectó el VPH-AR en el 31,2% de las citologías con diagnóstico de ASCUS, en el 65,7% de las citologías con L-SIL y en 80,9% de las que presentaron H-SIL. En la tabla 2 se reflejan los resultados de la detección del VPH-AR en relación con las lesiones histológicas. Considerando las lesiones histológicas en su conjunto (L-SIL + H-SIL), el porcentaje de positividad para el VPH-AR fue significativamente mayor respecto a los casos en los que no existió lesión (72,3% frente a 46,4%; OR: 3,02; IC 95%: 1,02-9,08; p < 0,05). Las diferencias en los porcentajes de positividad para el VPH-AR entre las L-SIL y las H-SIL fueron escasas (69,5% frente a 75%).
Globalmente, la sensibilidad de la técnica para la detección de H-SIL en el examen histológico fue del 75% y la especificidad del 43,1% (VPP del 38,2% y VPN del 78,5%). De las 75 mujeres, en 47 se detectó el VPH-AR y 18 de ellas fueron diagnosticadas finalmente de H-SIL. En las 28 restantes no se detectó el virus y seis de ellas presentaron H-SIL en el examen histológico. En la tabla 3 se presenta la relación entre la detección del VPH-AR y la presencia de H-SIL en el estudio histológico, en las mujeres con citologías con resultado de ASCUS y L-SIL.
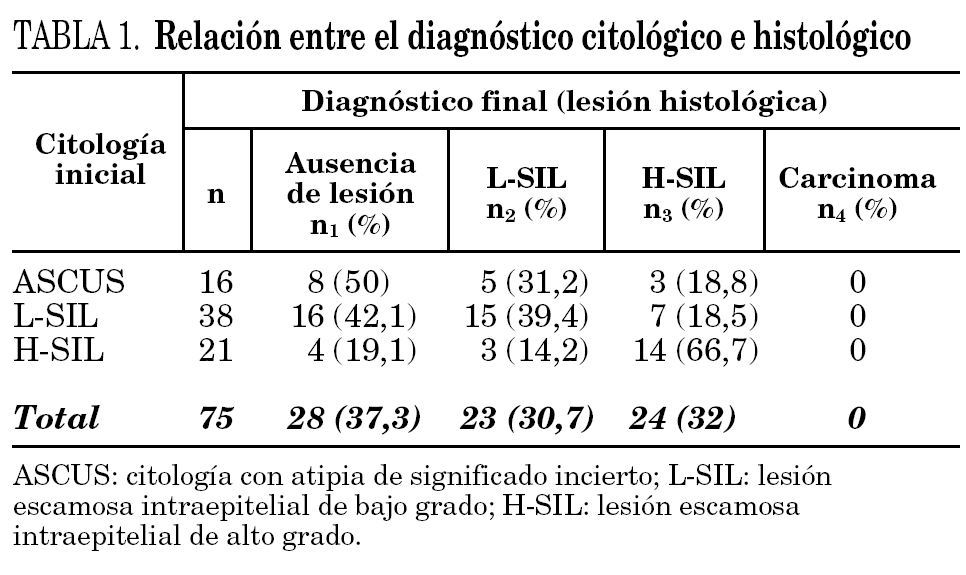
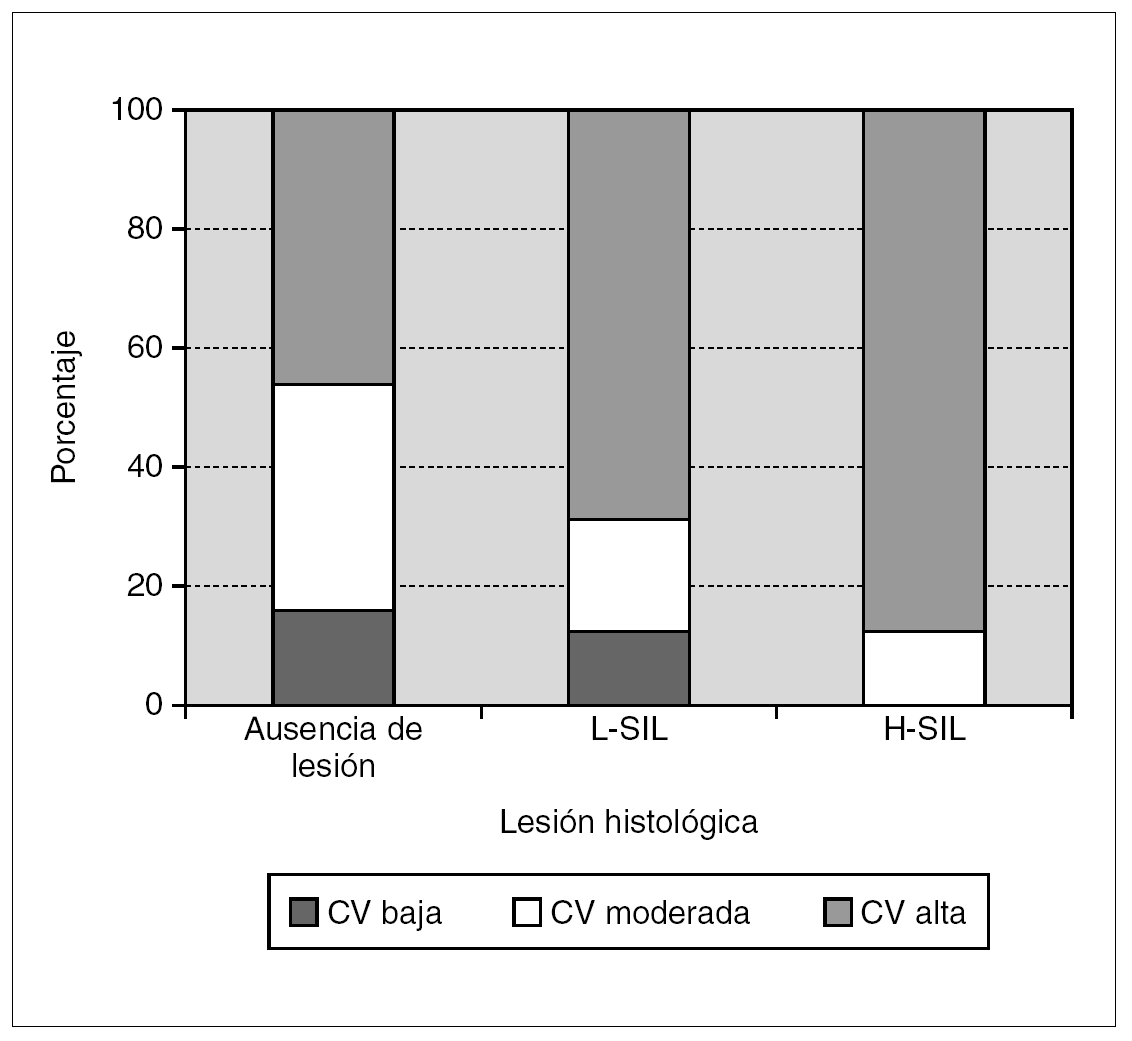
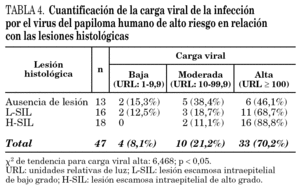
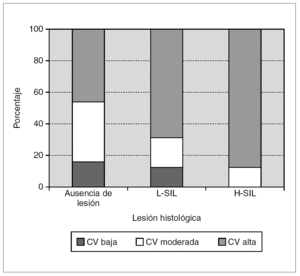
En la tabla 4 se muestran los resultados de la cuantificación de la carga viral de la infección por el VPH-AR en relación con las lesiones histológicas y en la figura 1 se representan gráficamente. Se observó un incremento significativo de los porcentajes de infección con carga viral alta (URL > 100) a medida que aumentaron los grados de las lesiones histológicas (χ 2 de tendencia: 6,468; p < 0,05). Considerando las lesiones escamosas intraepiteliales en su conjunto (L-SIL + H-SIL), el porcentaje de infecciones con carga viral alta fue significativamente superior respecto a los casos sin lesión histológica (79,4% frente a 46,1%; OR: 4,50; IC: 95%; 0,95-22,53; p < 0,05). No se observaron diferencias significativas en los porcentajes de infección con carga viral alta entre las H-SIL y las L-SIL (88,8% frente a 68,7%; p = 0,21), pero si al considerar las H-SIL respecto a los casos sin lesión histológica (88,8% frente a 46,1%; OR: 9,33; IC 95%: 1,19-107,54; p < 0,05).
Figura 1. Distribución de la carga viral medida en unidades relativas de luz (URL) en función de las lesiones histológicas. L-SIL: lesión escamosa intraepitelial de bajo grado; H-SIL: lesión escamosa intraepitelial de alto grado.
Discusión
El desarrollo de técnicas de biología molecular que detectan el VPH-AR con gran sensibilidad ha generado grandes expectativas para su aplicación en los programas de diagnóstico precoz del cáncer de cuello y sus lesiones precursoras. La asociación de estas técnicas a la citología cervical tiene como objetivo seleccionar aquellas mujeres que tienen mayor riesgo de presentar lesiones histológicas de alto grado o carcinoma, con el fin de evitar la práctica de colposcopias innecesarias, prolongar la duración de los intervalos de control, disminuir el número de visitas al ginecólogo y, finalmente, reducir los costes del proceso global de cribado del cáncer de cuello. Estos objetivos se basan en que la detección del VPH-AR tiene mayor sensibilidad que la citología y su valor predictivo negativo para H-SIL o carcinoma es muy elevado, de manera que la no detección del VPH-AR puede descartar con gran fiabilidad la existencia de H-SIL o carcinoma en el estudio histológico 13. Conseguir estos objetivos tiene gran importancia en las mujeres con citologías con resultado de ASCUS o L-SIL, al tratarse de citologías que con frecuencia se corresponden con procesos benignos o con lesiones histológicas de bajo grado que pueden desaparecer de manera espontánea. Recientemente, la Food and Drug Administration (FDA) ha aprobado la utilización del test HC2 de forma conjunta a la citología como procedimiento de cribado en mujeres de 30 o más años 14.
Los resultados obtenidos en nuestro estudio son concordantes con lo anteriormente expuesto. Por una parte, la edad media de las mujeres estudiadas superó los 30 años (31,6 ± 8,8) y la citología mostró una rentabilidad baja respecto al examen histológico, puesto que sólo 29 de las 75 citologías coincidieron con el diagnóstico histológico final (38,6%). Por otra parte, la detección del VPH-AR se asoció a lesiones histológicas en un porcentaje elevado de casos (72,3%). Sin embargo, resulta llamativo que el porcentaje de positividad para el VPH-AR obtenido en las H-SIL (75%) fuera inferior al comunicado en otros trabajos similares realizados con la misma técnica (96%) 15. De esta forma, en 6 de los 24 casos diagnosticados de H-SIL (25%) no se detectó el VPH-AR. Debe tenerse en cuenta que estas lesiones son verdaderos procesos preneoplásicos y por lo tanto debería detectarse el VPH-AR en la mayoría de los casos. Además, la HC2 es una técnica sensible aprobada por la FDA y está plenamente estandarizada 16. La razón que puede explicar este menor porcentaje de positividad para el VPH-AR en las H-SIL puede estar relacionada con un déficit en el contenido celular de alguna muestra. De hecho, en estudios comparativos se ha comprobado que el raspado cervical ofrece menor rendimiento que la biopsia debido a su menor contenido celular 17. Otra posible razón, pero más improbable, es que participara algún genotipo no incluido en la sonda de alto riesgo y se generara algún falso negativo 18. En consecuencia, nos hemos planteado remitir las muestras con H-SIL en las que no detecta el VPH-AR a un laboratorio externo con el fin de aumentar la sensibilidad. Por otra parte, no se puede descartar que existiera algún error en el diagnóstico de alguna lesión histológica con H-SIL; hubiera sido necesario revisar estas lesiones por algún patólogo externo, pero lamentablemente no fue posible.
Las mujeres con citologías con resultado de ASCUS son las que más pueden beneficiarse de las técnicas que detectan el VPH-AR. En el último algoritmo de cribado propuesto, la existencia de una citología con ASCUS y la no detección del VPH-AR obliga a repetir la citología a los 12 meses sin necesidad de realizar una colposcopia al ser improbable la existencia de H-SIL o carcinoma; sin embargo, cuando se detecta el virus se recomienda la práctica de una colposcopia 19. Nuestros resultados en este tipo de citologías son bastante concordantes con las recomendaciones actuales. El VPN para H-SIL fue elevado (81,8%), pero inferior al comunicado en otros trabajos realizados con la misma técnica (99%) 20,21; de los 11 casos en los que no se detectó el virus, dos presentaron H-SIL en el estudio histológico. Este dato es un reflejo del menor porcentaje de positividad para el VPH-AR obtenido en las H-SIL, si bien debe tenerse en cuenta que nuestra serie es pequeña y esto puede limitar nuestros resultados. Por otra parte, y en consonancia con otros estudios 20,21, las citologías con ASCUS tuvieron un porcentaje bajo de positividad para el VPH-AR (31,2%). Al no detectarse el VPH-AR en un número elevado de casos, la HC2 ofrece gran potencial de cribado para descartar la presencia de H-SIL o carcinoma cuando no se detecta el virus.
En las citologías con L-SIL, debido al elevado porcentaje de casos en los que la detección del VPH-AR resulta positiva (hasta el 83%) 22, el potencial que tiene la detección del VPH-AR como procedimiento de cribado para tomar decisiones en el tratamiento clínico de estas pacientes es muy reducido y por ello se recomienda la práctica de una colposcopia 19. En este sentido, nuestros resultados son plenamente concordantes. El VPN obtenido para H-SIL fue muy elevado (92,3%) y similar al comunicado por otros autores 23, pero la prevalencia de la infección por VPH-AR fue muy superior (65,7%) respecto a las citologías con ASCUS. En las citologías con H-SIL, el riesgo de que exista en el estudio histológico una H-SIL o carcinoma es muy grande (66,7% en nuestro trabajo), y por ello se recomienda realizar una colposcopia/biopsia en todos los casos 19.
La valoración de la carga viral de la infección por el VPH-AR debe realizarse de forma cuidadosa porque no existe ningún procedimiento estandarizado que permita cuantificarla con exactitud y por lo tanto su evaluación depende de la técnica empleada. La captura de híbridos es la prueba que se ha utilizado con mayor frecuencia porque permite medir la intensidad lumínica, que es directamente proporcional a la cantidad de ADN viral presente en la muestra 24. Es importante señalar que la medición de la carga viral mediante esta técnica no se puede corregir en función del número de células existentes en la muestra 25. A esta limitación hay que sumarle el hecho de que esta técnica sólo detecta un grupo de genotipos y no permite conocer el genotipo exacto; en consecuencia, la detección de cargas virales altas puede ser el resultado de una infección con participación de múltiples genotipos 26. Por todas estas razones, el valor de la carga viral obtenido mediante esta prueba únicamente puede ser considerada orientativa. Los trabajos que han analizado la carga viral mediante captura de híbridos ofrecen resultados dispares, reflejo de estas limitaciones; en algunos estudios se ha comprobado que la cuantificación lumínica puede ser un reflejo real de la carga viral existente 15,27,28, mientras que otros han indicado que su medición no tiene valor para predecir la existencia de H-SIL 25,29.
En nuestro estudio se evidenció un incremento progresivo de la carga viral alta (URL > 100) paralelo a la gravedad de las lesiones histológicas. En la totalidad de las lesiones intraepiteliales escamosas existió una probabilidad cuatro veces mayor de que se detectara una carga viral alta respecto a los casos con ausencia de lesión histológica y considerando únicamente las H-SIL la probabilidad fue 9 veces mayor. Estos resultados podrían ser un reflejo de la importancia que tiene la presencia de cargas virales altas en la evolución de las lesiones. Sin embargo, debe tenerse en cuenta que la identificación de cargas virales altas no sería excluyente de que existiera una lesión benigna, puesto que en el 46% de los casos con ausencia de lesión se detectaron cargas virales altas. Resulta destacable que en las H-SIL no se identificaron infecciones con cargas virales bajas (URL: 1-9,99); este hallazgo podría estar en relación con un menor riesgo evolutivo cuando la carga viral es baja, pero contrasta con otros trabajos en los que la detección de cargas virales bajas no permite descartar la existencia de lesiones graves, con porcentajes de detección del 8% en las H-SIL y del 15% en los carcinomas 15. En definitiva, nuestros resultados orientan sobre la importancia que puede tener la carga viral de la infección por el VPH-AR en la evolución de las lesiones preneoplásicas del cuello uterino. En el futuro, el estudio de la carga viral mediante técnicas estandarizadas que permitan su cuantificación de forma más exacta y reproducible podría utilizarse como un marcador de progresión de la enfermedad.