La orden de no resucitación es una medida referida estrictamente a la no realización de maniobras de reanimación cardiopulmonar (RCP), sin embargo se observa que habitualmente implica modificaciones en el tratamiento.
ObjetivosAnalizar el efecto que tiene la orden de no RCP en el plan de atención al paciente crítico y analizar si existen diferencias en la carga de trabajo de enfermería (Nine Equivalents of Nursing Manpower Use Score [NEMS]) antes y después de la orden de no RCP.
MétodoEste estudio descriptivo analizó el plan de atención de 50 pacientes críticos antes y después de la orden electrónica de no RCP.
ResultadosLas variaciones encontradas después de la firma de la orden de no RCP fueron la retirada de tratamientos en 30 pacientes, la instauración en 6, en 12 tanto se retiraron como se iniciaron tratamientos y en 2 no hubo cambios. Se encontraron modificaciones en el soporte ventilatorio, en la administración de fármacos vasoactivos y en la depuración extrarrenal. Soporte ventilatorio: a 7 pacientes se les retiró la ventilación invasiva, a 3 la ventilación no invasiva y a 15 se les disminuyó la fracción inspiratoria de oxígeno del respirador el día del exitus. Fármacos vasoactivos: en 10 pacientes se retiró el tratamiento vasoconstrictor y en uno se instauró, los inotrópicos se retiraron en 3 pacientes y se instauraron en 2. Depuración extrarrenal: en 4 pacientes se retiró y en 2 se inició. La puntuación NEMS disminuyó después de la orden (36,20-34,62; p=0,030).
ConclusionesLa orden de no RCP tiene un efecto en el plan de atención al paciente crítico. Por otro lado, aunque la puntuación NEMS disminuye ligeramente después de la firma, la carga de trabajo de enfermería se mantiene al incrementarse la atención psicosocial al paciente y a la familia.
Do-not-resuscitate (DNR) orders are physician orders that refer to not initiating cardiopulmonary resuscitation in a patient who is in cardiac or respiratory arrest. However, these orders often imply other treatment modifications.
AimsTo analyze the effect that do-not-resuscitate orders have on the care plan of the critically ill patient; and to analyze if differences exist in the nursing workload (NEMS), before and after DNR prescription.
MethodThis descriptive study analyzed the care plan of 50 critically ill adult patients, before and after an electronic DNR order.
ResultsAfter the DNR order was written the following variations were found: treatment was withdrawn in 30 patients; initiated in 6; both withdrawn and initiated in 12 patients; and there were no changes in their treatment in 2 patients. Specific modifications were: respiratory support: invasive mechanical ventilation was withdrawn in 7 patients, and non-invasive ventilation in 3, and the FiO2 of the ventilator was reduced in 15 patients on the day of death; circulatory support: in 10 patients vasoconstrictor drugs were withdrawn and in one patient this therapy was initiated; inotropic drugs were withdrawn in 3 patients and initiated in 2 patients; extrarenal depuration hemofiltration was withdrawn in 4 patients and initiated in 2. The NEMS scores decreased on the patients after the order was written (36.20-34.62; p=0.03).
ConclusionsDo-not-resuscitate orders have an effect on the care plan of the critically ill adult patient. Also, although the NEMS scores decrease after the order, the nursing workload remains the same due to an increase in the psychosocial intervention with patient and family.
En la década de los años sesenta, Kouwenhoven, Jude y Knickerbocker implantaban el procedimiento de masaje cardiaco externo y ventilación artificial ante una situación de parada cardiorrespiratoria1–3. Sin embargo, se fue observando que este nuevo avance de la medicina no debia aplicarse en todos los casos, ya que en los pacientes (p) que tenian un mal pronóstico no representaba ningún beneficio. Como consecuencia de ello, en los años setenta se desarrolló la orden médica de no reanimación cardiopulmonar (RCP), que debia estar escrita en la historia clínica del paciente1,3–5.
La decisión de firmar una orden de no RCP en las Unidades de Cuidados Intensivos (UCI) puede resultar más compleja que en otros ámbitos, ya que el objetivo de estas Unidades es proporcionar soporte vital a pacientes que se encuentran en estado crítico y cuya situación es potencialmente reversible1,6. Si se analiza la frecuencia con la que se firman estas órdenes en las UCI, las publicaciones muestran un rango muy amplio que oscila entre el 1,5 y el 22%7. Jayes et al7 realizaron una investigación en 42 UCI de Estados Unidos que estudiaba la frecuencia de la orden escrita de no RCP, y encontraron que el 49% de la varianza de la firma de no RCP se explicaba por la situación clínica del paciente. Además, apuntaban que existían otros factores que podrían explicar dicha variación, como son las preferencias de los médicos en la aplicación de tratamientos agresivos, así como el nivel cultural y las creencias religiosas de los pacientes. Otras investigaciones, además, señalan otros factores como la edad y el sexo de los pacientes7–10. Kelly et al11, en un estudio en el que realizaron una encuesta a médicos de diferentes especialidades, llegaron a la conclusión de que la frecuencia de la firma de esta orden puede variar según la especialidad, la formación y los años de experiencia del médico.
Es importante señalar que la orden de no realizar maniobras de RCP significa estrictamente no comenzar la resucitación cardiopulmonar cuando un paciente presenta una parada cardiorrespiratoria2,6,12. No obstante, aunque este término es claro conceptualmente, en ocasiones, en su aplicación práctica no se limita a la no realización de la RCP, sino que implica otras modificaciones en el plan terapéutico del paciente. Chu y Hynes-Gay13, en 2002, después de realizar una revisión de 5 estudios sobre la orden de no RCP, afirmaron que ésta influye en el plan de atención que recibe el paciente crítico. Los resultados de la investigación de Simpson1 muestran que al 48% de los pacientes de UCI que tenían firmadas las no maniobras de reanimación se les retiró algún tratamiento y, a excepción de un paciente, no se les instauraron otros tratamientos agresivos. Asimismo, Lewandowski et al6 encontraron que tras la firma de no RCP en un pequeño porcentaje de pacientes se les retiró la ventilación artificial, los fármacos vasoactivos y los antibióticos, mientras que en otro pequeño grupo la orden no limitó el inicio de tratamientos agresivos. La variabilidad en la aplicación práctica de esta orden ha suscitado que se desarrollen diferentes modelos de orden escrita de no RCP, en los que para cada paciente se detalle concretamente lo que ésta implica, pudiendo abarcar desde administrar todo tipo de tratamiento, salvo la reanimación en caso de parada cardiorrespiratoria, hasta sólo proporcionar medidas de confort e incluso retirada de alguna medida de soporte vital14–20. De esta forma, el plan de atención se adapta a las decisiones tomadas para cada uno de los pacientes. Además, estos modelos desarrollados de orden de no RCP son un medio que facilita la comunicación entre los profesionales, ya que de una manera explícita todos conocen el plan de actuación a llevar a cabo17–19.
Con relación a la repercusión que la orden de no RCP tiene sobre la carga de trabajo de enfermería, las investigaciones realizadas muestran que ésta no disminuye y que se mantiene el mismo nivel de cuidados de enfermería1,2,12,21,22. Si bien, algunos estudios destacan un cambio en el enfoque de los cuidados, y ponen un mayor énfasis en los aspectos psicosociales y espirituales, mientras se disminuye la frecuencia de observación y registro de los signos vitales5,6,16,23.
En nuestra UCI, inicialmente, la orden de no RCP quedaba escrita en la historia del paciente (formato papel), de manera que debía revisarse la historia para conocer esta indicación. Desde el año 2005, en el que se introdujo la firma electrónica de la orden, ésta queda visible a todos los profesionales mediante un icono en el ordenador; así se reconoce de forma inmediata que el paciente tiene firmadas las no maniobras de RCP. Por otro lado, en la bibliografía revisada no se han encontrado estudios a nivel nacional que analicen el efecto de la firma de no RCP en el plan de atención al paciente crítico. Este motivo y la introducción electrónica de la orden de no RCP en nuestra Unidad, que nos ha facilitado saber con rapidez cuántos pacientes la tenían firmada, nos han llevado a plantear esta investigación con los siguientes objetivos:
- 1.
Analizar el efecto que tiene la orden de no RCP en el plan de atención al paciente crítico.
- 2.
Analizar si existen diferencias en la carga de trabajo de enfermería, medida por la puntuación Nine Equivalents of Nursing Manpower Use Score (NEMS), antes y después de la orden de no RCP.
Este estudio descriptivo retrospectivo se realizó en una UCI polivalente de 12 camas de un Hospital Universitario. Se revisó la historia clínica informatizada de 50 pacientes críticos que tenían firmada la orden electrónica de no RCP y que estuvieron ingresados durante el periodo comprendido entre noviembre de 2005 y diciembre de 2006. Sólo se incluyeron los pacientes a los que se les firmó la orden durante su estancia en la UCI.
InstrumentoPara la recogida de datos se elaboró una parrilla basada en la bibliografía revisada5,6,12,16,17,22,24 y en la experiencia de los investigadores sobre el tema de estudio. Este instrumento constaba de tres partes:
- 1.
Datos del paciente: edad, sexo, causa de ingreso, gravedad de la enfermedad y probabilidad de muerte hospitalaria medida por el Simplified Acute Physiology Score (SAPS 3) al ingreso, días de estancia, días desde el ingreso hasta la firma de la orden de no RCP y días transcurridos desde la firma de no RCP hasta el exitus, el traslado a planta o la retirada de la orden.
- 2.
Medidas terapéuticas del plan de atención de cada paciente: soporte ventilatorio: intubación orotraqueal o traqueostomía, ventilación mecánica invasiva, ventilación mecánica no invasiva, fracción inspiratoria de oxígeno (FiO2); fármacos vasoactivos: vasoconstrictores, vasodilatadores, inotrópicos; fármacos antiarrítmicos; depuración extrarrenal; monitorización invasiva: catéter arterial, Swan-Ganz o PiCCO; asistencia circulatoria: balón de contrapulsación intraaórtica, bomba centrífuga; marcapasos; fluidoterapia; nutrición enteral o parenteral; antibioticos; administración de hemoderivados; pruebas de laboratorio y sedación administrada.
Además, se revisaron las notas de evolución del médico, las notas de enfermería, la participación del paciente y su familia en la toma de decisiones, la presencia de la familia junto al paciente durante su estancia en la UCI y la atención espiritual recibida por el paciente.
- 3.
Medición de la carga de trabajo de enfermería realizada mediante la puntuación NEMS.
La recogida de datos se llevó a cabo por los miembros del equipo investigador y, para asegurar su rigor, ésta se realizó siempre entre dos miembros del equipo.
Se recogió el plan de atención que estaba recibiendo cada paciente en el momento de la firma de las no maniobras de RCP y se hizo el seguimiento diario de ese plan hasta el exitus del paciente, su traslado a planta o la retirada de la orden; con la finalidad de conocer las modificaciones realizadas en el plan de atención después de la indicación de no RCP. Para ello, se analizaron todos los tratamientos de soporte vital avanzado y básico que se retiraron y aquellos que fueron instaurados. Se consideró retirada de un tratamiento aquel que, estando pautado en el momento de la firma de no RCP, en días posteriores no se continuó aun requiriéndolo la situación clínica del paciente. Se consideró instauración de un tratamiento aquel que, no estando pautado en el momento de la firma de no RCP, se inició en días posteriores sin que la orden fuera una limitación para ello.
Consideraciones éticasSe obtuvo la aprobación del Comité de Ética del hospital para la realización de la investigación y la autorización para acceder a la historia clínica informatizada de los pacientes y utilizar esos datos exclusivamente para este estudio.
Análisis de datosEn primer lugar se utilizó estadística descriptiva: medidas de frecuencia para las variables discretas (frecuencia y frecuencia relativa), medidas de tendencia central (media) y de dispersión (desviación estándar, máximo y mínimo) para las variables continuas. En segundo lugar, estadística inferencial: t de Student para muestras relacionadas para comparar la carga de trabajo de enfermería, medida con la puntuación NEMS, antes y después de la firma de la orden de no RCP.
Los cálculos fueron realizados con el programa estadístico Statistical Package for Social Sciencies (SPSS) en su versión 13.0. Las pruebas estadísticas fueron consideradas significativas si el nivel crítico observado era inferior al 5% (p < 0,05).
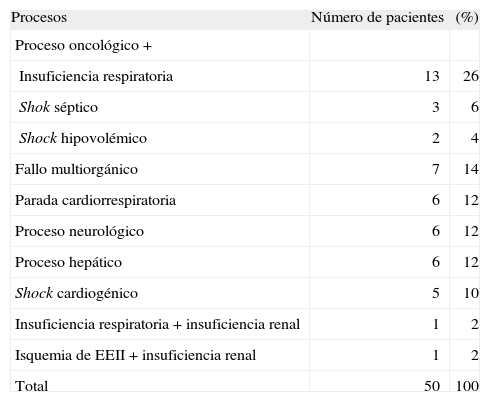
RESULTADOSLa edad media de los 50 pacientes del estudio fue de 66,20 años, con una desviación estándar (DE) de 11,10 (mínimo 43-máximo 92); treinta y cuatro (68%) eran hombres y 16 (32%) mujeres. La estancia media fue de 7,62 días (DE: 7,44; mínimo 1-máximo 32); y los procesos por los que ingresaron los pacientes en la UCI se muestran en la tabla 1.
Distribución de pacientes según el proceso que causó el ingreso en la Unidad de Cuidados Intensivos
| Procesos | Número de pacientes | (%) |
| Proceso oncológico + | ||
| Insuficiencia respiratoria | 13 | 26 |
| Shok séptico | 3 | 6 |
| Shock hipovolémico | 2 | 4 |
| Fallo multiorgánico | 7 | 14 |
| Parada cardiorrespiratoria | 6 | 12 |
| Proceso neurológico | 6 | 12 |
| Proceso hepático | 6 | 12 |
| Shock cardiogénico | 5 | 10 |
| Insuficiencia respiratoria + insuficiencia renal | 1 | 2 |
| Isquemia de EEII + insuficiencia renal | 1 | 2 |
| Total | 50 | 100 |
EEII: extremidades inferiores.
La puntuación media del SAPS 3 al ingreso fue de 78,58 (DE: 16,00; mínimo 52-máximo 130) y la probabilidad media de muerte hospitalaria calculada era del 65,60% (DE: 19,09; mínimo 20-máximo 98).
Los 50 pacientes a los que se les firmó la orden de no RCP representaban el 4,30% de los 1.162 pacientes que estuvieron ingresados durante los 14 meses del periodo de estudio; al 84% (42 p) fue el médico de la UCI quien indicó esta orden, y al resto (16%, 8 p) su médico responsable. La media de días desde el ingreso hasta la firma de la orden fue de 4,24 (DE: 4,91; mínimo 0 [< 24 horas]-máximo 22), y en el 52% de los casos (26 p) ésta se realizó dentro de las primeras 48 horas desde el ingreso.
Treinta y siete pacientes (74%) fallecieron en la UCI, 11 (22%) fueron trasladados a planta y a 2 (4%) se les retiró la orden de no RCP, a uno de ellos al sexto día de la firma, momento en el que se le incluyó en lista de trasplante hepático, y al otro al cuarto día por la disparidad de criterio existente entre el equipo de UCI y su médico responsable. Los días de media desde la firma de la orden hasta la muerte, el traslado a planta o la retirada de la orden fue de 2,96 (DE: 4,48; mínimo 0 [< 24 horas]-máximo 17), y en el 66% de los casos esto ocurrió dentro de las 48 horas posteriores a la firma.
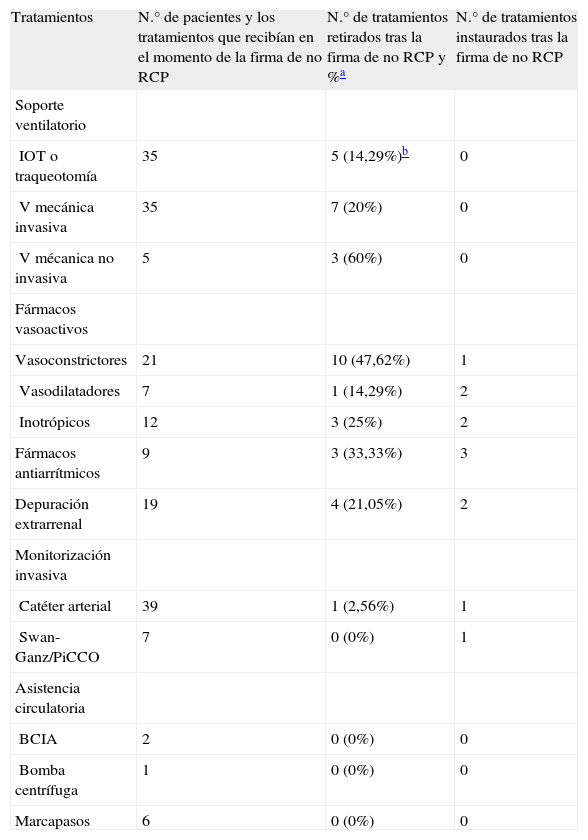
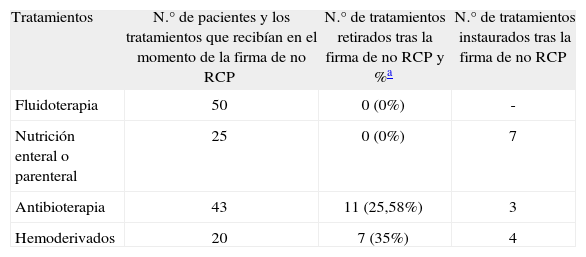
Con relación a las modificaciones realizadas en el plan terapéutico tras la firma de la orden de no RCP, se observó que en 2 pacientes (4%) no hubo ninguna modificación, en 30 (60%) se retiraron tratamientos, en 6 pacientes (12%) se instauró alguna terapia y en los 12 restantes (24%) tanto se retiraron como se iniciaron medidas de soporte vital. El detalle de las modificaciones en el plan terapéutico se presenta en las tablas 2 y 3.
Número de pacientes y los tratamientos de soporte vital avanzado que recibían en el momento de la firma de no reanimación cardiopulmonar, y posteriores modificaciones del tratamiento
| Tratamientos | N.° de pacientes y los tratamientos que recibían en el momento de la firma de no RCP | N.° de tratamientos retirados tras la firma de no RCP y %a | N.° de tratamientos instaurados tras la firma de no RCP |
| Soporte ventilatorio | |||
| IOT o traqueotomía | 35 | 5 (14,29%)b | 0 |
| V mecánica invasiva | 35 | 7 (20%) | 0 |
| V mécanica no invasiva | 5 | 3 (60%) | 0 |
| Fármacos vasoactivos | |||
| Vasoconstrictores | 21 | 10 (47,62%) | 1 |
| Vasodilatadores | 7 | 1 (14,29%) | 2 |
| Inotrópicos | 12 | 3 (25%) | 2 |
| Fármacos antiarrítmicos | 9 | 3 (33,33%) | 3 |
| Depuración extrarrenal | 19 | 4 (21,05%) | 2 |
| Monitorización invasiva | |||
| Catéter arterial | 39 | 1 (2,56%) | 1 |
| Swan-Ganz/PiCCO | 7 | 0 (0%) | 1 |
| Asistencia circulatoria | |||
| BCIA | 2 | 0 (0%) | 0 |
| Bomba centrífuga | 1 | 0 (0%) | 0 |
| Marcapasos | 6 | 0 (0%) | 0 |
BCIA: balón de contrapulsación intraaórtica; IOT: intubación orotraqueal; RCP: reanimación cardiopulmonar; V: ventilación.
Número de pacientes y los tratamientos de soporte vital básico que recibían en el momento de la firma de no reanimación cardiopulmonar, y posteriores modificaciones del tratamiento
| Tratamientos | N.° de pacientes y los tratamientos que recibían en el momento de la firma de no RCP | N.° de tratamientos retirados tras la firma de no RCP y %a | N.° de tratamientos instaurados tras la firma de no RCP |
| Fluidoterapia | 50 | 0 (0%) | - |
| Nutrición enteral o parenteral | 25 | 0 (0%) | 7 |
| Antibioterapia | 43 | 11 (25,58%) | 3 |
| Hemoderivados | 20 | 7 (35%) | 4 |
También se analizó en los 40 pacientes con ventilación mecánica, invasiva y no invasiva, las modificaciones de la FiO2, observándose que a 15 pacientes (37,50%) se les disminuyó la concentración de oxígeno horas antes del exitus.
Con relación a los análisis de laboratorio, se realizaron determinaciones a todos los pacientes y se observó que, en el último día del seguimiento, a 21 de ellos (42%) no se le realizó ninguna prueba.
En cuanto a la sedación en el momento de la firma de no RCP, 24 pacientes estaban recibiendo remifentanilo en perfusión o cloruro mórfico, a 13 de ellos se les aumentó posteriormente, mientras que a 11 no se les modificó el tratamiento. Además, tras la firma de la orden a otros 7 pacientes se les comenzó una pauta de sedación.
En todas las historias de los pacientes se observó que diariamente había escritas una o más notas de evolución médica tanto antes como después de la firma de no RCP.
El proceso de la toma de decisiones estaba documentado en 39 casos. De éstos, en 24 estaba registrado que la decisión fue tomada por el equipo médico, y en 14 se constató la participación de la familia del paciente, en uno de ellos la familia fue quien tomó la iniciativa y solicitó al equipo médico no instaurar otros tratamientos de soporte vital, mientras que en otro la familia solicitó respetar los deseos del paciente de no prolongar artificialmente la vida. Además, hubo un paciente al que se le propuso la intubación endotraqueal y rechazó esta medida.
Con relación a la presencia de la familia junto al paciente durante su estancia en la UCI, hay que señalar en primer lugar que el horario de visitas de la Unidad es abierto, de forma que las familias pueden estar largos periodos de tiempo si lo desean. En las notas de enfermería estaba registrada la visita diaria de la familia en los 50 pacientes, y en 40 de ellas estaba escrito que permanecían varias horas con el paciente a lo largo de la mañana y de la tarde. Además, se encontró que diez de ellas incrementaban el tiempo de estancia junto al paciente después de que se hubo firmado la orden de no RCP. Del mismo modo, está documentada la presencia de la familia al lado del paciente en el momento de su fallecimiento en 19 de los pacientes estudiados.
Acerca de la atención espiritual que recibieron los pacientes, hay que mencionar que uno de los sacerdotes del hospital los suele visitar diariamente y que en 47 pacientes del estudio está registrado que recibieron el sacramento de la unción de los enfermos.
Finalmente, en cuanto a la carga de trabajo de enfermería, la puntuación media de la escala NEMS previa a la firma de la orden de no RCP fue de 36,20 y de 34,62 al día siguiente, encontrándose una diferencia estadísticamente significativa (t = 2,239, p = 0,030).
DISCUSIÓNDel análisis de los resultados se desprende que la orden de no RCP tiene efectos sobre el plan de atención al paciente crítico, ya que a 48 de los 50 pacientes se les modificó el tratamiento. En la mayoría de los casos se retiró alguna medida y en una pequeña proporción la indicación de no RCP no limitó el inicio de nuevos tratamientos. De la retirada de medidas hay que destacar la de los fármacos vasoactivos, en concreto los que se retiraron con una mayor frecuencia fueron los vasoconstrictores, ya que se quitaron en la mitad de los pacientes que los tenían indicados. Al comparar este resultado con los datos aportados por Lewandowski et al6 en un estudio similar, se observa que en su caso la retirada de este tratamiento sólo se llevó a cabo en el 25% de los pacientes. La instauración de los fármacos vasoactivos se produjo en proporciones similares en ambos estudios.
En relación a la ventilación mecánica invasiva, en el 20% de los casos se retiró esta medida y posteriormente se desintubaron los pacientes, con excepción de dos de ellos que eran portadores de una traqueotomía. Este resultado, un 20%, es algo inferior al 33% obtenido por Simpson1. Por otro lado, se observa que, aunque a muchos pacientes del estudio no se les retiró la ventilación mecánica, sí que en algunos casos se disminuyó la FiO2; al igual que Daly et al25, consideramos que dentro de la retirada del soporte ventilatorio, en muchas ocasiones ésta es una de las primeras medidas que se adopta. Hay que destacar, sin embargo, que al igual que en otras investigaciones1,6, después de firmar la orden de no RCP el soporte ventilatorio no se instauró en ningún paciente. Esto sugiere que la orden pudo limitar, en algún caso, la instauración de esta medida.
Entre otras modificaciones en el tratamiento cabe destacar la retirada y el inicio de la depuración extrarrenal, la administración de hemoderivados y de antibióticos. Con relación a las dos primeras no se han encontrado trabajos que aportaran datos comparables con los del presente estudio, pero sí en cuanto a los antibióticos. Mencionaremos que la retirada de dicho tratamiento en nuestro estudio fue del 25%, resultado similar al obtenido por Lewandowski et al6, quienes aportan un 24%, y mayor al hallado por Simpson1, quien encuentra la retirada de antibióticos en el 12% de los pacientes.
En los pacientes que tenían sedación, ésta se aumentó en el 50% de los casos después de la orden de no RCP, e incluso fue iniciada en otros pacientes. Esto hace pensar en un cambio en el enfoque del plan de atención, más orientado a proporcionarles unas medidas de confort, en las que un adecuado control del dolor y alivio del sufrimiento son considerados aspectos fundamentales24. Por otro lado, hay que resaltar que a todos los pacientes se les mantuvo la fluidoterapia y la nutrición, iniciándose esta última en otros siete pacientes. Estos resultados son consistentes con las conclusiones de otros autores5,24 y muestran que los cuidados básicos, como son la hidratación y la nutrición, se mantienen hasta el final.
Con respecto a la realización de análisis de laboratorio, se registra una disminución notable en el último día del seguimiento, ya que para 21 pacientes no se solicitó ninguna analítica; resultado que concuerda con el estudio de Keenan y Kish5, en 2000, quienes obtuvieron significación estadística en la reducción de estas pruebas entre el momento anterior y posterior a la firma de la orden de no RCP. Estos mismos investigadores apuntan que hay un menor número de notas escritas de evolución médica tras la indicación de no RCP, dato que difiere del observado en el presente estudio, en el que las notas de evolución se registraron diariamente, una o más veces.
Acerca de la toma de decisiones, en primer lugar hay que señalar que en 11 casos no hay nada documentado. Sin embargo, se puede considerar que la implicación de la familia y del propio paciente en este proceso ha sido poco frecuente, ya que sólo han participado en 14 casos (24%). Este resultado se puede atribuir a que en nuestro país, actualmente, aún no existe una gran cultura de que el paciente o los miembros de la familia tomen parte en estas resoluciones. Esto difiere de otros países en los que se encuentran porcentajes de participación de la familia de hasta un 86%, lo que demuestra una mayor sensibilización a que el paciente o su familia intervengan en el proceso de toma de decisiones5,7,22,26,27.
En el presente estudio el porcentaje de firma de no RCP fue del 4,3% que, aunque se encuentra dentro del rango publicado7, es bajo. Esto se puede explicar por el tipo de Unidad, ya que, aun siendo polivalente, recibe un gran número de pacientes quirúrgicos. Debemos subrayar que la firma de la no RCP en la mitad de los pacientes se realizó dentro de las primeras 48 horas, con un tiempo medio de cuatro días, lo que indica que estos pacientes presentaban un mal pronóstico al ingreso, reflejado en unas elevadas puntuaciones de SAPS 3, y que tuvieron una pobre respuesta al tratamiento. Este resultado difiere al encontrado en otras publicaciones1,7,21, en las que el tiempo medio de la firma de la orden es de siete días. Del mismo modo, en dos tercios de los pacientes, el exitus o el traslado a planta se produjo en las 48 horas siguientes a la firma, con un tiempo medio de tres días, dato que coincide con el publicado por Simpson1, pero que es menor al presentado por Tittle et al22, quienes obtienen una media de 6 días de estancia en la UCI después de la firma.
En la bibliografía revisada se apunta que el proceso de la toma de decisión de no RCP es complejo y dinámico4, y que es necesario que su indicación sea revisada por el equipo médico diariamente teniendo en cuenta los cambios en el pronóstico y los deseos del paciente27. De esta forma se puede explicar que a dos pacientes del presente estudio se les retirara la orden de no RCP. En uno de ellos, al que se incluyó en lista de trasplante hepático, fue por un cambio en su estado que llevó a los diferentes equipos médicos implicados a decidir de forma conjunta el beneficio de realizarle un trasplante hepático urgente, algo que anteriormente se había excluido dada la gravedad del proceso y las pocas probabilidades de éxito. En el otro caso, en cambio, se debió a la diferencia de opiniones entre el equipo de la UCI y su médico responsable. De todo esto se desprende la importancia del acuerdo entre los diferentes equipos en la toma de estas decisiones. Creemos oportuno resaltar que en un reciente estudio, en el que se analizaron las ayudas y los obstáculos encontrados por las enfermeras de la UCI para proporcionar un buen cuidado al paciente al final de la vida, se encontró que la máxima ayuda era que todos los médicos estuvieran de acuerdo con el enfoque de los cuidados28.
Con relación a la carga de trabajo de enfermería, medida con la escala de puntuación NEMS, hay que apuntar que disminuyó ligeramente al día siguiente de la firma de la orden. Esta ligera disminución la atribuimos a la retirada de las medidas de soporte vital avanzado, que son las que fundamentalmente valora esta escala. Sin embargo, no puede considerarse que la carga de trabajo fuera menor, ya que en todos los pacientes se mantuvieron con la misma intensidad los cuidados de higiene corporal, bucal, de los ojos, de la piel, los cambios posturales, etc. Además, hay que tener en cuenta que se incrementó la dedicación de la enfermera a todos los aspectos psicosociales, como la atención psicológica y espiritual y el apoyo a la familia que permanecía largos periodos de tiempo junto al paciente. De la misma manera, en otras investigaciones se encuentran resultados similares en los que se resalta una mayor carga debida a la atención psicosocial29–31.
Finalmente, podemos decir que los resultados de este estudio sugieren la necesidad de desarrollar un modelo de orden de no RCP diferente al actual, en el que además de la orden de no RCP se pudiera especificar qué tratamientos deberían retirarse y qué otros no deberían iniciarse. De este modo, se tendría una orden de no RCP más detallada y, como sugieren varios autores, permitiría a todos los profesionales conocer el plan de atención específico para cada paciente16,18,19,32–34.
Como conclusiones de esta investigación citaremos que la orden de no RCP tiene un efecto en el plan de atención al paciente crítico y que, aunque se encuentra una ligera disminución en la puntuación NEMS, la carga de trabajo de enfermería se mantiene al incrementarse la atención psicosocial al paciente y la familia.
Segundo premio SEEIUC-HOSPIRA a la mejor comunicación presentada al XXXIII Congreso Nacional de la Sociedad Española de Enfermería Intensiva y Unidades Coronarias. Madrid, 3-6 de junio de 2007.