INTRODUCCIÓN
La fibrilación auricular (FA) es la taquiarritmia sostenida más frecuente, afecta entre un 2 y un 7% de la población general, y su incidencia se incrementa con la edad y con una elevada prevalencia de enfermedades como la hipertensión, la cardiopatía isquémica y la diabetes1-3. Aumenta casi al doble la probabilidad de morir, independientemente de la edad y otros factores de riesgo o cardiopatía asociada2,4 y predice una evolución incierta y tórpida cuando se asocia a otra enfermedad cardiovascular. Las complicaciones asociadas a la FA provocan unas elevadas tasas de mortalidad y morbilidad1-3,5,6. Es la arritmia más común en la práctica clínica, responsable del 35% de todas las arritmias. Afecta a más del 5% de las personas mayores de 65 años1-3 y en la década pasada se duplicó el número de descargas eléctricas por esta arritmia4.
Es la causante del mayor número de ingresos y consultas en el servicio de urgencias7, y provoca un coste sanitario importante; y en otros servicios hospitalarios como las unidades de cuidados intensivos coronarios8-11 y las unidades de arritmias, requiriéndose en todas ellas personal especializado formado por médicos y enfermeras8.
Aunque la FA no es una arritmia letal, puede deteriorar la calidad de vida, por lo que cuando el tratamiento farmacológico no es eficaz se recurre a la reversión de ésta con una descarga eléctrica similar a la desfibrilación, llamada cardioversión eléctrica externa (CEE). Este procedimiento consiste en la aplicación de una descarga de corriente continua sincronizada en el tórax del paciente. El cardioversor consta de un panel de mandos (fig. 1) y 2 palas o parches autoadhesivos que se colocan habitualmente uno en el segundo espacio intercostal derecho y el otro sobre el quinto espacio intercostal izquierdo, con el fin de interrumpir una actividad eléctrica anormal. En pacientes estables, la cardioversión se programa como un procedimiento electivo, por lo que se precisa de sedación profunda12,13, y habitualmente se utilizan fármacos de corta duración, ya que el paso de la corriente eléctrica a través del tórax ocasiona dolor, que es proporcional a la potencia de la descarga.
Figura 1. Desfibrilador-marcapasos externo.
Esta capacidad de cardiovertir está en relación directa con la densidad de corriente que atraviesa la zona diana, que a su vez, es directamente proporcional a la cantidad de energía aplicada e inversamente proporcional a la impedancia transtorácica. Distintos aspectos técnicos pueden alterar uno o ambos de estos componentes. Según afirma Ewy14, una incorrecta interfase entre electrodo y piel así como el no utilizar gel o parches adecuados pueden provocar alteraciones en la piel, dolor, calor local intenso y quemaduras de diferente grado.
Una vez finalizada la prueba y comprobada la estabilidad hemodinámica de los pacientes, se trasladan de la unidad coronaria a la unidad de corta estancia (UCE)15, que son unidades de hospitalización en las que tras la realización de procedimientos diagnósticos o terapéuticos no requieren estancias prolongadas, y se dan de alta a su domicilio en pocas horas si se mantiene estable el estado general. Ahora bien, como en los días posteriores a la prueba no se sabía qué pasaba, había dudas y se desconocía la evolución de estas personas en cuanto al estado de la piel y el grado de información con el que se habían ido a su casa. Puesto que la información que enfermería proporciona es muy importante en cualquier proceso terapéutico y además es uno de los elementos clave en los cuidados enfermeros que aumentan la satisfacción de los pacientes16, se propusieron los siguientes objetivos: describir las lesiones cutáneas aparecidas tras el procedimiento de cardioversión eléctrica externa, valorar la calidad de los registros de enfermería y evaluar la información acerca de los cuidados al alta recibida por los pacientes sometidos a dicha intervención.
MATERIAL Y MÉTODO
Se ha llevado a cabo un estudio descriptivo de 68 pacientes tratados con CEE en la Unidad de Arritmias (UA) ubicada en la Unidad Coronaria del Hospital Universitario Marqués de Valdecilla de Santander durante el año 2004. Todos los pacientes ingresaron de manera ambulatoria en la Unidad de Corta Estancia (UCE), y permanecieron ingresados al menos 3 h después de la prueba. Los criterios de inclusión fueron: ser mayor de edad, conservar las facultades mentales y querer participar libremente en el estudio tras ser debidamente informados. Todos los pacientes cumplieron los 3 criterios.
Las variables estudiadas fueron las siguientes:
Complicaciones inmediatas en la UA.
Complicaciones tardías en la UCE.
Evolución de estas complicaciones en el domicilio.
Existencia o no de información al paciente previa al alta.
Procuramos establecer diferencias entre ellas en función de otra serie de variables, como: edad, sexo, diagnóstico médico, constantes, cardioversiones previas, medicación administrada, número de descargas monofásicas, colocación de los electrodos (parches) y potencia en julios de éstas.
La recogida de datos se llevó a cabo durante un período de 12 meses y siempre la realizaron 2 personas del equipo investigador. Se definió previamente como alteración cutánea la presencia de calor, dolor o enrojecimiento en la zona de la CEE.
Se recogieron los datos relacionados con el procedimiento de la historia clínica no informatizada de cada paciente (anexo 1) y de un cuestionario autoadministrado (anexo 2). Para la valoración de los registros de enfermería se elaboró una herramienta basada en la bibliografía existente, que consistió en 20 ítems en los que deberían aparecer todos los registros enfermeros tras una cardioversión (anexo 3), cuya puntuación fue de 0 a 20 puntos.
Se envió por correo a cada paciente una carta en la que se incluía el consentimiento informado y el cuestionario autoadministrado que constaba de 10 preguntas cerradas para conocer las complicaciones relacionadas con el procedimiento, como eran las posibles alteraciones cutáneas que aparecieron y la actuación en cada caso, una vez que la persona ya estaba en su domicilio; también se le preguntó la información que recibió antes del alta. En lugar de esperar a que los pacientes remitieran de nuevo las encuestas por el mismo medio se decidió contactar telefónicamente con ellos y una vez confirmado el consentimiento para participar en nuestro estudio se fueron registrando las respuestas a cada una de las preguntas.
Para el análisis estadístico de los resultados se utilizó el programa SPSS versión 11.5. Para el análisis de las variables cualitativas se utilizó el test de la *2 y para las variables cuantitativas la t de Student, salvo cuando no se cumplieron las condiciones de aplicación, en cuyo caso se utilizó el test de Kruskal-Wallis y el test de Mann-Whitney, respectivamente. Los resultados se consideraron significativos si el nivel crítico observado era < 5% (p < 0,05)
RESULTADOS
La totalidad de la muestra contestó a las 10 preguntas del cuestionario, y tras la cuarta llamada el porcentaje de respuesta fue del 100%.
La edad media de los 68 pacientes fue de 62,71 años; el 76,5% eran varones. Con respecto al diagnóstico, en un 82,4% de los casos fue fibrilación auricular, mientras que en el 17,6% restante fue flutter auricular. El 80,6% de estos pacientes ingresó en la UCE y más del 90% fue dado de alta el mismo día del procedimiento. El 88,2% no había sido sometidos nunca a CEE.
La moda para la intensidad de la primera descarga fue de 300 julios; mientras que la de la segunda descarga fue de 360 julios; siendo en ambos casos estadísticamente superior en el caso de la FA (p < 0,001 en la primera descarga; p < 0,02 en la segunda descarga). Un 77,9% pasó a ritmo sinusal (RS) tras la primera descarga; del 22,1% restante, un 58,3% pasó a RS tras la segunda descarga. Del total, un 88,2% de los pacientes pasó a RS, y en todos la colocación de los electrodos/parches fue anteroapical.
En el 95,6% de los casos se administró propofol intravenoso (i.v.) como agente hipnótico único; en el 4,4% restante se combinó con el midazolam i.v.
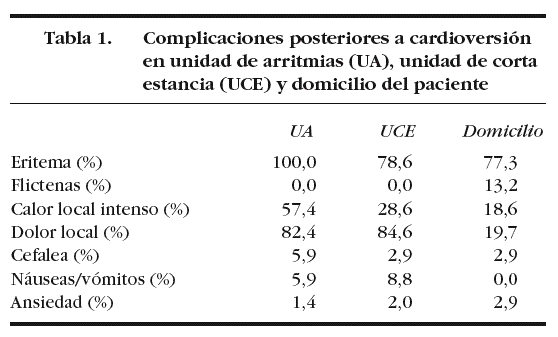
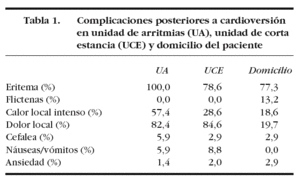
Las complicaciones desarrolladas tras el procedimiento en la UA, UCE y domicilio del paciente se resumen en la tabla 1.
La estancia media en la UA fue de 1,35 h. A un 5,9% se le administró analgesia i.v. y al total de los pacientes se le aplicó un fármaco tópico. La puntuación media obtenida por los registros de enfermería de dicha unidad fue de 11,23.
Una vez recuperado el nivel de conciencia y la estabilidad hemodinámica, los pacientes volvieron a la UCE. A un 11,8% se le administró analgesia oral y al 19,1% se le aplicó sulfadiazina argéntica en el eritema. Se entregó informe de alta de enfermería sólo en el 11,8% de los casos, con los cuidados de la piel necesarios tras CEE. La puntuación media obtenida por los registros enfermeros fue, en este caso, de 7,98.
La duración media del eritema fue de 4,76 días, y en un 10,6% fue superior a 10 días. Un 13,2% desarrolló quemadura de segundo grado, con presencia de flictenas, enrojecimiento intenso y dolor a la palpación. Un 19,1% refirió la aparición de dolor local en el domicilio.
El 32,4% de los pacientes aplicó en su domicilio algún tipo de terapia local, destacando la crema hidratante tradicional en forma de ungüento en un 72,6% y la sulfadiazina argéntica en los restantes.
Tan sólo un 10,3% de los casos acudió a su centro de salud para que la enfermera o el médico valorasen la evolución del eritema tras el alta, y hubo una relación significativa con respecto a su duración (p = 0,003).
En cuanto a la información acerca de los cuidados de la piel tras CEE que recibieron antes del alta por parte del personal enfermero, destacar: un 76,1% de los casos no sabía cómo y con qué curar la zona; un 85,1% refirió no haber recibido ninguna información acerca de las precauciones solares tras el procedimiento, y menos del 20% sabía como calmar las molestias que aparecieran en su domicilio ni los signos de alarma que le debía hacer acudir a su médico.
El 92,5% de los pacientes considera necesario recibir información escrita acerca del cuidado de la piel tras cardioversión y el 7,5% restante no lo considera necesario, siempre y cuando se proporcione antes del alta una información oral adecuada por parte del personal sanitario. Hay una relación estadísticamente significativa entre la duración del eritema y las posteriores necesidades de información, ya que los pacientes que no consideraron necesaria la información escrita fueron precisamente los que tuvieron una duración de eritema inferior a un día sin ningún tipo de complicación (p < 0,001).
DISCUSIÓN
En nuestro estudio, la intensidad de las descargas eléctricas monofásicas estuvieron entre 100 y 360 julios, repitiéndose el número de choques en algunos casos; intensidad de energía elevada si se tiene en cuenta que cuanta más se aplique más aumentará la probabilidad de alterar la dermis. No obstante no se va a discutir la cantidad de julios que prescribe el facultativo, pues no es objeto de este trabajo, pero sí explicar una serie de factores relacionados con la administración de CEE. En la FA, la administración de cantidades altas de energía estaría en que las aurículas son estructuras relativamente posteriores, precisando cargas más altas de energía con el fin de revertir la arritmia a ritmo sinusal, resultados que coinciden con otras publicaciones17. Hay una serie de factores que van a contribuir al éxito de la prueba relacionado con la intensidad y repetición de energía, como es el tamaño de las palas (el diámetro óptimo para adultos oscila entre 8,5 y 12 cm), el contacto de los electrodo/palas (la presión de contacto de las palas sobre la pared del tórax debe ser firme y sostenida, con el fin de reducir la impedancia transtorácica), y por último la colocación del electrodo/pala. En primer lugar, el contacto de nuestros electrodos autoadhesivos compuestos de gel polímero que fueron recomendados por varios autores18-21 que afirman que cuando se utilizan no influye la habilidad del operador y en segundo está la posición, que en nuestro caso fue anteroapical que es la más habitual y la más utilizada en la práctica17. Sin embargo, otros autores como Lown et al18 han investigado este factor y han comprobado que cuando las aurículas están dilatadas la colocación posteroapical es la de elección ya que se podría reducir hasta el 50% de energía; en la misma línea, Ewy14 mantiene que la posición anteroposterior es una de las más adecuadas ya que como ventaja ofrece menos pulmón interpuesto y, por tanto, menos carga de energía. Los 3 son factores determinantes para el éxito de la prueba: tamaño, electrodos y ubicación. En nuestro estudio se cumplen los 2 primeros, no así la posición de los electrodos. Esto nos hace pensar que la intensidad y repetición de las descargas puede depender probablemente de la colocación y, por ende, de las alteraciones que aparecen en la piel.
Tras el procedimiento, todos tenían eritema en la zona de la descarga y molestias, y se administró sulfadiazina argéntica como en la mayoría de los hospitales8,22 donde se realiza desfibrilación/cardioversión para intentar paliar el calor y la molestia provocada por éste.
Ahora bien, una vez que el paciente fuera trasladado a la UCE, no se encontraron registros que confirmaran la valoración de eritema, dolor y calor local, datos importantes como así lo reitera una publicación23, lo que a nuestro entender significa que no se valora ni se le da la importancia que tiene, únicamente se ha podido recoger registros relacionados con la analgesia, ya que la enfermera tiene que firmar la administración del fármaco y obligatoriamente tiene que constar en la historia clínica. También es significativo que sólo a un grupo pequeño de pacientes se les entregara en el informe de enfermería al alta los cuidados sobre la piel tras CEE. Por lo que creemos que sólo éstos se aplicaron en su domicilio algún tipo de terapia local y tuvieron menos complicaciones. En cuanto al tratamiento tópico para quemaduras de este tipo, las publicaciones8,22 son muy escasas y siempre recomiendan el mismo tratamiento. Sin embargo, se ha encontrando un estudio aleatorizado24 que demostraba la efectividad de ibuprofeno crema al 5% 2 h antes del procedimiento con la disminución del dolor y la inflamación. En cambio, los mismos autores en un estudio doble ciego25 utilizaron betametasona crema 2 h antes y no obtuvieron ninguna diferencia en la eficacia con el placebo, con respecto al dolor y la inflamación.
La participación en el estudio fue del 100%, y la tasa de respuestas fue más elevada que en otro tipo de investigaciones10,26 en el que hay que esperar a que devuelvan el cuestionario tras varios envíos. En general, todos estaban satisfechos con el trato y la atención recibida, pero casi la totalidad de los pacientes consideraban necesario dar información escrita acerca del cuidado de la piel tras la prueba, argumentando que «no sabían qué hacer cuando aquel enrojecimiento se iba poniendo peor». Aunque varios es tudios inciden en la importancia que tiene la información para aumentar la satisfacción27-29, hay que tener en cuenta que debe ser continuada, debido a las complicaciones que se van sucediendo durante los 4 días posteriores al evento, complicaciones importantes como son las quemaduras de segundo grado10,30 y el dolor local.
La eficacia de una intervención como es dar información debe quedar incluida en los cuidados de enfermería y formar parte de un protocolo estandarizado. Ensayos clínicos aleatorizados31 han demostrado que la información mejora la sensación subjetiva de salud, la capacidad física y la satisfacción de los cuidados, sobre todo en enfermedades crónicas.
La principal limitación del estudio ha sido la ausencia de registros enfermeros en un número elevado de pacientes, como así se refleja en los datos obtenidos, una vez se produce su traslado a la unidad de corta estancia.
Sería interesante seguir investigando de manera prospectiva mediante un estudio multicéntrico llevado a cabo en unidades coronarias, urgencias y arritmias donde se realicen cardioversión/desfibrilación, y utilizar de manera alternativa según la urgencia o la programación y el tipo de arritmias, parches autoadhesivos, su colocación, ibuprofeno tópico y determinadas pomadas; valorando mediante índices de eritema, temperatura de la piel, escala analógica visual, las horas y días posteriores al procedimiento, con el fin de prevenir o mejorar las alteraciones cutáneas.
CONCLUSIONES
1. Los pacientes se van al alta con eritema, seguido de dolor y calor, su duración es de varios días, y en algunos casos desarrollan quemaduras de segundo grado. Una mayoría refiere no haber tenido ninguna información al respecto y considera necesario recibir información escrita.
2. Los que no consideraron necesaria la información escrita fueron precisamente los que tuvieron una duración del eritema inferior a un día sin ningún tipo de complicación.
3. Los registros de enfermería no recogen de manera adecuada las alteraciones cutáneas y hemodinámicas ni la gravedad de éstas sufridas por los pacientes tras el procedimiento. Por esta razón, se ha elaborado un tríptico informativo para que recordaran el autocuidado de la piel tras el procedimiento.
AGRADECIMIENTOS
Agradecemos al Dr. Juan José Olalla, Jefe de la Unidad de Arritmias del Hospital Universitario Marqués de Valdecilla, y a todo el equipo de la Unidad por su colaboración, ayuda y por la accesibilidad a la base de datos.