La IHAG es un síndrome infrecuente derivado del fallo grave de la función hepatocelular que puede obligar a la práctica de un trasplante hepático urgente (TxU). Clínicamente presenta un descenso en la actividad de protrombina (AP) (<40%) y encefalopatía hepática. La IHAG puede ser fulminante cuando aparece<2 semanas desde el inicio clínico o subfulminante si comienza entre las 2-8 semanas1. En España aproximadamente un tercio de las IHAG son debidas al VHB, pero cerca del 5% son debidas a una hepatitis autoinmune (HA), cifra subestimada pues las producidas por HA sin fenotipo clásico se catalogan como IHAG-criptogenética.
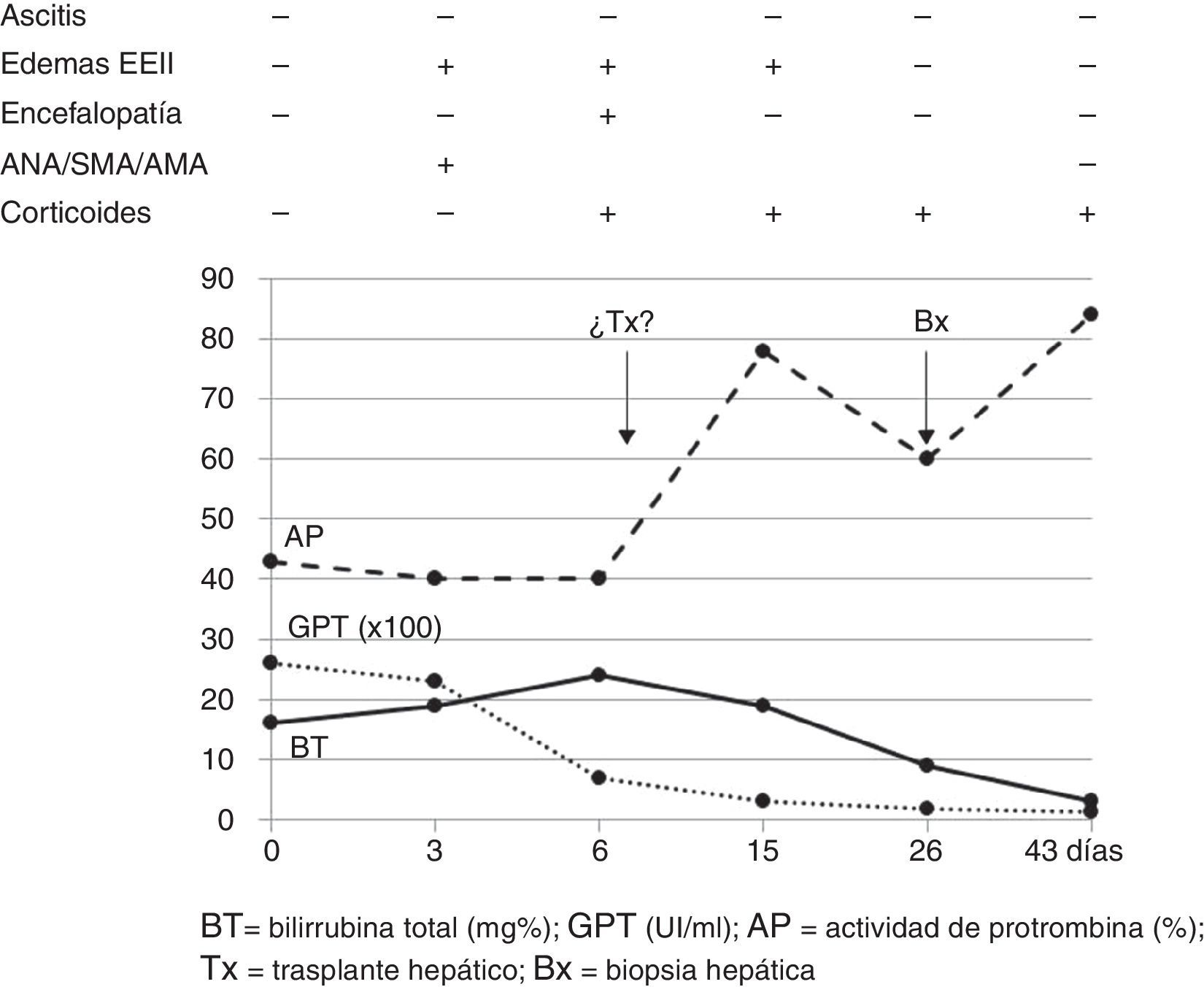
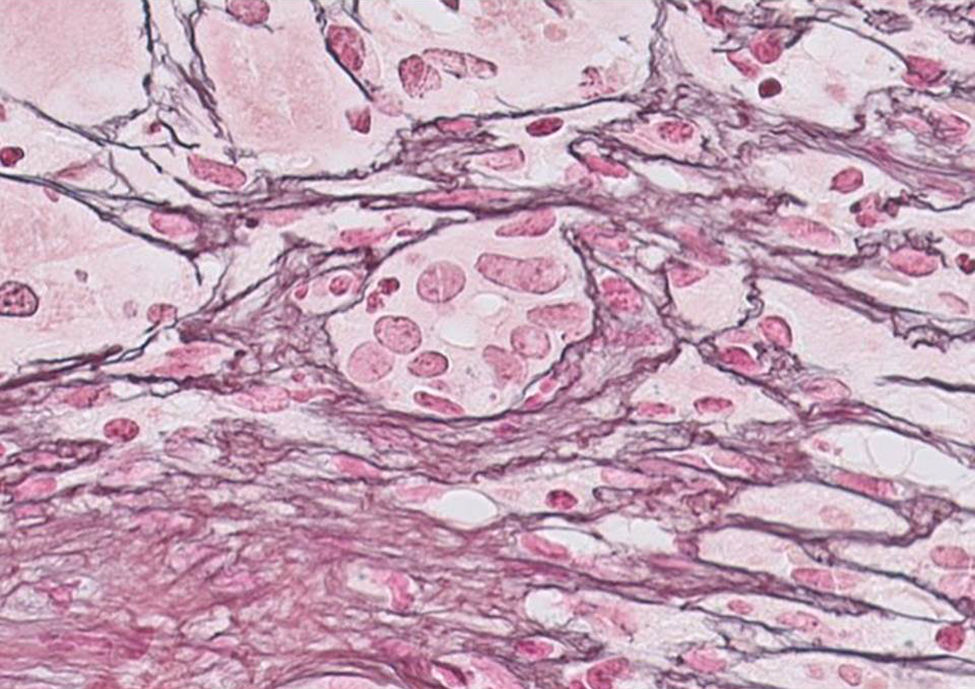
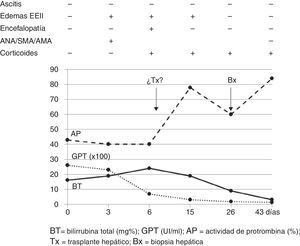
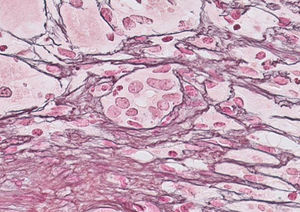
Presentamos el caso de una paciente de 29 años sin antecedentes reseñables, gestante de 20 semanas, remitida tras presentar ictericia y coluria de 2 días de evolución. No mostraba factores de riesgo para enfermedades hepáticas, ni refería viajes recientes, consumo de fármacos/sustancias hepatotóxicas. Presentaba ictericia de piel y escleróticas, permaneciendo orientada, consciente y sin asterixis. Al ingreso mostró: GOT 3.205UI/ml, GPT 2.664UI/ml, bilirrubina-directa 12,9mg%, bilirrubina-indirecta 3,1mg%, leucocitos 13.820/mm3, INR 1,91 y AP 43% (fig. 1). La ecografía-doppler fue normal. El servicio de obstetricia informó de un embarazo normal. Los resultados para virus hepatotropos (VHA, VHB, VHC, VHD, VHE, CMV, VEB y herpes-simple) fueron negativos y positivos los autoanticuerpos ANA-1/320, SMA-1/320 y AMA-1/320 e IgG-IgA-IgM-IgE 1870-235-79-124mg/dl. Otras determinaciones serológicas (cobre, ceruloplasmina y α1-antitripsina) fueron normales. No se realizó biopsia hepática percutánea/transyugular (biopsia) por alteración en la coagulación y radiación fetal. Siguiendo criterios de consenso2–5 se consideró el diagnóstico de hepatitis autoinmune, con síndrome de solapamiento (ANA+, AMA+)6. Al 5.° día se inició tratamiento con metilprednisolona (50mg/24h-IV/10 días y, después, pauta descendente). Al 6.° día la enferma empeoró: edemas maleolares y pretibiales, encefalopatía grado-ii (flapping+), BT 24,2mg%, INR 1,8, AP 40%, factor V 72% y orina-sedimento normal; catalogándose de IHAG-fulminante con MELD 241 (fig. 1). En el 8.° día la encefalopatía era de grado-iii, evaluándose la posibilidad de TxU al cumplirse 3 de los criterios King's College (hepatitis noA-noB, BT>18mg% e intervalo ictericia-encefalopatía >7d). A las 24h la paciente mejoró (AP 54%, INR 1,5, BT 18,6mg%, GOT/GPT 307/665UI/ml) desestimándose el TxU. Al día 26, normalizada la AP, se practicó una biopsia-percutánea (fig. 1): HA grado-2, estadio-2 «inflamación portal con necrosis de la membrana limitante y fibrosis periportal en puentes, con destrucción de los conductos biliares y escasez de conductos biliares interlobulillares» (fig. 2). Al día 43 se procedió al alta hospitalaria con control obstétrico normal, analítica casi normal y dosis decreciente de corticoides+azatioprina (50mg/d). Tres días después presentó una interrupción espontánea del embarazo. A los 4 meses todos los parámetros analíticos eran normales y los autoanticuerpos negativos.
La HA cursa por brotes, sobre hígado sano o afectado por agudizaciones previas3–5. El diagnóstico puede ser difícil cuando faltan parámetros del fenotipo clásico2–4; por ello, el International AIH Group definió varios criterios diagnósticos basados en puntuaciones3–5, siendo esencial el resultado —no patognomónico— de la biopsia4. Como en nuestro caso, a veces la HA se solapa con criterios de colangitis biliar primaria. Este síndrome de solapamiento es una entidad clínica más que histológica, compartiendo características de HA (fenotipo predominante) con las de una colestasis (criterios de París y EASLD)5,6, debiéndose interpretar en el contexto de un fenómeno sistémico de autoinmunidad. Solo el seguimiento determinará el sentido en que cada proceso evolucionará4–6. Casi el 6% de las HA comienzan como IHAG, obligando al diagnóstico diferencial con hepatitis virales, enfermedad de Wilson y déficit de α1-antitripsina; aparte de otros procesos hepáticos asociados el embarazo (2.° trimestre) de forma exclusiva, coincidente o preexistente (preeclampsia, HELLP, colestasis intrahepática y esteatosis aguda), lo que suele ser sencillo mediante datos clínicos-analíticos-ecográficos7–9. Basta con un diagnóstico probable de HA para iniciar precozmente la terapia con esteroides, dependiendo de ello el pronóstico y la necesidad de TxU. Nuestra paciente se incluyó en lista de TxU, pero no se efectuó por mejorar a las 48h. La dificultar de individualizar la necesidad de TxU mediante parámetros/criterios más o menos estrictos5,10 por la existencia de falsos negativos y positivos (nuestro caso) ha inducido a que dichos criterios se estén revisando mediante estudios multicéntricos entre diversas unidades de TxU10. En el embarazo existe un estado de inmunotolerancia por la hiperestrogenemia (induce cambios en respuesta inmune de Th1 a Th2, o perfil de citoquinas-antiinflamatorias)7,8. Ello justificaría la mejoría espontánea de algunos casos de HA durante el embarazo y la aparición de brotes agudos al final del mismo o posparto inmediato, tras caer los niveles de estrógenos. Antes de los tratamientos actuales existían elevados porcentajes de pérdidas fetales y complicaciones en las embarazadas7. Hoy, el embarazo en una mujer con HA es seguro para ella y el feto siempre que siga un adecuado control7,8. En nuestro caso, 3 días tras el alta se produjo un aborto espontáneo con feto muerto, y parece razonable responsabilizar de ello a la HA+IHAG, pues el tratamiento con esteroides se considera seguro para el feto. En resumen, señalar la necesidad de un diagnóstico diferencial rápido ante un cuadro hepático agudo en una mujer embarazada, que deriva en una IHAG, e instaurar un tratamiento inmunosupresor precoz, con valor pronóstico, incluso antes del diagnóstico histológico definitivo.