La enfermedad hepática grasa no alcohólica (EHGNA) es una entidad frecuente en obesos mórbidos. En ellos la cirugía bariátrica se emplea cada vez más frecuentemente para conseguir la baja de peso, sin embargo no se encuentra exenta de riesgos.
Presentamos el caso de una paciente de 28 años, obesa mórbida que tras 11 meses de serle practicada una gastroplastia con resección intestinal y gastroyeyunoanastomosis, y con reducción de peso del 35%, desarrolló una insuficiencia hepática aguda en el contexto de una esteatohepatitis severa, con fibrosis, demostrada por biopsia. Tras una hospitalización prolongada en que se manejó con medidas de soporte, asistencia nutricional, N-acetilcisteína, cinc y vitamina E, evolucionó hacia la recuperación de la función hepática. Una biopsia de control mostró regresión importante de los hallazgos iniciales.
Si bien la cirugía bariátrica conlleva múltiples beneficios, aún con las técnicas actuales pueden ocurrir complicaciones que es importante conocer para prevenir y tratar adecuadamente.
Non-alcoholic fatty liver disease is common among morbidly obese people. Bariatric surgery is increasingly used in this population to control weight but is not free of risks. We present the case of a 28-year-old morbidly obese woman who underwent gastroplasty with intestinal resection and a gastro-jejunal anastomosis. Eleven months later, and with a weight reduction of 35%, the patient developed acute liver failure. A biopsy showed severe steatohepatitis and fibrosis. After prolonged hospital stay and management that consisted of support measures, nutritional assistance, N-acetyl cysteine, zinc and vitamin E, liver function was restored. A follow-up biopsy showed marked regression of the initial findings. Bariatric surgery has many beneficial effects. However, even with the most up-to-date techniques, complications can occur. Familiarity with these complications is important for their prevention and treatment.
La enfermedad hepática grasa no alcohólica (EHGNA) es una entidad frecuente en pacientes con obesidad mórbida1 y va en aumento como causa de trasplante hepático en el mundo2. Habitualmente la pérdida de peso que se consigue con tratamiento convencional es subóptima, por lo que la cirugía bariátrica se ha constituido en una excelente alternativa de tratamiento. Con esta se consigue la reducción de peso, los beneficios metabólicos asociados y también disminuir la mortalidad de estos pacientes3.
La primera técnica de cirugía bariátrica utilizada correspondió al bypass yeyunoileal, el cual fue luego abandonado por sus complicaciones renales y hepáticas hasta en un 10% de los pacientes4, contándose dentro de estas últimas la aparición de esteatosis, inflamación lobular, fibrosis pericelular, cuerpos de Mallory, fibrosis y cirrosis5. Las técnicas actuales en cambio han demostrado no solo ser seguras, sino que además tendrían un efecto benéfico sobre la EHGNA, objetivándose disminución de la esteatosis, inflamación y fibrosis6,7. Aun así, existen algunas comunicaciones de casos de insuficiencia hepática aguda (IHA), algunos de los cuales han llegado a requerir trasplante hepático (THO), tras cirugía bariátrica realizada con técnicas más modernas como la de bypass gástrico (técnica de Fobi-Capella) y la derivación biliopancreática (o técnica de Scopinaro)8–10.
Presentamos el caso de una paciente que tras recibir cirugía bariátrica, desarrolla una IHA que logró revertir por completo solo con tratamiento médico y sin necesidad de THO.
Observación clínicaMujer de 28 años, con obesidad mórbida (120 kg de peso, índice de masa corporal [IMC] de 44,6) y antecedente de esteatosis hepática diagnosticada por ecotomografía abdominal en 2002, con GOT de 3 veces lo normal en ese momento. La paciente fue intervenida de gastroplastia con resección intestinal y anastomosis gastroyeyunal (GY) en junio de 2002, posterior a lo cual inicia rápida baja de peso hasta 75 kg (IMC 27,8). En enero de 2003 se le diagnostica estenosis de la anastomosis, para la que se practica dilatación en enero y marzo del mismo año. En este momento inicia ictericia progresiva con aumento de transaminasas, por lo que se solicita estudio de virus hepatitis B y C y autoinmunidad (anticuerpos antinucleares, antimúsculo liso, antimitocondriales y recuento de inmunoglobulinas), resultando todos negativos y/o normales. Se descarta también ingesta de alcohol o fármacos hepatotóxicos.
En mayo del mismo año tras agregarse vómitos y dolor abdominal alto, se torna más ictérica. El laboratorio muestra bilirrubina total (BT) de 10,8mg/dl, directa (BD) de 4,37, tiempo de protrombina (TP) de 31%, albúmina 1,8g/dl, fosfatasas alcalinas, γ-glutamil transferasa y transaminasa oxalacética 1 vez y media sobre el valor normal, transaminasa pirúvica normal, hematocrito de 24,6% y plaquetas de 195.000/ml, por lo que se indica hospitalización. La tomografía computarizada de abdomen y pelvis evidencia hepatomegalia y vía biliar intrahepática dilatada. Los vasos arteriales y venosos se encontraban permeables al eco-Doppler.
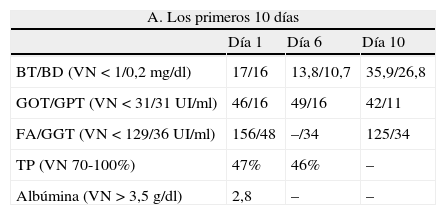
Al ingreso destacaba una paciente ictérica, enlentecida, con encefalopatía grado I-II, peso de 64 kg, con abundantes hematomas, hepatomegalia sensible, edema de extremidades inferiores y signos carenciales. Se manejó con lactulosa, vitamina K y antibiótico por sospecha de peritonitis bacteriana espontánea, agregándose luego ácido ursodesoxicólico y albúmina intravenosa. La evolución inicial de los exámenes de laboratorio se ilustra en la tabla 1A. Destaca también en las pruebas de laboratorio colesterol total que fluctúa entre 70 y 90mg/dl.
Evolución intrahospitalaria de los exámenes de laboratorio
| A. Los primeros 10 días | |||
| Día 1 | Día 6 | Día 10 | |
| BT/BD (VN<1/0,2mg/dl) | 17/16 | 13,8/10,7 | 35,9/26,8 |
| GOT/GPT (VN<31/31UI/ml) | 46/16 | 49/16 | 42/11 |
| FA/GGT (VN<129/36UI/ml) | 156/48 | –/34 | 125/34 |
| TP (VN 70-100%) | 47% | 46% | – |
| Albúmina (VN>3,5g/dl) | 2,8 | – | – |
| B. Tras inicio de NAC, cinc y vitamina E | ||||
| Día 11 | Día 18 | Día 26 | Día 42 | |
| BT/BD (VN<1/0,2mg/dl) | 38/- | 12,5/8.5 | 5,5/3,7 | 2,8/- |
| GOT/GPT (VN<31/31UI/ml) | 125/34 | 135/65 | 103/58 | 89/50 |
| FA/GGT (VN<129/36UI/ml) | 152/37 | 182/36 | –/– | 109/38 |
| TP (VN 70-100%) | – | 72% | 49% | 83% |
| Albúmina (VN>3,5g/dl) | – | 4,1 | 2,8 | 4,2 |
BD: bilirrubina directa; BT: bilirrubina total; FA: fosfatasas alcalinas; GGT: γ-glutamil transferasa; GOT: transaminasa oxalacética; GPT: transaminasa pirúvica; TP: tiempo de protrombina (%); VN: valor normal.
Dada la gravedad de la paciente y la coagulopatía concomitante se decide diferir realización de biopsia hepática.
Se verifica además el estado de la anastomosis, evidenciándose estenosis de esta a la radiología y procediéndose a su dilatación endoscópica.
Ante el deterioro progresivo de la función hepática se agregan N-acetil cisteína (NAC) (3g/día), vitamina E (800 U/día) y cinc, además de apoyo nutricional enteral continuo con dieta semielemental. Posterior a ello la evolución fue favorable tal como se muestra en la tabla 1B.
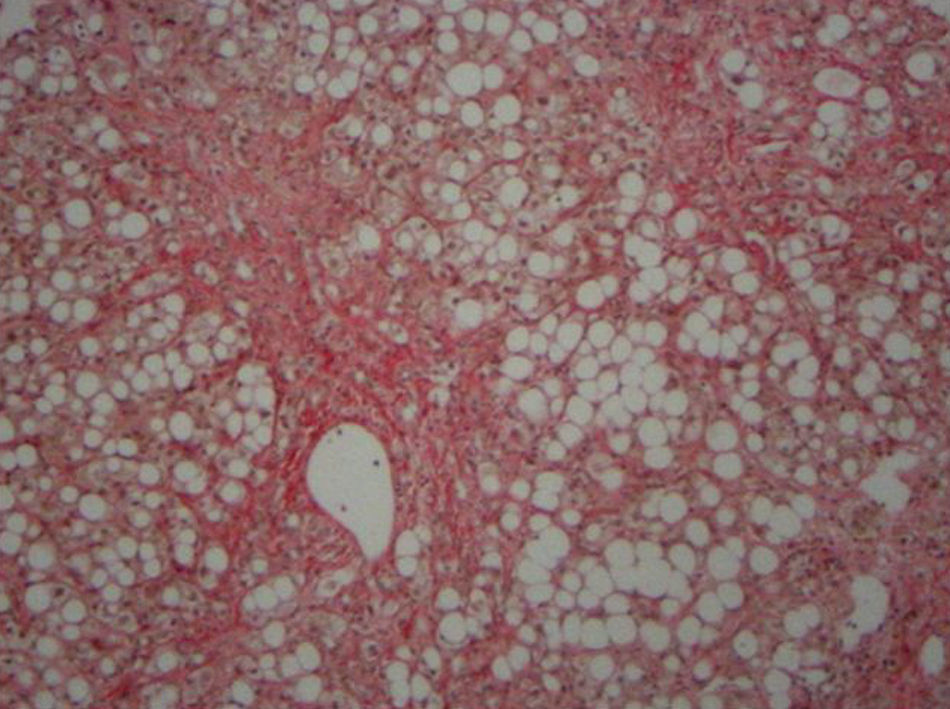
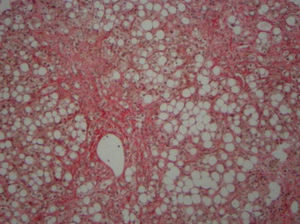
A un mes del ingreso y tras iniciada la recuperación de su función hepática, se realiza una biopsia hepática que mostró esteatohepatitis severa con macrovacuolas grasas en 80% de las células hepáticas, fibrosis moderada radiada desde espacios porta y venas centrales, y marcada colestasis intracelular y canalicular (fig. 1). Una colangiorresonancia magnética en ese momento evidenció hepatomegalia, esteatosis, mínima ascitis y vía biliar fina, con sospecha de barro biliar vesicular, que se confirma posteriormente con ecotomografía abdominal.
Evoluciona con nueva estenosis de la anastomosis, siendo redilatada endoscópicamente y presentando posteriormente fiebre, dolor y aumento de volumen epigástrico, asociado a alza de parámetros inflamatorios, demostrándose una colección subcutánea epigástrica fístulizada a intestino delgado. Se efectúa una laparotomía exploradora que confirma el hallazgo de fístula intestinal de bajo débito que se repara con inyección de sellante biológico, además de un saco herniario que se repara con malla. Posteriormente se reinician NAC, ácido ursodesoxicólico, vitamina E y albúmina. La evolución posterior fue satisfactoria, con mejoría progresiva de la bilirrubina y las aminotransferasas (tabla 1B), dándose de alta 43 días después del ingreso.
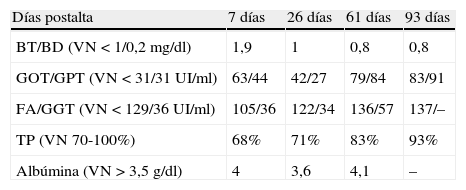
El seguimiento ambulatorio muestra normalización de la bilirrubina y estabilización de las transaminasas en aproximadamente 2 veces el valor normal, según se muestra en la tabla 2.
Evolución de los exámenes después del alta
| Días postalta | 7 días | 26 días | 61 días | 93 días |
| BT/BD (VN<1/0,2 mg/dl) | 1,9 | 1 | 0,8 | 0,8 |
| GOT/GPT (VN<31/31 UI/ml) | 63/44 | 42/27 | 79/84 | 83/91 |
| FA/GGT (VN<129/36 UI/ml) | 105/36 | 122/34 | 136/57 | 137/– |
| TP (VN 70-100%) | 68% | 71% | 83% | 93% |
| Albúmina (VN>3,5 g/dl) | 4 | 3,6 | 4,1 | – |
BD: bilirrubina directa; BT: bilirrubina total; FA: fosfatasas alcalinas; GGT: γ-glutamil transferasa; GOT: transaminasa oxalacética; GPT: transaminasa pirúvica; TP: tiempo de protrombina (%); VN: valor normal.
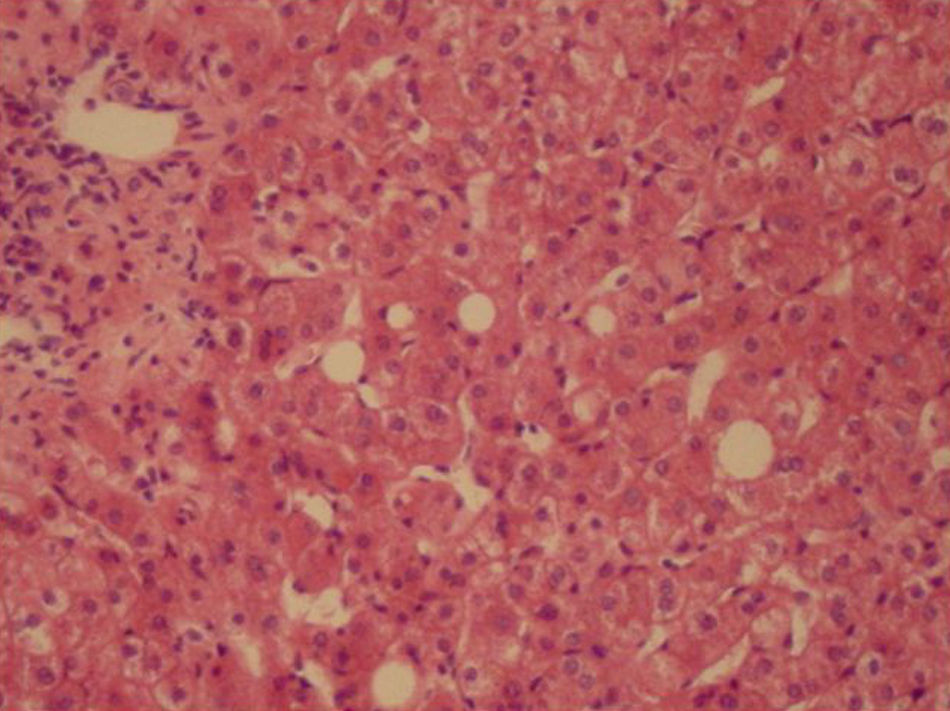
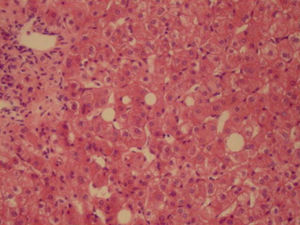
En abril de 2004 y a casi un año de su hospitalización inicial, se realiza colecistectomía por hallazgo de barro biliar, con toma de biopsia hepática que informa esteatosis hepática mínima e inflamación portal y fibrosis perisinusoidal leves (fig. 2).
Actualmente la paciente se mantiene asintomática, con mínima elevación de las transaminasas, en control médico regular, manteniendo un peso de 63,2 kg, con IMC de 23, y recuperación de su estado nutricional, con albúmina de 4,1, TP de 83% y colesterol total de 112.
DiscusiónEn la actualidad, las antiguas técnicas de cirugía bariátrica como el bypass yeyunoileal y la derivación biliopancreática han sido abandonadas por las múltiples complicaciones reportadas, dentro de las que destaca la aparición de insuficiencia hepática de curso más o menos agudo. Estas técnicas han cedido paso a procedimientos más restrictivos y menos malabsortivos como el bypass gástrico, que resultan en atenuación de las alteraciones metabólicas asociadas a la obesidad y de las alteraciones histológicas propias de la esteatohepatitis6,7,11.
Es así como en una serie de 16 pacientes que fueron evaluados con histología seriada tras bypass gástrico con Y de Roux, las biopsias basales mostraron esteatosis en todos los pacientes, inflamación en el 94%, balonamiento y degeneración hepatocelular en el 88%, fibrosis perisinusoidal en el 88% y fibrosis portal en el 81% de los pacientes. Durante el seguimiento todas las biopsias exhibieron mejora histológica en concordancia con el descenso de peso de los pacientes6. Sin embargo, otro estudio objetivó no solo mejora histológica sino también aparición de necrosis lobular en piecemeal12.
Si bien las técnicas quirúrgicas actuales se consideran bastante seguras, se han reportado casos de falla hepática8–10. No está claro si esto se relacionaría con la progresión de una esteatohepatitis preexistente, o bien pudiera haber otros factores favorecedores hormonales, autoinmunes y/o inflamatorios, relacionados con la cirugía9. En nuestro caso se produjo la evolución desde una posible esteatosis y/o esteatohepatitis inicial a una esteatohepatitis severa con fibrosis moderada, que se manifestó clínicamente como IHA, todo esto relacionado con una importante bajada de peso, a la que también contribuyeron las complicaciones que presentó su anastomosis y que llevó a la paciente a un estado de desnutrición.
Lamentablemente en este caso no contábamos con una biopsia hepática en el momento de la cirugía inicial, y si bien se sabe que la ecotomografía no es el mejor método para diagnosticar la EHGNA, sí sabemos que la paciente tenía al menos una esteatosis, y probablemente ya algún grado de esteatohepatitis, como se puede inferir de sus transaminasas basalmente aumentadas, la cual claramente progresó posterior a la cirugía hasta llevarla a la IHA.
Es probable que la IHA resulte por una parte de factores inflamatorios y hormonales perioperatorios, y se vea agravada por una bajada excesiva de peso, con la gran movilización de adipocitos que esto implica, sobre todo considerando que estos adipocitos que han sido sometidos a sobrealimentación crónica se comportan de manera similar a los macrófagos, adquiriendo propiedades fagocíticas y produciendo adipocinas, que dan cuenta de la activación de vías inflamatorias, como la del factor nuclear κβ, que determina la activación de toll like receptor (TLR) tipo 4 en estos adipocitos modificados, todo lo cual contribuye finalmente a la lipotoxicidad propia de la esteatohepatitis13. Otra hipótesis es que los procedimientos malabsortivos puedan llevar a alteración de la barrera mucosa intestinal producto de la exclusión de parte del intestino. Como se sabe este tipo de cirugía se asocia a cambios en la microbiota intestinal14, lo cual por una parte lleva a la producción de citocinas inflamatorias y toxinas, que serán así fácilmente absorbidas a través de esta barrera mucosa alterada, pudiendo llegar al hígado a través de la porta y exacerbar así la agresión sobre este9. Por otra parte, el lipopolisacárido de la pared de estas bacterias puede también unirse y activar a los TLR tipo 4 de manera directa, contribuyendo como ya se explicó a exacerbar el daño inflamatorio sobre los hepatocitos.
Otras teorías se refieren a la sensibilidad del metabolismo hepático frente a los cambios nutricionales. Es probable que una disminución de la ingesta y de la absorción de ciertos nutrientes impacte negativamente en la función hepática. Por último, se piensa que el sobrecrecimiento bacteriano en el segmento de intestino excluido determina una enteropatía, que puede llevar no solo a la mencionada producción de toxinas, sino que también aumenta la motilidad intestinal, intensificando así el desequilibrio nutricional y el daño hepatocelular14.
En el caso de nuestra paciente, desarrolló una IHA tras la realización de una gastroplastia con resección intestinal y anastomosis GY. En la literatura médica existen unos pocos casos reportados como este, la mayoría de los cuales han requerido de THO o han determinado la muerte en espera de este8–10. Nuestro caso, luego de desarrollar una IHA posterior a la cirugía, evoluciona hacia una mejoría total de la función del hígado y significativa del daño histológico, con tratamiento médico exclusivo y sin necesidad de THO.
En relación con los tratamientos médicos que se han propuesto para la IHA, como NAC, cinc (ambos usados en nuestra paciente), selenio y otros, los resultados en los estudios no han sido concluyentes. Si bien existen algunos reportes que avalan el uso de NAC por su potencial antioxidante15, en general su uso sistemático no está recomendado pues no se ha logrado demostrar que cambie el pronóstico en estos pacientes16. Así, en la actualidad no existe un tratamiento médico óptimo para estos casos más allá de las medidas de soporte, mientras se espera la regeneración de los hepatocitos. Pensamos que en casos individuales y ante la gravedad del cuadro y considerando sobre todo que no existen efectos adversos reportados con ellos, el uso de estos fármacos puede justificarse, tal como ocurrió en nuestro caso.
En este caso en particular es también probable que el manejo nutricional con dieta semielemental haya jugado un rol fundamental en la recuperación de la función hepática, considerando la desnutrición que arrastraba la paciente, que fue finalmente corregida y que, como se mencionó, también podría haber contribuido al deterioro de la función hepática.
En suma, si bien se ha demostrado que la cirugía bariátrica que se realiza en la actualidad se asocia a mejoría histológica de la esteatohepatitis, existen aún ocasionalmente casos como el de nuestra paciente, que desarrollan en cambio IHA. Lamentablemente se desconocen los factores que pueden influir en que tras la cirugía ocurran este tipo de complicaciones, y probablemente será motivo de estudios futuros en la medida que la cirugía bariátrica se ha masificado y, por lo tanto, es esperable que puedan aparecer más casos como el aquí presentado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.