INTRODUCCION
El trasplante hepático (TH) se ha convertido en el tratamiento de elección de la insuficiencia hepática aguda y crónica irreversible de diferentes etiologías (tabla I), consiguiéndose supervivencias al año superiores al 80% en la mayoría de los centros con experiencia1. Además, el TH proporciona una calidad de vida mejor que la previa en un porcentaje elevado de pacientes2. Como consecuencia de todo lo anterior, el número de pacientes remitidos a las unidades de TH para su consideración como candidatos a trasplante hepático está aumentando en los últimos años. Desafortunadamente, a pesar de que el número de órganos donantes también ha aumentado, este incremento no es suficiente para hacer frente a la demanda, y hay una desproporción cada vez más grande entre el número de órganos disponibles y el número de pacientes en lista de espera, lo que repercute en un aumento del tiempo y de la tasa de mortalidad en lista de espera y en un estado clínico más deteriorado de los pacientes en el momento del TH. En la época actual, de escasez de órganos donantes, es necesaria una selección cuidadosa de los candidatos de TH, evitando, por un lado, el TH en los pacientes en los que la expectativa de vida sin TH sea superior a la alcanzable con este procedimiento y, por otro, evitando el TH en los pacientes con escasas posibilidades de sobrevivir tras el TH por la situación avanzada de la enfermedad hepática o por la presencia de procesos extrahepáticos graves.
En esta revisión, se analizan los aspectos más relevantes de la evaluación pretrasplante, cuyos objetivos son los siguientes: a) valorar si el/la paciente necesita un TH; b) confirmar que no hay tratamientos alternativos al TH, y c) determinar la idoneidad del paciente como candidato a TH, descartando la presencia de contraindicaciones absolutas o relativas.
ELECCION DEL MOMENTO DEL TRASPLANTE HEPATICO
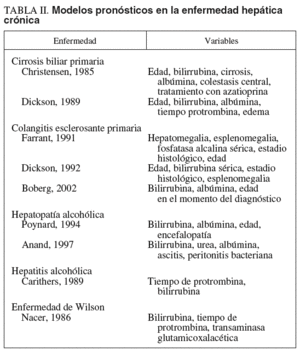
Para valorar la necesidad del TH de un paciente en particular, la historia natural de la enfermedad hepática debe compararse cuidadosamente con la supervivencia anticipada con el TH3. Los métodos más utilizados en la práctica clínica para valorar el pronóstico de la enfermedad hepática incluyen modelos específicos (tabla II), especialmente desarrollados en la cirrosis biliar primaria (CBP) y en la colangitis esclerosante primaria (CEP), modelos generales, como la clasificación de Child-Pugh o el sistema model for end-stage liver disease (MELD), y el impacto de la aparición de determinadas complicaciones específicas de la cirrosis en la supervivencia del paciente. En general, se acepta que el TH está indicado cuando la supervivencia esperable con este tratamiento es superior a la supervivencia de la enfermedad sin trasplante.
Modelos específicos
En la CBP, el modelo pronóstico de la Clínica Mayo, basado en determinadas variables (bilirrubina, albúmina, tiempo de protrombina, edad y edema/ascitis), es el mejor validado para determinar el pronóstico4,5. En la CEP, la edad, la bilirrubina sérica, la albúmina, las transaminasas, la hemorragia por varices, el estadio histológico avanzado y la presencia de enfermedad inflamatoria intestinal se han asociado con un mal pronóstico6,7. Con estas variables, se han construido varios modelos pronósticos, pero lo más significativo es que la edad y la bilirrubina forman parte de todos ellos. Recientemente, se ha demostrado que el modelo de Cox de tiempo variable es superior al modelo de tiempo fijo para predecir el pronóstico a corto plazo en la CEP. Este modelo incluye el logaritmo neperiano de la bilirrubina, la albúmina y la edad en el momento del diagnóstico8. En cualquier caso, no está bien establecido que los modelos disponibles añadan una información en relación con el pronóstico muy superior a la obtenida con métodos más simples como la clasificación de Child-Pugh9.
Modelos generales
Clasificación de Child-Pugh
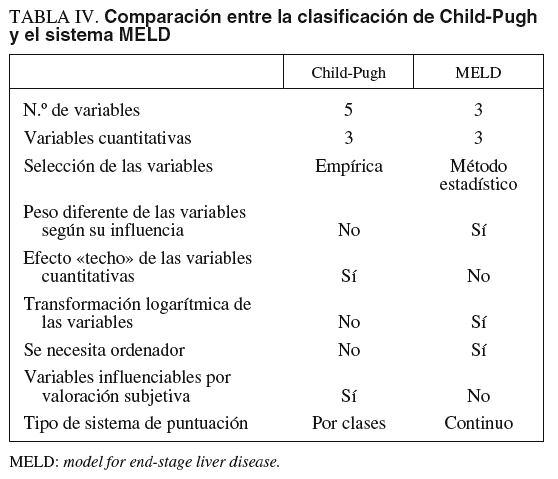
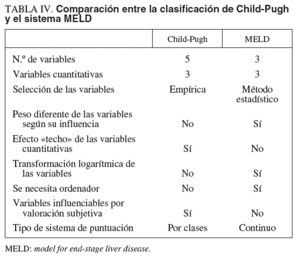
La clasificación de Child-Pugh (CP), inicialmente diseñada para estratificar a los pacientes con cirrosis sometidos a una derivación quirúrgica porto-cava en función del riesgo de fallecer después de la intervención, es un método simple para valorar el pronóstico del paciente con hepatopatía crónica10. Aunque nunca se ha validado formalmente como un modelo para valorar el pronóstico, es útil como un método rápido para determinar el riesgo relativo de mortalidad en los pacientes con cirrosis. En este sentido, la clasificación de CP es tan efectiva como las pruebas cuantitativas de función hepática en valorar el pronóstico a corto plazo en pacientes en lista de espera de TH11. La clasificación de CP, sin embargo, tiene una serie de limitaciones bien conocidas12. La primera es que las 5 variables del modelo fueron seleccionadas empíricamente. No obstante, se puede argumentar que, a pesar de ello, la mayoría de los estudios han mostrado que las variables elegidas tienen un impacto significativo en la evolución. Sin embargo, no todas las variables tienen una influencia independiente. Así, la albúmina y los factores de la coagulación, ambos sintetizados en el hígado, están muy relacionados entre sí. Al incluir estas dos variables en un modelo, se puede estar sobrestimando su influencia; sólo el análisis multivariante permite identificar variables independientes entre sí. Una segunda limitación es la utilización de puntos de corte arbitrarios en las variables cuantitativas. Tampoco está claro que los puntos de corte elegidos sean los más óptimos para definir los cambios significativos en el riesgo de mortalidad ni que el riesgo de mortalidad aumente linealmente según el grado de la clasificación de CP, A, B o C. Por ejemplo, en la clasificación de CP un paciente con una bilirrubina sérica de 5 mg/dl tiene el mismo valor para la bilirrubina que el que tiene una bilirrubina de 30 mg/dl. Esto es lo que se denomina «efecto techo» de las variables cuantitativas que no se observa en los modelos pronósticos obtenidos a partir de métodos de regresión. Una tercera limitación es que todas las variables tienen el mismo peso en el modelo, a pesar de que es evidente que unas tienen más influencia que otras sobre la mortalidad. Al dar el mismo peso a diferentes variables se provoca una sobrestimación o infraestimación de su impacto real. Además, los valores de corte de las variables cualitativas (encefalopatía y ascitis) son bastante imprecisos y sujetos a interpretaciones subjetivas. Una cuarta limitación es que determinados factores pronósticos importantes no se tienen en cuenta (p. ej., la función renal, de gran importancia en el pronóstico de la cirrosis). Sin embargo, a pesar de sus limitaciones, la clasificación de CP ha sido ampliamente adoptada en la mayoría de las unidades de trasplante por su simplicidad y facilidad de obtención, para estratificar a los pacientes antes del TH en grupos de riesgo. Así, más de un tercio de los pacientes en estadio C (puntuación >= 10) de CP que están en lista de espera pueden fallecer al cabo de un año11. Por el contrario, los pacientes en estadio B (puntuación entre 7 y 9) tienen una probabilidad de sobrevivir a los 5 años del 80%, mientras que los pacientes en estadio A (puntuación entre 5 y 6) tienen una supervivencia a los 5 años superior al 90% sin trasplante13. En función de los datos anteriores, el TH estaría indicado en los pacientes con una puntuación CP >= 7.
Sistema MELD
El sistema MELD se desarrolló originalmente para valorar el pronóstico a corto plazo en pacientes sometidos a una derivación portosistémica intrahepática transyugular (TIPS)14. Una modificación del sistema MELD inicial, que incluye la bilirrubina sérica, la creatinina y la razón normalizada internacional (INR) en una escala continua entre 6 y 40, está siendo utilizado en Estados Unidos desde febrero de 2002 para priorizar a los pacientes en la lista de espera de TH. El sistema MELD es muy útil para predecir la mortalidad a corto plazo (a los 3 meses) en los pacientes en lista de espera, así como el riesgo de mortalidad después del TH, aunque este último aspecto con menos eficiencia15,16. El sistema MELD posee una serie de ventajas sobre la clasificación de CP12: a) se basa en variables seleccionadas mediante un método estadístico; b) las variables del modelo son objetivas y a priori difícilmente influenciables por factores externos; c) cada variable tiene un peso diferente en el modelo, según su influencia real en el pronóstico de la hepatopatía, y d) el sistema es continuo, lo que ayuda a clasificar a los individuos de una forma más precisa. Sin embargo, al igual que la clasificación de CP, el sistema MELD tiene varias limitaciones, siendo la principal su escasa utilidad en pacientes con función hepática y renal conservadas, en especial los pacientes con cirrosis compensada y carcinoma hepatocelular, y los pacientes con cirrosis y ascitis con función hepática y renal conservadas, entre otros procesos (tabla III). Además, aunque la utilización de un análisis multivariante para seleccionar las variables incluidas en el modelo final puede considerarse un método más científico que la selección empírica de variables, la selección inicial de las variables que posteriormente fueron introducidas en el análisis multivariante también se realizó de forma empírica, porque se pensó que tenían un valor pronóstico potencial. Por tanto, no puede excluirse que algunas variables importantes no hubiesen sido tenidas en cuenta en el análisis inicial. Las variables incluidas en el sistema MELD son teóricamente objetivas y no sujetas a interpretación subjetiva. Sin embargo, en la práctica, la bilirrubina y la creatinina pueden alterarse por determinados tratamientos (sobre todo por diuréticos), sepsis o hemólisis. La elección de la INR en vez de otro parámetro de la coagulación también es motivo de controversia ya que, por un lado, no todos los centros utilizan la INR como un marcador de la coagulación en los pacientes con cirrosis y, además, este parámetro puede variar de un laboratorio de otro según el reactivo utilizado. Finalmente, el sistema MELD precisa un ordenador personal o de bolsillo para su cálculo frente a la simplicidad de la clasificación de CP. En un estudio reciente, Merion et al17 demostraron que los pacientes con un valor MELD >= 15 tenían una supervivencia con TH claramente superior frente a la supervivencia sin TH. Por el contrario, el TH no ofrecía beneficio sobre la evolución natural de la enfermedad hepática en los pacientes con MELD < 15.
La disyuntiva de utilizar la clasificación de CP o el sistema MELD para valorar el pronóstico de la enfermedad hepática no tiene una respuesta fácil, como se ha señalado en una editorial reciente12 (tabla IV). Probablemente, ambos métodos, cada uno con sus ventajas e inconvenientes, puedan coexistir de forma que los clínicos los utilicen indistintamente. El sistema MELD parece superior para comparar poblaciones, pero la clasificación de CP tiene una gran utilidad a la hora de valorar el individuo en particular. No obstante, debe reconocerse que el sistema MELD se está imponiendo en muchas unidades de TH, sobre todo como un método bastante objetivo para asignar los injertos hepáticos a los pacientes más graves18,19.
Impacto de las complicaciones específicas de la cirrosis sobre la supervivencia
La aparición de complicaciones específicas de la cirrosis, como ascitis, hemorragia por varices, encefalopatía hepática, peritonitis bacteriana espontánea (PBE) o el síndrome hepatorrenal, tiene un impacto negativo en el pronóstico de los pacientes con cirrosis. La supervivencia a los 5 años de los pacientes que presentan cualquiera de las complicaciones anteriores es inferior a la de los pacientes que permanecen compensados clínicamente20-22. En el estudio de Fattovich et al20, el 91% de los pacientes que seguían clínicamente compensados estaba vivo a los 5 años, frente a una supervivencia del 50% a los 5 años en los pacientes que habían presentado algún tipo de descompensación de su hepatopatía. La PBE y el síndrome hepatorrenal tipo I son las complicaciones que se asocian con un pronóstico peor. En un estudio del grupo del Hospital Clínic, la supervivencia al año de presentar un primer episodio de ascitis fue del 66% en los pacientes que no desarrollaron posteriormente PBE frente a una supervivencia del 38% en los pacientes con PBE23. El síndrome hepatorrenal tiene un pronóstico incluso peor, pues la supervivencia media de los pacientes con síndrome hepatorrenal tipo 1 es menos de 2 semanas24.
Como se ha mencionado anteriormente, para valorar el beneficio, y por tanto la necesidad del TH, la historia natural de la enfermedad hepática debe compararse con la supervivencia esperable con el TH. En España, la supervivencia global, con independencia de la etiología del proceso que llevó al TH, al cabo de 1, 3 y 10 años de los pacientes trasplantados entre 1984 y 2002 es del 81, el 73 y el 57%, respectivamente25. Dado que el proceso de la evaluación pre-TH suele ser largo y que los pacientes deben esperar en la lista de espera durante períodos variables, es importante que los pacientes sean remitidos antes de que su situación clínica se deteriore demasiado.
El TH puede acompañarse de una morbilidad y mortalidad significativas a largo plazo en relación, sobre todo, con el tratamiento inmunosupresor. Por tanto, todas las opciones terapéuticas disponibles de la enfermedad primaria se deben tener en cuenta y valorarse antes de decidirse por la opción del trasplante. La negativización de la infección viral con el tratamiento en los pacientes con hepatitis C o B o la inducción de la remisión en los pacientes con hepatitis autoinmune pueden, en ocasiones, hacer innecesario el TH o retrasarlo. Sin embargo, en los pacientes con enfermedad hepática muy avanzada parece prudente iniciar la evaluación pretrasplante al tiempo que se valora el efecto de un tratamiento administrado.
CONTRAINDICACIONES AL TRASPLANTE HEPATICO
Cuando se haya determinado que el paciente precisa un TH y que no hay otras medidas terapéuticas disponibles, se debe realizar una evaluación cuidadosa, cuyo objetivo es contestar a las siguientes preguntas: ¿puede el/la paciente sobrevivir a la intervención quirúrgica y al período postoperatorio inmediato? ¿Va el/la paciente a ser capaz de entender y seguir el complejo régimen médico que se requiere después del TH? Y, finalmente, ¿tiene el/la paciente factores médicos, quirúrgicos o psicológicos que puedan comprometer tan gravemente la supervivencia del paciente o del injerto que hagan que el TH sea fútil y, por tanto, se esté haciendo un uso inadecuado de un bien tan escaso como el órgano donante? Si no existiera el problema de la escasez de órganos donantes, todo paciente con enfermedad hepática avanzada que no respondiera al tratamiento convencional tendría indicación de trasplante. Por este motivo, es fundamental realizar una selección adecuada de los receptores y establecer los factores de riesgo, así como el impacto que éstos van a tener en la evolución post-TH tanto a corto como a largo plazo.
Edad
En los últimos años, el límite de edad para acceder al TH ha ido aumentando de forma progresiva26. En la actualidad, la mayoría de los centros usan como límite de edad aproximado los 65 años. A pesar de ello, la mayoría de unidades también aceptan el TH en pacientes entre 65 y 70 años en casos muy seleccionados con poca o nula comorbilidad. Debe tenerse en cuenta, sin embargo, que la supervivencia a medio-largo plazo está reducida en los receptores de edad avanzada por fallecimientos, sobre todo en relación con neoplasias27 y complicaciones cardiovasculares26. En conclusión, aunque la edad avanzada per se no se considera una contraindicación absoluta para limitar el acceso al TH, en los candidatos mayores de 65 años, se aconseja una valoración pretrasplante exhaustiva para descartar enfermedad cardiopulmonar, neoplasias y otras enfermedades propias de los receptores añosos que puedan tener una influencia negativa sobre la supervivencia postrasplante.
Enfermedad extrahepática
La presencia de enfermedad extrahepática grave e invalidante, no reversible con el TH, es una contraindicación absoluta para el TH.
Cardiopatía
La enfermedad coronaria conocida se asocia con una alta mortalidad perioperatoria y con una reducción de la supervivencia a largo plazo. En un estudio en el que se analizó a 32 pacientes con cardiopatía isquémica conocida, a los que se realizó trasplante hepático, la mortalidad global fue del 50% y la morbilidad del 81%28. La mitad de los fallecimientos ocurrieron en el período perioperatorio.
Muchos pacientes con cirrosis y una historia de abuso etílico tienen disfunción del ventrículo izquierdo evidente relacionada con el alcohol pero, en general, estas alteraciones se detectan en la evaluación cardíaca convencional previa al TH, lo que explica la baja incidencia de este proceso en la mayoría de los estudios29. La miocardiopatía etílica aparece en pacientes con abuso etílico, la mayoría de los cuales no tienen una cirrosis clínicamente evidente. Urbano-Márquez30 ha demostrado que este tipo de miocardiopatía es más frecuente en bebedores activos con alcoholismo crónico y que el alcohol produce una toxicidad en el músculo cardíaco dependiente de la dosis.
La miocardiopatía hipertrófica se considera una contraindicación relativa al TH, ya que los cambios hemodinámicos asociados con él (disminución de la resistencia vascular sistémica, hipervolemia) exacerban los trastornos hemodinámicos de la miocardiopatía subyacente29.
Síndrome hepatopulmonar e hipertensión portopulmonar
El síndrome hepatopulmonar (SHP) es una complicación debilitante y progresiva de la enfermedad hepática en estadio terminal, que aparece en el 4-25% de los candidatos a TH. Su diagnóstico se basa en la tríada de cirrosis, hipoxemia y dilataciones vasculares pulmonares. El SHP es reversible con el TH con una evolución post-TH favorable (supervivencia a los 5 años del 76% en trasplantados frente al 23% en los que no llegaron a trasplantarse), especialmente si el TH se realiza antes del desarrollo de una hipoxemia grave. Los pacientes con una hipoxemia basal grave tienen una mortalidad post-TH más elevada31. En un estudio reciente32, una presión parcial de oxígeno (ppO2) preoperatoria ¾ 50 mmHg aislada o en combinación con una captación cerebral >= 20% en la gammagrafía de perfusión pulmonar con macroagregados de albúmina, fueron los factores que más se asociaron con la mortalidad postoperatoria.
La hipertensión portopulmonar (HTPP) se observa en el 2-4% de los pacientes con cirrosis33,34. Los pacientes con HTPP moderada (presión arterial pulmonar media entre 35 y 45 mmHg) tienen una mortalidad perioperatoria alta (50%), que llega al 100% en pacientes con HTPP grave (presión arterial pulmonar > 45-50 mmHg)35. En función de los datos de la literatura médica, los pacientes con una presión arterial pulmonar media > 35 mmHg deben ser tratados con fármacos vasodilatadores pulmonares y tener una respuesta positiva a éstos antes de poder ser considerados candidatos a TH.
Insuficiencia renal
Una creatinina elevada pre-TH es un factor pronóstico independiente de la aparición de insuficiencia renal post-TH y se asocia con una reducción en la supervivencia post-TH, de ahí la importancia de una evaluación cuidadosa de la función renal en el momento de la evaluación pretrasplante36. La insuficiencia renal aguda relacionada con el síndrome hepatorrenal mejora por lo general después del TH y no parece que tenga un impacto negativo sobre la supervivencia a largo plazo post-TH37. Por el contrario, los sujetos con nefropatía crónica preexistente tienen una supervivencia reducida y un riesgo mayor de requerir hemodiálisis post-TH. Con frecuencia, no obstante, es bastante difícil diferenciar los dos procesos anteriores en los pacientes con cirrosis avanzada. El trasplante combinado hepático y renal es una opción terapéutica que cabe considerar en pacientes seleccionados con insuficiencia renal crónica preexistente y cirrosis en estadio terminal38.
Neoplasias hepáticas y extrahepáticas
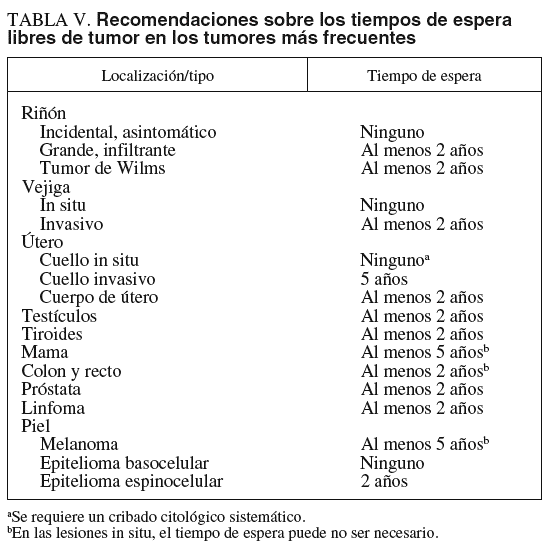
El aumento progresivo de la edad de los candidatos a trasplante ha hecho que el antecedente de neoplasias extrahepáticas sea un fenómeno cada vez más común. Hay dos razones para excluir como candidatos a los pacientes con historia previa de una neoplasia extrahepática. La primera es el impacto negativo del tratamiento inmunosupresor sobre la historia natural de la neoplasia y, en particular, sobre el riesgo de recidiva después del TH. La segunda es que no parece razonable ofrecer la opción del trasplante a alguien cuya expectativa de vida esté notablemente reducida por la neoplasia. Parece, pues, prudente retrasar el TH durante un período razonable de tiempo después de que el tumor haya sido curado. Sin embargo, la duración óptima de este período libre de enfermedad no está bien establecida. La mayor parte de los centros exige un período libre de enfermedad de al menos 2 años desde la curación del tumor. La extensión de este período a 5 años excluye la mayor parte de los pacientes que van a presentar recidiva tumoral. En la tabla V se incluyen unas recomendaciones sobre los tiempos de espera libres de tumor para los tumores más frecuentes en los candidatos potenciales a trasplante. En la práctica, se debe realizar una valoración por parte del servicio de oncología del riesgo de recidiva antes de decidir la inclusión del paciente en la lista de espera de TH.
En los candidatos con carcinoma hepatocelular (CHC) el TH está contraindicado si se detecta una afección extrahepática o una invasión vascular macroscópica39. Los resultados del TH en el colangiocarcinoma son muy malos, incluso en los tumores pequeños sin signos histológicos de invasión local40,41, por lo que, hoy en día, este tumor no es una indicación aceptable de TH, excepto en el contexto de protocolos experimentales42.
Infecciones
La existencia de infección grave activa extrahepática es una contraindicación absoluta al TH. En los pacientes con peritonitis bacteriana espontánea, el tratamiento antibiótico durante 2-5 días suele ser suficiente para esterilizar el líquido ascítico y poder realizar el TH con un margen razonable de seguridad43. Las infecciones respiratorias deben tratarse agresivamente antes de proceder con el TH.
La infección por el virus de la inmunodeficiencia humana (VIH) constituía hasta hace pocos años una contraindicación absoluta al TH. La experiencia inicial con el TH en esta población fue desalentadora, ya que fallecía la mayor parte de los pacientes por infecciones incontrolables44. La situación ha cambiado por completo con el uso generalizado de la terapia antirretroviral de gran actividad (TARGA), que ha mejorado de forma significativa tanto la historia natural de la infección por el VIH como la evolución post-TH. Además, la cirrosis por el VHC se ha convertido en la causa principal de fallecimiento en los pacientes con infección por el VIH bien controlada. por tanto, el número de pacientes con infección por el VIH remitidos a las unidades de TH está aumentando en los últimos años. Hasta el momento, los resultados del TH en los pacientes con infección por el VIH bien controlada con el tratamiento antirretroviral son a corto plazo similares a los de los receptores VIH-negativos45. Aunque se han descrito casos de hepatitis C recurrente de evolución agresiva46, actualmente no hay datos suficientes para concluir que la historia natural de la hepatitis C recurrente es más grave en los receptores VHC-positivos coinfectados por el VIH que en los receptores VHC-positivos no infectados por el VIH. Los criterios para que un paciente con infección por el VIH e insuficiencia hepática sea considerado candidato a TH en España han sido revisados recientemente47.
Aspectos quirúrgicos
La contraindicación quirúrgica más frecuente al TH es la ausencia de un sistema venoso esplácnico viable bien por trombosis venosa portal o por transformación cavernomatosa de la vena porta en niños. La trombosis aislada de la vena porta principal puede resolverse quirúrgicamente mediante trombectomía o mediante la realización de derivaciones; pero si se acompaña de una trombosis extensa del eje esplenomesentérico, el TH se asocia con un riesgo elevado de pérdida del injerto y de mortalidad perioperatoria48.
El antecedente de cirugía abdominal previa es un factor importante que debe considerar el cirujano de trasplante; la presencia de adherencias muy vascularizadas suele superarse con una técnica quirúrgica cuidadosa, aunque a expensas por lo general de un mayor consumo de hemoderivados y de una cirugía más prolongada.
Aspectos psicosociales
Los aspectos psicosociales son, en la práctica, una de las causas más frecuentes de que el TH no se acompañe de resultados satisfactorios49. Los trastornos psiquiátricos graves deben ser valorados cuidadosamente y estar controlados médicamente con garantías de que el paciente va a comprender las exigencias del TH y a cumplir el tratamiento. Además, el TH requiere un soporte social y familiar adecuado que, de no estar presente, pueden comprometer gravemente sus posibilidades de éxito.
Una conducta destructiva continuada resultante de la adicción a drogas y alcohol es una contraindicación absoluta para el TH. En los pacientes con historia de abuso etílico, el cumplimiento de un período de abstinencia etílica mínimo de 6 meses es una exigencia aceptada en la mayoría de los centros antes de poder ser incluidos en lista de espera, aunque no hay evidencia científica que apoye que el cumplimiento de este requisito garantice la abstinencia post-TH50. No obstante, parece prudente mantener este período de abstinencia, siempre que sea posible, para valorar además si la función hepática mejora o se estabiliza tras el abandono de la ingesta etílica y se puede evitar el TH. En pacientes seleccionados con enfermedad hepática avanzada y con criterios de mal pronóstico a corto plazo, el cumplimiento estricto de este período puede no ser necesario si el informe psiquiátrico es favorable.
La capacidad de seguir el tratamiento médico debe estar asegurada antes de que el paciente pueda ser considerado candidato a TH. De forma similar, cu aceptado como candidato a TH. Los pacientes en programa de mantenimiento con metadona parecen tener una evolución postrasplante y una tasa de cumplimiento terapéutico similar a la de otros receptores de trasplante, si bien requieren más fármacos analgésicos y dosis mayores de metadona durante el período postoperatorio inicial19.
Obesidad
La obesidad tiene un impacto negativo tanto en la supervivencia inmediata como a largo plazo. En Estados Unidos, el 21% de los receptores de TH es obeso (índice de masa corporal [IMC] > 30)51. Entre los receptores obesos hay una mayor proporción de mujeres, los pacientes tienen la creatinina sérica elevada y es más frecuente la presencia de cirrosis criptogenética y diabetes. En los obesos mórbidos (IMC > 40), la falta de función primaria del injerto y la mortalidad inmediata al cabo de 1 y 2 años son más elevadas. En los pacientes muy obesos (IMC > 35) y en los obesos mórbidos, la mortalidad al quinto año es más alta, fundamentalmente en relación con las complicaciones cardiovasculares51. Por tanto, se debe recomendar la reducción de peso en los receptores obesos en espera de TH, sobre todo si el IMC es > 35.
Desnutrición
La desnutrición es uno de los problemas más infravalorados en los pacientes con hepatopatía terminal en espera de TH. La prevalencia de la desnutrición en los pacientes con hepatopatía es difícil de valorar por la falta de criterios diagnósticos estandarizados en esta población. Además, la retención hídrica y el hecho de que los valores séricos de la mayor parte de las proteínas viscerales reflejen tanto la insuficiencia hepatocelular como la reserva nutricional defectuosa complican la valoración nutricional en los pacientes con cirrosis. Sin embargo, estas limitaciones no justifican que se omita la evaluación nutricional de los candidatos a TH.
La desnutrición calórico-proteica está considerada por algunos autores como la complicación más frecuente en los pacientes con cirrosis. La prevalencia difiere según la etiología de la enfermedad. Está presente en el 20% de los pacientes con cirrosis compensada, en el 80-100% de los pacientes con cirrosis descompensada y hospitalizados, y en el 33-90% de los pacientes en lista de espera52. La patogenia de la desnutrición en la cirrosis no está clara. El estado nutricional preoperatorio se asocia con el desarrollo de complicaciones postoperatorias y con la mortalidad53.
EVALUACION DE LOS CANDIDATOS A TRASPLANTE HEPATICO
La evaluación pretrasplante es un proceso multidisciplinario en el que participan fundamentalmente hepatólogos, cirujanos de trasplante, anestesistas, radiólogos, cardiólogos, coordinadoras de trasplante, asistentes sociales y psiquiatras/psicólogos con experiencia en el tratamiento de los pacientes con adicción o abuso de drogas. La participación de otros especialistas depende del protocolo de cada centro y de las características de los pacientes.
Las funciones del hepatólogo son confirmar que el paciente necesita un TH y, si se trata de pacientes cirróticos, implementar un plan de tratamiento de las complicaciones de la cirrosis, evaluar aspectos específicos de la enfermedad hepática que pueden tener un impacto potencial sobre la evolución postrasplante y valorar la existencia de comorbilidades asociadas y contraindicaciones posibles al trasplante. Por su parte, el cirujano de trasplante evalúa el riesgo quirúrgico y los aspectos técnicos del trasplante. La valoración psicosocial es una parte importante de la evaluación pretrasplante dirigida a valorar los aspectos relacionados con el abuso de tóxicos, el riesgo de recidiva, la capacidad de cumplimiento terapéutico y el apoyo social y familiar.
No hay un protocolo único evaluación pre-TH sino que cada centro ha elaborado el suyo en el que unas serie de determinaciones analíticas y exploraciones complementarias apenas difieren de un centro a otro, mientras que otras aparecen en el protocolo según su disponibilidad en el centro, o en función de las líneas de interés o experiencia de un grupo determinado en una enfermedad o aspecto específicos.
Evaluación en relación con la hepatopatía
Desde el punto de vista de la evaluación de un candidato, el primer paso es establecer la etiología de la enfermedad hepática. Este aspecto es, hoy en día, fácil en la gran mayoría de los casos, basándose en los estudios serológicos y, si fuera necesario, en la biopsia hepática. No es necesario insistir sobre este punto, pues el diagnóstico etiológico está bien establecido en la inmensa mayoría de los pacientes remitidos para evaluación pretrasplante. En los raros casos en que esto no es así, se debe realizar un estudio cuidadoso de la etiología de la enfermedad.
El segundo paso es valorar la gravedad de la enfermedad hepática y la necesidad del TH con los modelos pronósticos comentados previamente.
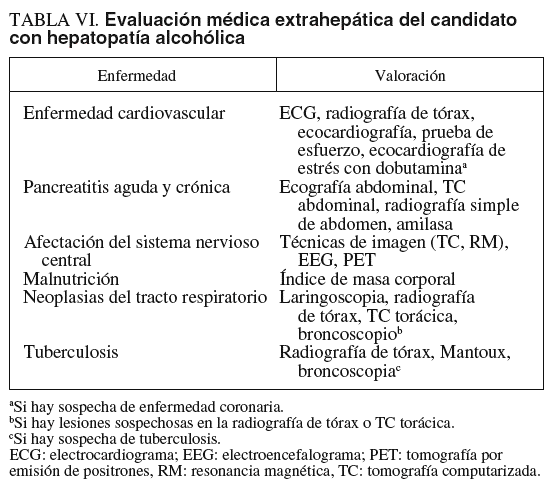
En los pacientes con hepatitis B, se debe descartar la presencia de una coinfección delta, cada vez más infrecuente, sobre todo en pacientes con antecedentes de adicción a drogas por vía parenteral, y determinar la carga viral por si está indicado iniciar tratamiento antiviral antes del trasplante (v. más adelante, en el apartado que describe la evaluación microbiológica). En los pacientes con hepatitis C, se debe determinar el genotipo y la carga viral. En los pacientes con hepatopatía alcohólica, se debe valorar cuidadosamente antes del TH la presencia de comorbilidades que puedan afectar negativamente los resultados del TH54 (tabla VI).
En cuanto al estudio de la hipertensión portal y de la permeabilidad del sistema venoso portal, se debe realizar una gastroscopia y una ecografía Doppler. Si ésta sugiere trombosis portal o plantea dudas sobre la permeabilidad del sistema venoso portal, se pueden realizar técnicas alternativas, como la resonancia magnética (RM) vascular o la angiotomografía computarizada. Hoy en día, es excepcional tener que recurrir a la realización de una arteriografía del tronco celíaco y de la mesentérica superior con retorno venoso para valorar la presencia y la extensión de una trombosis venosa portal.
Como cribado del CHC, la ecografía tiene una sensibilidad entre el 65 y el 80% y una especificidad superior al 90%55. En los candidatos con CHC conocido pre-TH, la estadificación pre-TH incluye la realización de tomografía computarizada (TC) o RM, técnicas con fiabilidad diagnóstica alrededor del 80%56. La RM es mejor que la TC helicoidal en la detección de nódulos entre 10 y 20 mm de diámetro (el 84 frente al 47%), pero ambas técnicas son poco fiables en la detección de nódulos < 1 cm56. Hoy en día, la TC poslipiodol apenas se utiliza en la estadificación pre-TH del CHC. Aunque no hay estudios aleatorizados al respecto, no parece necesario realizar un estudio de extensión más amplio (TC cerebral y torácica, gammagrafía ósea) en los tumores que se ajustan a los criterios de Milán (tumor único hasta 5 cm, o 2-3 nódulos, el de mayor diámetro de 3 cm)39.
Evaluación microbiológica
La valoración microbiológica incluye diferentes aspectos (tabla VII). Se deben determinar el estado serológico del receptor frente a los virus hepatotropos: virus de la hepatitis A (VHA), B (VHB) y C (VHC). La prevalencia de anticuerpos totales frente al VHA es muy alta en los pacientes con cirrosis remitidos para evaluación pre-TH en nuestro medio. Los escasos candidatos con serología VHA negativa deberían vacunarse frente al VHA, aunque la eficacia de la vacuna en esta población es notablemente inferior a la observada en los sujetos inmunocompetentes57,58. De forma similar, los candidatos sin evidencia serológica de exposición al VHB deberían vacunarse aunque, como en el caso anterior, el porcentaje que muestra respuesta a la vacuna es muy reducido, sobre todo en los pacientes con hepatopatía muy avanzada58,59.
En los pacientes con hepatopatía relacionada con el VHB hay una relación clara entre la presencia de replicación viral activa en el momento del TH y el riesgo de reinfección del injerto por este virus60. Hasta hace pocos años, la presencia de replicación viral activa, valorada mediante técnicas de hibridización convencional y definida en general como una carga viral > 105 copias/ml, era una contraindicación absoluta al TH por el elevado riesgo de reinfección del injerto. Hoy en día, la replicación viral activa es sólo una contraindicación relativa temporal, pues disponemos de fármacos antivirales muy potentes (lamivudina y adefovir) que permiten reducir notablemente la carga viral antes del TH a valores < 102-103 copias/ml, con lo que disminuye el riesgo de reinfección del injerto por el VHB61. En los pacientes en que no hay una replicación viral activa en el momento basal, denominados «no replicadores espontáneos», la carga viral se debe monitorizar cada 3-6 meses para descartar aumentos que precisen el inicio de tratamiento antiviral.
La evaluación microbiológica también incluye la determinación de analíticas de importancia a la hora de establecer el riesgo de infecciones post-TH (tabla VII). Los candidatos a TH con resultado positivo de la prueba de la tuberculina, tras excluirse la presencia de infección activa, deben recibir profilaxis con isoniazida, sobre todo si tienen antecedentes de tuberculosis o la radiografía de tórax muestra signos residuales de tuberculosis62. La valoración infecciosa debe incluir también el cribado de focos sépticos ocultos, sobre todo en la cavidad oral.
Evaluación cardiológica
La valoración cardiológica pre-TH sirve para excluir la presencia de cardiopatía isquémica, valvulopatías e insuficiencia cardíaca de otras etiologías29. Debe ser especialmente cuidadosa en los pacientes con cirrosis etílica y hemocromatosis, ya que presentan un riesgo elevado de miocardiopatía. La valoración cardiológica básica incluye, además de una historia clínica y una exploración física cuidadosas, la realización de una radiografía de tórax posteroanterior y lateral, electrocardiograma (ECG) y ecocardiografía. Aunque no todos los centros consideran obligatoria la realización de una ecocardiografía, ésta, sin embargo, debe realizarse al menos en los siguientes casos: candidatos de edad avanzada (> 60 años), pacientes con cirrosis de etiología etílica y con hemocromatosis y en los candidatos con sospecha de cardiopatía en función de la historia clínica y los hallazgos de la exploración física o del ECG. A los pacientes con una fracción de eyección (FE) del ventrículo izquierdo reducida se les debería realizar una coronariografía, aunque el valor de corte de la FE que obliga a la realización de esta prueba no está bien establecido29.
La ecocardiografía es la prueba de elección del cribado de la hipertensión portopulmonar, aunque el valor predictivo de un resultado positivo es bajo34. Por este motivo, en los pacientes en que la ecocardiografía detecta una hipertensión pulmonar, se debe realizar un estudio de cateterismo de las cavidades derechas para confirmar su presencia y deteminar su gravedad.
La prevalencia de la enfermedad coronaria en candidatos a TH no se conoce con seguridad. Sin embargo, debe descartarse la presencia de enfermedad coronaria oculta en los candidatos que presenten 2 o más de los siguientes factores de riesgo: edad > 50 años, tabaquismo, diabetes, hipertensión o historia familiar o clínica de cardiopatía isquémica. Carey et al63 documentaron una incidencia de cardiopatía isquémica moderada o grave en el 27% de los candidatos de más de 50 años, y la diabetes era el factor de riesgo más importante. La ecocardiografía de estrés con dobutamina parece ser en algunos estudios una técnica útil en el cribado de la enfermedad coronaria oculta en los pacientes cirróticos64. En los pacientes con un resultado positivo de la prueba, se debe realizar una coronariografía para confirmar y delinear con más detalle la coronariopatía.
Evaluación respiratoria
La evaluación respiratoria incluye, además de la historia clínica y una exploración física cuidadosa, una radiografía de tórax posteroanterior y una espirometría con gasometría arterial en bipedestación. La realización de otras exploraciones vendrá determinada por los hallazgos de éstas.Se debe sospechar la presencia de un síndrome hepatopulmonar en los candidatos que tengan disnea o que en la gasometría arterial en bipedestación tengan una ppO2 < 80 mmHg, o un gradiente alvéolo-arterial de O2 > 15 mmHg34. La ecocardiografía transtorácica con contraste es la técnica de elección para confirmar la presencia de un síndrome hepatopulmonar. La gammagrafía de perfusión pulmonar con macroagregados de albúmina es menos sensible que la ecocardiografía y, además, un resultado positivo no permite diferenciar entre la presencia de comunicaciones intracardíacas y dilataciones vasculares intrapulmonares características del síndrome hepatopulmonar. En cambio, la gammagrafía permite la cuantificación de las vasodilataciones intrapulmonares mediante la valoración de la captación en órganos extrapulmonares, como el cerebro, el riñón, el bazo y el hígado.
Evaluación renal
La valoración renal básica incluye la determinación de urea, creatinina, iones, aclaramiento de creatinina, sedimento urinario y, en casos seleccionados, proteinuria en muestra de orina de 24 h. Es excepcional tener que recurrir a una biopsia renal en los candidatos a TH en los que hay dudas sobre la etiología de la insuficiencia renal, si bien algunos grupos de investigación defienden una actitud más agresiva al respecto.
Evaluación neurológica
La evaluación neurológica es especialmente importante, y no se debería omitir en los candidatos de edad avanzada (> 60 años), en los pacientes con hepatopatía alcohólica y en los pacientes con encefalopatía recurrente o crónica. La valoración básica en la mayoría de los centros incluye la realización de técnicas de imagen convencionales (TC, RM), aunque hay una correlación escasa entre la estructura y la función. La participación del neurólogo en la evaluación pretrasplante no es habitual en los programas de TH, salvo en casos seleccionados. En los pacientes con abuso etílico, es importante distinguir la encefalopatía hepática del daño cerebral orgánico inducido por el alcohol, pero a menudo esto resulta muy difícil, así como la capacidad de predecir la recuperación de la clínica neurológica después del TH. En estos pacientes, la presencia de una neuropatía (autonómica, sensitiva o motora) puede asociarse con una peor evolución postrasplante, si bien esto no se ha demostrado de forma concluyente. De hecho, la neuropatía puede mejorar de forma significativa después del trasplante65. La miopatía alcohólica mejora habitualmente con la abstinencia, y raramente representa un problema en el proceso de selección.
Evaluación psicosocial
En los resultados del TH, influye mucho la actitud del paciente para cumplir con las exigencias que conlleva, tanto en el estilo de vida como en el cumplimiento del tratamiento médico. En este sentido, la valoración psicológica es importante para detectar o valorar trastornos psiquiátricos que pueden comprometer el éxito del TH, sobre todo en pacientes con antecedentes de trastornos psiquiátricos o de abuso de drogas, incluido el alcohol. Además, los pacientes deben tener un apoyo familiar o social adecuado tanto en el período postrasplante inmediato como a largo plazo. Krahn49 ha realizado una excelente revisión de los aspectos psiquiátricos y psicosociales del TH.
Evaluación de neoplasias extrahepáticas
En este aspecto, como en otros, no hay un protocolo único para todos los centros. Debería realizarse un cribado del cáncer endocervical, de mama, colorrectal y de próstata, siguiendo las recomendaciones establecidas en la población general. En los pacientes con colangitis esclerosante primaria y colitis ulcerosa se debe realizar una colonoscopia completa con biopsia de las lesiones sospechosas. En los pacientes trasplantados por cirrosis etílica e historia de tabaquismo hay una elevada incidencia de neoplasias de cabeza, cuello y esófago después del TH66,67. Parece, pues, prudente excluir la presencia de cáncer precoz en estas áreas antes del TH en este subgrupo de candidatos, siempre que sea posible.
Evaluación del estado nutricional
Como se ha comentado anteriormente, la desnutrición se asocia con frecuencia a la cirrosis, estando presente hasta en un 70% de los pacientes, sobre todo en los estadios avanzados de la enfermedad, y su presencia se relaciona con una mayor morbilidad y un peor pronóstico postrasplante. Por tanto, se debe realizar una valoración del estado nutricional de los candidatos a TH e identificar los que presentan un riesgo mayor, así como mejorar su estado nutricional antes del TH siempre que sea posible. La participación activa de la unidad de dietética y/o nutrición es fundamental para que este aspecto tan relevante, aunque poco cuidado, de la evaluación pretrasplante se realice correctamente.
CONCLUSIONES
El TH es el tratamiento de elección de la enfermedad hepática en estadio terminal. En la época actual, de escasez de órganos donantes, es necesaria una selección cuidadosa de los candidatos a este procedimiento. Por un lado, el trasplante se debe evitar en pacientes con hepatopatía demasiado estable en los que la expectativa de vida sin trasplante sea superior a la esperable con el TH. Por otro lado, el TH debe evitarse en pacientes con una enfermedad hepática muy avanzada o con procesos asociados que limiten de forma significativa la supervivencia post-TH. El primer objetivo de la evaluación pretrasplante, un proceso multidisciplinario por naturaleza, es determinar la necesidad del trasplante. En este sentido, el sistema MELD y la clasificación de CP cumplen, a pesar de sus limitaciones, su función como métodos para valorar el pronóstico de los pacientes con cirrosis. El TH se asocia con una morbilidad significativa y, por tanto, todas las opciones terapéuticas deben tenerse en cuenta antes de considerar esta alternativa terapéutica. Finalmente, una valoración preoperatoria cuidadosa y la exclusión de comorbilidades es esencial para optimizar los resultados del TH. Todo esto redundará en un aprovechamiento óptimo del pool de donantes.
AGRADECIMIENTOS
Trabajo realizado en parte con la ayuda de la beca C03/C2 de la Red Nacional de Centros de Investigación en Hepatología y Gastroenterología (RNIHG), ISCIII.
S.B. disfruta de un contrato del Instituto de Salud Carlos III, Programa de Recursos Humanos y Difusión de la Investigación. Ministerio de Sanidad (Contrato CM04/00217).