Recientemente, la Agencia Europea del Medicamento ha aprobado el uso de telaprevir (Incivo®, Janssen) y boceprevir (Victrelis®, MSD) combinados con interferón pegilado y ribavirina en triple terapia como tratamiento de elección en pacientes con hepatitis crónica C genotipo 1. La elevada eficacia de la triple terapia incluso en cirróticos o en pacientes previamente no respondedores al tratamiento con interferón pegilado y ribavirina supone un paso adelante fundamental en el manejo de la hepatitis crónica C. Sin embargo, desde el punto de vista de la práctica clínica habitual el tratamiento triple es un importante reto que exige conocer detalladamente diversos aspectos que difieren significativamente de la terapia estándar de la hepatitis C con interferón pegilado y ribavirina, como el perfil y manejo de los efectos adversos más frecuentes, las interacciones farmacológicas más relevantes y la importancia de respetar las reglas de suspensión del tratamiento.
The European Medicines Agency has recently approved the use of telaprevir (Incivo®, Janssen) and boceprevir (Victrelis®, MSD) combined with pegylated interferon and ribavirin in triple therapy as the treatment of choice in patients with genotype 1 chronic hepatitis C infection. The high efficacy of triple therapy, even in patients with cirrhosis or those previously unresponsive to pegylated interferon and ribavirin, represents a major step forward in the management of chronic hepatitis C infection. However, in routine clinical practice, triple therapy poses a major challenge requiring detailed knowledge of various aspects that differ substantially from the standard therapy of hepatitis C infection with pegylated interferon and ribavirin. These aspects include the profile and management of the most common adverse effects, the most important drug interactions, and the importance of respecting the guidelines for treatment withdrawal.
El tratamiento de elección de la hepatitis crónica C ha consistido durante la última década en la combinación de interferón pegilado y ribavirina (PR) durante 24 semanas en pacientes infectados por el virus de la hepatitis C (VHC) genotipos 2 o 3 y durante 48 semanas en pacientes con VHC genotipos 1 o 41. Este tratamiento alcanza tasas de respuesta viral sostenida (RVS) en torno al 45-55% en los pacientes infectados por VHC genotipos 1 o 4 y del 70-80% en pacientes infectados por VHC genotipos 2 o 3. La obtención de RVS se ha asociado a una clara mejoría en el pronóstico de la enfermedad hepática de base y con ello en la supervivencia de los pacientes2, por lo que el desarrollo de estrategias encaminadas a mejorar las tasas de respuesta al tratamiento ha presentado importantes avances en los últimos años. En este sentido, los esfuerzos por desarrollar moléculas con acción antiviral directa han resultado en la aprobación reciente de telaprevir (T) y boceprevir (BOC), 2 moléculas que actúan inhibiendo la proteasa NS3/4A del VHC genotipo 1. Por sus excelentes resultados, el tratamiento de primera línea de la hepatitis C crónica genotipo 1 pasará en los próximos meses a ser la combinación de interferón pegilado, ribavirina y un inhibidor de proteasa. A continuación revisaremos los aspectos más prácticos del uso de la triple terapia con estos fármacos.
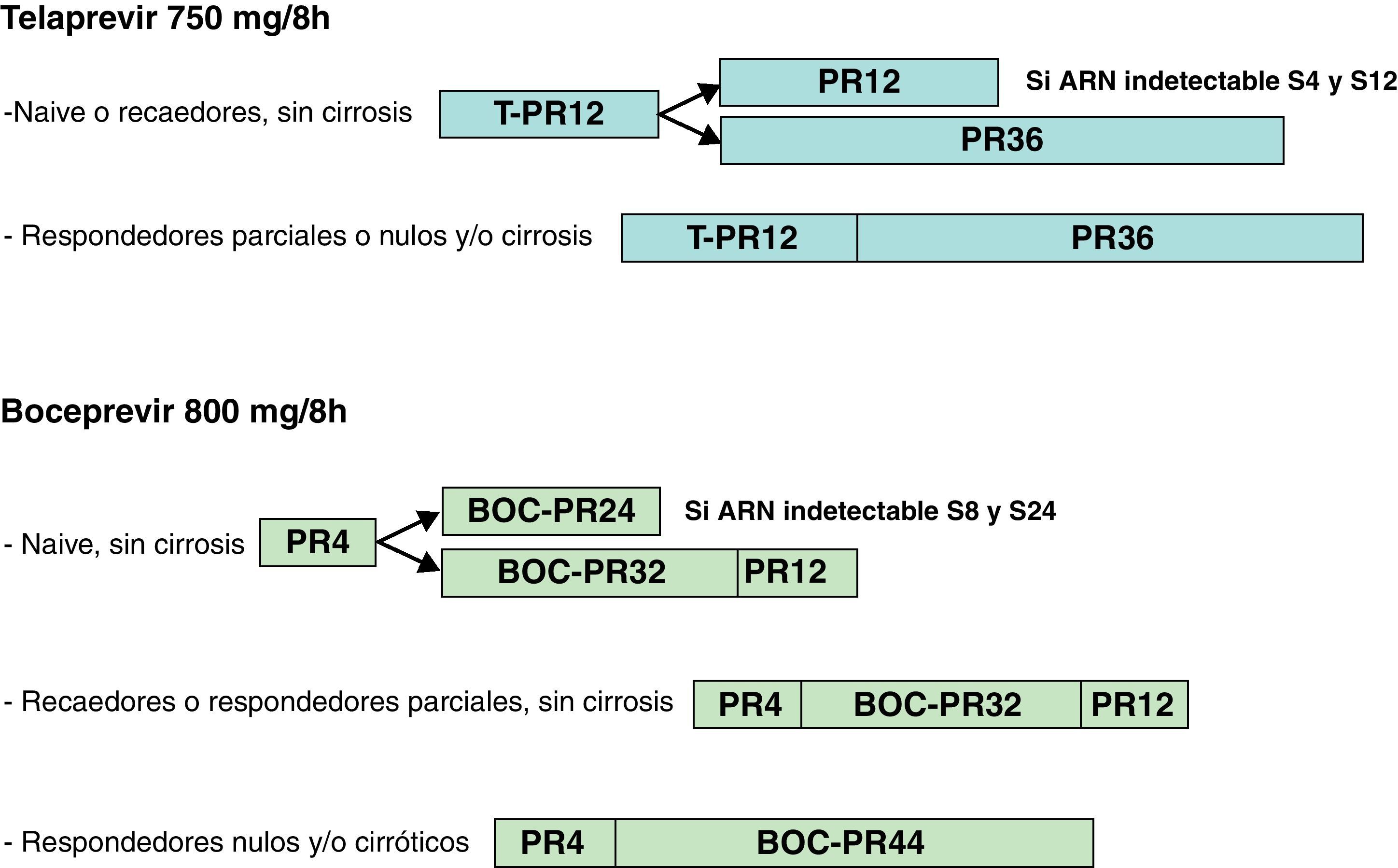
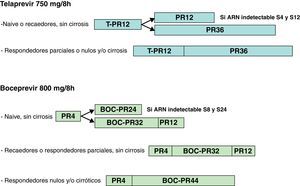
Pautas del tratamiento: duración, dosis, posología y seguimientoTelaprevirLos ensayos clínicos en fase III han demostrado unas tasas de RVS del 75% con la combinación T12PR24/48 (telaprevir, interferón pegilado y ribavirina durante 12 semanas seguidas de otras 12 o 36 semanas de PR en pacientes nunca tratados previamente [naïve])3. En pacientes previamente respondedores nulos, respondedores parciales o con recaída a tratamientos previos, la combinación T12PR48 (triple terapia durante 12 semanas seguidas de 36 semanas de PR) obtuvo tasas de RVS del 26, 59 y 83%, respectivamente4. Las tasas de respuesta fueron inferiores en pacientes con fibrosis avanzada o cirrosis, que en general se benefician de pautas más largas de tratamiento. Así pues, la pauta recomendada de tratamiento con telaprevir incluye 12 semanas de triple terapia, seguidas de 12-36 semanas más de interferón pegilado y ribavirina en función de la existencia y respuesta a tratamientos previos y el estadio de fibrosis basal5 (fig. 1).
La dosis aprobada de telaprevir es de 750mg/8h y el fármaco está disponible en comprimidos de 375mg, por lo que al tratamiento estándar con interferón pegilado y ribavirina se deberán añadir 6 nuevos comprimidos. La exposición a telaprevir aumenta de una manera muy importante cuando se ingiere con una comida calórica, recomendándose por lo tanto tomar la medicación con una pequeña cantidad de alimentos ricos en grasas5.
BoceprevirLos ensayos en fase III de boceprevir mostraron que la combinación durante 24-44 semanas de boceprevir, interferón pegilado y ribavirina (BOC-PR) precedida de una fase de lead-in de 4 semanas de PR resulta en tasas de RVS del 67% en pacientes no tratados previamente mientras que BOC-PR durante 32-44 semanas precedida de 4 semanas de lead-in obtuvo tasas de RVS del 69-75% en pacientes con recaída a tratamientos previos con PR y del 40-52% en pacientes con respuesta parcial a previos tratamientos con PR (no se incluyeron pacientes con respuesta nula previa en los estudios con boceprevir)6–8. De manera similar a la triple terapia con telaprevir, los pacientes con fibrosis más avanzada presentaron una menor respuesta al tratamiento, por lo que en este grupo de pacientes se recomiendan pautas más largas de tratamiento. En estos estudios se objetivó que el descenso en la carga viral de más de un logaritmo tras el periodo de 4 semanas de PR (lead-in) es un buen predictor de RVS, especialmente en pacientes no respondedores a un tratamiento previo, por lo que la cinética viral durante esta fase podría utilizarse como criterio para decidir la duración del tratamiento triple o incluso si éste no está indicado (p. ej., en pacientes cirróticos con caída de la carga viral menor a un logaritmo en estas 4 semanas de lead-in, cuyas probabilidades de respuesta con triple terapia están probablemente en torno al 10-15%). En la figura 1 se presenta la pauta recomendada de tratamiento triple con boceprevir9.
Boceprevir está disponible en forma de cápsulas duras de 200mg y la dosis aprobada es de 800mg/8h combinado con interferón pegilado alfa-2b y ribavirina, por lo que el tratamiento supone 12 cápsulas a añadir al tratamiento habitual durante 24, 32 o 44 semanas en función de la cinética de aclaramiento viral, del grado de fibrosis basal y de si el paciente había recibido o no tratamientos previos. La ingesta con alimentos aumenta la exposición al fármaco por lo que se recomienda asimismo tomar la medicación con algo de comida que sin embargo no debe tener ninguna composición especial9.
Como se desarrollará más adelante, los riesgos que supone la falta de respuesta hacen que sea extremadamente importante que los pacientes sean conscientes de la importancia de cumplir correctamente la dosis indicada del tratamiento con inhibidores de proteasa. Por este motivo, la implicación del médico en asegurar la adherencia al régimen prescrito es de gran relevancia. Para ello, así como valorar la potencial aparición de efectos adversos, es recomendable realizar frecuentes visitas de seguimiento en los pacientes con tratamiento triple, siendo éstas especialmente importantes en las primeras semanas del tratamiento. En general, sería recomendable visitar a los pacientes al menos en las semanas 2, 4, 8 y 12 tras comenzar el tratamiento triple, mientras que posteriormente la frecuencia de las visitas se podría realizar cada 4-8 semanas si no se producen efectos adversos relevantes.
Manejo de los efectos adversos de la triple terapiaEfectos dermatológicosLos efectos sobre la piel y anejos del tratamiento con interferón pegilado y ribavirina son bien conocidos y representan alrededor del 10% de todos los efectos adversos10. Incluyen reacciones locales a la inyección subcutánea y reacciones generalizadas, y en general suelen consistir en una dermatitis con lesiones de tipo eccematoso, pápulas eritematosas y microvesículas que aparecen fundamentalmente en el tronco y extremidades y tienen tendencia a excoriarse. En general, estos efectos adversos suelen ser bien tolerados y responden correctamente al tratamiento con corticoides tópicos y emolientes, requiriendo la interrupción del tratamiento en muy pocas ocasiones.
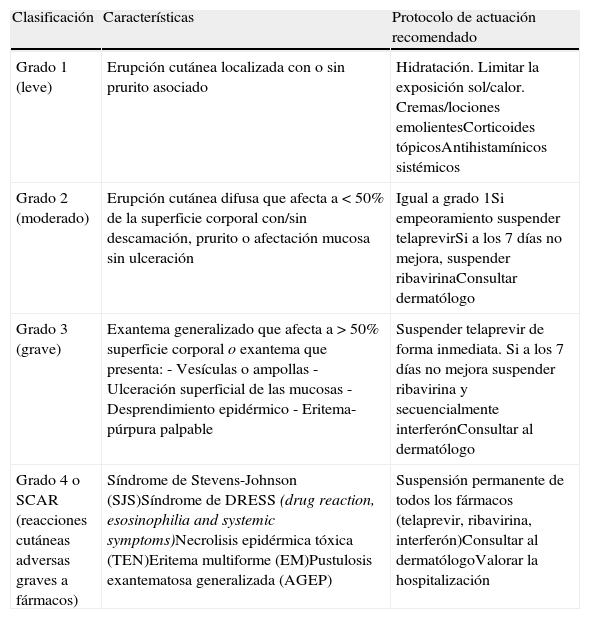
Si bien boceprevir no se ha asociado a una mayor tasa de efectos adversos cutáneos, en los ensayos en fase II y III de telaprevir se observó una mayor frecuencia de reacciones dermatológicas en los pacientes que recibieron la triple terapia respecto a los pacientes en tratamiento estándar11. En un análisis conjunto de cinco estudios en fase II y III que incluyó 1.346 pacientes que recibieron triple terapia incluyendo la dosis aprobada de telaprevir (750mg/8h durante 12 semanas) y 764 pacientes que recibieron tratamiento estándar con placebo se observó una incidencia de exantema del 55% y de prurito del 51% en los pacientes con telaprevir, siendo del 33 y 26%, respectivamente, en los pacientes que recibieron placebo3,4,12–14. La severidad de los efectos adversos dermatológicos se graduó en 4 categorías (tabla 1), siendo más del 90% de las reacciones grado I o II (no severas). Hasta el 6% de los pacientes requirió la interrupción de telaprevir debido a efectos dermatológicos observándose, además, que la mayoría de las reacciones cutáneas ocurrían durante las primeras 4 semanas del tratamiento. En los ensayos en fase III se estableció un plan de manejo (tabla 1) de estas complicaciones que condujo a una disminución de la tasa de interrupción del tratamiento por efectos cutáneos desde el 6% en los ensayos en fase II a únicamente el 1% en los ensayos en fase III. Así pues, estos datos demuestran que un correcto manejo de los efectos adversos dermatológicos permite minimizar su impacto clínico.
Clasificación del exantema según gravedad y protocolo de actuación recomendado en los ensayos en fase III de telaprevir
| Clasificación | Características | Protocolo de actuación recomendado |
| Grado 1 (leve) | Erupción cutánea localizada con o sin prurito asociado | Hidratación. Limitar la exposición sol/calor. Cremas/lociones emolientesCorticoides tópicosAntihistamínicos sistémicos |
| Grado 2 (moderado) | Erupción cutánea difusa que afecta a < 50% de la superficie corporal con/sin descamación, prurito o afectación mucosa sin ulceración | Igual a grado 1Si empeoramiento suspender telaprevirSi a los 7 días no mejora, suspender ribavirinaConsultar dermatólogo |
| Grado 3 (grave) | Exantema generalizado que afecta a > 50% superficie corporal o exantema que presenta:- Vesículas o ampollas- Ulceración superficial de las mucosas- Desprendimiento epidérmico- Eritema-púrpura palpable | Suspender telaprevir de forma inmediata. Si a los 7 días no mejora suspender ribavirina y secuencialmente interferónConsultar al dermatólogo |
| Grado 4 o SCAR (reacciones cutáneas adversas graves a fármacos) | Síndrome de Stevens-Johnson (SJS)Síndrome de DRESS (drug reaction, esosinophilia and systemic symptoms)Necrolisis epidérmica tóxica (TEN)Eritema multiforme (EM)Pustulosis exantematosa generalizada (AGEP) | Suspensión permanente de todos los fármacos (telaprevir, ribavirina, interferón)Consultar al dermatólogoValorar la hospitalización |
En general, telaprevir produce un cuadro clínico dermatológico que es muy similar al producido por el interferón y ribavirina, consistente en un exantema eccematoso que se suele acompañar de prurito y sequedad de piel11. Suele aparecer en las primeras 4 semanas del tratamiento triple, aunque puede observarse en cualquier momento del mismo, y una vez concluidas las 12 semanas de telaprevir las probabilidades de efectos adversos cutáneos se igualan a las de los pacientes con tratamiento estándar. El tratamiento que se recomienda consiste en cremas emolientes o lociones ricas en grasa, uso de corticoides tópicos (crema o loción) y antihistamínicos sistémicos. En caso de reacciones grado III se debe suspender telaprevir, interrumpiendo secuencialmente ribavirina y/o interferón pegilado en caso de no mejoría del cuadro en los siguientes 7 días. No se requiere suspender el telaprevir en caso de reacciones grado I-II, sin embargo, se debe realizar un seguimiento exhaustivo en los siguientes días a la aparición del exantema hasta la resolución del mismo para descartar empeoramiento en cuyo caso sí se debe valorar la retirada del fármaco. Finalmente, parece lógico recalcar que es fundamental una correcta hidratación e higiene de la piel, así como evitar el uso de ropa ajustada y el calor local y limitar la exposición al sol para minimizar la aparición de efectos adversos cutáneos. El uso de corticoides sistémicos no ha sido evaluado y por lo tanto no debe recomendarse. Además, la asociación de telaprevir con dexametasona produce un descenso de la exposición al inhibidor de la proteasa, pudiendo por lo tanto disminuir su eficacia.
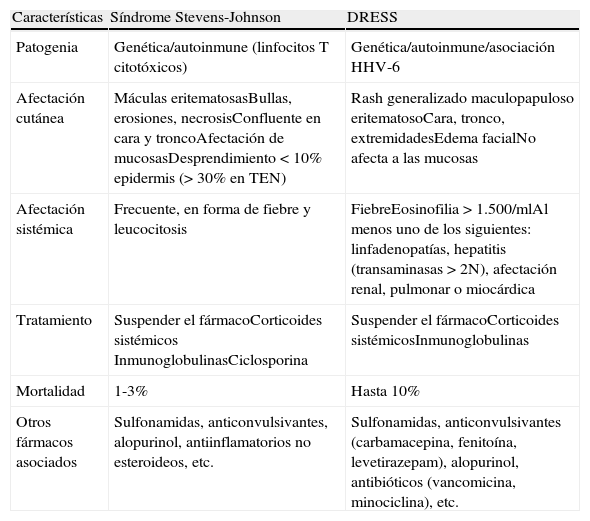
Merece especial consideración la potencial asociación de telaprevir con la aparición de reacciones adversas sistémicas graves, incluyendo casos aislados de síndrome de Stevens-Johnson y DRESS (drug reaction with eosinophilia and systemic symptoms), que son potencialmente letales15,16. Las características más importantes de estas entidades están reflejadas en la tabla 2 y es fundamental su reconocimiento temprano, ya que su aparición requiere la suspensión inmediata de los 3 fármacos y la consulta urgente con un dermatólogo. Circunstancias como la fiebre > 38,5°, la eosinofilia o la aparición de linfadenopatías acompañando al exantema deben hacer sospechar un DRESS, mientras que la aparición de ampollas, afectación mucoso o separación epidérmica deben alertar sobre un potencial síndrome de Stevens-Johnson. Como se ha señalado, la vigilancia constante, el rápido reconocimiento de síntomas y signos de alarma y la utilización de un protocolo definido de manejo del exantema son capaces de optimizar el triple tratamiento con telaprevir maximizando las probabilidades de RVS y permitiendo un reconocimiento precoz de los efectos adversos graves.
Características del síndrome Stevens-Johnson y de DRESS
| Características | Síndrome Stevens-Johnson | DRESS |
| Patogenia | Genética/autoinmune (linfocitos T citotóxicos) | Genética/autoinmune/asociación HHV-6 |
| Afectación cutánea | Máculas eritematosasBullas, erosiones, necrosisConfluente en cara y troncoAfectación de mucosasDesprendimiento < 10% epidermis (> 30% en TEN) | Rash generalizado maculopapuloso eritematosoCara, tronco, extremidadesEdema facialNo afecta a las mucosas |
| Afectación sistémica | Frecuente, en forma de fiebre y leucocitosis | FiebreEosinofilia > 1.500/mlAl menos uno de los siguientes: linfadenopatías, hepatitis (transaminasas > 2N), afectación renal, pulmonar o miocárdica |
| Tratamiento | Suspender el fármacoCorticoides sistémicos InmunoglobulinasCiclosporina | Suspender el fármacoCorticoides sistémicosInmunoglobulinas |
| Mortalidad | 1-3% | Hasta 10% |
| Otros fármacos asociados | Sulfonamidas, anticonvulsivantes, alopurinol, antiinflamatorios no esteroideos, etc. | Sulfonamidas, anticonvulsivantes (carbamacepina, fenitoína, levetirazepam), alopurinol, antibióticos (vancomicina, minociclina), etc. |
DRESS: drug reaction, esosinophilia and systemic symptoms; HHV-6: virus del herpes humano tipo 6; TEN: necrólisis epidérmica tóxica.
La triple terapia, utilizando tanto boceprevir como telaprevir, se ha asociado a una mayor tasa de anemia que el tratamiento estándar4,6–8,17. En los ensayos fase II-III, se observó anemia en el 49% de los pacientes tratados con la combinación BOCPR y en el 32% de los pacientes tratados con la combinación TPR, frente a tasas de anemia del 29 y el 15% en los grupos control de cada fármaco, respectivamente. En general, los inhibidores de la proteasa provocan un descenso adicional en los valores de hemoglobina media de 1 g/dl respecto al tratamiento estándar, en la mayoría de los casos se trata de anemia leve (Hb<10g/dl: 34%) y no de anemia severa (Hb<8,5g/dl: 8%). La dosis de inhibidor de la proteasa nunca debe ser reducida ante el riesgo de facilitar el desarrollo de cepas resistentes y provocar un breaktrough viral, por ello el manejo de la anemia debe realizarse mediante el ajuste de dosis de ribavirina, la introducción precoz de eritropoyetina (si bien este fármaco no se ha utilizado en los ensayos con telaprevir) y la transfusión sanguínea en caso necesario.
Síntomas anorrectalesAmbos inhibidores de la proteasa son metabolizados en el hígado por el sistema CYP3A y su vía fundamental de eliminación es fecal. Probablemente debido a la presencia en heces de metabolitos de los fármacos se ha comunicado una mayor incidencia de síntomas anorrectales, incluyendo prurito anal (6%), hemorroides (12%) o proctalgia (8%), especialmente cuando utilizamos telaprevir. En general estos síntomas suelen ser leves y responden a tratamiento tópico.
Suspensión del tratamiento: reglas de futilidadComo se ha señalado previamente, la triple terapia con boceprevir o telaprevir obtiene tasas de RVS considerablemente superiores a las del tratamiento estándar con interferón pegilado y ribavirina. Sin embargo, se ha comentado también que el tratamiento no está exento de efectos adversos que pueden ser potencialmente graves y, por otra parte, en los pacientes no respondedores se pueden generar cepas virales resistentes, cuyas consecuencias sobre la evolución viral y la eficacia de potenciales tratamientos futuros todavía está por determinar18–20. Finalmente, y no menos importante, el coste económico por paciente de la triple terapia será aproximadamente 3 veces superior al del tratamiento estándar. Todas estas razones hacen fundamental identificar precozmente a los pacientes que no se van a beneficiar del tratamiento triple, suspendiendo el mismo tan pronto como sea posible.
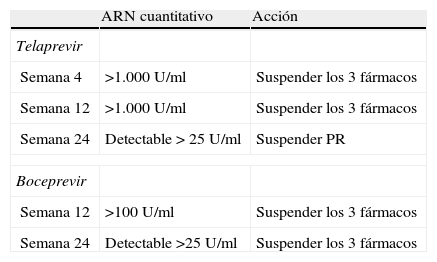
Análisis de los estudios en fase II y III han mostrado que la ausencia de respuesta está estrechamente ligada a la aparición de variantes resistentes, que a su vez está relacionada con la cinética de aclaramiento viral durante las primeras semanas de triple terapia. Así pues, la decisión de suspender la medicación se puede tomar en función del ARN cuantitativo del VHC en diferentes puntos temporales del tratamiento. Debemos recordar que en caso de cumplir criterios de futilidad es obligatorio suspender los 3 fármacos del tratamiento y no solo el inhibidor de la proteasa. Es extremadamente importante respetar las reglas de suspensión del tratamiento para minimizar las probabilidades de realizar tratamientos futiles cuyas consecuencias pueden ser relevantes en un futuro5,9.
En la tabla 3 se resumen las reglas de suspensión del tratamiento según ficha técnica de boceprevir y telaprevir.
Reglas de suspensión de fármacos durante el tratamiento con inhibidores de proteasa
| ARN cuantitativo | Acción | |
| Telaprevir | ||
| Semana 4 | >1.000 U/ml | Suspender los 3 fármacos |
| Semana 12 | >1.000 U/ml | Suspender los 3 fármacos |
| Semana 24 | Detectable > 25 U/ml | Suspender PR |
| Boceprevir | ||
| Semana 12 | >100 U/ml | Suspender los 3 fármacos |
| Semana 24 | Detectable >25 U/ml | Suspender los 3 fármacos |
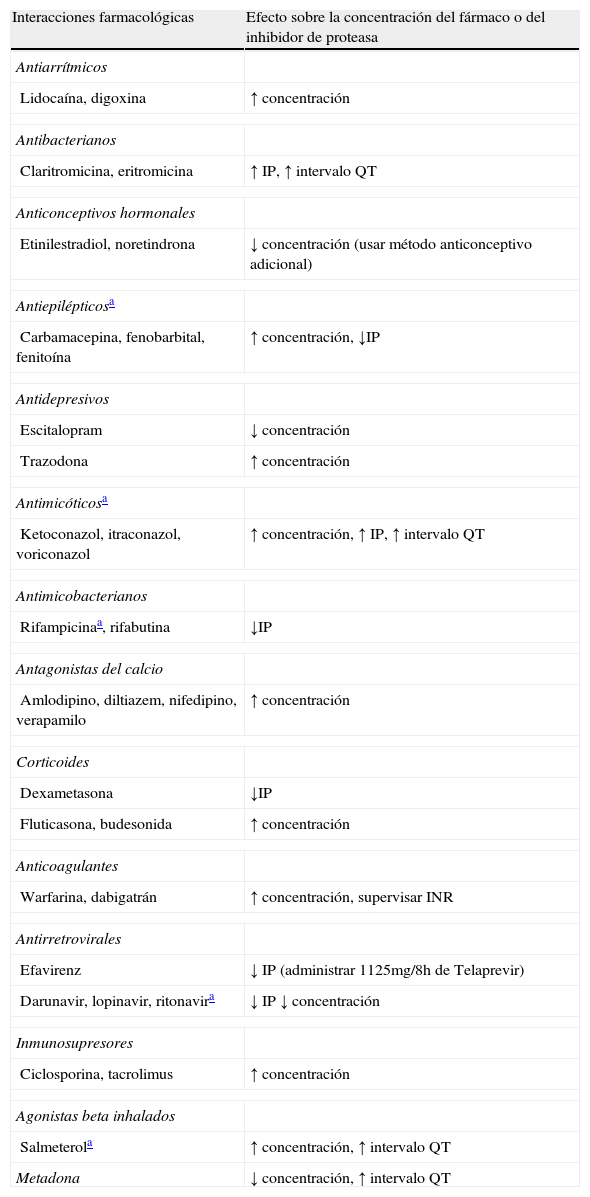
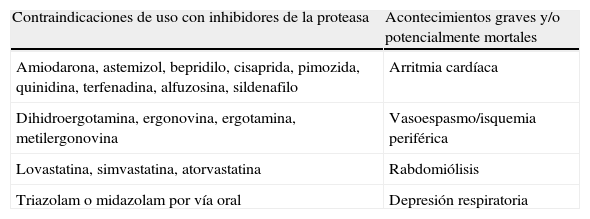
Tanto boceprevir como telaprevir son inhibidores y sustratos de la glucoproteína-p, y en su mayor parte son metabolizados a nivel hepático por el sistema CYP3A, por lo que presentarán interacciones medicamentosas con todos aquellos fármacos que utilicen esas mismas vías metabólicas21,22. Los inhibidores de la proteasa no deben administrarse con fármacos cuya eliminación dependa del sistema CYP3 y que tengan un rango terapéutico estrecho, ya que podrían provocar efectos adversos graves. Por otra parte, la administración de fármacos inductores de aquel sistema podría provocar una disminución en la exposición plasmática a boceprevir/telaprevir con la subsecuente disminución en su eficacia. En las tablas 4a y 4b están resumidos algunos de los fármacos de utilización más frecuente que interaccionan con los inhibidores de proteasa, así como aquellos cuyo uso está contraindicado por posibilidad de aparición de efectos adversos potencialmente graves5,9.
Interacciones farmacológicas de los inhibidores de proteasa
| Interacciones farmacológicas | Efecto sobre la concentración del fármaco o del inhibidor de proteasa |
| Antiarrítmicos | |
| Lidocaína, digoxina | ↑ concentración |
| Antibacterianos | |
| Claritromicina, eritromicina | ↑ IP, ↑ intervalo QT |
| Anticonceptivos hormonales | |
| Etinilestradiol, noretindrona | ↓ concentración (usar método anticonceptivo adicional) |
| Antiepilépticosa | |
| Carbamacepina, fenobarbital, fenitoína | ↑ concentración, ↓IP |
| Antidepresivos | |
| Escitalopram | ↓ concentración |
| Trazodona | ↑ concentración |
| Antimicóticosa | |
| Ketoconazol, itraconazol, voriconazol | ↑ concentración, ↑ IP, ↑ intervalo QT |
| Antimicobacterianos | |
| Rifampicinaa, rifabutina | ↓IP |
| Antagonistas del calcio | |
| Amlodipino, diltiazem, nifedipino, verapamilo | ↑ concentración |
| Corticoides | |
| Dexametasona | ↓IP |
| Fluticasona, budesonida | ↑ concentración |
| Anticoagulantes | |
| Warfarina, dabigatrán | ↑ concentración, supervisar INR |
| Antirretrovirales | |
| Efavirenz | ↓ IP (administrar 1125mg/8h de Telaprevir) |
| Darunavir, lopinavir, ritonavira | ↓ IP ↓ concentración |
| Inmunosupresores | |
| Ciclosporina, tacrolimus | ↑ concentración |
| Agonistas beta inhalados | |
| Salmeterola | ↑ concentración, ↑ intervalo QT |
| Metadona | ↓ concentración, ↑ intervalo QT |
Fármacos contraindicados durante tratamiento con inhibidores de la proteasa por posibilidad de acontecimientos adversos graves o potencialmente mortales
| Contraindicaciones de uso con inhibidores de la proteasa | Acontecimientos graves y/o potencialmente mortales |
| Amiodarona, astemizol, bepridilo, cisaprida, pimozida, quinidina, terfenadina, alfuzosina, sildenafilo | Arritmia cardíaca |
| Dihidroergotamina, ergonovina, ergotamina, metilergonovina | Vasoespasmo/isquemia periférica |
| Lovastatina, simvastatina, atorvastatina | Rabdomiólisis |
| Triazolam o midazolam por vía oral | Depresión respiratoria |
El tratamiento con interferón pegilado, ribavirina y un inhibidor de la proteasa como telaprevir o boceprevir resulta en tasas muy elevadas de RVS en pacientes con infección por VHC genotipo 1. Para maximizar estas tasas es fundamental cumplir con las dosis, duración del tratamiento y posología recomendadas, además de respetar de manera estricta las reglas que indican la falta de respuesta, y cuyo incumplimiento podría generar problemas importantes en el futuro. Es importante conocer las múltiples interacciones farmacológicas de estos fármacos para evitar efectos adversos graves y, finalmente, la implementación de un plan de manejo de efectos adversos dermatológicos permite optimizar el manejo del tratamiento triple con telaprevir.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.