Analizar el impacto de un plan de gestión del proceso de diabetes sobre el grado de control de la HbA1c y la tasa de hipoglucemias.
Material y métodosNuestra área sanitaria incluye a 446.603 ciudadanos. Se seleccionó a los pacientes con diabetes mellitus tipo 2 con prescripción de algún antidiabético (29.705 pacientes). Las variables que se registraron fueron: porcentaje de pacientes con HbA1c<8% y tasa de hipoglucemias antes y después de la implementación de un programa de calidad.
ResultadosLa prevalencia de diabetes fue del 11,8% y el 71,3% de ellos recibían algún tratamiento farmacológico. En el año 2016, en el Área Sanitaria Integrada de Santiago de Compostela, el 59,6% (IC del 95%: 57,9%-61,2%) de los pacientes presentaban una HbA1c inferior al 8%. Tras la implantación del programa de calidad, se produjo un incremento en el número de pacientes controlados llegando al 63,6% (rango intercuartílico: 16,0%), en 2017, y el 63,8% (IC del 95%: 62,5%-65,2%) en 2018. La tasa anual de hipoglucemias se incrementó de manera no significativa pasando de 2,8 (IC del 95%: 2,22-3,35) en 2016 a 2,94 (IC del 95%: 2,35-2,35) en 2017 (p=0,083) y de 3,0 (IC del 95%: 2,44-3,56) en 2018 (p=0,399).
ConclusionesLa implantación del programa de gestión del proceso de diabetes contribuyó a mejorar el grado de control de la HbA1c, aumentar el porcentaje de pacientes a los que se les realiza controles periódicos, sin aumentar las hipoglucemias.
To analyse the impact of a management plan for the diabetes process on the level of control of HbA1c and the rate of hypoglycaemia.
Material and methodsThe Health Area had a catchment population of 446,603. An anti-diabetic drug prescription (29,705 patients) was used to select diabetic patients. The variables recorded were: percentage of patients with HbA1c <8% and the hypoglycaemia rate before and after implementation of the quality program.
ResultsThe prevalence of diabetes was 11.8%, with 71.3% of them receiving some pharmacological treatment. In the year 2016, in the Integrated Health Area of Santiago de Compostela (Spain), 59.6% (95% CI: 57.9% -61.2%) of the patients had an HbA1c of less than 8%. After the implementation of the quality program, there was an increase in the number of controlled patients, reaching 63.6% (IRQ: 16.0%) in 2017, and 63.8% (95% CI: 62.5% - 65.2%) in 2018. The annual rate of hypoglycaemia increased non-significantly from 2.8 (95% CI: 2.22-3.35) in 2016, to 2.94 (95% CI: 2.35-2.35) in 2017 (P=.083), and 3.0 (95% CI: 2.44-3.56) in 2018 (P=.399).
ConclusionsThe implementation of the diabetes process management program enabled the level of control of HbA1c to be improved, as well as increase the percentage of patients who undergo regular check-ups, without increasing hypoglycaemia.
La diabetes mellitus tipo 2 (DM2) se está convirtiendo en uno de los principales problemas de salud pública de los países desarrollados y probablemente también lo será en los próximos años en los países en vías de desarrollo1. Sus complicaciones macro y microvasculares convierten la DM2 en la causa más frecuente de ceguera, amputación no traumática de extremidades inferiores, insuficiencia renal terminal y muerte prematura por causa cardiovascular2, con las consecuencias económicas que estas complicaciones pueden ocasionar en los sistemas públicos de salud3.
Desde el estudio UKPDS sabemos que el correcto control de la hemoglobina glucosilada (HbA1c) puede reducir la incidencia de complicaciones microvasculares, en los primeros años, y macrovasculares a partir de los 20 años de seguimiento 4. Sin embargo, un control muy intensivo en pacientes con un mayor tiempo de evolución de su enfermedad, de mayor edad o con presencia de complicaciones macrovasculares puede asociarse a una mayor mortalidad5. Así, las guías de práctica clínica actuales recomiendan niveles de HbA1c individualizados según las características del paciente y de la DM2 que pueden oscilar entre el 6,5 y el 8,5%6-8.
Teniendo en cuenta la prevalencia actual de la DM2 y su incremento en los últimos años, es de suponer un aumento paralelo del coste sanitario asociado a esta enfermedad, por lo que se hace imprescindible un abordaje protocolizado y correctamente ajustado a las necesidades de los pacientes para poder mantener la sostenibilidad del sistema público de salud. Es por ello que las administraciones sanitarias en sus líneas estratégicas de abordaje de la cronicidad han incluido la DM2 como uno de los procesos asistenciales prioritarios de mejora. Se establecen indicadores de calidad, tanto de proceso como de resultados, con una clara relación entre ambos9. Sin embargo, no es habitual que estos programas analicen los resultados combinando términos de salud para el paciente y coste sanitario para el sistema, y mucho menos que se publiquen sus resultados.
Según este planteamiento, en el año 2017, en el Área Sanitaria Integrada de Santiago de Compostela (ASISC), se implantó el plan de gestión del proceso de DM2.
El objetivo del presente trabajo fue analizar el impacto que tuvo la implantación de un plan de gestión del proceso de DM2 sobre el grado de control de la HbA1c y la tasa de hipoglucemias. Secundariamente, se planteó el objetivo de analizar la repercusión del programa en los costes farmacéuticos para el sistema público de salud de esta enfermedad.
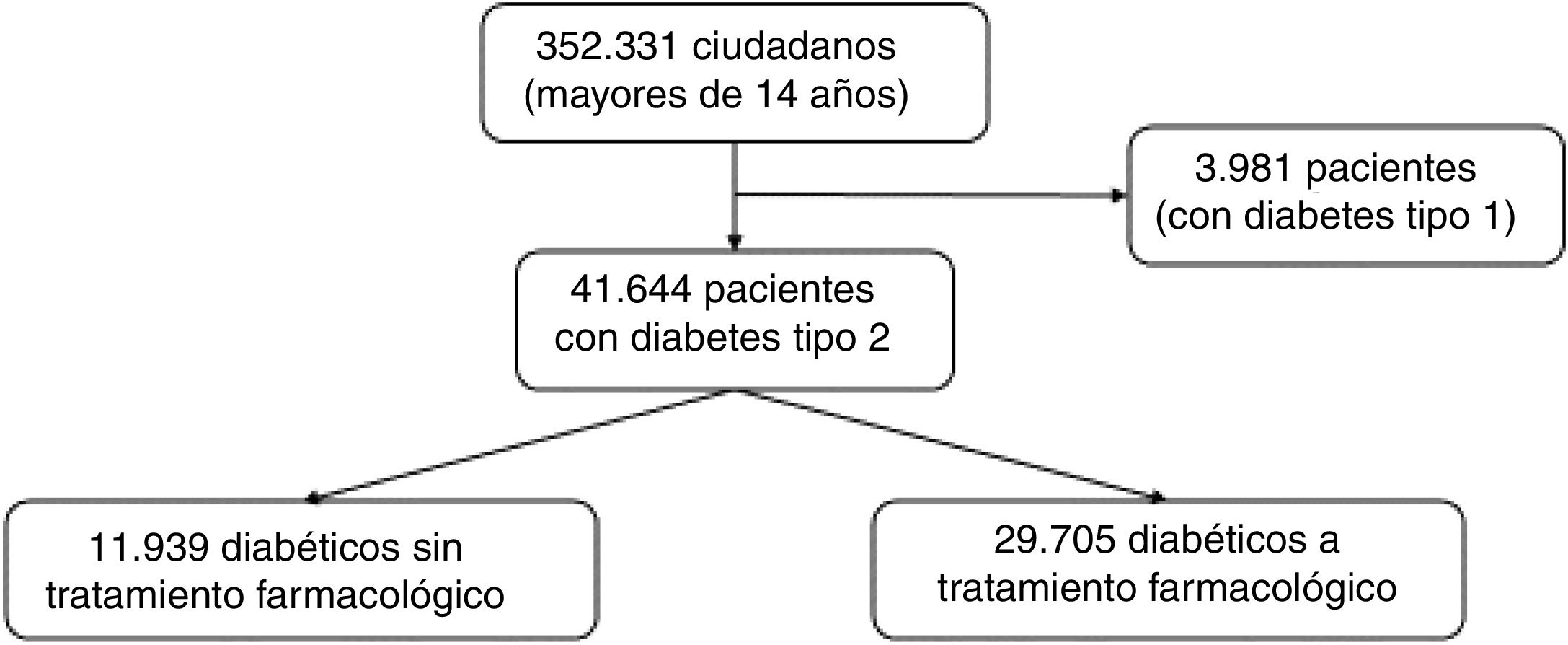
Material y métodosPacientesEl ASISC da cobertura asistencial a 446.603 ciudadanos, siendo 352.331 mayores de 14 años. El número de ciudadanos mayores de 65 años es de 107.812, lo que representa el 24,2% de la población del área. Para dar asistencia a la población mayor de 14 años, el área sanitaria está dotada con 301 plazas de médico de familia (MF), que ejercen sus actividades asistenciales en 56 centros de salud y 21 consultorios periféricos, todos ellos agrupados funcionalmente en 25 servicios de Atención Primaria (SAP).
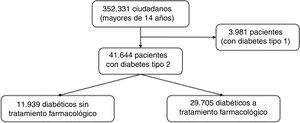
Criterios de inclusiónSe seleccionó a los pacientes con DM2, con al menos una prescripción de antidiabéticos orales o inyectables y que tuvieran recetas dispensadas en los 6 meses previos a la inclusión en el estudio en nuestra ASISC, obteniéndose un total de 29.705 pacientes (fig. 1). Se incluyó a los pacientes que recibían algún tratamiento farmacológico ya que consideramos que el coste en fármacos es la consecuencia más inmediata para el Sistema Nacional de Salud de una estrategia de intensificación del tratamiento y mejora del control de la HbA1c. Todo ello, pudiendo suponer un obstáculo para objetivos a más largo plazo como la reducción de complicaciones micro y macrovasculares que son más tardíos entre 10 y 20 años de los cambios en el manejo de los pacientes4.
Plan de gestión del procesoDesde la dirección de la ASISC se diseñó, de acuerdo con las directrices del Servicio Gallego de Salud, un plan de gestión del proceso de DM2 en el área sanitaria consistente en aportar la información del grado de control de los pacientes diabéticos en el cupo de cada MF, lo que debería incentivar al facultativo para mejorar el control de sus pacientes mediante intensificación del tratamiento.
En una primera fase, a lo largo del primer trimestre de 2017 se informó a los médicos de familia del área sanitaria de Santiago de Compostela cuáles eran sus indicadores objeto de evaluación en el programa: número de pacientes de su cupo incluidos en el programa, porcentaje de pacientes con una HbA1c menor del 8%, número absoluto de pacientes con HbA1c mayor del 8% y número total y porcentaje de pacientes sin controles analíticos de HbA1c en el último año.
En fases sucesivas, cuatrimestralmente durante los 2años del período de implementación del programa, se actualizaba esta misma información. El plan de gestión del proceso de DM2 incluía 2indicadores para la evaluación: uno de proceso, común para todos los pacientes (nivel de HbA1c <8%) y otro de resultado (la tasa de hipoglucemias). El médico tenía total libertad en su prescripción con relación a este plan, aunque debemos mencionar, que en el «Acordo de Xestión», que es el marco para definir los objetivos anualmente entre la Gerencia y los profesionales médicos, los facultativos tienen el gasto medio por receta como uno de los ítems de evaluación.
Variables del estudioSe seleccionaron como variables principales: coste (en euros) en fármacos antidiabéticos, tanto orales como inyectables, tasa de hipoglucemias, porcentaje de pacientes con HbA1c <8% y porcentaje de pacientes a los que se les realiza al menos un control de HbA1c en el año.
Se calcularon como variables secundarias: la dosis diaria definida por 1.000 habitantes día (DHD) de cada grupo terapéutico de antidiabéticos que refleja la utilización del fármaco10, número de pacientes asignados por cupo de cada médico, evolución del porcentaje de pacientes que alcanzan el objetivo HbA1c <8%, evolución del coste farmacéutico, evolución del porcentaje de pacientes sin determinación de HbA1c y evolución de las hipoglucemias.
Las variables tamaño de cupo y coste en antidiabéticos se desglosaron en 2grupos de edad, tomando los 65 años como límite diferencial, ya que este punto de corte ha sido, hasta la actualidad, la edad habitual de jubilación y que modifica la financiación de los fármacos, pero también porque es el límite establecido por organismos públicos para separar la evolución de los pacientes11.
El coste en antidiabéticos se analizó desde la perspectiva del Sistema Nacional de Salud, es decir, los costes que asume el propio sistema, sin incluir el abono que realiza el ciudadano.
Teniendo en cuenta la estructura etaria del área sanitaria de Santiago de Compostela, con un porcentaje de población mayor de 65 años, 5 puntos más alto (24,2%) que la estatal (19,1%), el objetivo fijado fue que más del 60% de los pacientes de los cupos de Atención Primaria deberían tener una HbA1c <8%, teniendo en cuenta que los pacientes sin determinación de HbA1c en el año se considerarían mal controlados. Este objetivo se incluyó en el Acordo de Xestión entre los 25 SAP y la Dirección del Área de Santiago de Compostela.
Valoramos asimismo el impacto de la implantación del nuevo indicador analizando la variación del porcentaje de pacientes que alcanzaron el objetivo propuesto de HbA1c, y la variación del coste sanitario en los años siguientes a la implantación de la medida (años 2017 y 2018) comparados con el año previo al inicio de la medida (año 2016).
Análisis estadísticoPara el procesamiento y el análisis de los datos se utilizó el paquete estadístico SPSS 22.0 para Windows.
El tamaño de cupo se analizó agregadamente por cupo de MF para obtener las medias de la ASISC. En el resto de las variables, se obtuvieron las medias o medianas, según correspondiera, de manera agregada en cada SAP del ASISC. En total se analizaron los registros de 25 SAP. Todas las variables eran cuantitativas, por lo que se utilizó la media e intervalo de confianza del 95% (IC del 95%), para las variables con distribución normal, y mediana y rango intercuartílico (RIQ) para las que no tenían distribución normal. La normalidad de las variables numéricas se analizó mediante la prueba de Shapiro-Walk. Ya que se utilizaron los datos de los 25 SAP, se realizó el análisis bivariante utilizando test no paramétricos (U de Mann-Whitney o Kruskall-Wallis). Al tratarse todas de variables cuantitativas continuas, se realizaron análisis de correlación de Spearman para comprobar si existía alguna correlación entre ellas. Finalmente, se realizó un análisis multivariante mediante regresión lineal logística para comprobar qué variables confirmaban la posible correlación entre el incremento del coste en farmacia para mayores de 65 años, la evolución del grado de control de la HbA1c y la evolución del porcentaje de pacientes sin control analítico de HbA1c realizado en el año previo. En los modelos de análisis multivariante se introdujeron el resto de las variables del estudio.
Todos los resultados se expondrán con un decimal, aunque durante el cálculo no se redondeó en ningún caso. Se considerará estadísticamente significativo un valor de p inferior a 0,05.
ResultadosCaracterísticas de la muestraEn el ASISC estaban codificados 41.644 pacientes como DM2, lo que representa una prevalencia del 11,8%, de los cuales 29.705 (71,3%) tenían prescrito algún fármaco para la DM2, por lo que configuran la muestra a analizar. El 53,1% de la muestra eran varones, el 53,2% eran mayores de 65 años y el 23,5% mayores de 75 años.
El tamaño medio de los cupos fue de 1.355,8 (IC del 95%: 1.258,5-1.453,1) pacientes, de los cuales 977,4 (IC del 95%: 876,5-1.078,2) pacientes eran menores de 65 años y 378,2 (IC del 95%: 355,6-400,8) pacientes superaban esta edad.
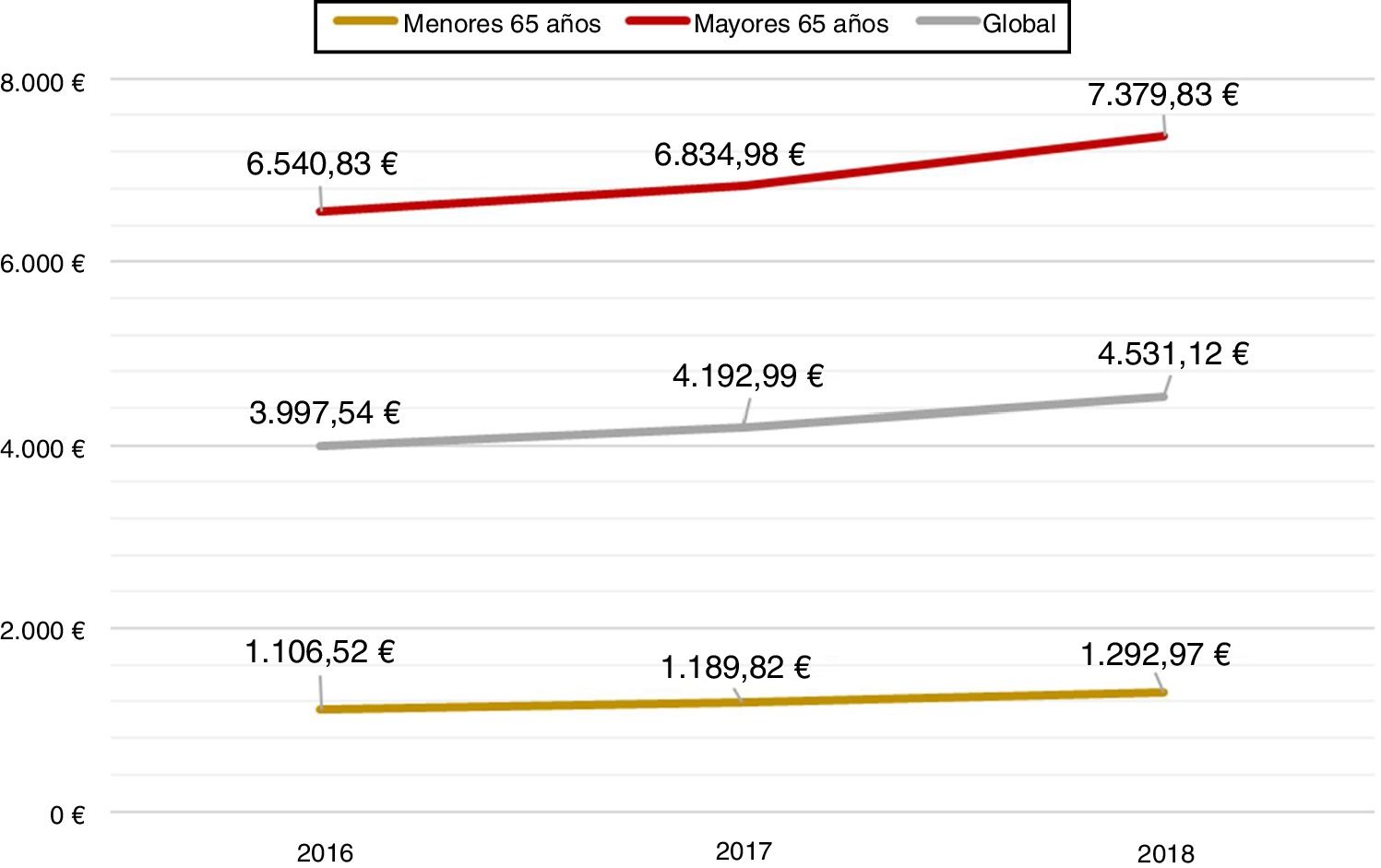
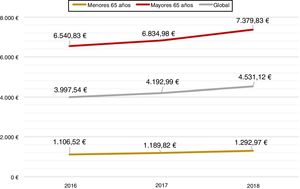
En el año 2016, el 75,3% de los pacientes incluidos tenían al menos una determinación de HbA1c. El 59,6% (IC del 95%: 57,9%-61,2%) de los pacientes presentaban una HbA1c inferior al 8% y se generó un gasto medio en fármacos antidiabéticos de 3.997,54 €, 1.106,5 € (RIQ: 518,5 €) en los menores de 65 años y 6.540,8 € (RIQ: 1.425,6 €) en los mayores de 65 años.
Resultados tras la implementación del programa de calidadTras la inclusión de los parámetros de control en el contrato programa en el año 2017, se incrementó el número de determinaciones de HbA1c alcanzando el 76,7% en 2017 y el 77,0% en 2018, lo que representó un incremento de 2,1±1,2%, p <0,01. De igual forma, mejoró el control en la muestra con un 63,6% (RIQ: 16,0%) en 2017 y un 63,8% (IC del 95%: 62,5%-65,2%), en 2018, que supuso un incremento acumulado del 7,1% (IC del 95%: 5,9%-8,2%, p <0,01) a lo largo de los 2años analizados.
Este mejor control glucémico se acompañó de un incremento en el gasto farmacéutico, que alcanzó los 4.192,99 € en 2017 y los 4.531,12 € en 2018, en particular, en el grupo de los mayores de 65 años (fig. 2). Como parte del gasto farmacéutico también se contabilizó el uso de tiras de glucemia, que pasó de 84.090 envases (1.745.350 €) en 2016 a 86.145 envases (1.768.710 €) en 2017 y 87.860 envases (1.795.955 €) en 2018, lo que representa un incremento del 4,5% de envases y del 2,9% en gasto farmacéutico.
La tasa anual de hipoglucemias por 100 pacientes con DM2 se incrementó de manera no significativa a lo largo del período del estudio, pasando de 2,8 (IC del 95%: 2,22-3,35) en 2016 a 2,94 (IC del 95%: 2,35-2,35) en 2017 (p=0,083) y de 3,0 (IC del 95%: 2,44-3,56) en 2018 (p=0,399).
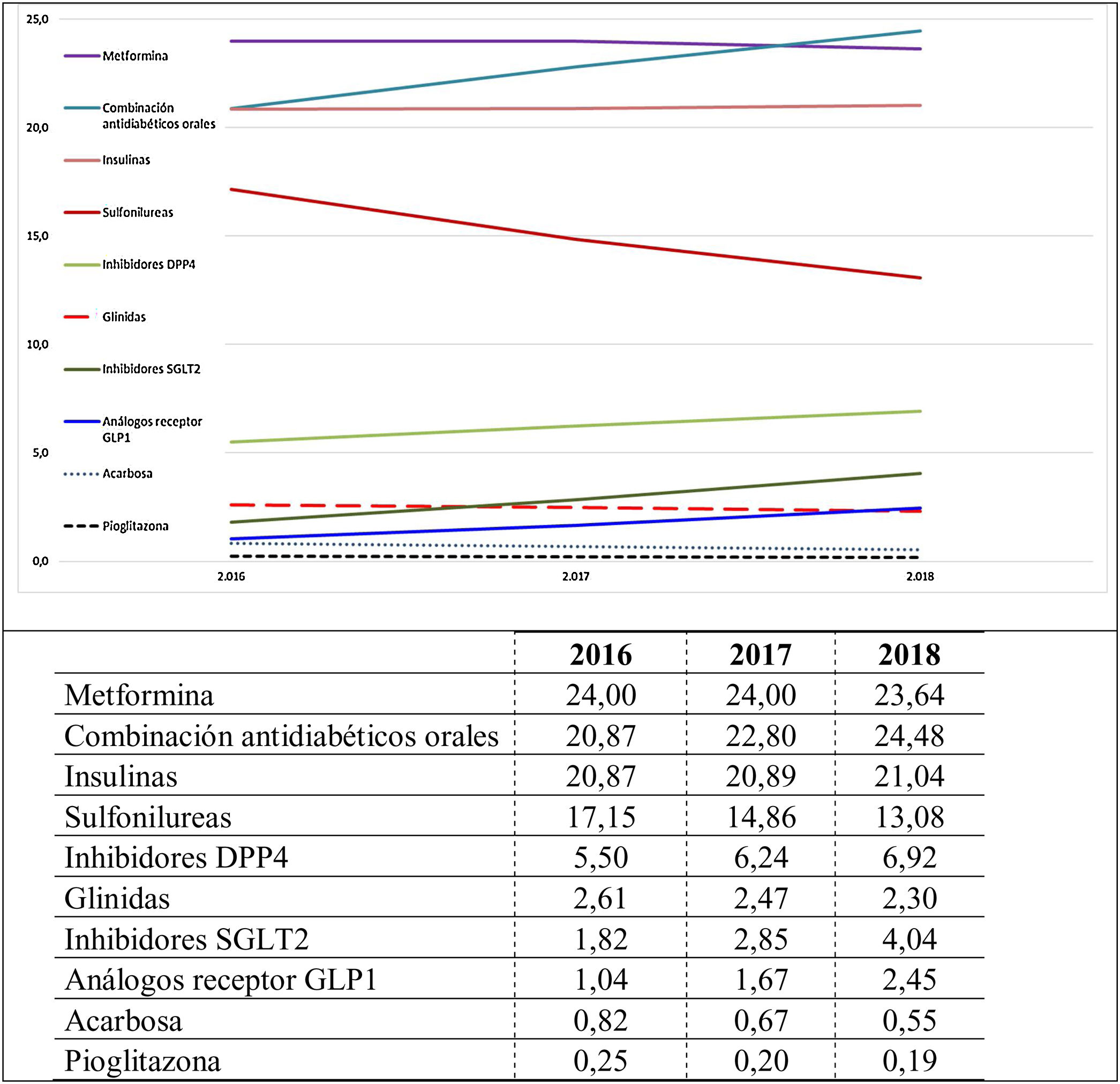
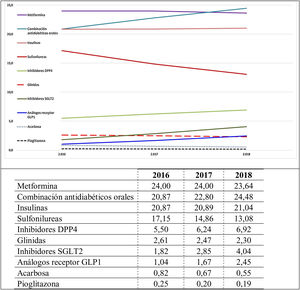
El cálculo de la DHD nos permitió analizar el uso de fármacos y se observó un incremento desde 2016, 74,1 DHD para antidiabéticos no insulínicos y 20,9 DHD para insulinas a 77,6 DHD y 21,1 DHD, respectivamente, en 2018. El análisis por grupos terapéuticos (fig. 3) evidenció el descenso en el uso de fármacos clásicos como acarbosa, sulfonilureas, pioglitazona y glinidas, el 33,6, el 23,8, el 22,2 y el 11,9, respectivamente, y el incremento en la utilización de nuevas moléculas como arGLP-1, iSGLT2 e iDPP4 con variaciones del 136,0, el 122,3 y el 25,8%, respectivamente, al que hay que sumarle el incremento de las combinaciones de antidiabéticos orales del 17,3% (combinaciones de metformina con iDPP4 o iSGLT2).
Por otra parte, el uso de insulinas se mantuvo bastante estable durante el período de observación, con un discreto incremento del 4,1%, siendo la insulina glargina de acción prolongada y la insulina aspart de acción rápida (en monoterapia o combinada) las insulinas más utilizadas durante el período del estudio.
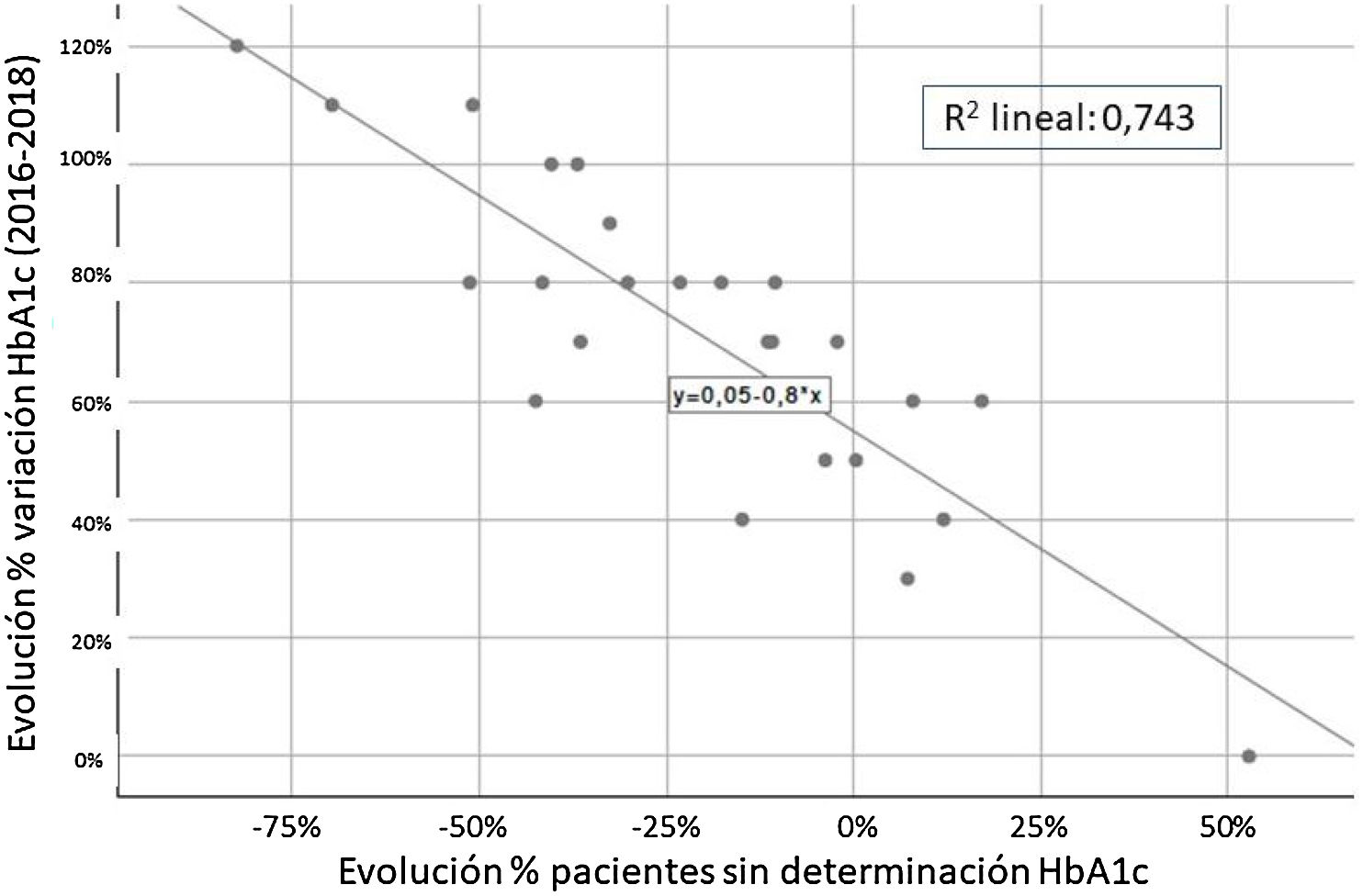
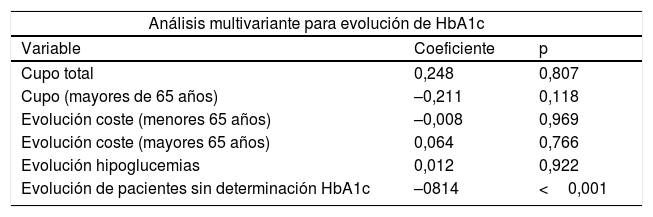
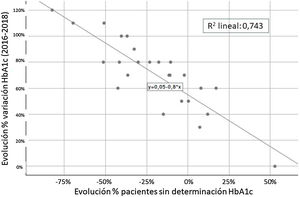
Finalmente, se realizó un análisis de correlación entre las diferentes variables incluidas y solamente se observó una relación inversa entre la evolución de HbA1c y el porcentaje de pacientes sin controles realizados de HbA1c (fig. 4 y tabla 1).
Análisis multivariante para analizar las variables relacionadas con la evolución de HbA1c, coste en fármacos para mayores de 65 años y porcentaje de pacientes sin determinación de HbA1c
| Análisis multivariante para evolución de HbA1c | ||
| Variable | Coeficiente | p |
| Cupo total | 0,248 | 0,807 |
| Cupo (mayores de 65 años) | –0,211 | 0,118 |
| Evolución coste (menores 65 años) | –0,008 | 0,969 |
| Evolución coste (mayores 65 años) | 0,064 | 0,766 |
| Evolución hipoglucemias | 0,012 | 0,922 |
| Evolución de pacientes sin determinación HbA1c | –0814 | <0,001 |
| Análisis multivariante para evolución de coste en fármacos | ||
| Variable | Coeficiente | p |
| Cupo total | 0,366 | 0,026 |
| Cupo (mayores 65 años) | 0,491 | 0,099 |
| Evolución HbA1c | 0,175 | 0,665 |
| Evolución hipoglucemias | 0,071 | 0,718 |
| Evolución de pacientes sin determinación HbA1c | 0,205 | 0,597 |
| Análisis multivariante para porcentaje de pacientes sin determinación e HbA1c | ||
| Variable | Coeficiente | p |
| Cupo (menores 65 años) | –0,095 | 0,503 |
| Cupo (mayores 65 años) | –1,700 | 0,244 |
| Evolución HbA1c | –0,876 | <0,001 |
| Evolución hipoglucemias | –0,131 | 0,897 |
| Evolución coste mayores 65 años | 0,073 | 0,597 |
El análisis de los datos de un programa de gestión del proceso asistencial de DM2 referidos a la atención de la totalidad de la población de un área sanitaria, que incluye s 29.705 pacientes con DM2 que reciben tratamiento farmacológico, muestra que la implantación del programa y la evaluación de 2indicadores de calidad en dicho proceso asistencial permite mejorar el grado de control metabólico de los pacientes sin objetivarse un incremento de los episodios de hipoglucemias. De forma paralela, se observó un incremento del gasto farmacéutico, esperable por el incremento en la prescripción de antidiabéticos.
En nuestro conocimiento es la primera vez que en un estudio de base poblacional se analiza el impacto de un doble indicador de calidad en el proceso asistencial de DM2 teniendo en cuenta la repercusión sobre los costes directos asociados.
Se dispone de los resultados de otros estudios que han analizado el impacto de programas de calidad, que habitualmente solamente incluyen el grado de control como indicador y en los que se observó un mejor control de los pacientes con DM2. Este es el caso del trabajo de Roca-Rodríguez et al. en su Unidad de Gestión Clínica de Endocrinología y Nutrición del Hospital Puerta del Mar de Cádiz entre los 2005 y 2008, que lograron el 58,7%, sobre una muestra, menor que la nuestra, de 1.177 pacientes en el año 2008, aunque posiblemente más compleja, ya que se trata de una unidad especializada12. En la misma línea, se realizaron análisis similares a nivel de área sanitaria, como el trabajo de Vélez et al., que incluyeron los cupos de 12 profesionales y 1.475 pacientes con DM2 y que mostraron que el 54,5% de los pacientes tenían HbA1c <8%13; Otro estudio, en este caso de ámbito nacional, realizado por el grupo de Franch-Nadal et al., analizó la implantación de un programa de calidad asistencial, en el que el 59% de los pacientes lograron una HbA1c <7%14, objetivo más estricto que el nuestro, pero el estudio fue realizado en pacientes cuyo médico pertenecía a una red de investigadores y que, por lo tanto, puede sesgar los resultados a un mejor control del que cabría esperar en una muestra más general de médicos.
A pesar de los datos importantes que aportan estos trabajos y tras revisar la bibliografía médica, en ningún caso han utilizado simultáneamente el grado de control ni la tasa de hipoglucemias como indicador de resultados, a pesar de que son la consecuencia más directa y frecuente de la intensificación del tratamiento antidiabético y pueden ser la causa de graves complicaciones clínicas tanto a corto como a largo plazo6.
En nuestro trabajo, la tasa de hipoglucemias se incrementó ligeramente a lo largo del período de observación, sin alcanzar significación estadística. Esto lo atribuimos al menor uso de fármacos hipoglucemiantes, como sulfonilureas o las glinidas, y la mayor utilización de otros fármacos, de similar eficacia clínica pero más seguros, tanto a en términos de incidencia de hipoglucemias como en seguridad cardiovascular, como los iDPP415, iSGLT216 y arGLP-117. Este patrón de prescripción de antidiabéticos a lo largo de los últimos años es similar al observado tanto en nuestro país18 como en países de nuestro entorno19.
Los antidiabéticos, orales e inyectables, representan uno de los grupos terapéuticos que más gasto genera en nuestro país: la metformina es el octavo principio activo más prescrito en España y la insulina glargina es la tercera molécula entre los principios activos que más gasto generan20. En Galicia, el gasto en farmacia ha aumentado un 0,74% en el año 201721 y un 1,24% en el año 201822, ligeramente superior al del resto de España, probablemente debido al mayor envejecimiento de la población, en el caso de los pacientes diabéticos es dónde más gasto se genera en antidiabéticos, por lo visto en nuestro estudio. Por otro lado, el mayor incremento de grupos terapéuticos corresponde a arGLP1, iSGLT2 e iDPP4, que son más caros, aunque más seguros que las moléculas clásicas (acarbosa, sulfonilureas, pioglitazona y glinidas)23, que descendieron a lo largo del período de observación, como se ha comentado anteriormente15-17. En nuestro trabajo, ha habido un mejor control paralelo a un incremento del gasto en fármacos, esta asociación entre la intensificación terapéutica y el incremento del gasto farmacéutico ya se observó en el UKPDS, aunque los beneficios asociados al mejor control, como son la reducción de complicaciones y la ampliación del período libre de las mismas, compensan el sobrecoste en fármacos24.
Entre las limitaciones de nuestro estudio, la más importante es el análisis agregado de los datos por MF y SAP que decidimos realizar en el diseño del mismo. Sin embargo, los datos obtenidos de las bases de datos administrativas junto a la inclusión de todos los pacientes con DM2 que reciben tratamiento antidiabético en la ASISC hace que los resultados sean válidos para responder al objetivo primario del trabajo. Otra limitación es asumir que los pacientes sin determinación de HbA1c están mal controlados porque infraestima el buen control, sin embargo, esta inferencia nos ofrecería el peor escenario posible en el grado de control y el planteamiento desde la ASISC era identificar áreas de mejora, como, por ejemplo, el número de pacientes a los que no se les realizó una determinación anual de HbA1c y que estas fuesen útiles en el mejor control y vigilancia de los pacientes con DM2. Finalmente, desde un punto de vista clínico, no hemos podido analizar el impacto que hayan podido tener la modificación de los hábitos de vida en el grado de control, independientemente de la modificación de la estrategia farmacológica; esto ha sido imposible ya que la obtención de los datos se ha realizado desde bases de datos administrativas y esta información no está disponible; en cualquier caso, el análisis de estas medidas incluye a paciente, enfermería y médico, y son difíciles de analizar porque están interrelacionadas entre ellas, superando los modelos objetivos del presente trabajo25.
Con todo lo dicho previamente, podemos concluir que la implantación de un programa de gestión del proceso de diabetes contribuyó a mejorar el grado de control de la HbA1c, aumentar el porcentaje de pacientes a los que se les realiza controles periódicos, sin aumentar las hipoglucemias y con un gasto farmacéutico aceptable, dadas las recomendaciones de las guías de práctica clínica. Con base en esto, debemos insistir en que el buen control de la HbA1c es alcanzable y económicamente aceptable porque implica un beneficio en la reducción de complicaciones macro y microvasculares con la reducción de costes que la asistencia a estas complicaciones implica.
FinanciaciónLos autores no han recibido ninguna financiación para el desarrollo de este estudio.
Conflicto de interesesLos autores no declaran ningún conflicto de intereses con relación a este artículo.