Durante la pandemia por COVID-19 se contó con un médico de apoyo a los centros sociosanitarios de nuestra Comunidad Autónoma, lo que permitió realizar una intervención multidisciplinar para revisar sistemáticamente la medicación prescrita a las personas institucionalizadas; el objetivo de este estudio es evaluar el impacto de esta intervención en la reducción del número de fármacos/paciente.
MétodosEstudio multicéntrico prospectivo antes-después de una intervención en la que participan médicos y farmacéuticos de atención primaria en 4 centros sociosanitarios de menos de 50 residentes. Se realizó una revisión sistemática de la medicación a través de un algoritmo, donde se identificaron problemas relacionados con los medicamentos (PRM), los cuales fueron comunicados al médico por el farmacéutico de atención primaria a través de recomendaciones en la prescripción. Se midió el grado de aceptación por el médico de dichas recomendaciones.
ResultadosSe revisaron 121 pacientes con una edad media de 86,1 años (DE 7,2); el 87,6% eran mujeres. De estos, se pudo realizar la intervención en 98 pacientes que tomaban una media de 9,4 fármacos (DE 4,0), con una disminución estadísticamente significativa de -1,6 fármacos (IC95% -1,3 a -1,9) p<0,001 después de la intervención. En estos, se detectaron 409 PRM, con una media de 4,2 PRM por paciente. Todos los PRM formaron parte de una recomendación, de las cuales fueron aceptadas 316 (77,3%). La mayoría de las recomendaciones fueron de prescripción o ajuste en la posología de un medicamento. Los psicofármacos, antihipertensivos y analgésicos fueron los grupos terapéuticos mayoritariamente implicados en los PRM detectados.
ConclusionesSe ha observado una reducción estadísticamente significativa en el número medio de fármacos por paciente tras la intervención. Se han identificado PRM a través de la revisión sistemática de la medicación por el farmacéutico de atención primaria que han sido mayoritariamente aceptados por el médico.
Having a general practitioner in nursing homes during the pandemic by COVID-19 has allowed a multidisciplinary intervention to systematically review medication in institutionalized elderly patients; the objective of this study is to evaluate the impact of this intervention in reducing the number of drugs/patient.
MethodsA prospective multicenter study before-after of an intervention involving general practitioner and primare care pharmacists in 4 nursing homes of less than 50 residents. A review algorithm was used to identify Drug-Related Problems (DRPs) that were part of the primare care pharmacists recommendations. The degree of acceptance by the physician of these recommendations was measured.
Results121 patients reviewed with a mean age of 86.1 years (SD: 7.2); 87.6% were women. Of 98 patients analyzed, had an average of 9.4 (SD: 4.0) drugs/patient, was reduced by −1.6 [CI 95% −1.3 to −1.9] p<.001 after the intervention, the different was statistically significant. 409 DRPs were identified, an average of 4.2 per patient, who were part of a recommendation of which 316 (77.3%) were accepted. Most of the recommendations concerned deprescription or dose adjustment. Psycholeptics, antihypertensives and analgesics were the therapeutic groups most commonly involved in the detected DRPs.
ConclusionsA statistically significant reduction in the mean number of drugs/patient following intervention has been observed. Many DRPs have been identified through the primare care pharmacists review, which have mostly been accepted by the physician.
En las últimas décadas, se está produciendo un incremento en los años de esperanza de vida en la población, así como de las enfermedades crónicas. Esta multimorbilidad está generando polimedicación que se agrava aún más en personas mayores institucionalizadas en centros sociosanitarios (CSS)1. La polifarmacia, se puede definir atendiendo al uso de más de un número determinado de fármacos o teniendo en cuenta la utilización de fármacos inadecuados. Siendo muy frecuente en personas mayores, lo que ocasiona problemas de iatrogenia y un elevado número de eventos adversos2.
En un estudio de prevalencia de polifarmacia en España se vio que del 2005-2015 esta se ha triplicado, mientras que la polimedicación con 10 o más fármacos durante al menos seis meses se ha multiplicado por 10. Estos incrementos se observan en todas las edades, especialmente en los mayores de 80 años3. La guía del National Institute for Health and Care Excellence define la revisión de la medicación como «valorar de manera crítica y estructurada los medicamentos de un paciente con el objetivo de conseguir un acuerdo con el paciente sobre el tratamiento, optimizando el impacto de los medicamentos, minimizando el número de problemas relacionados con los medicamentos (PRM) y reduciendo el coste»4.
Para facilitar la revisión de la medicación en el paciente mayor, en la literatura médica hay diferentes protocolos, documentos y consensos de expertos. Entre ellos están los Criterios de Beers americanos5 y los STOPP-START6 en Europa (actualizados para personas frágiles)7.
Varias intervenciones se han puesto en marcha a nivel internacional para mejorar la prescripción en la que participan farmacéuticos junto con médicos. Las intervenciones analizadas en una revisión de la Cochrane identificaron y resolvieron PRM y demostraron mejorías en la adecuación de la medicación; sin embargo, no se pudieron extraer conclusiones sólidas a partir de la evidencia debido a la variabilidad en el diseño y la heterogeneidad de las intervenciones8.
En un estudio realizado en residencias en Reino Unido se desarrolló una herramienta basada en algoritmos que facilita la identificación de PRM en la práctica clínica en la que intervienen farmacéuticos9, además se apoya en una guía para el manejo de la polifarmacia10.
En España, el estudio EARCAS de eventos adversos en residencias, evidenció el problema de seguridad de los medicamentos11. Una intervención formativa realizada en Médicos de Atención Primaria (MAP) se asoció con una reducción en la polimedicación de más de 10 fármacos y de prescripción inapropiada en condiciones de práctica clínica habitual12, o incluso la necesidad de establecer programas de conciliación al alta hospitalaria13. En otro estudio centrado en la revisión en CSS, se ha visto que la revisión y evaluación por un equipo multidisciplinar consiguió disminuir el número de psicofármacos utilizados por los pacientes con demencia14.
La revisión de los tratamientos farmacológicos ha sido y será objeto de múltiples estudios. Hasta el momento, los resultados son muy heterogéneos en función de la variable final seleccionada y de la estrategia seguida por cada estudio15–17. Se deberían priorizar intervenciones que permitan reducir el riesgo asociado a la polimedicación, y desprescribir los tratamientos con mayores riesgos18.
En los CSS no sanitarizados, el MAP del centro de salud es el que realiza las prescripciones electrónicas; aunque la mayoría de las veces no conoce al paciente y se hace difícil el seguimiento. En el contexto de la pandemia por COVID-19, en nuestra Comunidad Autónoma se dispuso de una unidad de apoyo a las residencias (UAR) formada por un MAP y una enfermera, con la finalidad de visitar a los pacientes y realizar un adecuado seguimiento clínico.
El objetivo de nuestro estudio fue evaluar el impacto en la reducción de los fármacos de una intervención multidisciplinar basada en la revisión de la medicación en personas institucionalizadas en CSS privados-concertados con la intervención del farmacéutico de Atención Primaria (FAP), en el contexto de pandemia por COVID-19. Como objetivos específicos, identificar los PRM y cuantificar la reducción de la polifarmacia mediante deprescripción de fármacos no adecuados a la situación clínica del paciente.
MétodosTipo de estudioEstudio multicéntrico de seguimiento prospectivo (antes-después) con intervención multiprofesional (MAP, FAP y médico de UAR), en cuatro CSS no sanitarizados que cuentan con UAR, con una capacidad máxima de unos 50 pacientes. La intervención se realizó durante los meses de mayo-julio del 2020, y se incluyeron todos los pacientes en los CSS.
Metodología de la intervenciónLa metodología del proceso incluía en primer lugar una reunión previa con el médico de la UAR, el MAP del Centro de Salud y el FAP, para consensuar el procedimiento y aceptación del mismo por todos los profesionales implicados. En segundo lugar, el FAP realizaba una revisión de la historia clínica y farmacoterapéutica del paciente en la que identificaba los potenciales PRM, incluida la concordancia del tratamiento entre receta electrónica y los registros del CSS, utilizando las herramientas de consulta recogidas en la tabla 1.
Clasificación de los PRM
| PRM | Herramientas de consulta | |
|---|---|---|
| Necesidad | Fármaco prescrito sin una indicación clara | Ficha técnica, Guía farmacogeriática CM19UpToDate Drug InformationRecomendaciones de guías de práctica clínicaCriterios START5 |
| Patología no tratada | ||
| Efectividad | Otra alternativa terapéutica más adecuada | Guía farmacogeriática Comunidad de Madrid18Recomendaciones de guías de práctica clínica Efectividad de los fármacos según objetivos terapéuticos de Cartera de Servicios de Atención Primaria20. Deprescribing21 |
| El fármaco no está siendo efectivo | ||
| Adecuación | Dosis y/o pauta incorrecta | Ficha técnica, alertas de la AEMPS.Criterios STOPP-START 20145Criterios Beers 20154, Less Chrom22Programa de reducción del consumo de benzodiazepimas de la Comunidad de MadridFármacos en insuficiencia renal y hepática |
| Duración de tratamiento incorrecta | ||
| Medicamento no adecuado a las características del paciente | ||
| Seguridad | Interacción medicamento-medicamento | UpToDate en Lexicomp® Drug InteractionsFicha técnica. CheckTheMeds® |
| Interacción medicamento-enfermedad | ||
| Medicamentos contraindicados | ||
| Medicamento potencialmente inapropiado (MPI) | Criterios MPI de la Comunidad de Madrid23 | |
| Cascada farmacoterapéutica | ||
| Riesgo RAM carga anticolinérgica | Anticholinergic Burden Calculator24 | |
| Riesgo RAM incremento QT | Alertas AEMPS. QT drug list25 | |
| Duplicidad de medicamentos | Revisión de Historia farmacoterapéutica en receta electrónica y de la hoja de tratamiento farmacológico del CSS | |
| Error de conciliación entre ámbitos asistenciales | ||
| Parámetro clínico no monitorizado(HbA1c, TA, FR..) | Cartera de Servicios de Atención Primaria de la Comunidad de Madrid19 |
La elaboración del informe se realizaba siguiendo un proceso sistemático de revisión de la medicación para garantizar un método homogéneo y disminuir la variabilidad interobservador, que contempla las siguiente etapas:
- 1.
Jerarquizar las patologías por importancia clínica y seguridad para el paciente.
- 2.
Asociar el tratamiento a las patologías.
- 3.
Establecer los objetivos terapéuticos.
- 4.
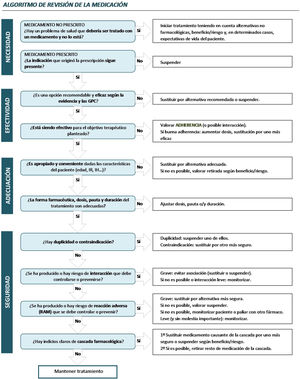
Aplicar el algoritmo de revisión, medicamento a medicamento, de la Sociedad Española de Farmacéuticos de Atención Primaria26 y del proceso asistencial integrado del paciente crónico complejo de la Comunidad de Madrid. Los aspectos revisados del tratamiento se muestran en la figura 1.
El informe de revisión incluía los PRM identificados y las recomendaciones pertinentes identificadas en el proceso de revisión, que se clasificaron en las categorías: deprescripción, nueva prescripción o sustitución del fármaco, ajuste posológico, monitorización, conciliación y consejos de administración. En este informe se tuvieron en cuenta todos los aspectos farmacoterapéuticos de la historia del paciente. Por último, se realizó una puesta en común junto con los médicos de la UAR y MAP, realizando un ajuste de la revisión farmacológica de acuerdo a la situación clínica del paciente. En esta reunión se decidió la aceptación o no de los cambios propuestos por el FAP a realizar en el tratamiento del paciente, y el médico procedió a su actualización en la receta electrónica. Según la decisión final por criterio médico, las recomendaciones emitidas por el FAP se clasificaron en: aceptadas, no aceptadas justificadas y rechazadas. Las aceptadas justificadamente fueron aquellas en las que el médico indicó que existía una justificación de acuerdo a la situación clínica del paciente en el momento de la revisión y, rechazadas aquellas en las que no se encontró justificación clínica.
VariablesSe recopiló información demográfica (edad, sexo) en el momento basal.
La variable principal fue la diferencia encontrada entre la media de fármacos prescritos por paciente al inicio de la revisión y después de la revisión. Variables secundarias: número y tipo de PRM detectados; número y tipo de recomendaciones/paciente emitidas por el FAP; porcentaje de aceptación médica de las recomendaciones con actualización en receta electrónica, y grupos terapéuticos implicados en los PRM.
Fuente de datosLa fuente de información fue la historia clínica del paciente de AP, que está conectada con la historia de atención especializada, informes externos en el caso de existir, y con la hoja de prescripción en receta electrónica. Se diseñó un cuaderno de recogida de datos en Excel.
Análisis estadísticoLas variables cualitativas se presentan con distribución de frecuencias y porcentaje e intervalo de confianza al 95% (IC 95%). Las variables cuantitativas se resumen con media, desviación estándar (DE). La comparación entre variables continuas se realizó con la prueba t de Student. Se presentan las diferencias con sus respectivos IC al 95%.
Aspectos éticos y legalesEl estudio fue aprobado por la Comisión Local de Investigación de la Dirección Asistencial Noroeste de Madrid en acta. El procesamiento de los datos se realizó de acuerdo a la Ley Orgánica 3/2018 de Protección de Datos Personales, y el Reglamento Europeo 2016/679.
ResultadosEstudio realizado en cuatro CSS pequeños en los que se presta asistencia sanitaria desde cuatro centros de Salud. En el CSS-4 (n=23) solamente se pudieron analizar las recomendaciones, no fue posible cuantificar la aceptación debido a no poderse realizar la reunión con el médico, por la situación de la pandemia por COVID-19.
Se realizó la revisión sistemática de la medicación a 121 pacientes, con una edad media de 86,1 (DE:7,2) años; el 87,6% eran mujeres.
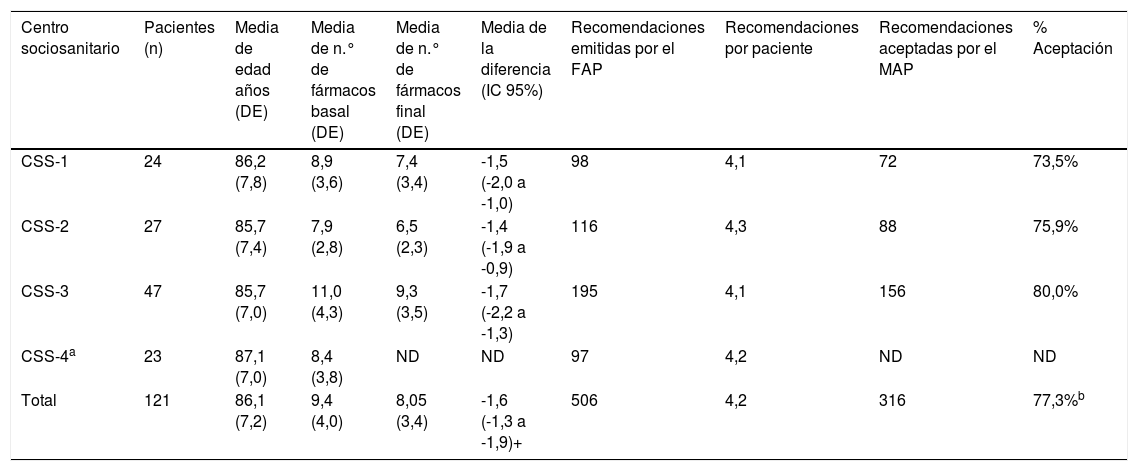
De los 98 pacientes donde se analizó la reducción de fármacos, el número medio de fármacos/paciente, entendidos como principios activos diferentes, en el momento basal fue de 9,4 (DE:4,0) pasando a una media de 8,1 (DE:3,4) después de la intervención, lo que representa una disminución media estadísticamente significativa de 1,6 (IC95% -1,9 a -1,3) fármacos/paciente p<0,001, siendo homogénea en los tres CSS como puede observarse en la tabla 2.
Por CSS características de los pacientes, fármacos, recomendaciones y aceptaciones
| Centro sociosanitario | Pacientes (n) | Media de edad años (DE) | Media de n.° de fármacos basal (DE) | Media de n.° de fármacos final (DE) | Media de la diferencia (IC 95%) | Recomendaciones emitidas por el FAP | Recomendaciones por paciente | Recomendaciones aceptadas por el MAP | % Aceptación |
|---|---|---|---|---|---|---|---|---|---|
| CSS-1 | 24 | 86,2 (7,8) | 8,9 (3,6) | 7,4 (3,4) | -1,5 (-2,0 a -1,0) | 98 | 4,1 | 72 | 73,5% |
| CSS-2 | 27 | 85,7 (7,4) | 7,9 (2,8) | 6,5 (2,3) | -1,4 (-1,9 a -0,9) | 116 | 4,3 | 88 | 75,9% |
| CSS-3 | 47 | 85,7 (7,0) | 11,0 (4,3) | 9,3 (3,5) | -1,7 (-2,2 a -1,3) | 195 | 4,1 | 156 | 80,0% |
| CSS-4a | 23 | 87,1 (7,0) | 8,4 (3,8) | ND | ND | 97 | 4,2 | ND | ND |
| Total | 121 | 86,1 (7,2) | 9,4 (4,0) | 8,05 (3,4) | -1,6 (-1,3 a -1,9)+ | 506 | 4,2 | 316 | 77,3%b |
ND:no disponible.
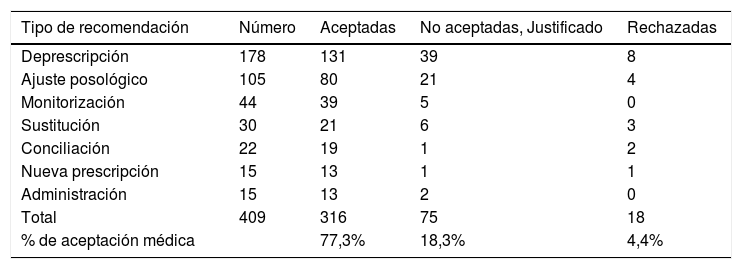
De todos los PRM detectados (506) se realizó una recomendación en el informe del FAP, y posteriormente se midió el porcentaje de aceptación por el MAP. El FAP realizó un total de 506 recomendaciones (4,2 recomendaciones/paciente). Solo se pudo cuantificar el grado de aceptación del médico en tres de los cuatro CSS. De las 409 recomendaciones en estos tres CSS, el médico aceptó 316 (77,3% de aceptación). En cuanto a las no aceptadas, un 18,3% tenían algún tipo de justificación clínica, y solamente un 4,4% fueron rechazadas, tal como se muestra en la tabla 3; siendo la deprescripción la recomendación emitida por el FAP más frecuente.
Tipo de recomendación emitida por el FAP, aceptadas o rechazadas por el MAP
| Tipo de recomendación | Número | Aceptadas | No aceptadas, Justificado | Rechazadas |
|---|---|---|---|---|
| Deprescripción | 178 | 131 | 39 | 8 |
| Ajuste posológico | 105 | 80 | 21 | 4 |
| Monitorización | 44 | 39 | 5 | 0 |
| Sustitución | 30 | 21 | 6 | 3 |
| Conciliación | 22 | 19 | 1 | 2 |
| Nueva prescripción | 15 | 13 | 1 | 1 |
| Administración | 15 | 13 | 2 | 0 |
| Total | 409 | 316 | 75 | 18 |
| % de aceptación médica | 77,3% | 18,3% | 4,4% |
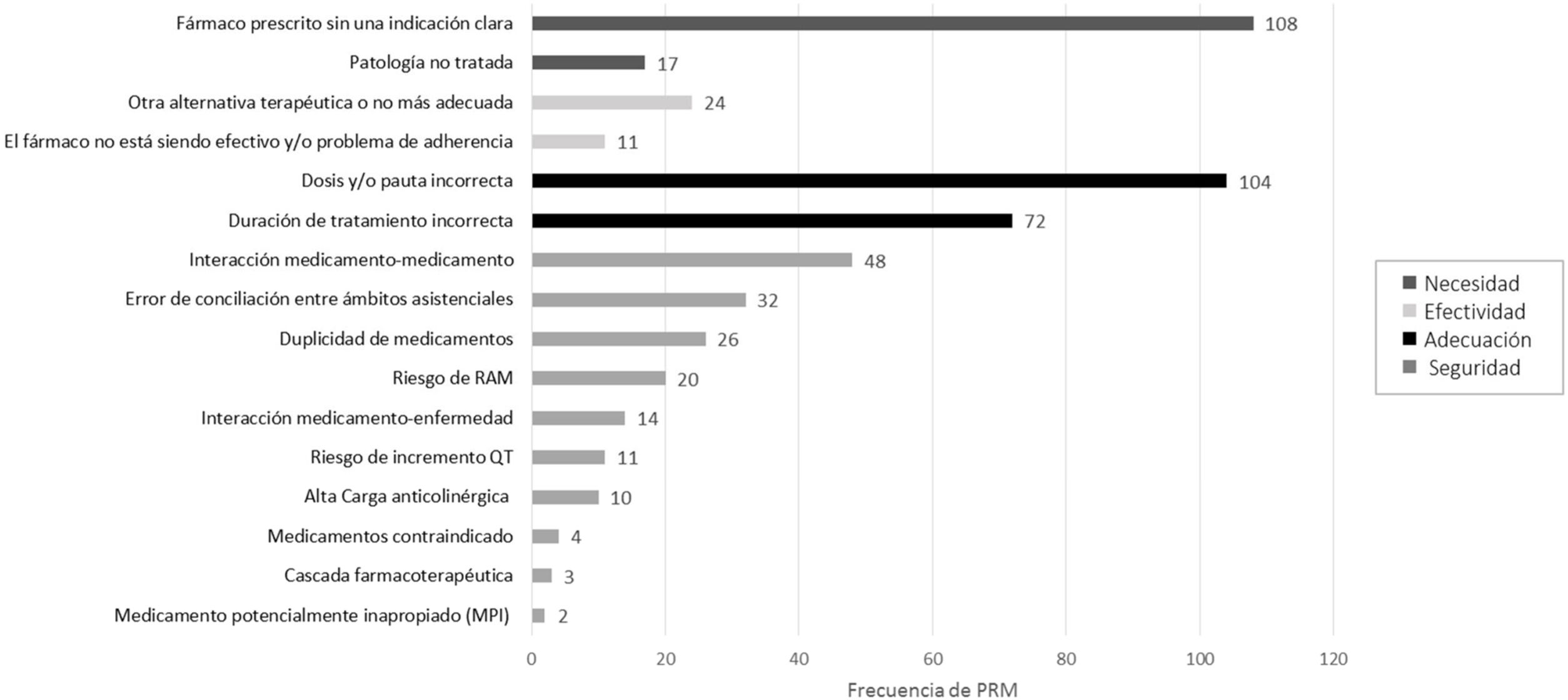
En la figura 2 se muestra el tipo de PRM detectado y la esfera a la que afecta: necesidad, efectividad, adecuación o seguridad. En cuanto a la necesidad, destaca la identificación de fármacos prescritos sin una indicación o patología que justifique su utilización, seguido de una pauta posológica y/o duración de tratamiento incorrectas. En cuanto a la seguridad la mayoría fueron interacciones relevantes entre fármacos o errores de conciliación.
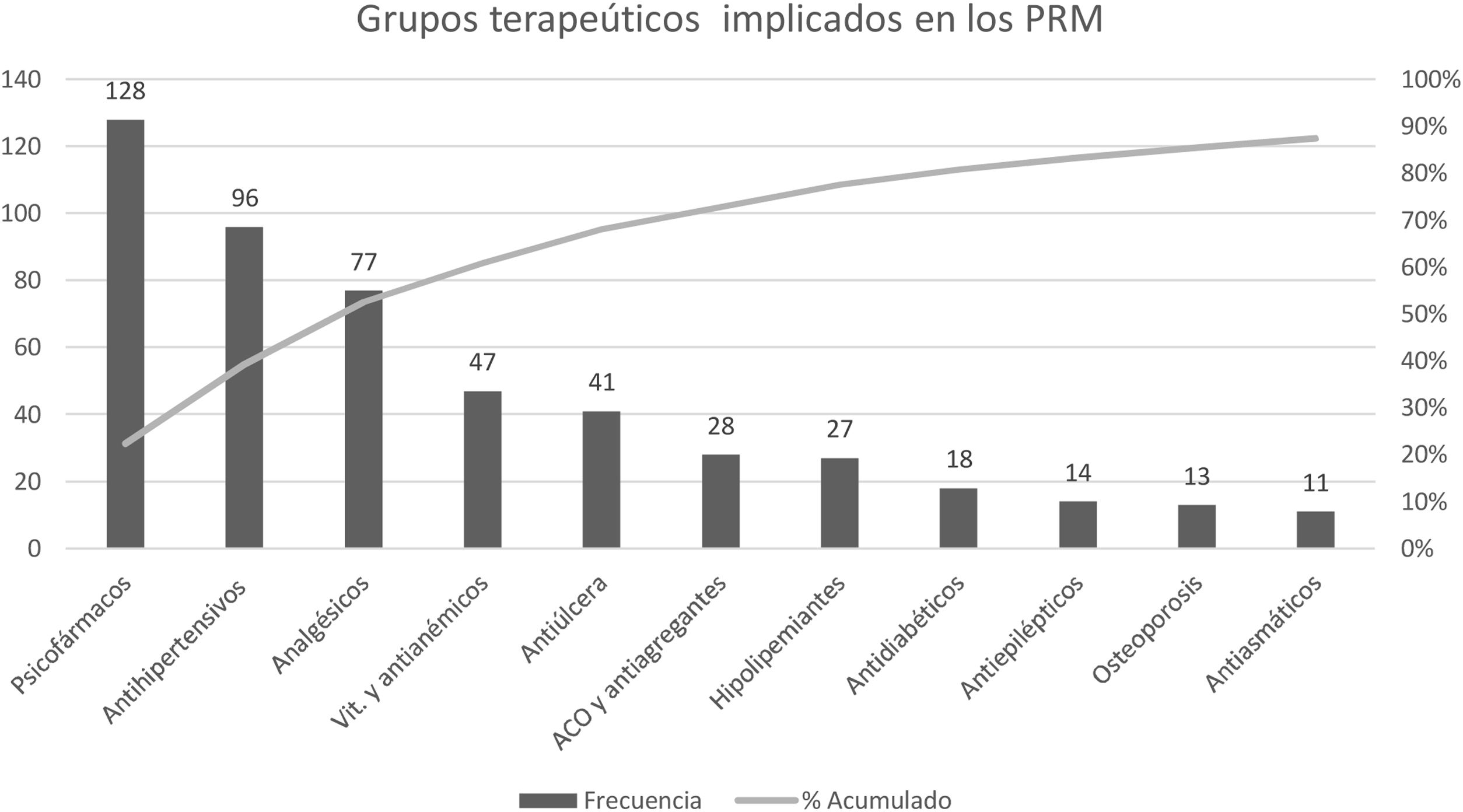
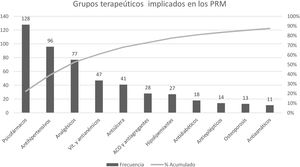
Los grupos terapéuticos más frecuentemente implicados en los PRM aparecen recogidos en el diagrama de Pareto de la figura 3. El grupo predominante son los psicofármacos, que incluye medicamentos como las benzodiazepinas, los antidepresivos, los antipsicóticos y los fármacos para la demencia. Psicofármacos, antihipertensivos y analgésicos estaban presentes en más del 70% de los PRM detectados y en consecuencia fueron los fármacos con mayor desprescripción.
DiscusiónNuestro estudio muestra que una intervención multidisciplinar entre médicos y FAP, junto con un método sistemático de revisión de la medicación, puede obtener resultados favorables28. Hemos observado una reducción significativa del número medio de fármacos/paciente tras la intervención de nuestro estudio, que es factible de realizar en la práctica clínica, y que puede extrapolarse y ser reproducible de forma sistemática. Se observa una disminución en la exposición a la polimedicación y en los PRM en todos los CSS intervenidos, con una tendencia a mayor reducción en el CSS con mayor polimedicación.
Estos resultados están en consonancia con las diversas revisiones sistemáticas o estudios13–15,19–22, donde se ha mostrado que es posible disminuir la polifarmacia y la prescripción inapropiada con intervenciones de atención farmacéutica en hospitales, atención primaria o CSS. No obstante, nuestro modelo de intervención no ha sido previamente evaluado. En nuestro estudio la colaboración con las UAR incorporadas en la pandemia de la COVID-19 nos ha permitido demostrar la utilidad de estos modelos colaborativos. Si bien este tipo de intervenciones puede ser extrapolable a otros ámbitos y/o situaciones.
Son importantes tanto la manera en la que se realiza la revisión del tratamiento como especialmente la comunicación, ya que la puesta en común de los casos de forma directa entre FAP con los médicos de la UAR ha demostrado una alta eficiencia, que se pone de manifiesto en este estudio con el elevado porcentaje de aceptación de las recomendaciones emitidas e identificadas por el FAP. Es cierto, que la revisión farmacoterapéutica del FAP no contempla la evaluación clínica del paciente, es por ello que encontramos un pequeño porcentaje de recomendaciones que no fueron aceptadas por el clínico. La mayoría de ellas, tuvieron una justificación clínica tras la evaluación del paciente a criterio médico (18,3%). Se evidenció una proporción muy pequeña de recomendaciones rechazadas sin justificación clínica (4,4%). La experiencia de colaboración entre profesionales médicos y farmacéuticos reafirma el impacto positivo en la reducción de la polimedicación.
En cuanto a otros estudios en al ámbito de la AP, en un proyecto llevado a cabo por un equipo multisciplinar en el País Vasco12, de intervención educativa dirigida al MAP, se encontró una disminución estadísticamente significativa en el número medio de fármacos de -0,88 por paciente; inferior a la que hemos encontrado en nuestro estudio (-1,6 fármacos/paciente) también estadísticamente significativa. Cabe destacar que nuestra intervención fue directa, realizando las modificaciones de la farmacoterapia en la puesta en común de las recomendaciones por el equipo. En otro estudio antes-después que evaluó un programa de revisión de la medicación realizada por el FAP en Galicia, observaron una reducción del número de pacientes con alto grado de polifarmacia27. Otro trabajo realizado en CSS de Cataluña, con una intervención terapéutica consensuada basada en directrices y revisión del tratamiento centrada en el paciente por un equipo multidisciplinar, condujo a una reducción del 28% en la prescripción de psicofármacos en pacientes institucionalizados con demencia13. En este sentido, cabe destacar que en nuestro trabajo los fármacos más implicados en los PRM fueron los psicofármacos, que tienen una elevada prescripción en pacientes con demencia. Otros estudios en Francia28 e Italia29 han mostrado similares resultados en CSS.
En cuanto a las limitaciones de nuestro estudio, la más importante es que no posee grupo comparador. No obstante, los cambios en la farmacoterapia se llevaron a cabo en el momento de la puesta en común por el equipo multidisciplinar, lo que nos permitió observar las modificaciones en tiempo real.
Una segunda limitación es el hecho de que se ha realizado en residencias pequeñas con la idea de pilotar el proyecto y poder hacer extensivo a residencias más grandes en función de los recursos disponibles. Hay que tener en cuenta que el proyecto se ha puesto en marcha en contexto de la pandemia por COVID-19 en la que los facultativos médicos tuvieron que gestionar una alta carga asistencial.
En tercer lugar, hay que considerar que no se ha podido realizar un seguimiento en el tiempo de los cambios realizados en la terapia de los pacientes tras la intervención. Es de esperar que sigan cierta inercia terapéutica. Por último, la limitación que supone la falta de información en algunos casos, en los registros de la historia clínica, que está diseñada para el seguimiento asistencial, y no con fines de investigación.
Como fortalezas, se destaca el carácter multidisciplinar de nuestro proyecto. Este tipo de intervenciones son las que parecen ser más eficaces. En un ensayo clínico aleatorizado realizado en residencias en Bélgica en la que colaboraron profesionales de varios ámbitos, se demostró la disminución de la prescripción inadecuada30.
Por otro lado, en el proceso de revisión se ha seguido una metodología sistemática, que ha permitido estandarizar las revisiones disminuyendo la variabilidad interobservador de forma que los resultados muestran más consistencia. Los pacientes en CSS suelen presentar una elevada complejidad clínica y los profesionales sanitarios tenemos el reto y deber de realizar una prescripción de calidad31. Es trascendental preguntarse por qué a pesar de que los fármacos prescritos sean revisados regularmente por los clínicos de acuerdo con las recomendaciones de las guías de práctica clínica, existe el riesgo de que el tratamiento pase a ser inefectivo o incluso perjudicial en algunos casos, tal como se evidencia en nuestro estudio, en el cual hemos detectado un número relevante de PRM. Para la identificación de los mismos, se ha realizado un análisis exhaustivo de la historia farmacoterapéutica de los pacientes. Además, se han tenido en cuenta la mayor parte de los criterios de adecuación en personas mayores (STOPP-START, Beers, STOPP-Frail), así como las recomendaciones disponibles a nivel local como la Guía Farmacogeríatrica y la Cartera de Servicios de Atención Primaria. Hemos identificado situaciones de riesgo en pacientes con medicamentos contraindicados para su situación clínica. Se evidenció que el grupo terapéutico mayormente implicado en los PRM fue el de psicofármacos, por lo que incluso se ha potenciado la deshabituación de estos fármacos, como las benzodiazepinas.
El FAP en la Comunidad de Madrid lleva alrededor de cinco años realizando actividades de farmacia clínica con revisión de la medicación en diferentes poblaciones diana; como pacientes con alto grado de polimedicación así como crónicos complejos. En nuestro entorno existe una gran población institucionalizada que presenta mayor riesgo de problemas relacionados con la seguridad de los medicamentos y de una prescripción potencialmente inadecuada.
Este tipo de intervenciones parecen dar resultados positivos, por ello, son necesarios estudios con grupo control para poder cuantificar el impacto clínico de estas intervenciones en términos de evitar complicaciones y efectos indeseados de los medicamentos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A todo el equipo del Servicio de Farmacia de la Dirección Asistencial Noroeste de Madrid y; al equipo de la Unidad de atención a residencias durante la pandemia de la COVID-19.