la disección espontánea de las arterias cervicales representa solo el 2% de todos los ictus, pero supone aproximadamente del 10 al 25% de los ictus en edad juvenil. La etiología de la misma supone en ocasiones un reto diagnóstico.
Objetivodescribir un caso de disección carotídea bilateral secuencial con una recurrencia tardía sugerente de arteriopatía subyacente.
Pacientes y métodosuna mujer de 54 años con disección carotídea izquierda aguda con lesiones isquémicas agudas/subagudas por embolismo arterio-arterial, que cursaron como accidente isquémico transitorio y síntomas compresivos como expresión clínica mediante síndrome de Horner ipsilateral, que en el estudio mostró una disección carotídea derecha antigua con trombo intraluminal organizado. Interrogada específicamente había presentado cefalea y anisocoria pupilar 8 meses antes, resuelta y por lo que no había consultado. Se realiza un estudio de extensión descrito en el que se pone de manifiesto un síndrome antifosfolípido, tratándose de una confirmación por antecedentes de abortos de repetición.
Conclusionesla disección secuencial con recurrencia tardía parece estar más relacionada con enfermedades subyacentes de tipo arteriopatía o con enfermedades sistémicas como el síndrome antifosfolipídico, por lo que es necesario una amplia detección de enfermedad subyacente.
Spontaneous dissection of cervical arteries represents only 2% of all strokes, but represents approximately 10-25% of strokes in youth. Its etiology is sometimes a diagnostic challenge.
ObjectiveTo describe a case of sequential bilateral carotid dissection with a late recurrence suggestive of underlying arteriopathy.
Patients and methodsA 54-year-old woman with acute left carotid dissection with acute/subacute ischemic lesions due to arterial-arterial embolism that progressed as a transient ischemic attack and compressive symptoms with clinical expression of ipsilateral Horner syndrome, which in the study showed a previous right carotid dissection with an organized intraluminal thrombus. She had presented headache and pupillary anisocoria 8 months earlier which were solved spontaneusly. A described extension study was carried out in which an antiphospholipid syndrome was revealed, being confirmed by a history of recurrent abortions.
ConclusionsSequential dissection with late recurrence seems to be more related to underlying pathologies likewise arteriopathy or to systemic diseases such as antiphospholipid syndrome, which is why extensive screening for underlying pathology is required.
Las disección de la arteria cervical constituye una de las causas más frecuentes de ictus en los adultos jóvenes, estimándose en torno a un 20% su frecuencia1. Fisiopatológicamente supone la ruptura de la capa íntima que genera una extravasación de sangre con desarrollo de hematoma intramural, aunque de manera más excepcional se ha propuesto la existencia de un hematoma intramural, sin rotura intimal, secundario a la lesión de los vasa vasorum2. De manera subsecuente se produce una estenosis y a través de un mecanismo embólico arterio-arterial o menos frecuentemente hemodinámico, puede provocar un ictus isquémico.
La incidencia de disección carotídea se estima de 2 a 5 casos por 100.000 habitantes/año, con una ligera preponderancia entre las mujeres. En cuanto al vaso extracraneal afecto, existen variaciones étnicas, siendo más frecuente la disección espontánea de la arteria vertebral (DEAV) en la población asiática y la disección espontánea de la arteria carótida (DEACa) en los caucásicos1.
De un 12 a un 34 % de los casos se identifica un antecedente traumático. Puede ser banal, lo que implica la presencia de otros factores en su génesis, como la displasia fibromuscular (DFM) de un 15 a 20% de los casos, y otras enfermedades que implican al tejido conectivo en un 5% de los casos, como la enfermedad de Ehlers-Danlos tipo IV, osteogénesis imperfecta, seudoxantoma elástico, síndrome de Marfan, déficit de alfa 1 antitripsina, hemocromatosis, enfermedad poliquísticarenal, síndrome de Turner o síndrome de Willliams. Otros factores predisponentes son la hipertensión arterial, migraña, tabaquismo e infecciones recientes1,2.
Caso clínicoUna mujer de 54 años con antecedentes de dislipidemia, tabaquismo de 20 cigarrillos/día e intervenida de hallux valgus, acudió al servicio de urgencias por cefalea. Refería dolor de intensidad moderada de 24 horas de evolución, punzante, frontal izquierdo con leve fotofobia y náuseas. Asociaba caída del párpado superior izquierdo y parestesias en la mano derecha con discreta torpeza motora asociada. Relataba que 8 meses antes había presentado un episodio similar, pero contralateral, con ptosis del ojo derecho que se resolvió al mejorar la cefalea.
En la valoración inicial de urgencias presenta: TAS 217 mmHg TAD 94 mmHg, afebril, FC 96 l.p.m., saturación 97%. En la exploración neurológica presentaba: ptosis del ojo izquierdo con miosis sin anhidrosis, compatible con un síndrome de Horner incompleto y refiere parestesias intermitentes en la mano derecha con sensibilidad preservada.
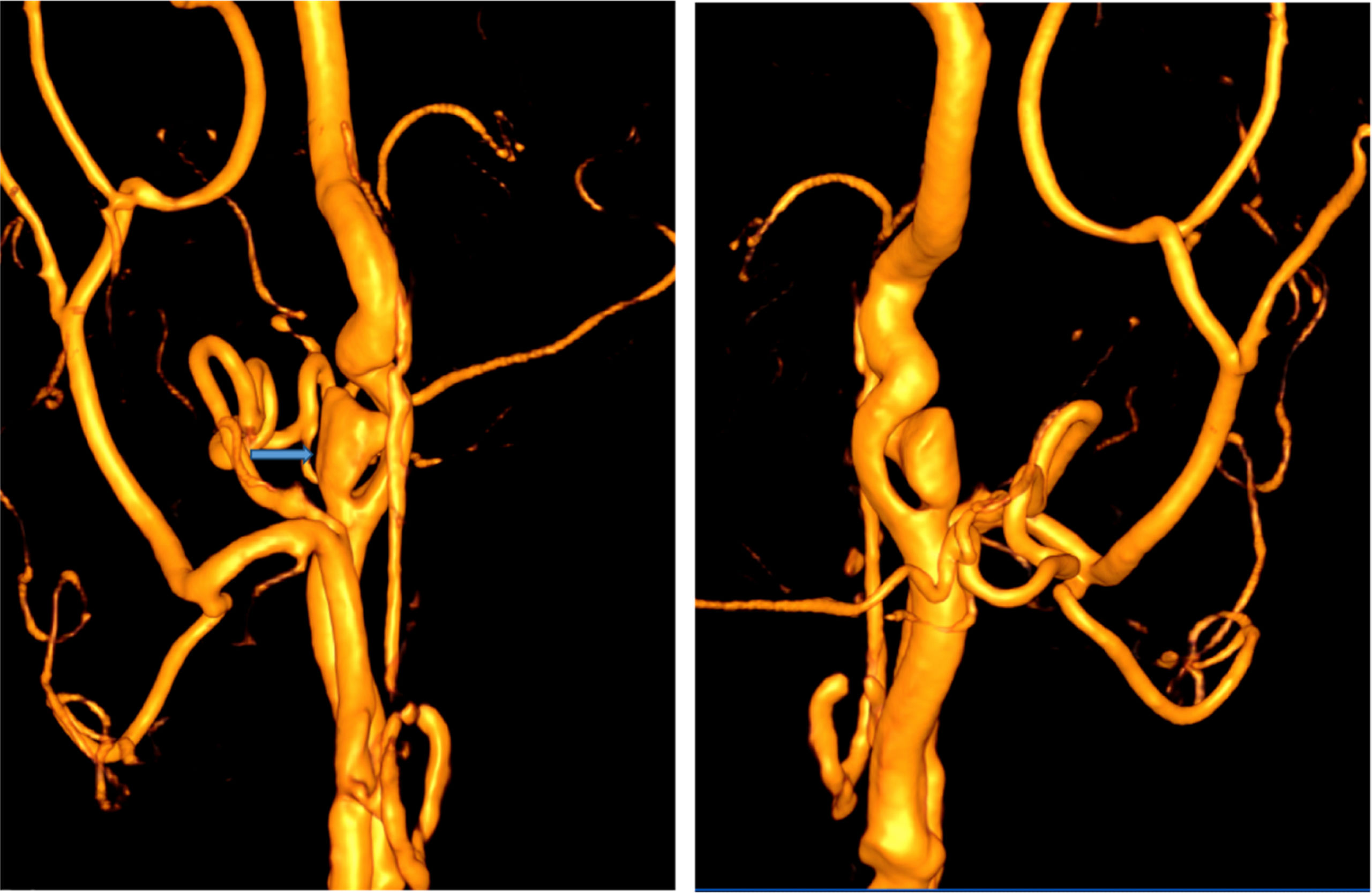
La analítica básica de urgencias no mostró alteraciones. El electrocardiograma y la radiografía de tórax fueron anodinas. Se solicitó TC craneal sin lesiones y se amplió el estudio mediante angiografía-TC que puso de manifiesto: en la arteria carótida interna (ACI) izquierda se visualiza en su origen una imagen de flap intimal, con posterior disminución progresiva e irregular de su luz («signo de la cuerda») hasta su segmento petroso. En el segmento cervical de la ACI derecha se visualiza un flap intimal focal con imagen de seudoaneurisma adyacente (fig. 1).
Con el diagnóstico de disección aguda intra y extracraneal de ACI izquierda con síntomas compresivos (síndrome de Horner) y probable disección previa de ACI derecha ingresó en Neurología. Se instaura el tratamiento sintomático y anticoagulación, monitorización electrocardiográfica, con vigilancia estrecha neurológica, siendo la evolución satisfactoria.
La paciente presenta carga aterosclerótica por agregación de factores de riesgo cardiovascular (hipertensión arterial [HTA] no conocida, dislipidemia, tabaquismo) por lo que el diagnóstico diferencial se realizó inicialmente con una disección sobre la placa del ateroma o la disección subyacente a enfermedad del tejido conectivo tipo Enhler-Danlos, dado que la paciente presentaba agregación familiar de casos de hiperlaxitud ligamentosa.
Se solicitó un extenso estudio analítico que incluyó: bioquímica, perfil tiroideo, proteinograma e inmunoelectroforesis, serologías, vitamina B12 y ácido fólico, perfil férrico, factor reumatoide y alfa-1 antitripsina, siendo todo normal o negativo. Autoinmunidad con positividad para anticuerpos antinucleares con patrón citoplasmático a título de 1/160, con screening de antígeno nuclear extraíble negativo, anti-citoplasma de neutrófilo y factor reumatoide negativo. Ausencia de consumo de complemento y análisis de orina con proteinuria inferior a 300 mg/24 horas. Se pidió un estudio de trombofilia que resulta positivo para anticoagulante lúpico (AL) con presencia de test de Russell positivo (test del veneno víbora Russell 1,34 con confirmación del test víbora Russell en 1,4 siendo los valores de la normalidad entre 0,8 y 1,2). Además se evidenció una elevación de anticuerpos anticardiolipina IgM 13,2 MPL.
La paciente no presentaba antecedentes de trombosis, pero sí había presentado abortos previos y en el estudio realizado hacía más de 20 años se le indicó a la paciente que tenía un probable estado procoagulante.
Se realizó TC tóraco-abdómino-pélvico y TC de aorta sin hallazgos sugestivos de vasculopatía inflamatoria o displasia fibrointimal aunque se detectó un aneurisma incidental de aorta abdominal infrarrenal de 21 x 24 mm.
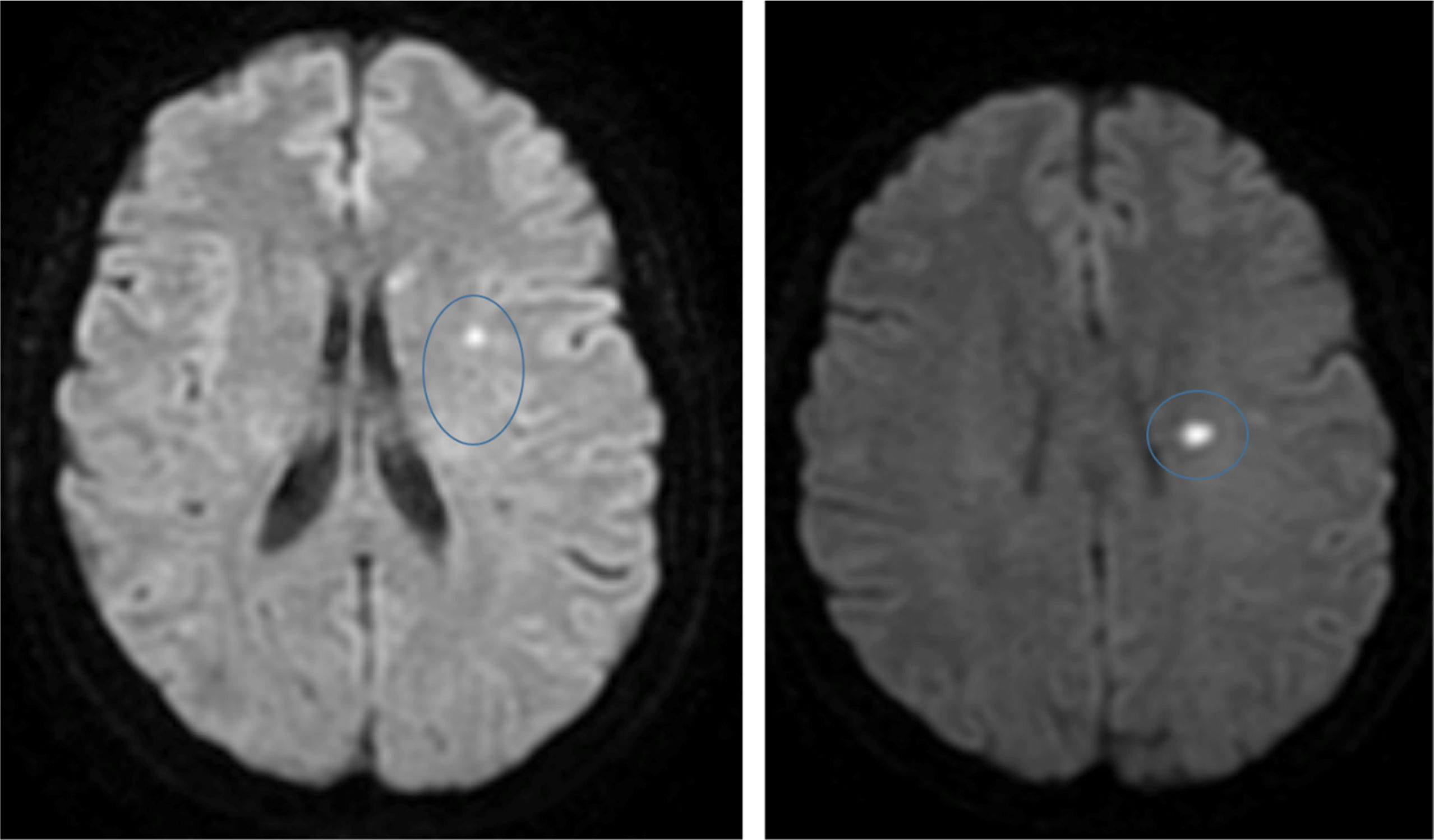
En la RM cerebral se evidenciaron unas lesiones isquémicas agudas/subagudas en el territorio de las arterias cerebral media y cerebral anterior izquierdas, con lo que la disección de ACI izquierda, mediante mecanismo embólico arterio-arterial provocó un ictus parcial multiterritorio paucisintomático desde el punto de vista neurológico (fig. 2).
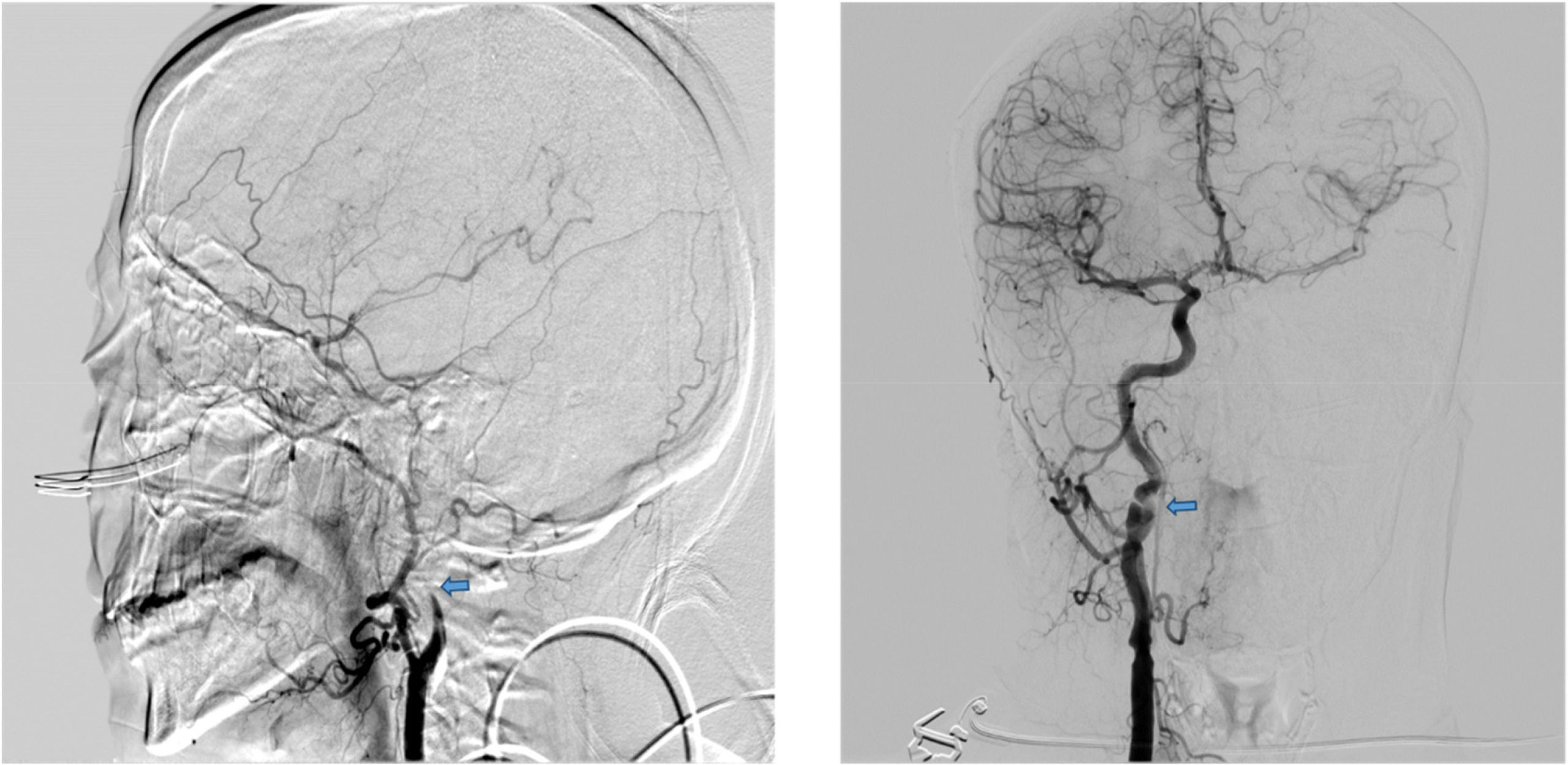
A tenor de los resultados analíticos descritos previamente, se decidió la realización de angiografía cerebral para una detección de vasculitis. Se constató: en el eje derecho una placa de ateroma en el origen de la ACI, además de una imagen de seudoaneurisma de 6,5 x 7 mm con un cuello de 3 mm, con una lobulación en su cara posterior, sugestiva de disección crónica, con adecuada permeabilidad distal. En eje carotídeo izquierdo, se visualiza oclusión de la ACI posbulbar con afilamiento del calibre y posterior oclusión (signo de la llama) sugestiva de disección aguda con adecuada colateralidad (fig. 3).
Imágenes de arteriografía por sustracción digital en las que se observa en la imagen de la izquierda una oclusión de la ACI izquierda posbulbar con afilamiento del calibre y posterior oclusión (signo de la llama) sugestiva de disección aguda. En la imagen de la derecha, se constata ateromatosis carotídea con una imagen de seudoaneurisma sugestivo de disección crónica.
El diagnóstico fue de disección carotídea secuencial: izquierda aguda desde el origen con síndrome de Horner secundario a lo previo con ictus multiterritorio por mecanismo embólico y disección carotídea derecha antigua no conocida con desarrollo de seudoaneurisma secundaria a síndrome antifosfolipídico primario (SAF).
Se repitió el estudio confirmatorio para anticoagulante lúpico, manteniendo la anticoagulación con acenocumarol y se mantiene asintomática la neurológica en sucesivas revisiones.
DiscusiónEn el presente artículo describimos el caso de una mujer con factores de riesgo cardiovascular y un síndrome antifosfolipídico sumado a un antecedente familiar de hiperlaxitud, que presentó disección de ambas carótidas de manera secuencial.
Se ha llevado a cabo una revisión exhaustiva de la bibliografía médica para explorar los posibles mecanismos patogénicos implicados en la disección de arterias cervicales, centrándonos en los casos reportados sobre disección secuencial de la arteria contralateral.
La aparición de disección en múltiples vasos, así como la presencia de aneurismas intracraneales entre pacientes con disección espontánea arteria carótida (DEACa) o una elevada incidencia familiar, debe demostrar la presencia de una enfermedad arterial subyacente que aumente la vulnerabilidad a traumas triviales. Sin embargo, solo en una minoría de pacientes puede demostrarse una arteriopatía subyacente3.
La DEACa recurrente puede ocurrir sobre la misma arteria o la contralateral. Es infrecuente que la disección recurra dentro del mismo vaso, ya que una vez resuelto el daño, la propia cicatrización intramural y los cambios en el tejido conjuntivo tienden a prevenir la recurrencia local4. En cuanto a la distribución temporal de recurrencia, esta parece ser bimodal. Hay un porcentaje que recurre dentro del primer mes (recurrencia temprana, con una tasa del 2% por mes), pero la mayoría lo hace a los 6 meses o al año después de la disección inicial (recurrencia tardía, con una tasa del 1% por año). Los casos de disección bilateral simultáneas o de recurrencia temprana, parecen estar relacionados con una arteriopatía transitoria. Por el contrario, la disección secuencial con recurrencia tardía parece estar más relacionada con enfermedades subyacentes, como displasia fibromuscular, degeneración quística de la media u otros trastornos que afectan la matriz extracelular, que debemos saber identificar5.
Es ampliamente conocida la implicación de los factores de riesgo cardiovascular en la enfermedad vascular cerebral, sin embargo, su impacto específico en la DEACa es poco conocido. En el estudio de cohortes multicéntrico CADISP, se concluye que existe una relación directamente proporcional entre HTA y DEACa y una relación inversamente proporcional entre el resto de factores de riesgo. Esta relación puede deberse a la mayor rigidez y heterogeneidad de la pared arterial en los pacientes jóvenes con DEACa6, en contraposición al envejecimiento y la arterioesclerosis, que la estructura se vuelve cada vez más homogénea, con un aumento de los enlaces cruzados de colágeno y elastina, con menor propensión a la disección.
Otra de las etiologías son las enfermedades reumatológicas con afinidad por el endotelio vascular: el síndrome de Marfan (SM), el síndrome de Ehlers-Danlos tipo IV (SED) y la necrosis medial quística7. Aunque cabe destacar que el SM solo parece asociarse marginalmente a la DEACa, siendo otras conectivopatías entre las que destaca el SED tipo IV, los principales implicados.
Es de especial interés la displasia fibromuscular (DFM), una enfermedad sistémica, segmentaria, no inflamatoria, con compromiso de arterias renales y cervicales. La relevancia de esta enfermedad radica en su elevada asociación con la DEACa recurrente8. Según la bibliografía médica, la DFM cerebrovascular (DFMc) es más frecuente en las mujeres, lo que postula la posible implicación de factores hormonales en la susceptibilidad del endotelio. El resto de mecanismos subyacentes siguen siendo desconocidos, pero recientemente se ha descrito un polimorfismo no codificante rs9349379 de PHACTR1, que se correlaciona con una mayor expresión del gen EDN1, pero no PHACTR1, lo que implica una vasoconstricción mantenida inducida por valores elevados de endotelina 1 y por consiguiente una mayor degradación de matriz extracelular9.
Otra de las entidades relevantes en la DEACa recidivante es el síndrome antifosfolipídico (SAF), un síndrome adquirido, caracterizado por valores persistentemente elevados de anticuerpos antifosfolipídicos con > o =12 semanas de diferencia, junto a manifestaciones clínicas típicas según los criterios de clasificación de Sydney. En cuanto al mecanismo facilitador, se ha sugerido una disfunción del endotelio arterial por la acción de los anticuerpos antifosfolipídicos que podrían contribuir a una vasculitis local y por consiguiente una DEACa ante traumas menores10.
En el presente caso se cumplían criterios clínicos (trombosis que condicionaron 2 disecciones secuenciales, con embolismo cerebral en la segunda ocasión y 2 abortos, aunque deben ser 3, para ser tenido en consideración como criterio diagnóstico). Además la paciente presentaba criterios de laboratorio con presencia de anticoagulante lúpico determinado de acuerdo con las recomendaciones de la International Society of Thrombosis and Hemostasis y constatación de anticardiolipina IgM, aunque a títulos ligeros-medios, siendo la recomendación para que conste como criterio de laboratorio elevación por encima de 40 GPL o MPL o > percentil 99. Por lo tanto la paciente presentaba un criterio clínico y uno analítico, tratándose de un SAF definitivo al repetirse la prueba de laboratorio en una segunda ocasión separadas por 12 semanas.
Por último, cabe destacar etiologías menos frecuentes que las anteriores, pero que hay que investigar sobre todo en presencia de un fenotipo sugerente como la enfermedad mitocondrial.
ConclusiónLa disección secuencial con recurrencia tardía parece estar más relacionada con enfermedades subyacentes de tipo arteriopatía o con enfermedades sistémicas como el SAF, por lo que es necesario una amplio detección de enfermedad subyacente.
FinanciaciónNo ha existido financiación total o parcial.
Conflicto de interesesNo existen conflictos de interés en la publicación del presente artículo.