Analizar el impacto de registrar datos de planificación de decisiones anticipadas (PDA) en el informe de alta hospitalaria (IAH) de los pacientes ingresados en una unidad de geriatría de agudos sobre los equipos asistenciales de atención primaria y las asistencias hospitalarias posteriores.
MetodologíaEstudio observacional retrospectivo realizado en una unidad de geriatría de agudos. Se propusieron 14 ítems relacionados con la PDA. Se revisaron los IAH correspondientes al último ingreso de todos los pacientes vivos dados de alta en el periodo enero-diciembre de 2015 y se analizó cuántos y qué ítems se registraban en dicho informe. Se analizaron los IAH, las asistencias a urgencias y los ingresos realizados en los 12 meses siguientes a dicho ingreso. Se revisó si atención primaria modificaba el plan de intervención individualizado y compartido en las semanas siguientes al ingreso registrado.
ResultadosSe incluyeron 496 pacientes. La edad media fue 89 años, el 63% eran mujeres. En el 77,6% de los IAH se informaba de alguno de los ítems propuestos, constando más de 4 ítems en el 39,5% de los IAH. No se encontró asociación entre la PDA del IAH y las asistencias a urgencias u hospitalización. En el 70% de los pacientes en cuyo IAH constaban uno o más ítems de planificación, se modificó el plan de intervención individualizado y compartido en las semanas posteriores al alta.
ConclusionesPlanificar no ha tenido repercusión sobre la frecuentación a urgencias, ni sobre la hospitalización. Hablar de PDA en el IAH sí ha influido en los equipos asistenciales de atención primaria ayudando en la adecuación del plan de cuidados de los pacientes.
To analyse the impact of adding data on advance care planning (ACP) to the hospital discharge reports (HDR) of patients from an acute geriatric nit about the primary care team follow up and subsequent hospital care.
MethodologyA retrospective observational study performed in the acute geriatric unit. Fourteen items related to ACP were added to the HDR. All HDR of all patients discharged alive between January-December 2015 were studied; the items and their number were analysed. HDR and attendance to emergency departments and admissions and hospitalisations in the following 12 months were reviewed. We evaluated whether primary care modified the shared individual intervention plan during the weeks following discharge.
Results496 patients were included. Mean age was 89 years, 63% were women. Some of the proposed items were included in 77.6% of the HDR, and over 4 items were included in 39.5% of the HDR. No association was found between ACP of HDR and attendance to the emergency departments or hospitalisation. The shared individual intervention plan was modified during the weeks following discharge in 70% of patients whose HDR included one or more items of ACP.
ConclusionsPlanning had no impact on the number of admissions to emergency departments or hospitalisations. The inclusion of items related to ACP in the HDR did have an impact on the primary care team as it helped them to modify patients’ care plans.
La esperanza de vida de la población anciana es cada vez mayor, pero no así la esperanza de vida saludable, entendida como aquella que añade la dimensión de calidad a la cantidad de vida y que está basada sobre todo en 3 dimensiones: morbilidad crónica, grado de discapacidad y salud autopercibida1.
Más del 50% de los pacientes afectos de enfermedades crónicas va a fallecer por la evolución de una o más de sus patologías2 y, en ellos, la progresión de la enfermedad y su incerteza pronóstica hacen necesario modular el enfoque sanitario de una visión preventiva y curativa en las primeras fases del proceso, hacia una visión paliativa en fases de mayor complejidad3.
Uno de los objetivos del plan de salud de Catalunya4es identificar a pacientes afectos de patologías crónicas complejas o en situación de enfermedad crónica avanzada (PCC: paciente crónico complejo/MACA: modelo de atención a la cronicidad avanzada) con el fin de ofrecer un modelo asistencial adaptado a sus necesidades del cual la planificación de decisiones anticipadas (PDA) es una parte importante. Una vez identificados, los equipos asistenciales de atención primaria (EAAP) son los responsables de codificar a estos pacientes PCC y MACA y establecer el plan de intervención individualizado y compartido (PIIC)5–7 así como de iniciar un proceso de PDA con el objetivo de conocer las preferencias8 y valores de la persona y poder elaborar un plan de cuidados acorde a sus necesidades.
Parece lógico pensar que realizar una PDA con estos pacientes puede facilitar el acompañamiento en el proceso de su enfermedad, mejorar la calidad asistencial y la continuidad de cuidados y conseguir así una adecuación apropiada del esfuerzo terapéutico y un uso correcto de los recursos sociosanitarios.
En el Hospital Universitari Parc Taulí de Sabadell (HUPTS), concretamente en su Centro Sociosanitario (CSS) Albada, hace años que se trabaja la PDA9. En 2010 se realizó la guía clínica de PDA10 del Hospital (aprobada por el comité de guías del HUPTS) y se han realizado diversos cursos y seminarios al respecto. En 2014, el CSS Albada expresó su compromiso de ser centro piloto en la atención centrada en el paciente mediante su programa PDA con el fin de facilitar el trabajo de los profesionales, ayudar en la toma de decisiones y mejorar los resultados posteriores.
ObjetivosEn el estudio se plantearon 2 objetivos:
- 1.
Analizar el impacto de los ítems relacionados con la PDA registrados en el informe de alta hospitalaria (IAH) de los pacientes sobre su frecuentación a urgencias, ingresos y número de estancias hospitalarias.
- 2.
Establecer la correlación entre los ítems relacionados con la PDA registrados en el IAH y el impacto sobre atención primaria en la codificación de pacientes PCC/MACA y en la elaboración del PIIC.
Se trata de un estudio observacional retrospectivo realizado en la Unidad de Geriatría de Agudos (UGA) del HUPTS entre el 1 de enero y el 31 de diciembre de 2015. El HUPTS contaba en aquel momento con 697 camas de hospitalización (195 de CSS) y tenía una población de referencia de 392.388 habitantes. La UGA disponía de 38 camas de hospitalización y 4 médicos adjuntos especialistas en Medicina Interna o Geriatría.
Dado que son pacientes que con frecuencia reingresan, se consideró criterio de inclusión el último ingreso de todos los pacientes vivos dados de alta (ingreso índice). Se excluyeron los pacientes que ya estaban en seguimiento en el domicilio por el equipo de Paliación Geriátrica (PADES Geriátrico), dado que este equipo incorpora dentro de sus objetivos asistenciales la realización de PDA.
Se revisó la literatura7,11–23 y se propusieron 14 ítems relacionados con la PDA (tabla 1) considerándolos variables dependientes.
Variables de planificación de decisiones anticipadas
| Administrativo |
| 1. Médico // N.ohistoria clínica // Nombre // Edad // Fecha IAH |
| Organización |
| 2. Consta PCC/MACA |
| Consta específicamente si el paciente está registrado o no como PCC/MACA |
| 3. Sugiere PCC/MAC |
| Consta si el paciente podría o debiera ser PCC, o MACA o pasar del uno al otro |
| 4. Consta PIIC |
| Habla específicamente del PIIC, si existe y si podría/debiera mejorarse/modificarse |
| 5. Adecuación esfuerzo terapéutico (AET) técnico |
| Refiere adecuación del esfuerzo terapéutico en base exclusivamente a la opinión profesional y estadio evolutivo de la enfermedad |
| Información / Comunicación |
| 6. Nombra referentes |
| Menciona específicamente el contacto establecido con los familiares y referentes, preferentemente por su nombre y/o parentesco. Se excluye la descripción del cuadro genealógico o la descripción del entorno social y de cuidados. |
| 7. Consta información |
| Menciona específicamente la información al paciente, familiares o referentes |
| 8. Consta comprensión |
| Menciona específicamente la percepción de compresión de la información dada |
| 9. Consenso pronóstico |
| Menciona específicamente qué paciente/familia/referente está en desacuerdo y comparte el pronóstico. Decisiones |
| 10. Valores |
| Explicita los valores del paciente, ya sea directamente por él o presupuestos a través de su entorno próximo. Se entienden por valores los principios que desea mantener en su vida («cómo es»): autonomía, dignidad, tomar él las decisiones, ayudar, no ser una carga, aceptar las cosas como vienen... |
| 11. Preferencias |
| Explicita las preferencias ante las disyuntivas: no sufrir, ir a por todas, primar calidad de vida... |
| 12. Propuestas concretas |
| Explicita medidas concretas: solo control de síntomas, mantenerse en su entorno, hospitalizarse; no tratamientos /diagnósticos, no nutrición enteral, no máquinas, solo cuáles fármacos y por qué vías… Se diferencia de la AET en que se incorpora la visión del paciente y es un consenso compartido |
| 13. Translación |
| Explicita los contactos y esfuerzos hechos para dar a conocer las decisiones y propuestas básicamente por la AP. Ej.: contacto/ hablo/ consensúo con médico cabecera/ residencia/ gestoras/ enfermería... Se excluyen los propios IAH, usar paciente/familia como vehículo (dar informe al cabecera...), la HC3, o delegar la función (pido a la gestora, TS o enfermera de enlace...) |
| 14. Soporte emocional |
| Explicita el estado anímico y emociones ante la toma de decisiones, las recibe y ofrece soporte específico (o profesionalizado) si resulta adecuado |
Se cuantificó su presencia o no en el apartado PDA del IAH, especificando cuál o cuáles eran y el número total (de 0 a 14). Se registró también si se solicitaba seguimiento domiciliario por el PADES después del ingreso índice. Se recogieron el número de asistencias a unidades de cuidados intensivos de adultos (UCIA), de ingresos hospitalarios y las estancias (días de hospitalización) que sucedieron en los 12 meses siguientes al ingreso índice. No se registraron los motivos de consulta, ni las patologías asociadas. Se revisó si los EAAP modificaban el PIIC en las semanas siguientes al ingreso índice, siendo la variable a analizar si había o no modificación del PIIC.
La recogida de datos se realizó revisando la Historia Clínica Compartida de Catalunya (HC3) y los IAH mediante la Estación de Trabajo Clínica Electrónica del Hospital HP-HCIS (Health Care Information System) de acuerdo con la legislación actual vigente sobre protección de datos personales. Los datos fueron recogidos por diferentes profesionales médicos y de enfermería de la UGA. Se realizó un análisis de concordancia entre todos los investigadores, comprobando que el registro de los datos se hacía de forma homogénea.
Se diseñó un formulario específico en la HCIS para obtener los datos de frecuentación a UCIA, los ingresos y las estancias hospitalarias al mes, 3, 6 y 12 meses de cada ingreso índice.
El estudio fue aprobado por el Comité Ético de Investigación Clínica del HUPTS y obtuvo una Beca Taulí de Recerca i Innovació.
El análisis estadístico se ha realizado con el programa SPSS (versión 23). Se ha llevado a cabo un análisis descriptivo de los datos. Las variables cuantitativas se expresan mediante la media, mediana y desviación típica. Las variables cualitativas se representan mediante tablas de frecuencias y porcentajes.
Se ha realizado un análisis bivariante, utilizando para las variables cualitativas la prueba de Chi-cuadrado o test exacto de Fisher. Para las variables cuantitativas se utilizó la prueba de la t de Student y el coeficiente de correlación de Pearson.
ResultadosEntre el 1 de enero y el 31 de diciembre de 2015 en la UGA del HUPTS se dieron 785 altas de las que 155 (19%) fueron defunciones. Del resto, 496 altas cumplían los criterios de inclusión. La edad media fue 89 años (67-105) siendo el 45% de los pacientes mayores de 90 años. El 63% eran mujeres.
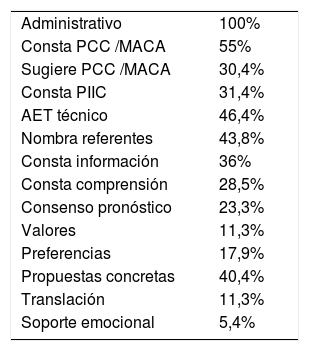
En la revisión del IAH se identificaron y cuantificaron las diferentes variables que hacían referencia a planificación de decisiones (tabla 2).
Porcentaje de variables de PDA en el informe de alta hospitalaria
| Administrativo | 100% |
| Consta PCC /MACA | 55% |
| Sugiere PCC /MACA | 30,4% |
| Consta PIIC | 31,4% |
| AET técnico | 46,4% |
| Nombra referentes | 43,8% |
| Consta información | 36% |
| Consta comprensión | 28,5% |
| Consenso pronóstico | 23,3% |
| Valores | 11,3% |
| Preferencias | 17,9% |
| Propuestas concretas | 40,4% |
| Translación | 11,3% |
| Soporte emocional | 5,4% |
En el 55% de los informes constaba si el paciente estaba codificado o no previamente al ingreso en UGA como PCC/MACA y en un 30,4% de los no codificados se sugería a los EAAP su codificación como tal. En este último porcentaje hay un pequeño número de casos (<3%) en que se sugería cambio de codificación de PCC a MACA.
Constaba adecuación del esfuerzo terapéutico (en base exclusivamente a la opinión profesional) en el 46,4% de los informes. Se indican referentes (difiere de la figura del representante) en el 43,8%. Consta información al paciente o familia en el 36%, comprensión de la información en el 28,5%, consenso pronóstico en el 23,3%, se describen valores del paciente en el 11,3% y se explicitan preferencias del paciente en el 17,9% de los IAH.
En el IAH se describen propuestas concretas en el 40,4% de pacientes; consta translación de la información a los EAAP en el 11,3% y consta soporte emocional al paciente/familia en el 5,4% de informes.
En el 5,4% de los pacientes se solicitó seguimiento al alta por PADES.
En el 77,6% de los IAH se informaba de alguno de los ítems propuestos, constando más de 4 ítems en el 39,5% de los IAH. En un 22,4% de IAH no hay ningún ítem registrado de PDA.
Un 55,8% de los pacientes consultaron a UCIA en una o más ocasiones en el año posterior al alta (28% realizó una sola consulta). El 29,6% de los pacientes reingresaron en la UGA u otras unidades de agudos una o más veces durante el año posterior al alta.
No hay diferencias significativas en el número de asistencias a urgencias ni en el número de ingresos hospitalarios posteriores al ingreso índice en cuanto a edad ni sexo.
Tampoco se han observado diferencias significativas en cuanto al número de asistencias a urgencias, ingresos hospitalarios o días de hospitalización posteriores al ingreso índice entre los pacientes en cuyos IAH había algún ítem de PDA respecto a los que no tenían ninguno, ni aquellos con más de 4 ítems de planificación respecto a los que había menos (tampoco si constaban más de 5, 6 o 7 ítems) y, analizando de manera individual cada uno de los ítems, ninguno tiene significación estadística.
Se observó una tendencia a ingresar más en el primer mes si al alta fueron seguidos por el PADES (p=0,049).
El PIIC fue modificado por el equipo de atención primaria en las semanas siguientes al alta en 396 pacientes (66%).
Se modificó el PIIC en el 70% de los pacientes en cuyo IAH constaba algún ítem de planificación respecto al 52% de pacientes sin ninguna información de PDA en el IAH (p=0,001)
En aquellos IAH con más de 4 ítems de planificación, se modificó el PIIC en un 74,5% respecto al 60% de modificación del PIIC en pacientes con 4 o menos ítems en su IAH (p=0,005).
DiscusiónEn los últimos años se han elaborado guías de PDA7,11–23 y aunque se indica a los EAAP como los principales implicados en su desarrollo e implementación, pensamos que el ámbito hospitalario también desempeña un papel importante por lo que en este trabajo nos hemos centrado en la PDA durante la hospitalización en una UGA.
Si bien es cierto que el hecho de registrar variables referentes a PDA en el IAH no lleva implícita su correcta realización, sí que hace pensar que se ha realizado un abordaje diferente al meramente biológico que es el habitual durante el ingreso hospitalario y anima a seguir avanzando en el modelo sanitario centrado en el paciente.
En este trabajo se constata que en más del 75% de los IAH de la UGA hay alguna variable referente a PDA. El número de variables registradas está condicionado por múltiples factores, siendo el directamente relacionado con el profesional que realiza la PDA y el IAH el más habitual.
Hubiéramos esperado que variables como valores y preferencias, lugar de cuidados (habitualmente el domicilio) o el consenso respecto a propuestas concretas hubieran tenido un mayor impacto sobre el número de ingresos o asistencias a urgencias. Un factor que ha podido dificultar la consecución de este objetivo es el bajo porcentaje de translación de la información a los EAAP. La figura de la enfermera de enlace es actualmente un elemento clave en este aspecto24.
En otras ocasiones es la propia situación clínica del paciente la que dificulta el cumplimiento de sus preferencias. Poder abordar situaciones complejas en domicilio o síntomas de difícil control como disnea, dolor o delirium, hace necesaria la existencia de EAAP u hospitalarios formados en geriatría y en paliación disponibles 24h al día con recursos humanos y técnicos apropiados, así como un adecuado soporte social y familiar25. Ambas situaciones no siempre se dan.
Hemos observado que la mayoría de las propuestas concretas sobre la adecuación del esfuerzo terapéutico consensuado con el paciente y que se reflejan en el IAH tienen un peso elevado en las actuaciones posteriores en urgencias, siendo respetadas de manera habitual.
Se constata también que registrar ítems de PDA en el IAH influye en los EAAP. La modificación del PIIC en un elevado porcentaje de pacientes en las semanas siguientes al ingreso índice nos indica la utilidad de dicha información para estos equipos.
En las XXXVII Jornades Sanitàries del Vallés (abril 2018) se presentaron datos preliminares del estudio, y en el debate se puso de manifiesto el interés creciente y la utilidad de la PDA para los profesionales de atención primaria de nuestra área de referencia.
Parecería lógico pensar que las variables que tratan sobre valores, preferencias y propuestas concretas junto a una adecuada translación a los EAAP serían las que más peso tuvieran en cuanto a la gestión de los pacientes al alta y en la coordinación asistencial.
Una debilidad de este trabajo es la falta de datos clínicos como el motivo de consulta y las comorbilidades de los pacientes. La valoración geriátrica integral fundamental en el proceso de PDA y realizada habitualmente en la UGA es otro dato que no se registró. La valoración geriátrica integral es un proceso diagnóstico dinámico y estructurado que permite detectar y cuantificar los problemas, necesidades y capacidades del anciano en las esferas clínica, funcional, cognitiva, emocional y social para elaborar una estrategia interdisciplinar de intervención, tratamiento y seguimiento a largo plazo con el fin de optimizar los recursos y de lograr el mayor grado de independencia26,27.
Cada vez parece definirse mejor el perfil de persona que se podría beneficiar de iniciar la PDA5,8. Los pacientes con patologías crónicas complejas no oncológicas (prototipo de paciente en las UGA) suelen tener gran incerteza pronóstica28–30, dado que existen otros criterios relacionados con la persona que guardan una fuerte asociación con la mortalidad (discapacidad, carga de comorbilidad, deterioro cognitivo). Ante esta dificultad, es importante identificar precozmente a estos pacientes para iniciar un proceso de planificación y elaborar un plan de cuidados conjunto29.
También se van determinando qué aspectos son fundamentales en el proceso de PDA aunque no queda tan claro cómo plasmarlos en el IAH31. En un panel internacional de expertos en PDA, se definieron aspectos fundamentales de la planificación incluyendo entre otras la figura del representante y el registro médico sobre decisiones, valores y preferencias de cuidados, así como propuestas de tratamiento médico32.
Durante la formación universitaria y el periodo MIR probablemente hay poca formación sobre comunicación (imprescindible para poder planificar con el paciente), dificultando todavía más el abordaje de la PDA, que de por sí requiere un esfuerzo personal y en tiempo añadido a la carga asistencial habitual en las UGA33.
Es posible que aumentando la motivación de los profesionales para realizar PDA y trasladándola al IAH o modificando algunas variables, el impacto pueda ser todavía mayor. Aunque no se ha analizado, la percepción subjetiva del equipo médico de la UGA es que realizar PDA satisface al paciente, a la familia y al equipo de profesionales (hospital y EAAP) reafirmando que la PDA puede ayudar a mejorar la calidad de vida del paciente al respetar sus voluntades y atender sus preferencias y también es útil para el clínico en la toma de decisiones diagnósticas y terapéuticas, evitando así la iatrogenia, los riesgos innecesarios, la futilidad y, en los casos de mejor pronóstico en los cuales la intensificación de las actuaciones puede estar plenamente justificada, el nihilismo28,34.
La importancia del tema se refleja en la reciente creación del Grupo Español de Trabajo de Planificación Compartida de la Atención, que propone un cambio de nomenclatura y el desarrollo de un plan de atención de manera compartida (paciente, familia y profesionales) con visión integral de la atención más allá del ámbito sanitario25.
ConclusionesEs necesario seguir trabajando con el objetivo de optimizar las estrategias de identificación de pacientes candidatos a iniciar un proceso de planificación, crear espacios de comunicación, validar un índice de PDA avanzada para aplicar las intervenciones de soporte integral oportunas de manera progresiva y de acuerdo con las preferencias del paciente, y seguir adelante con la formación de los profesionales en PDA35.
Limitaciones del estudio: la falta de datos clínicos (motivo del ingreso, número de patologías crónicas, valoración geriátrica integral, mortalidad) así como la diferencia de criterios / formación de los médicos de la UGA han sido limitaciones del estudio.
FinanciaciónEl presente trabajo ha sido financiado por l’Institut d’Investigació i Innovació Parc Taulí (beca CIR2015/054).
AutoríaConcepción y diseño del manuscrito: Susana Herranz, Isabel Torrente.
Recogida de datos: Susana Herranz, Isabel Torrente, Macarena Cabrera, Anna Boté, Diana Carolina Silva, Marta Cruz, Joana Medina, Concepción Bazán.
Análisis e interpretación de los datos: Susana Herranz, Isabel Torrente, Macarena Cabrera, M.Antonia Villarino.
Redacción, revisión, aprobación del manuscrito remitido: Susana Herranz, Isabel Torrente, Macarena Cabrera, M. Antonia Villarino.
Conflicto de interesesLas autoras declaran no tener ningún conflicto de intereses.
Al Dr. Antoni Nogueras Rimblas por haber puesto en marcha este proyecto.