Desde finales de la década de los 90 se ha descrito en grandes ciudades europeas y norteamericanas un importante aumento en el número de casos de sífilis detectados1–3. Este incremento se atribuye fundamentalmente a un aumento en las prácticas sexuales de riesgo. Algunos autores describen aumentos de un 22% en mujeres, del 213% en varones heterosexuales y de hasta un 1.412% en varones homosexuales en ciudades del Reino Unido1. Dado que comparten mecanismo de transmisión, la sífilis y la infección por VIH se presentan con frecuencia asociadas en el mismo grupo de pacientes.
Durante el último año y en el curso de escasos meses han sido diagnosticados en nuestro hospital 2 casos con inicio atípico y parecido de neurosífilis, y sin asociarse a la infección por VIH. Ambos presentaron un cuadro de visión borrosa que les llevó a consultar y al posterior diagnóstico de la enfermedad, razón por la cual los exponemos a continuación.
El primer caso fue un varón de 52 años que acudió a urgencias por disminución de la agudeza visual. Inició un cuadro de visión borrosa progresiva de 20 días de evolución, con miodesopsias en ambos ojos y refiriendo sentir molestia con la luz brillante junto a una hipoacusia derecha. El paciente refería haber presentado un exantema macular, secreción genital, aftas bucales, fiebre de 38°C sin escalofríos, y cuadro tóxico en un mes. Durante la visita con su oftalmólogo se objetivó un papiledema bilateral y fue derivado a nuestro centro.
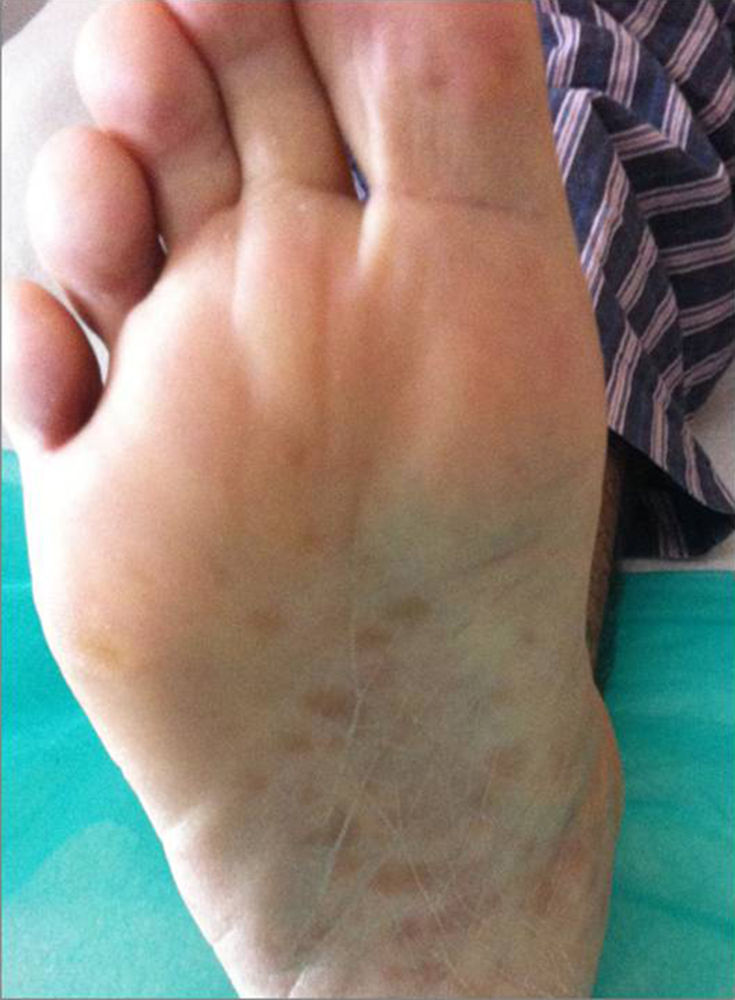
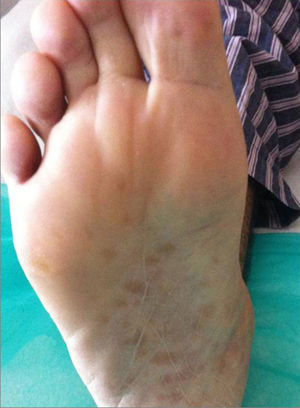
Al inspeccionar la piel se apreciaba un exantema macular de aspecto residual en ambos antebrazos, abdomen, palmas y plantas de los pies (fig. 1). Neurológicamente destacaba un aumento de la base de sustentación y dificultad de la marcha en tándem. El fondo de ojo mostraba un borramiento de los márgenes papilares.
Ante la sospecha de una neurosífilis se realizó una serología luética en plasma, siendo positiva con títulos RPR/VDRL: 1/1.024, con serología para VIH negativa y RNA cuantitativo indetectable. Se completó con una punción lumbar para extracción de líquido cefalorraquídeo, confirmando una serología luética positiva.
Se inició tratamiento con penicilina endovenosa durante 15 días. Al control al cabo de un mes, las serologías habían pasado a 1/32 con buena evolución general a pesar de permanecer con visión borrosa en el ojo izquierdo.
El segundo caso, otro varón de 47 años remitido para tratamiento de una neurosífilis, con inicio de un cuadro de visión borrosa en hemicampo derecho del ojo izquierdo de 3 meses de evolución. Fue visitado por un oftalmólogo que diagnosticó una neuritis retrobulbar que trató con metilprednisolona quedando asintomático. Posteriormente, en una donación de sangre se detectó de forma casual un VDRL positivo con valores de 1/256, serología treponémica positiva y Western Blot para VIH negativo junto con serología de la misma también negativa, siendo remitido a nuestro centro.
Durante la anamnesis el paciente explicaba relaciones homosexuales esporádicas de riesgo. Cinco meses antes refería la práctica de sexo oral con posible aparición de afta y, posteriormente, a los 2 meses el episodio compatible de neuritis óptica.
El paciente fue tratado con ceftriaxona de forma endovenosa durante 15 días. Finalizado el tratamiento, en el control en un mes se observó que la serología había pasado a 1/128.
De la misma forma que ocurre en otros países europeos, en nuestro país también estamos asistiendo a un incremento progresivo en el número de casos de sífilis en los últimos años. Según los datos del Boletín Epidemiológico de Cataluña4, el número de casos declarados pasó de 91 en el año 1996 a 781 en el año 2012. Las formas de presentación de la neurosífilis suelen dividirse en formas tempranas (afectación meníngea y vascular), y formas tardías (parálisis general progresiva y tabes dorsal)5. Cada una de ellas tiene una relación temporal con la primoinfección. En las últimas décadas se ha comenzado a hablar sobre un cambio en las manifestaciones de la neurosífilis6, que consiste en un aumento de las formas tempranas. Este hecho se atribuye al uso generalizado e indiscriminado de antibióticos y al elevado número de enfermos infectados por el VIH que, con frecuencia, también padecen esta enfermedad.
Es importante un alto índice de sospecha, ya que la progresión de la enfermedad sin tratamiento puede llevar a pérdida irreversible de visión7. Debemos tenerla siempre en mente cuando haya afectación del polo posterior, panuveítis e infección por VIH8. A su vez, en todos los casos de uveítis por sífilis se debe descartar infección por VIH, así como otras enfermedades sistémicas infecciosas o autoinmunes9.
Para el diagnóstico de la sífilis ocular es fundamental una exhaustiva anamnesis buscando factores de riesgo ya que no existe un patrón específico clínico de afectación ocular que nos sugiera firmemente el diagnóstico. Puede presentarse tanto en inmunodeprimidos como en inmunocompetentes10, como en nuestros 2 casos. Los pacientes con sífilis ocular deben ser tratados con pautas de neurosífilis10. Las repercusiones de la sífilis ocular se deben, en gran parte, a la respuesta inflamatoria frente a la bacteria. Por esta razón es adecuado asociar tratamiento antiinflamatorio con corticoides.
Estos 2 casos de neurosífilis precoz que presentamos nos obligan a plantear el diagnóstico de sífilis ante alteraciones neurológicas como las alteraciones visuales, que aunque suelen presentarse en pacientes con infección por VIH11, en los 2 casos que presentamos no existía asociación con esta enfermedad de transmisión sexual.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Este caso clínico fue presentado en la sesión de casos clínicos de residentes que se realiza en el Hospital de Mataró.